Установка пластины при переломе предплечья
Техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
а) Показания для операции остеосинтеза пластиной при дистальном переломе лучевой кости:
– Плановые: переломы при сгибании, переломы тыльного или ладонного суставного края.
– Противопоказания: открытые переломы с повреждением мягких тканей.
– Альтернативные процедуры: внешняя фиксация.
б) Предоперационная подготовка. Предоперационное обследование: исключите повреждение сосудов и нервов (особенно срединного нерва!).
в) Специфические риски, информированное согласие пациента:
– Инфекция
– Повреждение сосудов и нервов
– Возможен забор и использование губчатой кости
– Нарушение репозиции (менее 10% случаев)
– Сниженная амплитуда движений
– Удаление фиксатора
г) Обезболивание. Блокада плечевого сплетения, общее обезболивание.
д) Положение пациента. Лежа на спине, подлокотник, турникет, электронно-оптический усилитель изображения.
е) Оперативный доступ. Ладонный разрез, в локтевую сторону от сухожилия лучевого сгибателя запястья.
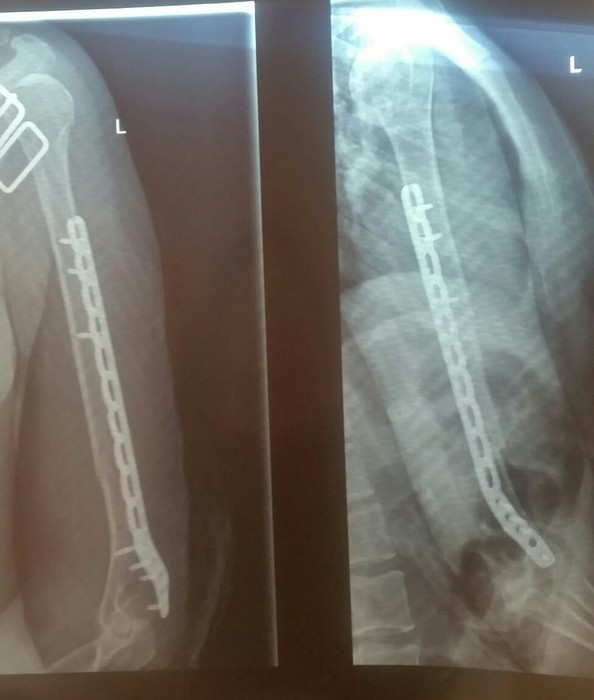
ж) Этапы операции:
– Место перелома
– Разрез кожи
– Доступ
– Пересечение квадратного пронатора
– Идентификация места перелома
– Контурирование Т-образной пластины
– Восстановление мышцы
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Предупреждение: избегайте интенсивных и повторных репозиционных действий: рефлекторная симпатическая дистрофия (синдром Зудека).
– Отведите лучевую артерию и сопровождающие ее вены радиально, оставляя срединный нерв и сухожилия сгибателя на локтевой стороне.
– Полностью отделите квадратный пронатор от места его прикрепления на лучевой кости.
– Если срединный нерв сдавлен, возможно пересечение поперечной запястной связки.
и) Меры при специфических осложнениях. Заполните дефекты в области раздробления метафиза губчатой костью.
к) Послеоперационный уход после операции при дистальном переломе лучевой кости:
– Медицинский уход: удалите активный дренаж на 2-й день; удалите пластину через 6-9 месяцев.
– Физиотерапия: ранние упражнения на амплитуду движений, если фиксация перелома устойчива.
– Период нетрудоспособности: 2-8 недель, в зависимости от рода деятельности и стороны повреждения.
л) Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости:
1. Место перелома
2. Разрез кожи
3. Доступ
4. Пересечение квадратного пронатора
5. Идентификация места перелома
6. Контурирование Т-образной пластины
7. Восстановление мышцы
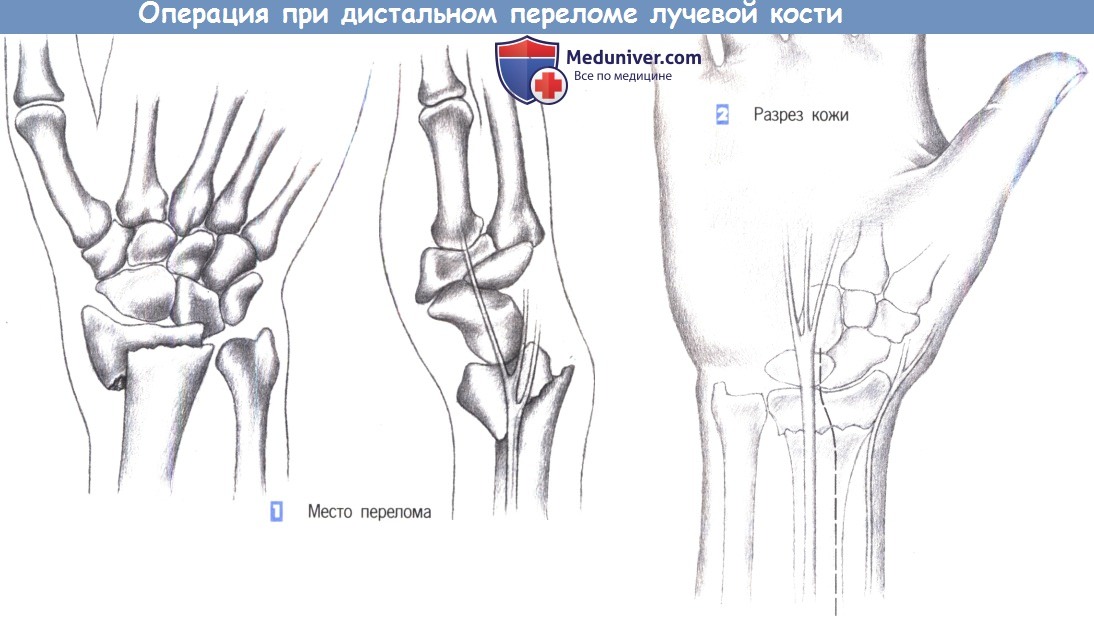
1. Место перелома. Показаниями к операции являются нестабильные переломы лучевой кости, возникающие обычно при избыточным сгибании. Близкое расположение поверхностной ветви лучевого нерва нередко приводит к нарушению чувствительности. Ладонный краевой перелом не поддается консервативному лечению. Эта ситуация – основное показание для фиксации перелома лучевой кости пластиной.
2. Разрез кожи. Разрез кожи для ладонного доступа должен быть ориентирован на ход срединного нерва, который находится в непосредственной близости от длинной ладонной мышцы, являющейся лучшей структурой для ориентации. Нерв проходит между длинной ладонной мышцей и лучевым сгибателем запястья. Разрез кожи немного отклоняется в лучевую сторону от пальпируемого сухожилия длинной ладонной мышцы и продолжается через более глубокие слои. Здесь необходимо избежать повреждения поверхностной ветви лучевого нерва.
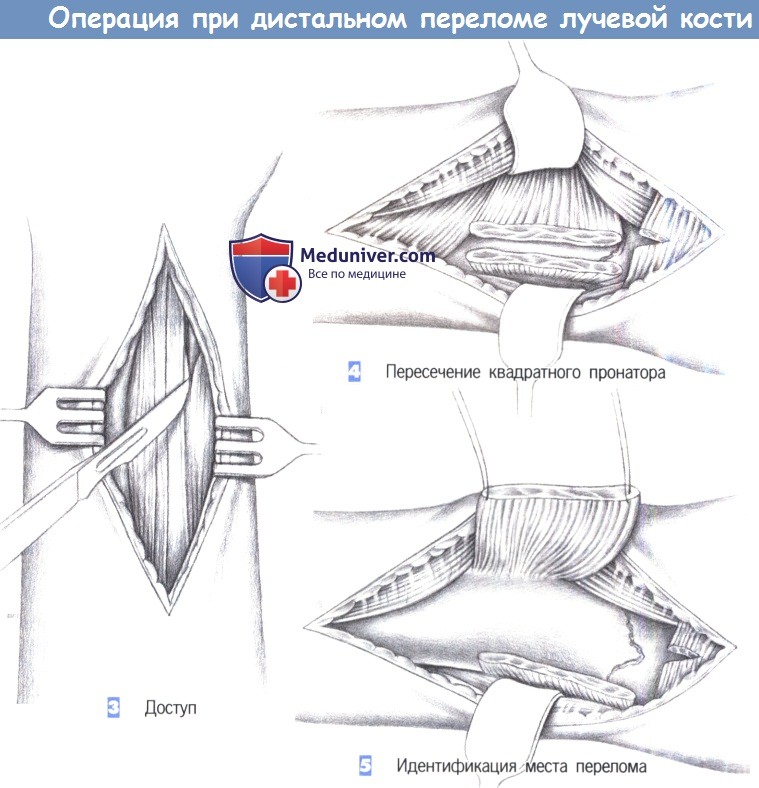
3. Доступ. Как только обнажается межмышечный промежуток, рекомендуется разработать слой между легко пальпируемым сухожилием лучевого сгибателя запястья с одной стороны и сухожилием длинной ладонной мышцы вместе со срединным нервом -другой. В зависимости от протяженности перелома разработка слоя может быть расширена до сухожильного растяжения сгибателя, чтобы полностью обнажить шиловидный отросток лучевой кости.
4. Пересечение квадратного пронатора. После обнаружения квадратный пронатор пересекается по лучевой кости. Срединный нерв и сгибатели пальцев отводятся тупым крючком в локтевую сторону, в то время как лучевая артерия и лучевой сгибатель запястья отводятся в лучевом направлении.
5. Идентификация места перелома. После полного отведения мышцы квадратного пронатора в глубине обнаруживается место перелома. С этой целью сухожильное растяжение сгибателя отделяется настолько дистально, насколько это возможно.
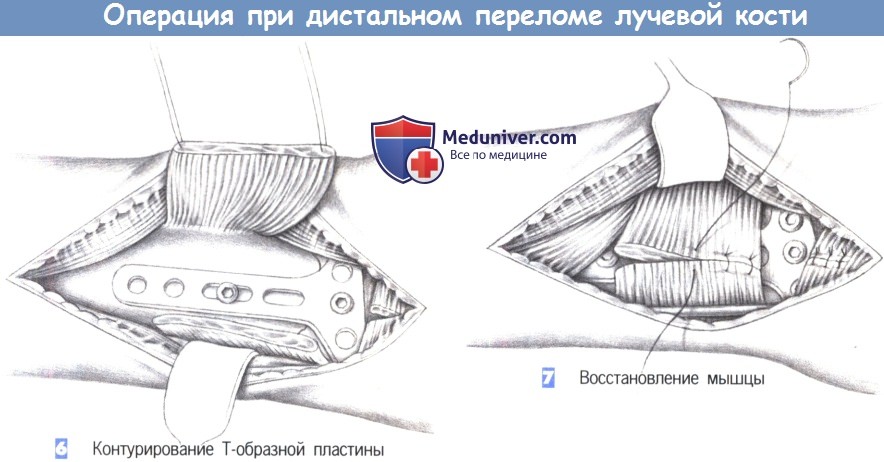
6. Контурирование Т-образной пластины. После обнажения перелома подгоняется Т-образная пластина небольшого размера. Пластина накладывается и устанавливается таким образом, чтобы удержать все фрагменты. После фиксации к шиловидному отростку лучевой кости положение пластины можно подправить с помощью овального отверстия и фиксировать ее в правильном положении остальными винтами.
7. Восстановление мышцы. После рентгенологического подтверждения положения пластины в двух плоскостях, квадратный пронатор восстанавливается отдельными швами (3-0 PGA). Затем устанавливается активный дренаж, и сухожилия возвращаются в их первоначальное положение. Это сопровождается восстановлением сухожильного растяжения сгибателя отдельными швами. Операция заканчивается подкожными и кожными швами, и наложением дорсальной шиной ниже локтя.
Видео урок нормальной анатомии лучевой кости
Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости”
Оглавление темы “Техника операций”:
- Техника операции при чрез- и надмыщелковом переломе плечевой кости
- Этапы и техника операции при переломе локтевого отростка локтевой кости
- Этапы и техника операции при переломе диафиза лучевой кости
- Этапы и техника операции остеосинтеза пластиной при дистальном переломе лучевой кости
- Этапы и техника операции остеосинтеза спицей дистального перелома лучевой кости
- Этапы и техника удаления ладонного апоневроза по Дюпюитрену (фасциоэктомии)
- Этапы и техника восстановления сухожилия сгибателей кисти
- Этапы и техника восстановления сухожилия разгибателей кисти
- Этапы и техника декомпрессии запястного канала при туннельном синдроме
- Этапы и техника наружной фиксации таза
Источник
Анатомия предплечья.
Предплечье состоит из двух костей – локтевой и лучевой. Если вы вытянете свои руки вперёд ладонями вверх то локтевая кость окажется со стороны мизинца, а лучевая со стороны большого пальца. Локтевая кость имеет расширение со стороны локтя, а лучевая кость расширяется к запястью.
Основное движение совершаемое предплечьем это ротация. При этом локтевая кость жёстко зафиксирована в блоке с плечевой костью, а лучевая вращается вокруг неё. Это движение происходит например при закручивании лампочки или открывании двери ключом.
В ряде случаев происходит значительное смещение отломков, в результате которого они перфорируют кожу. Такой тип перелома называется открытым, и он требует немедленного оперативного вмешательства, так как характеризуется высоким риском инфекционных осложнений.
Механизм травмы при переломе предплечья в средней трети.
Наиболее часто к переломам предплечья приводит прямая травма. Переломы предплечья в средней трети довольно распространённая травма. Чаще всего такие переломы являются следствием высокоэнергетической травмы, падения с высоты, падения с велосипеда, падения на камень, бордюр, удар об руль мотоцикла или автомобиля.
Симптомы перелома предплечья в средней трети.
Симптомы перелома предплечья в средней трети стандартные для любого перелома – боль, отёк, кровоподтёк, костная крепитация, деформация, нарушение функции кисти.
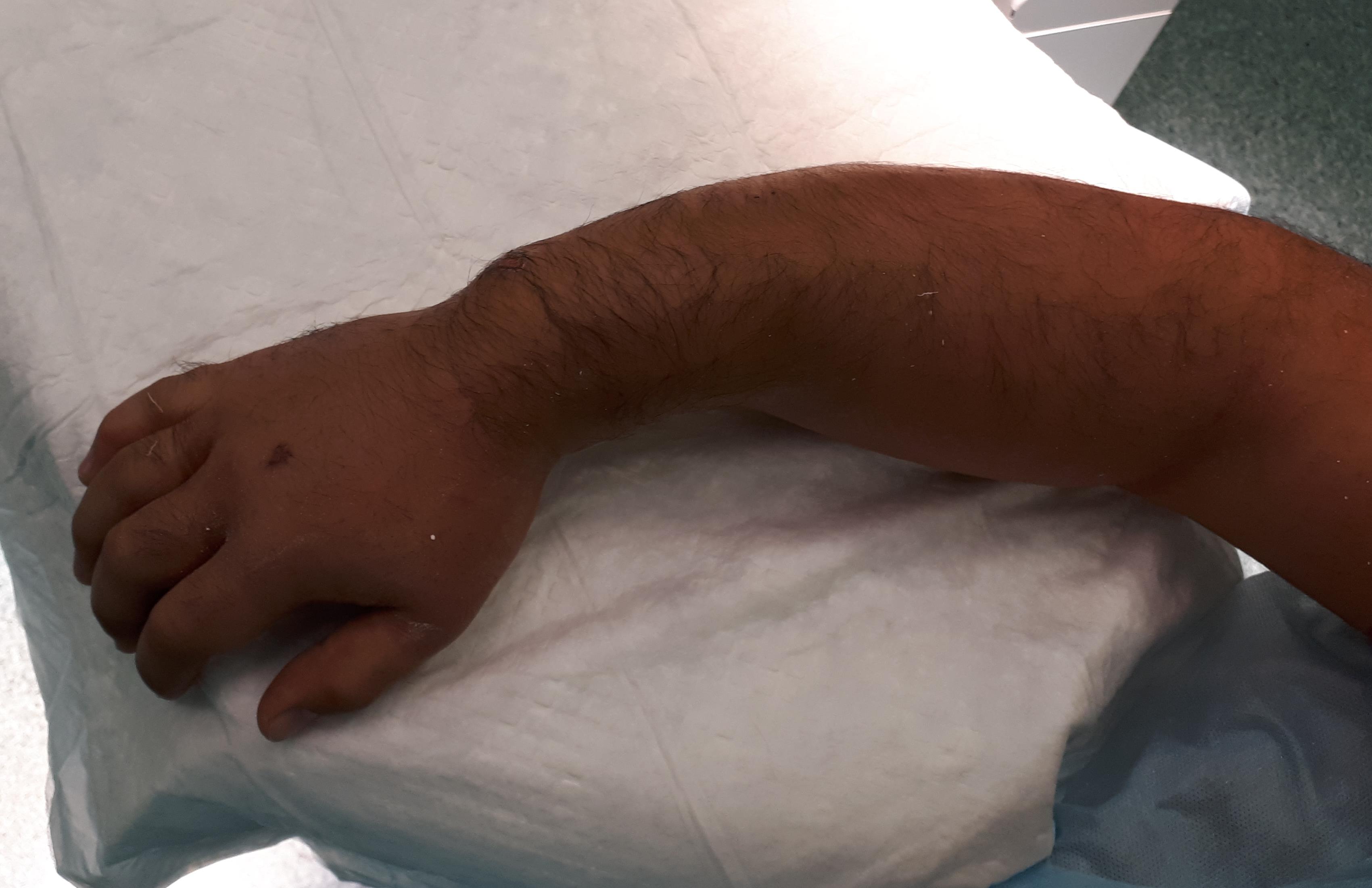
При открытых повреждениях также происходит нарушение целостности кожных покровов. При очень сильно выраженном повреждении мягких тканей перелом может осложняться возникновением компартмент-синдрома, при котором высокое внутритканевое давление приводит к необратимому повреждению мышечной ткани. В любом случае если у вас есть вышеперечисленные симптомы стоит немедленно обратиться к врачу травматологу.
Диагностика переломов средней трети предплечья.
Помимо клинической картины, характерной для переломов предплечья в средней трети, важное значение в диагностике имеют рентгенограммы. При выполнении рентгенограмм необходимо захватывать локтевой и лучезапястный суставы. Так как в ряде случаев там может быть обнаружено повреждение связочного аппарата, например вывих головки локтевой или лучевой кости, которое требует отдельного лечения.
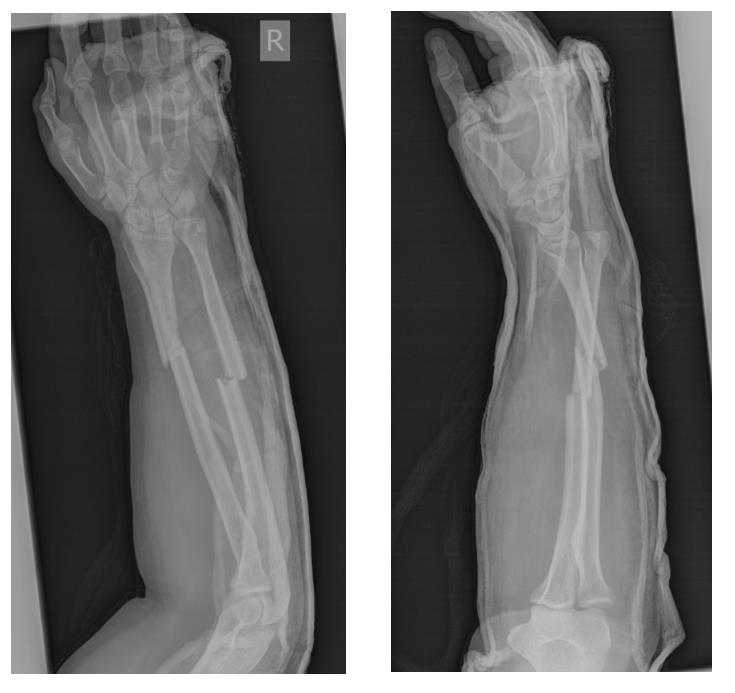
Лечение переломов средней трети предплечья.
Переломы обеих костей предплечья в средней трети у взрослых практически всегда должны лечиться оперативно. В гипсе невозможно адекватно сопоставить костные отломки при переломе предплечья в средней трети, а даже если удаётся, всегда происходит вторичное смещение. В последующем это приводит к нарушению функции конечности. Гипсовая иммобилизация практически всегда используется как временная мера для предотвращения вторичного смещения, перфорации кожи костными отломками, повреждения сосудисто-нервных пучков, уменьшения болей. Оперативное лечение в настоящее время наиболее часто представлено открытой репозицией и остеосинтезом пластинами. В ряде случаев может применяться закрытый остеосинтез штифтами с блокированием, спицами, гибкими стержнями, а при открытых переломах предпочтительно наложение аппарата внешней фиксации. У детей эта группа переломов может лечиться консервативно если удаётся добиться адекватной репозиции в гипсовой повязке.
Ниже представлен клинический пример лечения пациента с переломом предплечья.
Пациент Х. Травма в быту, упал на бордюрный камень, получил закрытый перелом обеих костей правого предплечья со смещением, разрывом дистального радио-ульнарного сочленения. Обратился в РТП, выполнены рентгенограммы. Наложена гипсовая лонгетная повязка.
Пациент обратился в К+31, учитывая характер перелома пациенту предложено оперативное вмешательство.
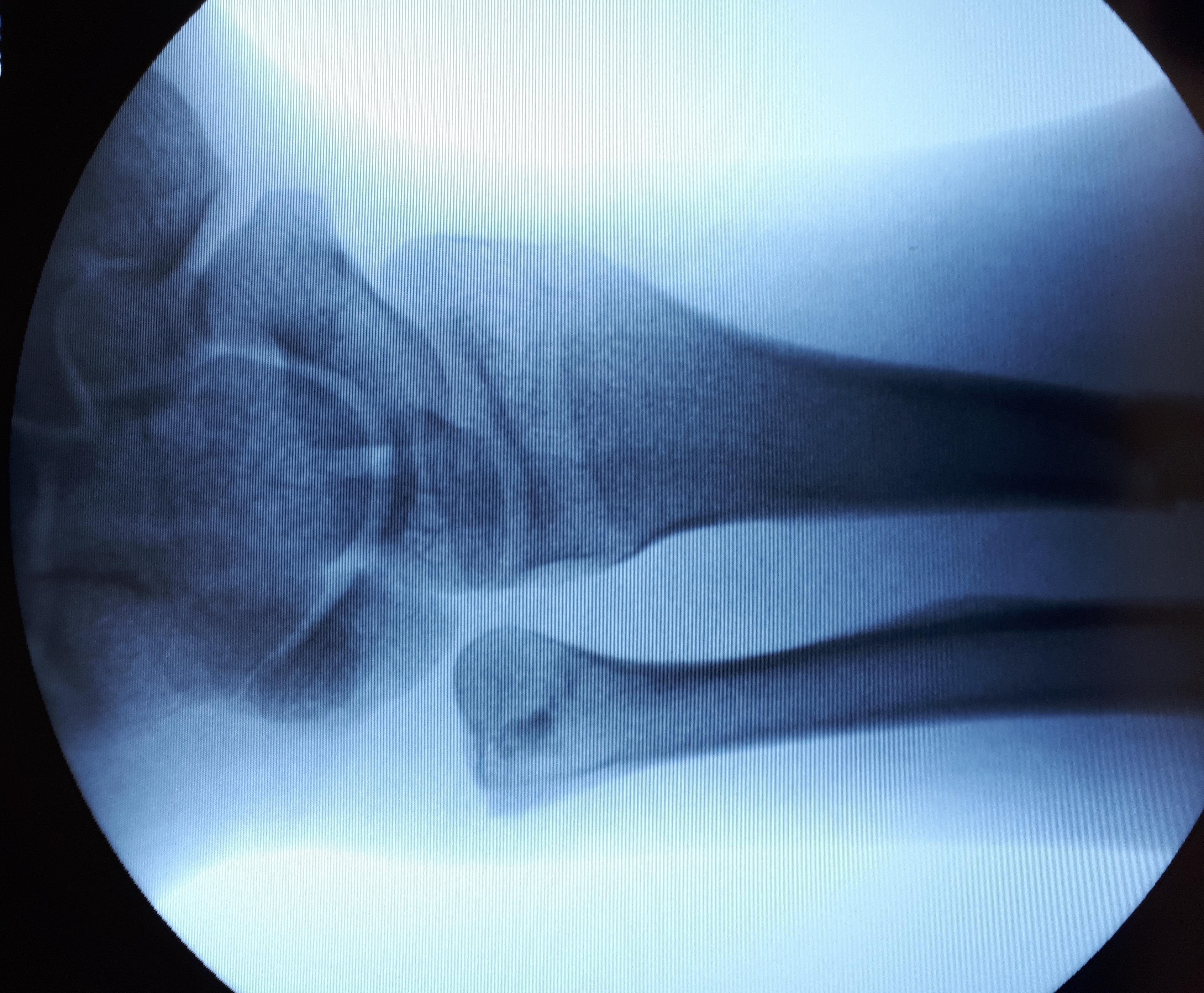
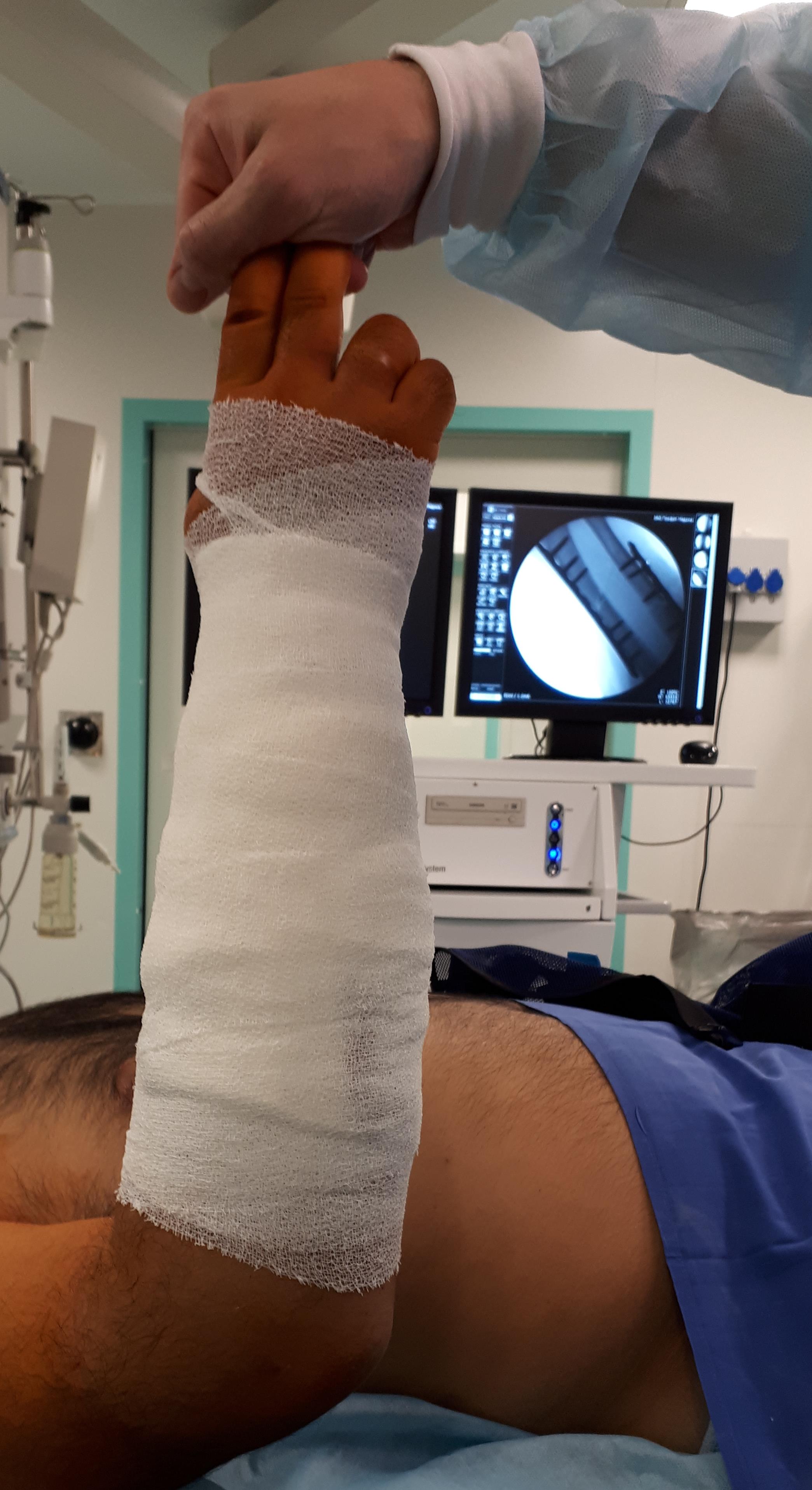
Интраоперационная оценка стабильности дистального радиоульнарного сочленения.
Выполнен остеосинтез обеих костей правого предплечья метафизарными пластинами 3,5 мм, фиксация дистального радио-ульнарного сочленения винтом.
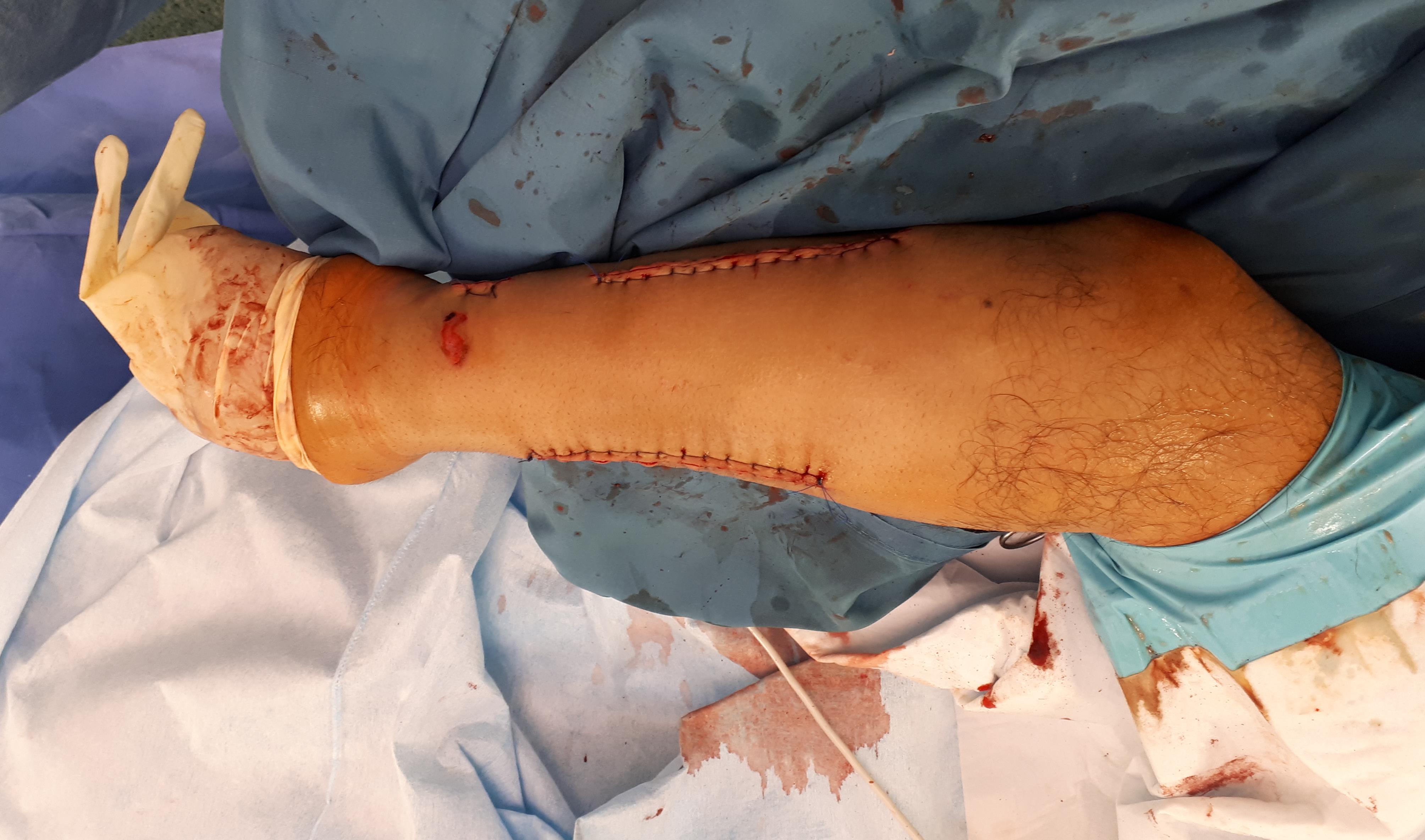
Внешний вид конечности после операции, угловая деформация устранена. Сегмент конечности стабилен, движения в локтевом и лучезапястном суставах не ограничены, ротация предплечья ограничена из-за наличия позиционного винта, который будет удаляться через 6 недель.
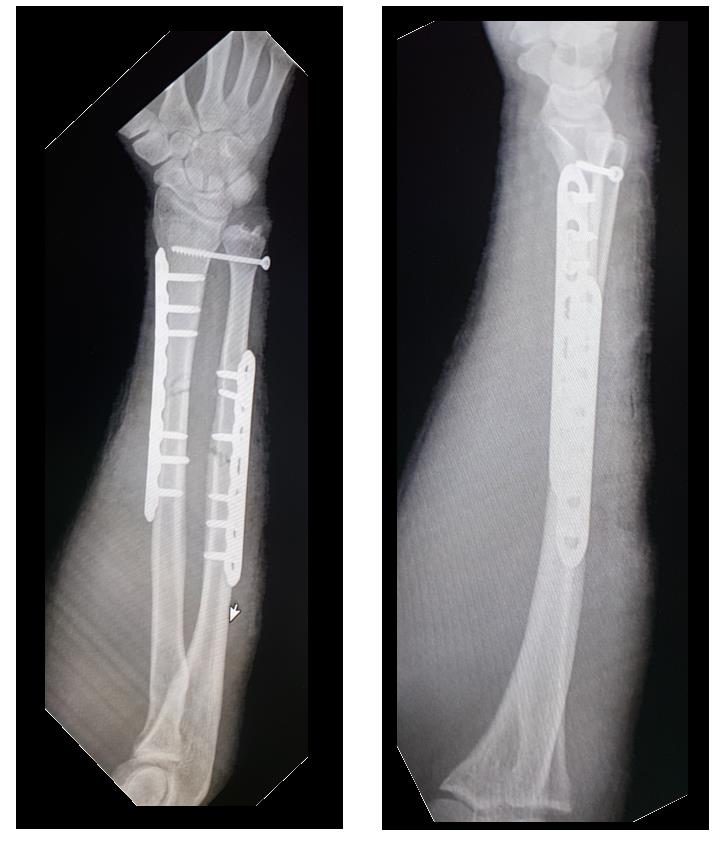
Реннтгенограммы после операции.
Такой остеосинтез весьма стабилен и позволяет начать реабилитацию уже через сутки после операции. Форсированные нагрузки на предплечье естественно ограничены до рентгенологического подтверждения консолидации. Рентгенконтроль целесообразно производить через 6 и 12 недель. При хорошо выраженных признаках сращения полная нагрузка возможна через 12 недель после операции.
Возможные осложнения после операции остеосинтеза средней трети предплечья.
Инфекция. Существуют определённые риски инфекционных осложнений при любом хирургическом вмешательстве, остеосинтез предплечья не исключение.
Повреждение нервов и сосудов. Существует небольшой риск повреждения нервов и сосудов на уровне предплечья во время операции. Если после операции возникает слабость и онемение в области кисти, или появляется стойкое ограничение движений это повод обратиться к доктору, так как без экстренного вмешательства такая нейропатия может не разрешится.
Синостоз. В ряде случаев после перелома обеих костей предплечья между ними может возникнуть костный мостик, который будет ограничивать ротационные движения предплечья.
Несращение. Операция не гарантирует сращение перелома. Иногда кость не срастается, и в таких случаях требуется повторная более сложная операция.
Курение и употребление алкоголя замедляет процесс сращения, и может приводить к замедленной консолидации перелома.
Реабилитация после операции остеосинтеза средней трети предплечья.
После операции остеосинтеза потребуется небольшой период времени для спадения отёка и уменьшения боли прежде чем вы приступите к активной реабилитации. В раннем послеоперационном периоде возможно использование косыночной повязки для уменьшения болевого синдрома и с дисциплинарной целью. Местное использование льда, или гелевых мешков для криотерапии, которые продаются в любой аптеке, позволяют эффективно бороться с болью и отёком. Их использование возможно и в более отдалённые от операции сроки.
Первые 2-3 недели лечебная физкультура сводится к выполнению движений в смежных суставах – локтевом и лучезапястном, начиная с 3 недели возможно постепенное начало ротационных движений. Полная амплитуда восстанавливается к 6 неделям после вмешательства. Физические нагрузки не разрешаются раньше отчётливой рентгенологической картины сращения, обычно это происходит к 3 месяцам. Решение вопроса об удалении металлофиксаторов производится не раньше 2 лет с момента операции.
Источник
Я никогда не думала, что что-нибудь сломаю. И уж тем более не могла себе представить, что переломы, полученные в быту, могут требовать оперативного лечения. Однако все бывает в первый раз.

Если вы нашли эту статью, то вероятно тоже столкнулись с переломом, или вам предстоит операция. Я практически не нашла никакой дельной информации перед операцией, хотя усиленно взрывала интернет. Искренне надеюсь, что эта статья кому-то поможет найти ответы на вопросы, кого-то успокоит и будет не так уж страшно.
Как я сломала руку
Скользкое дачное крылечко после дождя, руки, занятые вещами – за перила я не держалась. Доля секунды – и я уже сижу на ступеньках. Болит где-то в районе бедра. Пытаюсь встать, но понимаю, что левая рука меня не слушается. Слышу какой-то скрежет внутри (это края сломанной кости трутся друг о друга). Боли в руке нет, это потому что у меня шок. Почти потеряла сознание. Когда меня подняли и усадили на стул, то я обратила внимание, что интуитивно поддерживаю больную руку здоровой. Надежда на вывих сустава быстро улетучилась, когда я попробовала пошевелить левой рукой и согнуть ее – она висела плетью, а внутри ходуном ходили отломки, неестественно надувая руку то с одной, то с другой стороны. От этого зрелища меня затошнило, голова кружилась, а ноги были ватные.
Как я поняла уже потом, упала я на бедро, но руки во время моего бесславного полета пошли в стороны, и одна из них со всей силы ударилась о перилу, потому и сломалась.
Через час я была в травмпункте города Солнечногорска. В порядке живой очереди мне сделали снимки и наложили гипсовую лонгету. На снимках красовался винтообразный перелом плечевой кости в нижней трети (ближе к локтю) со смещением. Местный травматолог сразу сказал мне, что потребуется операция и спросил, в какую больницу направлять. Таким образом, в тот же вечер меня привезли в больницу по месту жительства, где в 23 часа госпитализировали, и я почти без сил заснула на новообретенной постели 36 больницы города Москвы.
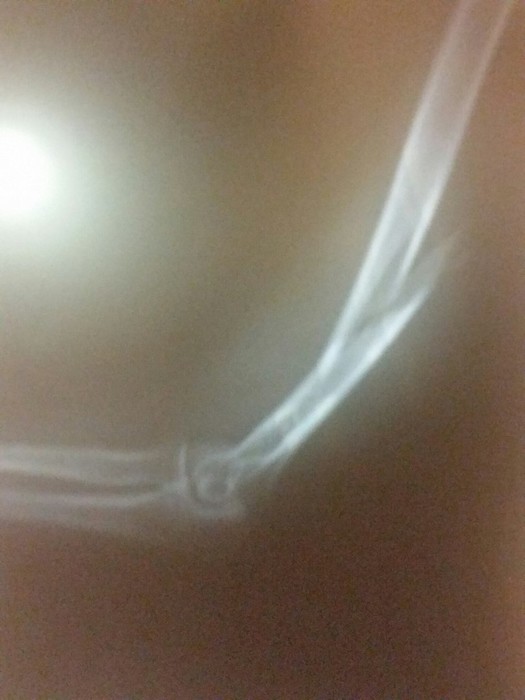
снимок сразу после перелома (без гипса)
Первый стационар
В стационар я попала субботней ночью, и, конечно же, никто не стал срочно мною заниматься, только сделали новые снимки. В воскресенье у меня взяли анализы, пару раз укололи анальгин. Я не могла понять, где мой врач, будет ли операция и когда, надолго ли я застряла в этом учреждении, где меня якобы лечат. Когда мне пришли делать ЭКГ я была уже почти уверена, что это верный знак подготовки к операции. Но все оказалось иначе: днем явился мой лечащий врач, который сомневался в целесообразности операции. Он сказал, что обсудит эту ситуацию с заведующим отделением и вернется ко мне. Заведующий заглянул чуть позже и тоже был весь в сомнениях. По его словам “кость в гипсе встала ровно и срастется сама”, поэтому операция не обязательна в моем случае. Однако сами такое решение врачи принять не могли, стали ждать профессора. Профессор собрала консилиум и все эти люди пришли ко мне в палату. Меня рассмотрели, проверили, работают ли пальцы и сообщили, что оперировать не будут, мол повезло, и так должно срастись. А на следующий день меня выписали домой. Таким образом я провела 4 дня в больнице безо всякого лечения.
Понятно, что ничего не понятно
Дальше мне было рекомендовано наблюдаться в травмпункте по месту жительства. Первый раз я явилась туда без снимков, только с эпикризом. Когда же пришло время переделать снимок – с момента перелома прошло уже 2 недели, и травматолог, увидев свежий снимок, сказал, что операция мне нужна и побыстрее бы. Я была в растерянности: какой-то травматолог против мнения целого консилиума? Однако свежий снимок и мне самой показался страшноватым.
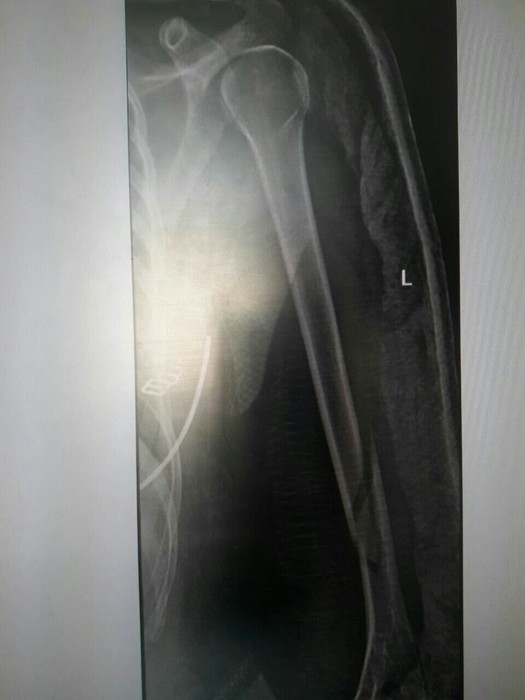
снимок через 10 дней после перелома в гипсе
Прошло еще пару дней, я снова с перепугу переделала снимок но уже в другой проекции, и то, что я там увидела, меня дико напугало. Потому что ТАКАЯ кость точно не срастется.
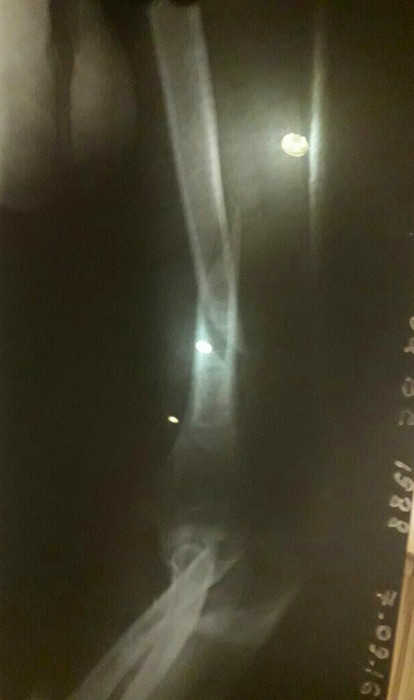
Было ясно, что кость не стоит так как раньше, отломки перемещались несмотря на гипсовую лонгету. И я стала собирать мнения других врачей. Все они говорили одно: нужна операция, не тяните, чем дольше времени пройдет, тем тяжелее будет хирургу.
Мне пришлось снова сдавать все анализы, делать снимок легких и ЭКГ. На тот момент я уже знала, что поеду делать операцию в 83 больницу. Через знакомых знакомых мне порекомендовали обратиться к доктору Горелову. На консультации он показался мне рассудительным и даже несколько пессимистичным (на самом деле он просто честно предупреждал о рисках), но квалифицированным врачом. Причин не доверять ему я не нашла. Стационар в больнице мне понравился – двух и одноместные чистые палаты с телевизором, вайфаем и даже кондиционером. В общем меня все устроило.
Меня прооперировали 14 сентября, а через 2 дня после операции уже выписали, взяв с меня обещание приезжать на перевязки. В целом мне в этой больнице понравился весь персонал – и врачи и мой анестезиолог и внимательные медсестры. Всем хочу выразить благодарность за профессинализм и помощь.
И. В. Горелов очень добрый, грамотный, спокойный и терпеливый врач, подробно отвечает на все вопросы, успокаивает и подбадривает. Никакой фамильярности или попыток подколоть пациента, неудачно пошутить и т.д. Такие качества врача очень важны для меня, потому что прислушиваешься к каждому слову и в какой-то степени врач для пациента это авторитет, которому нужно полностью довериться и выполнять все указания. А если вам неприятен сам человек или общение с ним, то это все усложняет и никакого позитвного настроя нет и в помине.
Перелом плечевой кости со смещением и варианты его лечения
Врачи говорят, что сломать плечевую кость не так-то просто – это одна из самых крупных и крепких костей человека. Крайне редко переломы со смещением лечат консервативно. Это и довольно долгое срастание кости и большая вероятность, что после пары месяцев в гипсе кость срастется криво. Но самое неприятное – она может вообще не срастись, а на месте перелома может образоваться ложный сустав, что очень и очень нехорошо.
Оперативное же вмешательство может быть рискованным по той причине, что по плечевой кости к локтю проходит лучевой нерв. Если говорить простым языком, то этот нерв отвечает за работу кисти руки. Если повредить его во время операции, то кисть может попросту “повиснуть” на продолжительное время. А гарантий врачи не дают, каждый человек индивидуален, кому-то может не повезти.
Сама операция представляет из себя установку надкостной пластины из титана, которая закрепляется на кости винтами, вкручиваемыми в кость. Сложность в том, что лучевой нерв проходит прямо по кости, поэтому чтобы к ней пробраться, надо нерв изолировать и подложить под него (между ним и пластиной) “амортизирующую” мышечную ткань. Данная операция не считается простой, лично мне ее делали около 2,5 часов. Какое же было облегчение – увидеть, что пальцы двигаются, что нерв не поврежден. После операции врач сказал, что мышца начала наматываться на осколок кости, что делало невозможным ее сращивание. Поэтому решение лечь на операцию было правильным.

В моем случае (операция была осложнена сроком давности перелома) был предложен общий наркоз с маской и трубкой. А свежие переломы такого плана могут оперировать под местным наркозом (анестезия в шею, отключающая чувствительность руки). Лично я считаю, что общая анестезия лучше, потому что не видишь свою кровь и не слышишь как сверлят твои кости. Не каждый человек такое выдержит. А масочный наркоз мне понравился гораздо больше внутривенного (был у меня и такой опыт) – проще отошла.
Подготовка к остеосинтезу титановой пластиной и первые дни после него
Обсудите с вашим хирургом способ лечения. Если перелом случился недавно и кость сломалась не у самого сустава – вам могут предложить поставить штифт – металлический стержень, который вгоняют внутрь кости, который ее и будет фиксировать изнутри. Меньше риска для лучевого нерва и небольшие шрамы на руке. Установка пластины же – это большой шрам, которому предшествует большой шов (я уже потихоньку думаю о татуировке). В моем случае было уже поздно и сложно использовать штифт, поэтому мы условились на пластине.
Данный аксессуар пациент приобретает сам, через врача или ищет самостоятельно. Моя немецкая пластина стоила 103 тысячи рублей. Каким бы образом вы не покупали пластину – требуйте чеки и документы на нее. Мы покупали у фирмы-поставщика. Саму пластину нам никто не показал, аргументируя это тем, что она будет доставлена напрямую к врачу, а простым смертным сей стерильный девайс трогать не рекомендуется. Зато куча сертификатов была выдана на руки. Да, цена получилась высокая, и она зависит от длины пластины. Моя – почти на всю плечевую кость. Кому-то может повезти больше и найдется дешевле.
Перед операцией необходимо пройти стандартный мед. осмотр у терапевта, иметь на руках свежую флюорографию а также экг, анализы крови и мочи. С этим ворохом бумаг вы приходите в стационар, и вот начинается самый долгий день в вашей жизни. После обеда вас уже не будут кормить, а вечером и вовсе прочистят кишечник и запретят пить после полуночи. Утром на голодный желудок вас разденут до гола, сделают укол антибиотика в вену и повезут в операционную.
Меня отвезли в хирургию прямо с гипсом на руке. Я понятия не имею, как его снимали – это было уже под наркозом. В операционной в руку ставят катетер и прикладывают маску. Я отключилась секунд через 15 под музыку группы Сплин, непринужденно звучащую в холодной операционной.
Когда я проснулась – то увидела людей в халатах, они спокойно говорили со мной, сказали, что потеряла всего поллитра крови, что это немного. Затем меня повезли в палату. Вокруг прооперированной руки , заклеенной повязкой, выложили стоунхендж изо льда в пакетах, а в здоровую руку подключили капельницу. На этом самое страшное было позади.
Первые 2 дня из швов вытекала кровь, так что приходилось подкладывать специальные пеленочки на кровать. Это абсолютно нормально, хоть и выглядит жутковато. Также после операции является нормой повышенная температура (до 37.5 в течение недели) и сильный отек руки. Моя рука стала в 2 раза больше, зрелище непрятное и страшноватое. Однако это нормально с учетом повреждения мышц и тканей руки -кровоснабжению нужно время на восстановление, и это не пара дней.

Пока швы кровоточат, перевязки делаются ежедневно, затем – по указанию врача. Сухие швы лучше не тревожить лишний раз. Их снимают на 12 день после операции.
Прооперированную руку необходимо стараться сгибать (потихоньку разрабатывать), массировать кисть руки, чтобы убирать отечность и носить руку в таком положении, чтобы кисть была выше локтя – это уменьшит отечность. Во сне я кладу кисть руки на живот – утром отек гораздо меньше, чем вечерами.
При выписке мне назначили курс антибиотиков и обезболивающие таблетки (при необходимости).
Все повязки-косынки-лонгетки из аптек мне показались неудобными, давили на швы, поэтому я ношу руку свободно, чуть сгибая ее в локте. Это не сложно, не бойтесь не поддерживать ее. Первые 2 дня я подвязывала руку павлопосадским платком, а сейчас уже просто хожу (неделя после операции) никак ее не придерживая. Минимально использую руку – открыть крышку, взять кружку. Пока в руке почти нет силы, но она вернется с разработкой и восстановлением травмированных мышц.
На этом я хочу закончить первую часть своего рассказа. Следующий пост будет посвящен реабилитации и разработке мышц руки.
Если у вас есть вопросы – обязательно задавайте в комментариях. Я по себе знаю, что в такой сложной ситуации цепляешься за каждый отзыв, собираешь информацию буквально по крупицам, и это неведение пугает и дезориентирует.
Здоровья всем нашим читателям!
Источник
