Тромбоз вен при переломах
Одной из актуальных проблем травматологии является возникновение тромбофлебита вен после переломов или при длительной иммобилизации конечности, а также при наложении гипса.
Острый венозный тромбоз (или тромбофлебит) – это заболевание, которое вызвано возникновением тромба (сгустка крови) в глубоких венах нижних или верхних конечностей. Тромбофлебит имеет наследственную предрасположенность.
В нижних конечностях у человека различают три типа вен:
- Поверхностные вены – находящиеся под кожей;
- Глубокие вены – находятся в мышечной ткани;
- Перфорантные вены – соединяют между собой глубокие и поверхностные вены нижних конечностей.
В организме человека процесс образования тромбов происходит постоянно, чаще всего он возникает при порезах и ушибах. Венозная кровь в месте травмы сгущается и появляется тромб.
Острый венозный тромбоз протекает более длительно и для него характерна локализация процесса. Кровяные сгустки появляются не только в месте повреждения сосуда, но и в зоне его просвета, в результате чего у человека венозный отток крови.
При этой патологии тромб может увеличиваться в размерах и распространяться на другие вены. Чаще всего венозный тромбоз возникает в кровеносных сосудах тазовой области, бедра, голеней, в более редких случаях – область грудной клетки и верхних конечностей.
Курение и употребление алкоголя увеличивают вязкость крови, следовательно, способствуют тромбозу вен.
Причины
Причины острого венозного тромбоза:
- Длительный постельный режим;
- Долгая иммобилизация верхней или нижней конечности;
- Наложение гипса;
- Наложение аппарата Елизарова на нижнюю конечность;
- Оперативное вмешательство под общим наркозом;
- Беременность;
- Прием оральных контрацептивов;
- Опухоли (злокачественные и доброкачественные);
- Долгое нахождение в вынужденном положении;
- Переломы костей;
- Ранения различного характера;
- Последствия химио- и лучевой терапии;
- Варикозное расширение вен нижних конечностей;
- Лишний вес;
- Большая физическая нагрузка на нижние конечности (например, у спортсменов);
- Сахарный диабет.
Симптомы тромбоза глубоких вен нижних конечностей:
- У человека возникает тянущая боль в ноге, которая усиливается при физической нагрузке (при ходьбе или при длительном пребывании в положении стоя);
- Болевой синдром в ноге может уменьшиться, если конечности придать возвышенное положение;
- Возникает резкий отек стопы, бедра и голени;
- При осмотре нижней конечности можно увидеть синюшный оттенок кожи на участке тромбоза;
- При тромбозе бедренной и подвздошной вен у больного отекает не только нога, но и передняя часть брюшной стенки;
- Окружность конечности увеличивается в объеме по сравнению со здоровой ногой;
- У некоторых больных при тромбозе может отмечаться повышение температуры тела, усиление сосудистого рисунка ноги.
Как справиться с болезнью?
При тромбофлебите вен нижних конечностей больному назначается постельный режим в течение пяти дней, ноги при этом должны находиться в возвышенном положении. Одновременно вводятся такие препараты как антикоагулянты, флеботоники и нестероидные противовоспалительные средства. На область тромбоза вены ноги местно наносят гепариновую мазь или «Лиотон -1000», однако эти средства могут помочь только при комплексном лечении заболевания.
Одним из важнейших мероприятий при лечении венозного тромбоза является эластичное бинтование ног, или больному надевают специальные компрессионные чулки или колготки. Эти меры позволяют фиксировать тромб, если он находится в подкожной вене нижних конечностей, а также стимулировать кровообращение в глубоких венах ноги. Лечебные мероприятия должны восстановить проходимость кровеносного сосуда (реканализация).
Многие сосудистые хирурги склоняются к мнению, что наиболее эффективным лечением тромбофлебита вен нижних конечностей является хирургическое удаление воспалённой вены.
Массивный тромбоз глубоких и поверхностных вен нижней конечности, в тяжелых случаях может привести к ампутации ноги, поэтому при появлении первых симптомов нарушения кровообращения необходимо срочно обратиться к врачу.
Последствия венозного тромбоза:
- Замедление кровотока в конечности;
- Нарушение реологических свойств крови;
- Воспаление венозной стенки в зоне тромбоза.
Застойный дерматит в нижних конечностях
Варикозный (застойный) дерматит является осложнением варикозного расширения вен нижних конечностей. Это заболевание обычно проявляется у людей среднего и пожилого возраста, но в последнее время часто диагностируется у молодых. По статистическим данным к варикозной болезни больше подвержены женщины, что обусловлено гормональным фоном (уровень эстрогенов влияет на сосудистую стенку) и большой нагрузкой на вены во время беременности.
Основные причины поражения кожи при варикозной болезни
При расширении вен на нижних конечностях возникает хроническая венозная недостаточность, которая характеризуется истончением стенки сосуда, задержкой жидкости в ногах, отечностью пораженной области. В результате повышенной проницаемости стенки сосуда, кровь и ее компоненты выходят из кровеносного русла под кожу, где происходит ее воспаление. Еще одной причиной венозного дерматита является тромбоз глубоких и поверхностных вен, который может наблюдаться при сахарном диабете, беременности, атеросклерозе, ожирении, хронических заболеваниях сердечнососудистой системы.
Симптомы
Проявление варикозного дерматита зависит от стадии заболевания, которое его вызвало.
Для первой стадии варикозной болезни характерны следующие симптомы:
- Периодически возникает легкий зуд над веной;
- Покраснение небольшого участка кожи (за счет выхода эритроцитов из кровеносного русла в ткани);
- Кожа пораженной нижней конечности становится отечной, гладкой и блестящей (смотрите фото);
- На кожных покровах ног появляются небольшие пузырьки, которые самостоятельно проходят.
Если варикозное расширение вен нижних конечностей не лечится, то оно прогрессирует, и появляются другие симптомы застойного дерматита:
- Выраженный кожный зуд;
- На коже ног появляются среднего размера пузырьки, которые вскрываются самостоятельно, после них остаются на поверхности небольшие корочки и шелушение;
- С течением времени меняется цвет кожи над областью дерматита. В начале заболевания она имеет красноватый оттенок, а затем коричневый;
- Кожные покровы при варикозном дерматите плотные на ощупь, при глубокой пальпации могут определяться небольшие образования в виде узелков;
- При длительном течении заболевания появляются трофические язвы, которые плохо подвергаются излечению.
Основным местом локализации дерматита является кожа лодыжек, а также вся наружная поверхностей голеней. При этом заболевании больного мучает сильный непреходящий зуд кожи, в местах расчесов возникают ранки и присоединяется инфекция, что приводит в дальнейшем к гнойному воспалению. Человек становится раздражительным, нервным, его мучает бессонница, снижается аппетит. Заболевание чаще всего усугубляется в летний период, когда жарко и больной пьет много жидкости, в результате у него сильно отекают ноги.
Со временем застойный дерматит может перейти в липодерматосклероз. Он чаще всего возникает в области щиколотки ног. Через кожные покровы проникают форменные элементы крови, ломкие мелкие кровеносные сосуды склерозируются и возникают небольшие рубчики. При липодерматосклерозе участок кожи плотный и сухой на ощупь, имеет коричневатый оттенок с небольшим участком шелушения белого цвета. Именно такие грубые косметические дефекты заставляют больного обратиться к врачу.
Диагностика
При появлении первых признаков венозного дерматита необходимо обратиться к врачу дерматовенерологу и к хирургу-флебологу. Самолечением заниматься нельзя, так как это может усугубить ситуацию. Некоторым больным необходимо пройти такой вид исследования, как УЗИ с доплерографией сосудов нижних конечностей, для того чтобы выявить степень поражения сосудов. Дерматовенеролог должен провести дифференциальную диагностику между застойным дерматитом и атопическим, аллергическим, контактным, себорейным.
Терапия
Лечение венозного дерматита на ногах не будет эффективным, если не проводится терапия варикозной болезни. Если вы хотите, чтобы ваша кожа на ногах выглядела здоровой и красивой, необходимо нормализовать работу клапанного аппарата. Терапия должна быть комплексной, совместно с хирургом-флебологом и дерматовенерологом. Лечить венозную недостаточность достаточно сложно, чаще всего заболевание прогрессирует с течением времени и приобретает хроническую форму.
Основными принципами лечения являются:
- В начальной стадии заболевания больному необходимо принимать венотоники и носить компрессионные чулки или колготки, которые должны быть правильно подобраны врачом. Местно можно использовать увлажняющие гипоаллергенные средства. При зуде показано применение антигистаминных препаратов, которые можно принимать перорально или использовать в виде мазей. Средствами для наружного лечения варикозной болезни являются: «Венитан-крем», « Венорутон-гель», «Гепатромбин-мазь», гель «Лиотон-1000».;
- В острой стадии и при выраженном зуде помимо антигистаминных препаратов больному назначаются легкие успокаивающие препараты, в тяжелых случаях показано назначение короткого курса транквилизаторов. Больному назначаются мази, которые содержат гормоны. Они применяются в течение нескольких дней и помогают снять воспалительный процесс на коже;
- При тяжелом и хроническом течении варикозной болезни необходимо тщательно ухаживать за кожей ног, не допускать появления царапин и ран, а также попадания инфекции. При прогрессировании заболевания некоторым больным показаны хирургические методы лечения варикозной болезни: склеротерапия или удаление вены. При инфицировании варикозного дерматита больным назначаются антибиотики из группы цефалоспоринов;
- Одним из самых древних способов лечения варикозной болезни является гирудотерапия (пиявки).
При дерматите на ногах необходимо использовать смягчающие кожу средства (например, гели для душа или заменители мыла), которые не сушат кожные покровы и создают на них тонкую защитную пленку, препятствуя попаданию патогенных микроорганизмов на кожу.
Профилактика
Основные профилактические меры тромбофлебита и венозного дерматита должны быть направлены на укрепление сосудистой стенки вен нижних конечностей и недопущение венозного застоя. 1. Регулярный вечерний контрастный душ нижних конечностей (поможет снять усталость и отечность нижних конечностей, « тренирует» сосудистую стенку);
- Ношение удобной обуви (не носить обувь на высоком каблуке);
- Ношение удобной одежды (не стягивающая кожу и не содержащая синтетики более 80%);
- Массаж стоп;
- Лечебная физкультура;
- Плавание;
- Подвижный образ жизни (в день надо проходить пешком не менее 3 км);
8.Правильное питание (исключить из рациона жареное, соленое, больше кушать фруктов и овощей);
- Регулярное очищение печени и кишечника;
- Не допускать возникновение запоров;
- Исключить употребление алкоголя и курение;
- Не рекомендуется при варикозной болезни посещение бань и саун.
При появлении венозного дерматита на ногах необходимо лечить основную причину, которая его вызвала – варикозное расширение вен нижних конечностей.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Федоров В.Г. 1 Кузин И.В. 1 Шапранов О.Н. 2
1 ФГБОУ ВО «Ижевская государственная медицинская академия Минздрава России»
2 БУЗ УР «1 РКБ МЗ УР»
Одним из факторов, влияющих на исход переломов костей нижних конечностей и сроки оперативного лечения, являются венозные тромбоэмболические осложнения (ВТЭО), в частности тромбоз глубоких вен (ТГВ). Цель исследования: провести ретроспективное изучение данных о частоте и локализации ТГВ у пациентов с переломами костей нижних конечностей в травматологическом отделении 1 РКБ г. Ижевска за 2018 г. Исследование включало 311 пациентов (S72.0-72.4: S82.1-S82.6): 90 пациентов с переломами шейки бедра; 137 пациентов с переломами других отделов бедра; 84 пациента с переломами костей голени. У 44 пациентов (14%) выявлено ТГВ нижних конечностей: при переломе бедренной шейки в14,4%; при переломе диафиза и дистального отдела бедренной кости в 13,1%; при переломе диафиза костей голени в 15,5%. Из них у 18 пациентов (41% случаев) выявлен эмболоопасный тромб. Перед остеосинтезом 6 пациентам установлен кава-фильтр, 1 пациенту выполнена операция Троянова-Тренделенбурга. 5 пациентам из них отменена операция на конечности ввиду отягощенной сопутствующей патологии. Скрининговое УЗИ сосудов нижних конечностей должно выполняться всем пациентам в ближайшие сутки после травмы. Назначение антикоагулянтов обязательно до и после операции.
тромбоэмболические осложнения
втэо
переломы бедра
переломы голени
политравма
узи сосудов нижних конечностей
1. Верткин А.Л., Шевцова В.А., Сокол А.А. Длительная иммобилизация – неизученная реальность // Главврач. 2013. № 4. С. 36-42.
2. Гураль К.А., Протасов Е.Ю. Сроки и объем оперативного вмешательства при политравме // Сибирский медицинский журнал (г. Томск). 2008. Т. 23. № 3-2. С. 50-59.
3. Скороглядов А.В., Ершов Д.С., Егиазарян К.А., Ратьев А.П. Встречаемость и закономерность течения тромбоза глубоких вен нижних конечностей при эндопротезировании тазобедренного сустава, современная реальность // Московский хирургический журнал. 2014. № 3(37). С.45-50.
4. Асамов Р.Э., Туляков Р.П., Муминов Ш.М., Дадамьянц Н.Г., Шукуров Б.И., Валиев Э.Ю. Бессимптомные флеботромбозы и наследственные тромбофилии у больных со скелетной травмой // Ангиология и сосудистая хирургия. 2008. № 14(3). С. 73-76.
5. Профилактика венозных тромбоэмболических осложнений в травматологии и ортопедии. Российские клинические рекомендации // Травматология и ортопедия России. 2012. Прил. 1(63). С. 1-24.
6. Анкин Н.Л., Петрик Т.М., Ладыка В.А., Роенко В.В. Предоперационная распространенность тромбоза вен нижних конечностей у больных с переломами шейки бедренной кости // Травма. 2016. Т. 17. № 4. С. 66-69.
7. Song K., Yao Y., Rong Z., Shen Y., Zheng M., Jiang Q. The preoperative incidence of deep vein thrombosis (DVT) and its correlation with postoperative DVT in patients undergoing elective surgery for femoral neck fractures. Arch Orthop Trauma Surg. 2016. V. 136 (10).Р. 1459-1464.
8. Barrera LM, Perel P, Ker K, Cirocchi R, Farinella E, Morales Uribe CH. Thromboprophylaxis for trauma patients. Cochrane Database Syst Rev. 2013. V. 3. Р. CD008303. DOI: 10.1002/14651858.CD008303.pub2.
9. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений // Флебология. № 2015. № 4 (2). С. 5-7.
10. Власов С.В., Сафронов Н.Ф., Власова И.В., Евсюков А.В., Милюков А.Ю. Тромбоэмболические осложнения при лечении проксимальных переломов бедренной кости // Политравма. 2012. № 3. С. 23-28.
11. Писарев В.В., Львов С.Е., Кутырева О.И., Молчанов О.С. Особенности антеградного кровотока и венозные тромбоэмболические осложнения у больных с переломами костей голени и бедра // Травматология и ортопедия России. 2009. № 2. С. 33-38.
12. Ho WK, Hankey GJ, Lee CH, Eikelboom JW. Venous thromboembolism: diagnosis and management of deep venous thrombosis. Med. J. Aust. 2005. V. 182(9). Р. 476-481.
13. Алабут А.В. Тактика активной профилактики тромбоэмболических осложнений при эндопротезировании крупных суставов // Медицинский вестник Северного Кавказа. 2011. № 1. С. 49-51.
14. Shin WC, Woo SH, Lee SJ, Lee JS, Kim C, Suh KT. Preoperative prevalence of and risk factors for venous thromboembolism in patients with a Hip fracture: an indirect multidetector CT venography study. Bone Joint Surg Am. 2016. V. 98(24). Р. 2089-2095. DOI: 10.2106/JBJS.15.01329.
15. Ефремова О.И., Кириенко А.И., Лебедев И.С., Андрияшкин А.В., Грищенкова А.С., Коробушкин Г.В. Венозные тромбоэмболические осложнения на фоне антикоагулянтной профилактики у пациентов с показаниями к операции при костной травме: данные поперечного исследования // Флебология. 2018. № 1. С. 12-16.
Теоретически пациентам с переломами костей нижних конечностей необходимо оперативное вмешательство в течение первых нескольких суток. Отсрочка оперативного вмешательства увеличивает риск несращений и асептических некрозов костной ткани, также велик риск системных осложнений (пневмонии, пролежней и иных, особенно у возрастных пациентов) в связи с длительным нахождением пациента в вынужденном положении (скелетное вытяжение или/и тяжелое состояние). При задержке оперативного вмешательства увеличивается время нахождения пациента в стационаре и время иммобилизации пораженной конечности, ухудшается качество жизни больного. Авторами было показано, что при политравме, если «…объем оперативных вмешательств, относящихся к неотложным, проведен при поступлении (в первые 6 часов после травмы), реакция – стресс наблюдается в течение первых 2 суток, и уже к исходу вторых суток переходит в реакцию тренировки» [1, 2].
Одним из факторов, влияющих на исход травмы и сроки оперативного лечения, являются венозные тромбоэмболические осложнения (ВТЭО), в частности тромбоз глубоких вен (ТГВ) у пациентов с переломами костей нижних конечностей, развивающийся в результате прямого травматического воздействия на стенку сосуда и гиперкоагуляции. В связи с опасностью развития такого жизнеугрожающего осложнения, как тромобоэмболия легочной артерии (ТЭЛА) при тромбозе глубоких вен, практически все хирурги воздерживаются от раннего оперативного вмешательства. В дооперационный период стационарного лечения фактором риска ТГВ служит длительное обездвиживание больного, который до момента стабильного остеосинтеза и вертикализации часто находится на скелетном вытяжении или в гипсовой повязке в профильном отделении либо в отделении интенсивной терапии, соответственно вероятность развития ВТЭО повышается более чем в 10 раз [3].
У пациентов c переломами костей нижних конечностей, по данным литературы, частота развития ВТЭО при отсутствии специфической профилактики может достигать 60%, а ТЭЛА выявляется до 20% случаев. «Установлено, что частота выявления бессимптомного тромба нижней полой вены у пострадавших с переломами костей таза и нижних конечностей составляет 17,5%» [4, 5]. При травмах проксимального эпиметафиза бедренной кости на УЗИ исследовании вен ТГВ наблюдаются, по данным авторов, в 36,5% случаев. В этой же статье авторы указывают, что «применение антиагрегантов в качестве профилактики ВТОЭ … недопустимо в качестве единственного метода…» [3]. Необходимо иметь в виду, что если при УЗИ вен нижних конечностей тромбы в венах при госпитализации не выявлены (в первые сутки после травмы), то при повторном обследовании на 2-5-й день тромбоз бедренной вены без признаков флотации выявлен у 4%, в более поздние сроки (5-7-й дни) тромбоз выявлен уже у 20% пациентов [6]. Почти аналогичные данные получены Song K с соавторами [7], которые выявили ТГВ в 29,4% случаев при травмах костей нижних конечностей в дооперационном периоде. Авторы связывают такой процент с длительной иммобилизацией, при этом отмечают, что «у 66,7% пациентов, у которых после операции был диагностирован ТГВ, тромб находился в том же месте, что и до операции». Основной целью в дооперационном периоде является применение профилактических мер, которые должны включать механические и фармакологические мероприятия. На основании метаанализа (n=3005) L.M. Barrera с соавторами пришли к выводу, что пациенты, «получавшие как механическую, так и фармакологическую профилактику, имели более низкий риск развития ТГВ» [8].
Цель исследования: провести ретроспективное изучение историй болезни и определить частоту, характер и локализацию тромбозов глубоких вен у пациентов с переломами костей нижних конечностей в травматологическом отделении 1 РКБ г. Ижевска за 2018 г.
Материал и методы исследования
В наше исследование мы включили пациентов с травмами нижних конечностей, госпитализированных в травматологическое отделение 1 РКБ г. Ижевска в 2018 г.
По виду травмы все госпитализированные были разделены на 3 группы: первая – с переломами шейки бедренной кости (S72.0), вторая группа – с переломами других отделов бедренной кости (S72.1-72.4) и третья группа – с переломами костей голени (S82.1-S82.6).
В 2018 г. в травматологическое отделение с изучаемой травмой были госпитализированы 311 пациентов:
· 90 пациентов с переломами шейки бедренной кости (ШБК);
· 137 пациентов с переломами других отделов бедренной кости (ДОБК);
· 84 пациента с переломами костей голени, преимущественно диафиза большеберцовой кости (ДБбК).
Гендерный состав, возраст и локализация травмы больных представлены в таблице 1.
Таблица 1
Вид и локализация травмы, пол, возраст госпитализированных
Локализация переломов | Пол пациентов | Вид травмы | Возраст пациентов | |||||
Мужской | Женский | Изолированная | Множественная или сочетанная | до 50 лет | 51-60 лет | 61-70 лет | 71 год и старше | |
Шейка бедра | 27 30% | 63 70% | 85 94,4% | 5 5,6% | 5 5,8% | 14 15,5% | 16 17,7% | 55 61% |
Другие отделы бедра | 89 65% | 48 35% | 106 77,4% | 31 22,6% | 27 19,7% | 21 15,3% | 28 20,4% | 61 44,6% |
Перелом костей голени | 76 90,5% | 8 9,5% | 45 53,6% | 39 46,4% | 34 40,5% | 17 20,2% | 25 29,8% | 8 9,5% |
Переломы ШБК наблюдались в основном при изолированной травме у лиц женского пола, возраст которых составлял 68±7 лет. В то же время переломы других отделов бедра выялялись преимущественно у мужчин (возраст 59±15 лет) при изолированной травме. Переломы костей голени практически с одинаковой частотой встречались как при сочетанной, так и при изолированной травме у лиц мужского пола, возраст которых составил 48±14 лет.
Всем больным с травмами нижних конечностей при поступлении в стационар производили УЗИ сосудов нижних конечностей (если данное исследование не было проведено в медучреждении предыдущего этапа оказания медицинской помощи).
С момента госпитализации все больные в зависимости от показаний получали профилактическую либо лечебную антикоагулянтную терапию в виде инъекционных или таблетированных препаратов.
Результаты
Ретроспективный анализ результатов УЗИ сосудов травмированных конечностей 311 пациентов показал, что ВТЭО венозного русла имелись у 44 пациентов (14%) (табл. 2).
Таблица 2
Половой состав пациентов, имевших тромбозы вен нижних конечностей, в зависимости от пола и локализации травмы
Локализа ция переломов | Пол пациентов | Виды антикоагулянтов | Возраст пациентов | |||||
Мужской | Женский | Оральные | Инъекционные | До 50 лет | 51-60 лет | 61-70 лет | 71 год и старше | |
Шейка бедра | 5 38,5% | 8 61,5% | 7 53,9% | 6 46,1% | – | 2 15,4% | 4 30,8% | 7 53,8% |
Другие отделы бедра | 12 66,7% | 6 33,3% | 10 55,5% | 8 44,5% | 5 27,7% | 3 16,6% | 4 22,2% | 6 33,3% |
Переломы костей голени | 13 100% | – | 5 38,5% | 8 61,5% | 6 46,1% | 3 23,1% | 4 30,8% | – |
По локализации травмы все пациенты (44 человека) распределились следующим образом:
– переломы ШБК – 13 пациентов (14,4% от всех переломов ШБК), при этом: чаще наблюдались у лиц женского пола (61,5%), с изолированной травмой (92,3%), возраст составил 69,7±7 лет;
– переломы ДОБК – 18 пациентов (13,1% от всех переломов диафиза и дистального отдела бедра), при этом: чаще наблюдались у лиц мужского пола (66,7%), с изолированной травмой (77,7%), возраст составил 60,3±15 лет;
– переломы ДБбК – 13 пациентов (15,5% случаев) в 100% у мужчин, в равной степени с изолированной или множественной травмой, возраст составил 51,4±14 лет.
Профилактика и лечение антикоагулянтами проводились согласно клиническим рекомендациям [9].
УЗИ сосудов нижних конечностей согласно принятым в клинике правилам выполнялось всем госпитализированным (независимо от срока получения травмы) пациентам в день госпитализации (табл. 3). Контрольное УЗИ выполнено части пациентам в среднем на десятый день:
– при переломах ШБК – 5 пациентам (38,5% от пациентов с ВТЭО);
– при переломах ДОБК – 5 пациентам (27,7% от пациентов с ВТЭО);
– при переломах ДБбК – 6 пациентам (46,1% от пациентов с ВТЭО).
Таблица 3
Локализация венозного тромба при первичном УЗИ травмированной конечности
Локализация переломов | Пораженный сегмент вены | ||
Тибиальный | Бедренно-подколенный | Илеокавальный | |
Шейка бедра | 4 (30,8%) | 6 (46,1%) | 3 (23,1%) |
Другие отделы бедра | 6 (33,3%) | 10 (55,6%) | 2 (11,1%) |
Переломы костей голени | 8 (61,5%) | 4 (30,8%) | 1 (7,7%) |
У 18 пациентов из 44 (41% случаев от выявленных на УЗИ тромбов, или в 6% случаев от всех госпитализированных) выявлен эмболоопасный тромб: при переломах ШБК – 5 случаев (38,5%); при переломах ДОБК – 7 случаев (38,8%); при переломах ДБбК – 6 случаев (46,2%).
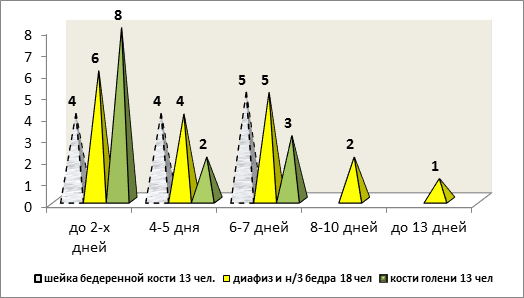
Необходимо отметить, что все эти пациенты были госпитализированы не позднее 13 дней (рис.) с момента травмы.

Рис. Частота выявленных ТГВ в зависимости от дня госпитализации (44 пациента) с момента травмы
Перед остеосинтезом 6 пациентам после консультаций с ангиохирургами было выполнено оперативное лечение: в 5 случаях был установлен кава-фильтр, 1 пациенту выполнена операция Троянова-Тренделенбурга. 5 пациентам было отменено оперативное травматологическое вмешательство в связи с наличием тромбоза вен нижних конечностей и отягощенной сопутствующей патологии. Остальным пациентам операции были выполнены в плановом порядке после устранения опасности ВТЭО.
Обсуждение
В результате ретроспективного анализа нами выявлено, что частота ВТЭО при переломах нижних конечностей составила при госпитализации в отделение 18% (до операции). В статье С.В. Власова с соавт. [10] указывается, что они обнаружили венозный тромбоз при госпитализации в 11,2% случаев у пациентов с переломами проксимального отдела бедра при госпитализации, при этом, если пациент госпитализировался в течение 2 недель с момента травмы, то тромбы в венах наблюдались в 19,2 % случаев, что вполне согласуется с нашими данным.
Для прогнозирования риска развития опасных тромбоэмболических осложнений существует ряд шкал и индексов: Wells, Geneva, Сaprini, Grace, индекс PESI. При изучении историй болезни мы не нашли этих данных. Диагностика основывалась только на УЗИ сосудов нижних конечностей (локализации и характере тромба) как самом достоверном способе выявления ВТЭО.
По данным Р.Э. Асамова с соавт. [4], в результате проведенного обследования 137 пациентов с травматическими поражениями костей таза и нижних конечностей при дообследовании (УЗ-ангиосканирование) в 17,5% случаев (24 пациента) венозный тромбоз выявлен до операции. При этом в 19 случаях проксимальная граница тромбоза по данным УЗИ локализовалась в бедренном и илиокавальном сегментах. У наших же пациентов мы выявили, что чаще поражается бедренно-подколенный сегмент, но это можно объяснить тем, что в наше исследование не были включены пациенты с переломами костей таза.
Ряд авторов [11, 12] выявили, что тромбоз глубоких вен у пациентов с ортопедической патологией или при травмах нижних конечностей (переломах бедренной кости и костей голени типа С по классификации АО) имеет клинические особенности. Известно, что у пациентов после пластических ортопедических операций в течение первой недели возникает асимптомный тромбоз глубоких вен. Отчасти это связано с увеличением диаметра венозной системы и уменьшением скорости кровотока. Следовательно, если имеется возможность (отсутствие обширной раны, хорошая дооперационная стабилизация перелома), то, кроме медикаментозной профилактики, необходима и механическая профилактика, в том числе и в дооперационном периоде. А.В. Алабут указывает [13], что применение компрессирующего бинтования в послеоперационном периоде жизненно необходимо, поскольку в своем исследовании выявил, что у 1,9% больных при дообследовании в предоперационном периоде диагностирован бессимптомный венозный тромбоз.
Важным остается вопрос об оперативной тактике лечения больных с тромбозами. Многие врачи придерживаются выжидательной тактики и откладывают оперативное вмешательство до наступления реканализации тромбированных вен. Другие же авторы прибегают к оперативному вмешательству после проведения антикоагулянтной терапии или имплантации кава-фильтра [10, 14]. В нашем отделении оперативное вмешательство больным с тромбозами выполнялось после проведения антикоагулянтной терапии с повторным УЗИ сосудов или после имплантации кава-фильтра. Операции выполнялись без наложения жгута во избежание дополнительных рисков возникновения ВТЭО.
Особенно остро стоит вопрос о лечении пациентов с эмболоопасным тромбозом. В нашем исследовании частота таких тромбов составила 41%. Схожие данные получили О.И. Ефремова с соавторами. По их данным, эмболоопасный тромбоз выявлен в 46,2% случаев [15].
Мы считаем, что вопрос о тактике лечения больного с эмболоопасным тромбозом должен решаться индивидуально с учетом не только локализации проксимальной части тромба и ее протяженности, но и возраста больного, его соматического статуса.
Выводы
Из данных литературы и полученных нами результатов ясно, что тромботическое поражение сосудов при травмах нижних конечностей может достигать 20%. Поэтому скрининговое УЗИ сосудов нижних конечностей как наиболее объективный способ должно выполняться всем без исключения пациентам в ближайшие сутки после травмы.
Для полной оценки риска развития жизнеугрожающих тромбоэмболических осложнений и предоперационной подготовки необходимо пользоваться прогностическими шкалами оценки риска развития тромбоэмболических осложнений (Wells Geneva, Сaprini, Grace, индекса PESI).
При показаниях к оперативному вмешательству и невозможности лечения консервативными методами переломов костей нижних конечностей следует прибегать к таким операциям, как установка кава-фильтра и перевязка венозных сосудов.
Библиографическая ссылка
Федоров В.Г., Кузин И.В., Шапранов О.Н. ЧАСТОТА И ХАРАКТЕР ТРОМБОЭМБОЛИЧЕСКИХ ОСЛОЖНЕНИЙ У ПАЦИЕНТОВ С ПЕРЕЛОМАМИ КОСТЕЙ НИЖНИХ КОНЕЧНОСТЕЙ // Современные проблемы науки и образования. – 2020. – № 4.;
URL: https://science-education.ru/ru/article/view?id=30000 (дата обращения: 12.06.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
