Стержни при переломах
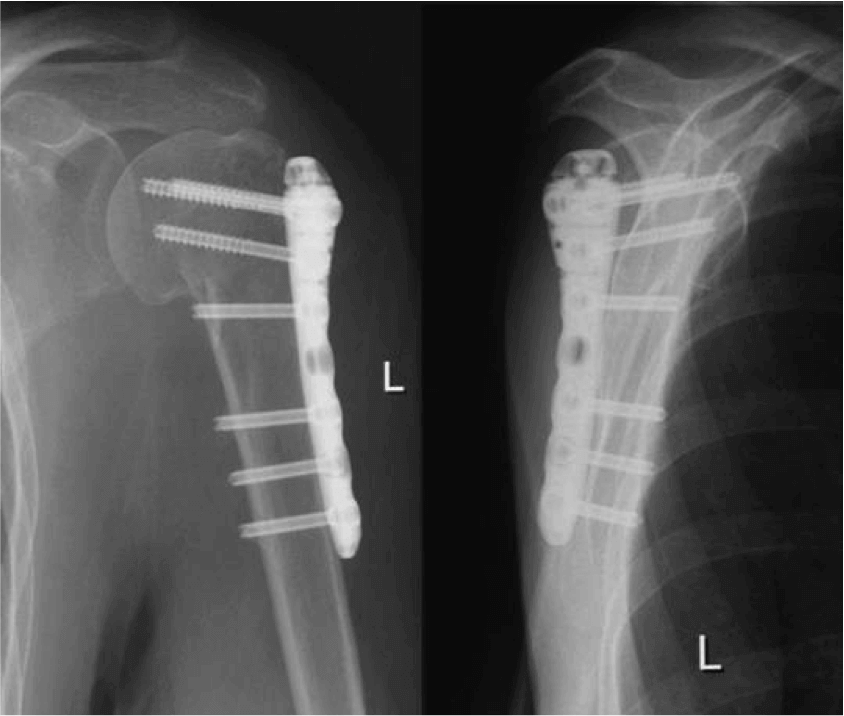
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома – сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты – пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу

Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными – в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70-75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной – когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза – операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
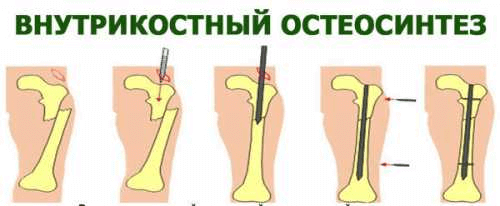
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2-3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2-3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2-3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа – 3-6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8-14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом – лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи – при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты – после операции человек может жить полноценно и качественно.
Источник
ОСТЕОСИНТЕЗ (osteosynthesis; греч, osteon кость + synthesis соединение) – оперативное соединение отломков кости. Применяется при лечении свежих, несросшихся, неправильно сросшихся переломов (см.) и ложных суставов (см.), для соединения кости после ее остеотомии (см.). Цель Остеосинтеза – обеспечить фиксацию сопоставленных отломков, создав условия для их костного сращения, восстановления целости и функции конечности.
В 1873 г. Дж. Листер произвел соединение отломков надколенника посредством костного шва, что можно считать одной из первых операций О. В 1875 г. Н. В. Склифосовский и И. И. Насилов применили для соединения отломков свой, оригинальный метод – «русский замок» (см.). Тяжелые септические осложнения в послеоперационном периоде и неудовлетворительный исход заставили временно отказаться от оперативного лечения переломов. После внедрения в практику асептики и антисептики и рентгеновского метода исследования интерес к оперативному лечению переломов возобновился. В 1892 г. англ. хирург Лейн (W. A. Lane) применил для Остеосинтеза металлические пластинки, в 1902 г. бельгийский хирург А. Ламботт использовал с этой же целью винты. Э. Лексер в 1909 г. произвел остеосинтез при помощи интрамедуллярно введенного костного штифта. В 1893 г. B.Н. Кузьмин, а позднее И. К. Спижарный, В. И. Разумовский, П. А. Герцен и др. применили при лечении ложного сустава бедра внутрикостный металлический гвоздь. На XII съезде российских хирургов (1912) В. И. Гейдройц и на XVII съезде русских хирургов (1925) Г. Ф. Петрашевская из клиники И. И. Грекова сообщили о своих наблюдениях по оперативному лечению переломов костей. За рубежом в 1912 г. внутрикостную фиксацию металлическим стержнем применял Гровс (E. W. Н. Groves). Шене (G. Schone) в 1913 г. и немного позднее Киршнер (М. Kirschner) в тех же целях использовали спицы. В 1931 г. Смит-Петерсен (М. N. Smith-Petersen) предложил производить О. переломов шейки бедра трехлопастным гвоздем из нержавеющей стали. С 1932 г. в СССР этот метод начали применять Б. А .Петров и А. В. Каплан (сращение отломков наблюдалось у 70-90% больных). Большое значение имело сообщение Кюнчера (G. Kiintscher) на конгрессе немецких хирургов в 1940 г. о лечении диафизарных переломов внутрикожным О. при помощи длинного стержня из нержавеющей стали. После Великой Отечественной войны этот метод особенно широко применяли Я. Г. Дубров (1946), Ф. Р. Богданов (1949), М. О. Фридланд (1952), И. Л. Крупко (1954), H. Н. Приоров (1959) и др. Развитию металлоостеосинтеза благоприятствовали совр, средства профилактики и борьбы с операционным шоком, методы общего обезболивания и предупреждения инф. осложнений, а также усовершенствование оперативной техники, появление фиксаторов из нержавеющей стали и сплавов (см. Ортопедический инструментарий).
Различают два основных вида Остеосинтеза – погружной (введение фиксатора кости непосредственно в зону перелома) и наружный (Внеочаговый) – при помощи спиц, проведенных в отломки через кожу и фиксированных в каком-либо аппарате (см. Дистракционно-компрессионные аппараты). Погружной О. в зависимости от расположения фиксатора по отношению к кости бывает внутрикожным (интрамедуллярным), накостным и чрескостным. Для внутрикостного Остеосинтеза применяют различные виды стержней (штифтов, гвоздей), для накостного О.- различные пластинки с винтами и для чрескостного – винты, спицы. Нередко применяют сочетание нескольких видов Остеосинтеза.
Фиксаторы для погружного О. должны быть изготовлены из биологически, химически и физически инертных материалов. Как правило, применяют металлические конструкции из нержавеющей стали, виталлия, титана, иногда из кости и инертных пластмасс. Металлические фиксаторы, как правило, после сращения перелома удаляют. Были попытки создать фиксаторы из так наз. рассасывающихся металлов и сплавов (магний, магний и кадмий) – остеосинтезит, «паралюман-2», электран, дауметалл и др. Такие фиксаторы при клин, проверке пока себя не оправдали, т. к. оказалось, что в организме они довольно быстро становятся хрупкими и перестают фиксировать отломки.
Стержни для внутрикостного О. могут быть сплошными или полыми, в поперечном сечении иметь форму листа клевера, круглую, плоскоовальную, трехгранную, четырехгранную, полусферическую, U-образную, желобоватую и др. Для О. диафизарных переломов бедренной кости в СССР наиболее часто применяются гвозди Кюнчера, Дуброва, штыкообразные стержни ЦПТО, трубки со сплошной продольной прорезью, а также фиксаторы со сближающим и компрессирующим устройством (гвоздь Фишкина, Павлика, Ахалая, гвоздь-винт Крупко, винты Шадина, штопор Сиваша и др.).

Рис. 1. Схематическое изображение открытого внутрикостного остеосинтеза при переломе диафиза бедренной кости: а -разрез кожи и подлежащих тканей, обнажающий область перелома; б – разрез в области большого вертела, в проксимальный отломок ретроградно введен гвоздь (пунктирная линия), репозиция костных отломков; в – гвоздь проведен через центральный отломок в периферический.
Различают закрытый и открытый внутрикостный О. При закрытом О. после сопоставления отломков с помощью специальных аппаратов в костномозговой канал сломанной кости по проводнику через небольшой разрез вдали от места перелома вводят под рентгеновским контролем соответствующего диаметра металлический длинный полый стержень. Проводник удаляют и рану зашивают. При открытом интрамедуллярном остеосинтезе, к-рый применяют значительно чаще, зону перелома обнажают, отломки репонируют в операционной ране и в костномозговой канал сломанной кости вводят металлический стержень (рис. 1).

Рис. 2. Схематическое изображение внутрикостного остеосинтеза бедренной кости массивным гвоздем: рассверливание костномозгового канала в периферическом (а) и центральном (б) отломках перед остеосинтезом, введение массивного гвоздя в сопоставленные и фиксированные отломки кости (в).
Открытый О. не требует специальной аппаратуры для репозиции отломков, технически проще и доступнее закрытого, однако при закрытом способе не обнажается зона перелома, уменьшается опасность инфекции, менее повреждаются мягкие ткани вокруг отломков. Устойчивость О. зависит от особенностей перелома, вида фиксатора и глубины введения его в отломки. Лучшая фиксация достигается при поперечных и косых с небольшим скосом диафизарных переломах длинных трубчатых костей, при толщине гвоздя, соответствующей диаметру костномозгового канала. Устойчивый О. перелома бедра может быть обеспечен толстым гвоздем (8-12 мм), введенным в кость после предварительного рассверливания костномозгового канала (рис. 2). При неустойчивом О. могут возникнуть взаимные качательные движения отломков, приводящие к смещению их по ширине, длине и периферии, к нарушению оси кости на уровне перелома и в итоге к несращению. Неустойчивый О. возможен при введении слишком тонкого гвоздя, к-рый легко мигрирует, сгибается и может со временем сломаться на уровне несросшегося перелома в результате усталости металла.

Рис. 3. Фиксаторы, применяемые для остеосинтеза при переломах шейки бедра: а – трехлопастный гвоздь Смит-Петерсена; б – трехлопастный гвоздь с центральным каналом для проводника; в – схематическое изображение остеосинтеза винтом с диафизарной накладкой.
Наиболее часто внутрикостный О. длинным металлическим стержнем применяют при переломах диафиза бедренной кости. Для О. при нек-рых видах переломов имеются специальные фиксаторы, напр, трехлопастный гвоздь Смит-Петерсена для О. переломов шейки бедренной кости, винт с замкнутым пружинящим устройством (рис. 3) и др. для постоянной компрессии по Чарнли (J. Charnley). О. шейки бедренной кости обычно выполняют закрытым способом с помощью специальных направителей (Каплана, Петрова-Яснова и др.) под рентгенол, контролем. Фиксатор при этом нередко проводят через тазобедренный сустав с внедрением его в стенку вертлужной впадины (так наз. трансартикулярный О.). Это повышает стабильность фиксации перелома шейки бедра.

Рис. 4. Схематическое изображение остеосинтеза (а) с помощью компрессионно-деторсионной пластины Каплана – Антонова; б – пластина; в – сближающее устройство, состоящее из двух браншей и штанги с резьбой.

Рис. 5. Схематическое изображение остеосинтеза с помощью набора АО: а – винты и отвертки к ним с шестигранным и крестообразным углублением в шляпке; б – костные отломки до репозиции; в – произведена репозиция отломков (введен один винт, высверливается канал для второго); г – перелом фиксирован пластиной с отверстиями, в которые введены винты.

Рис. 6. Схематическое изображение остеосинтеза с помощью балки Климова: а – после репозиции отломков в продольный распил кости вводят балку; б – погружают дополнительное крепление; в – введены шплинты в четыре паза; г – на поперечном сечении кости с балкой видны разошедшиеся ножки шплинта (указаны стрелками).

Рис. 7. Схематическое изображение вариантов угловой балки Воронцова: а – со шплинтами; б – с винтами; в – поперечное сечение кости с введенной в нее балкой, видно направление винта.
Накостный О. применяется при переломах различной локализации и вида: оскольчатых, косых, винтообразных, поперечных, околосуставных и внутрисуставных переломах вне зависимости от формы и изгиба костномозгового канала. В большинстве своем фиксаторы для накостного О. представляют собой различной формы и толщины пластины, соединяемые с костью при помощи винтов. Многие совр, пластины имеют специальные, сближающие (компрессирующие) устройства, в т. ч. несъемные, предложенные Дейнисом (D. Danis, 1938) и X. С. Рахимкуловым (1959), и съемные – компрессионно-деторсионные пластины Каплана – Антонова (рис. 4), Демьянова, Ткаченко и др. После накостного О. нередко дополнительно накладывают гипсовую повязку. Мюллер (М. Muller) и соавт, разработали биомеханически обоснованные устройства для стабильного накостного О., так наз. набор АО (The Association for the Study of Osteosynthesis). Сходный набор создан в Чехословакии фирмой «Поль-ди». Система АО основана на использовании массивных пластинок, имеющих большое число отверстий (8- 12), и винтов с упорной нарезкой (рис. 5). После О. с помощью набора АО гипсовую иммобилизацию применяют редко, что связано с достаточной стабильностью в зоне перелома. Однако О. длинными массивными пластинами сопровождается обнажением кости на большом протяжении, что нарушает ее трофику и может быть причиной замедления консолидации; остающиеся после удаления винтов многочисленные отверстия ослабляют кость. Накостный О. при косых и винтообразных переломах может быть выполнен с помощью циркулярно-охватывающей отломки металлической проволоки, металлических лент, специальных полуколец и колец из нержавеющей стали. Этот вид О., особенно проволочный, как самостоятельный метод редко применяют из-за недостаточно прочной фиксации; обычно он служит дополнением к другим видам О. Накостный О. мягким шовным материалом (кетгут, шелк, лавсан и т. п.) применяется крайне редко, т. к. нити не могут противостоять мышечной тяге и повторному смещению отломков даже при дополнительной гипсовой иммобилизации. Нек-рые фиксаторы представляют собой сочетание накостных и внутрикостных конструкций, напр, тавровая балка Климова, угловая балка Воронцова (рис. 6, 7), фиксаторы Калнберза, Новикова, Сеппо и др.
Чрескостный О. осуществляется при помощи винтов, болтов, спиц и т. п. При этом фиксаторы проводят в поперечном или косопоперечном направлении через стенки костной трубки в зоне перелома. Особый вид чрескостного О. представляет собой костный шов. При этом в отломках просверливают каналы и сквозь них проводят лигатуры (шелковые, кетгутовые, проволочные), к-рые затем затягивают и связывают. Костный шов применяют при переломах надколенника, локтевого отростка. При чрескостном О., как правило, накладывают гипсовую повязку. Раннее снятие гипсовой повязки может привести к расшатыванию и выхождению винтов, смещению отломков и образованию ложного сустава.
Особое место занимает метод наружного О. при помощи дистракционно-компрессионных аппаратов (см.). Этот метод дает возможность, не обнажая зону перелома, Репонировать отломки и прочно их фиксировать (Внеочаговый О.). Метод не требует гипсовой иммобилизации, больные с аппаратами на нижних конечностях могут ходить с полной нагрузкой.
Для соединения небольших костных отломков, а чаще для соединения трансплантатов при пересадке кости применяют так наз. ультразвуковой О. (см. Ультразвуковая терапия).
При О. неправильный выбор метода фиксации отломков или неверно выбранный фиксатор, необеспечение стабильности репонированных отломков, недостаточное соблюдение асептики и антисептики, грубое обращение с мягкими тканями, излишний радикализм при обработке открытых переломов и др. могут привести к осложнениям. Наиболее частыми осложнениями операции О. являются несращение отломков, поверхностное нагноение в области операционной раны и септические осложнения – остеомиелит (см.), флегмоны (см.). В прошлом при изготовлении погружных фиксаторов для О. из некачественной стали или других металлов наблюдался так наз. металлоз в результате хим. взаимодействия металла с тканями и жидкостями организма.
Библиография:
Волков М. В. и Любошиц Н. А. Повреждения и заболевания опорно-двигательного аппарата, итоги основных научных исследований по травматологии и ортопедии в СССР за последние 10 лет, М., 1979;
Волков М. В., Гудушаури О. Н. и Ушакова О. А. Ошибки и осложнения при лечении переломов костей, М., 1970; Воронцов А. В. Остеосинтез при метафизарных и диафизарных переломах, Л., 1973; Гудушаури О. Н. и Оганесян О. В. Внеочаговый компрессионный остеосинтез при закрытых диафизарных переломах и ложных суставах костей голени, М., 1968; Дубров Я. Г. Внутрикостная фиксация металлическим стержнем при переломах длинных трубчатых костей, М., 1972, библиогр.; Каплан А. В. Повреждения костей и суставов, М., 1979; Корхов В. В. Хирургическое лечение ложных суставов, Внутрикостный металлический остеосинтез, Л., 1966; Сеппо А. Металлический остеосинтез переломов костей на основе точных клинико-технических наук, Таллин, 1978; Теоретические и практические аспекты чрескостного компрессионного и дистракционного остеосинтеза, под ред. Г. А. Илизарова и др., Курган, 1976; Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972; Шумада И. В., Стецула В. И. и Гонгальский В. И. Остеосинтез костными гомо- и гетерофиксаторами при переломах, Киев, 1975; Юмашев Г. С. Ошибки и осложнения при остеосинтезе, М., 1966; Кuntscher G. Die Marknagelung, B., 1950 Loeffler F., Matzen P. F. a Knofler E. Orthopadische Operationen S. 51 u. a., B., 1979; Muller М. E. Allgower M. et Willeneg- ger H. Manuel d’osteosynth£se, P., 1970, Pseudarthroses and their treatment, ed. by G. C.hapchal, Stuttgart, 1979.
А. В. Каплан.
Источник
