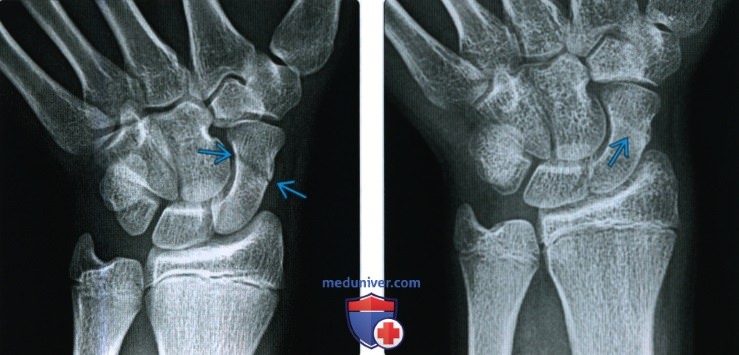
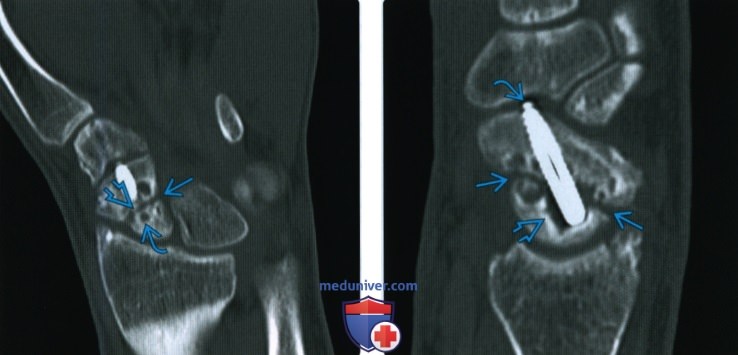
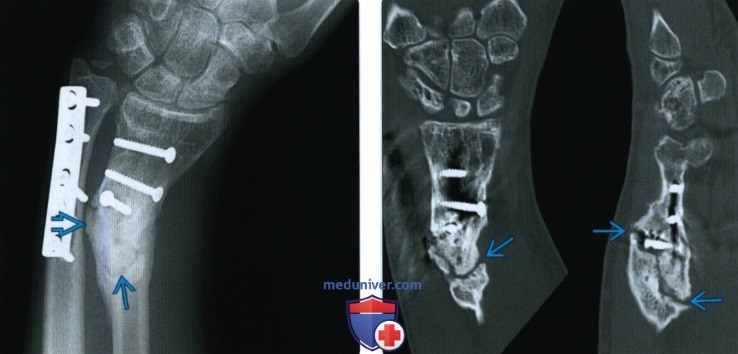
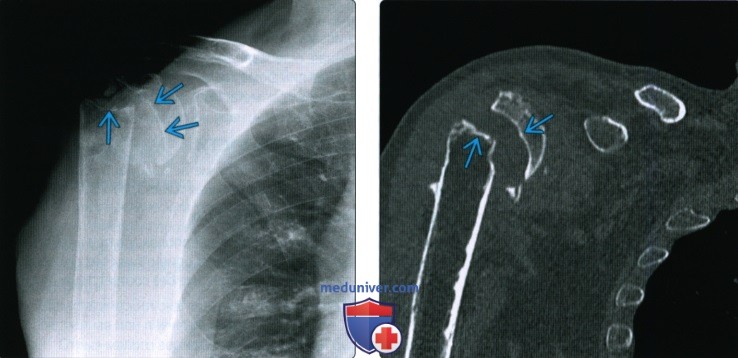
Снимок после перелома
В большинстве случаев для определения перелома проводится рентгенография. С помощью рентгенодиагностики можно зафиксировать наличие перелома или других повреждений, а также получить данные об их характере.
Если нужно получить более точные данные по полученной травме, включая не только локализацию, но и степень вовлечения мягких тканей, то лучше делать МРТ. Рентген подходит в качестве первичной диагностической процедуры, когда пациента только доставляют (либо он сам приходит) в стационар.
Огромное преимущество рентгенографии при таких травмах в том, что ее могут проводить везде: и в поликлиниках, и в стационарах, и в частных медицинских учреждениях.
Как выглядит перелом на рентгене?
Очертания перелома на рентгенографическом снимке зависят от того, какой конкретно вид перелома произошел. Возьмем несколько примеров.
Если произошел открытый перелом голеностопа или бедра, то на снимке будет виднеться расхождения двух фрагментов кости с проникновением через кожные покровы одного из них.
Другой пример: оскольчатый перелом пальца или кисти руки. В этом случае на снимке будет видно множество мелких костных фрагментов вокруг очага травмы. При этом на фоне осколков могут виднеться затемнения (свидетельствующие об остром воспалительном процессе).

Перелом плеча на рентгеновском снимке
При переломах ноги или предплечья/лучевой кости (независимо от вида травмы) нередко возникают внутренние кровотечения, которые видны на снимке как затемненные пятна. При переломе носа можно увидеть (помимо повреждения костной части) смещение и даже разрыв хрящевой части.
Если сломана челюсть – в месте травмы на снимке будет виднеться продольная или поперечная черная линия (это и есть сам перелом). Если сломана ключица (плечо), то на снимке будет видно разъединение на две части (или более, зависит от тяжести травмы) продолговатой кости.
Если пациент сломал ребра – на снимках будут видны классические переломы реберных костей в одном или нескольких местах (зависит от тяжести травмы). Как правило, переломы ребер на снимках выглядят наиболее понятно (даже для пациента), в отличие от перелома ладьевидной кости или запястья (где много косточек).
к меню ↑
Как выглядит трещина на рентгене?
Самостоятельно пациент трещину на рентгенографическом снимке не заметит (на большинстве костей), если только она не слишком большая. Выглядит она нечетко (из-за сливания с фоном) и в большинстве случаев имеет небольшие размеры (длину и толщину). Если речь идет только о хорошо заметных трещинах: выглядят они как беловатые или, напротив, темноватые линии (полосы) на белом фоне здоровой (неповрежденной) костной ткани.
Понять, что у вас трещина лодыжки или большеберцовой кости – намного легче: такие трещины обычно видно хорошо. Иначе обстоят дела с трещинами в небольших костях (к примеру, мизинца или пяточной кости), где она может быть отображаться короткой беловатой линией.

Перелом лучевой кости на рентгеновском снимке
Например, трещина плохо определяется на ребрах из-за сливания с общим фоном. На пятках они тоже плохо заметны, так как там тоже однотипный фон (много сравнительно мелких косточек). Зато они хорошо видны даже неподготовленному человеку на большеберцовых, лучевых и тазовых костях.
Мелкие трещинки могут быть настолько плохо различимы, что их может не заметить даже врач. Поэтому если при осмотре снимка у пациента не выявлено трещины, но остаются подозрения, желательно обратиться за консультацией к другому специалисту.
к меню ↑
Контрольный рентген после перелома (видео)
к меню ↑
Какие переломы можно увидеть на рентгене?
Если говорить в общих чертах, то рентгенография позволяет обнаружить трещины или переломы в любых костных тканях. Другое дело, что не всегда они хорошо различимы, и для ясности в таких случаях проводится дополнительная компьютерная или магнитно-резонансная томография.
Рентгенография позволяет выявить переломы на следующих костях:
- Нижние и верхние конечности, включая стопы, лодыжки, лучевые кости, пальцы рук и ног.
- Спина: позвоночник, лопатки, ключицы, крестцовый отдел, копчик.
- Тазобедренные кости.
- Грудная клетка: ребра, средостение.
- Череп, включая челюсти, носовые решетчатые кости и даже мелкие косточки ушей (но для этого лучше проводить компьютерную томографию).
Если на рентгенографии видны лишь косвенные признаки повреждения, то показано проведение компьютерной томографии. Если имеется угроза повреждения мягких тканей, сосудов или нервных узлов – дополнительно может проводиться магнитно-резонансная томография (она как раз специализируется на мягких тканях).
Пытаться самостоятельно (без врача) разобрать на снимке характер повреждения – не стоит: без медицинского образования точного состояния кости определить не получится.
к меню ↑
Как часто делают рентген при переломе?
Рентгенография по поводу перелома проводится как минимум один раз – после поступления больного в стационар или поликлинику. В большинстве случаев проводится контрольный (повторный) снимок, чтобы подтвердить диагноз и по возможности разузнать больше данных о нем.
Нетяжелые переломы обычно не требуют проведения более трех снимков. Количество процедур может быть увеличено при тяжелых травмах: когда нужно постоянно контролировать процесс лечения. Например, если произошел многокомпонентный оскольчатый перелом большеберцовой кости.
Ответить на вопрос о том, сколько делают снимков больным с переломом – невозможно: все индивидуально, и частота (количество) зависит от тяжести травмы. Большинству больных достаточно трех раз, в тяжелых случаях рентгенографию проводят часто, вплоть до ежедневных процедур.

Перелом шейки бедра на рентгеновском снимке
Частое проведение рентгенографии при переломах может быть вызвано следующими причинами:
- тяжелое повреждение (многокомпонентное – сразу в нескольких местах, оскольчатое);
- вовлечение в травму мягких тканей, сосудов (особенно крупных артерий) или нервных узлов;
- наличие или угроза развития инфекционного процесса, опасность развития инфекции кости;
- необходимость в постоянном контроле процесса лечения (контроль того, как срастается кость) повреждения (например, если оно проводится на аппарате Илизарова);
- предупреждение развития осложнений в послеоперационный период (чтобы, например, не возник неправильно сросшийся перелом).
к меню ↑
Делают ли рентген через гипс?
Предположим, происходит процесс срастания сломанной кости, больной находится в гипсе и ему для контроля лечения нужно провести рентгенографию. В таких случаях гипс снимать не обязательно, рентген делают прямо через него.
Рентгеновское излучение прекрасно проходит через гипс и тканевые материалы. Поэтому пациентам после ДТП проводят диагностику даже не снимая одежды (чтобы не сделать хуже).
Рентгенографию через гипс могут делать несколько раз на протяжении заживления перелома, чтобы проследить за тем, как он срастается. Также таким способом проводят диагностику в случае, если во время срастания перелома пациент жалуется на боли или дискомфортные ощущения.
Важный момент: перед снятием гипса в обязательном порядке проводится контрольный снимок. Во время сращения перелома пациент вправе и сам записаться на контрольную диагностику. Но если врач не видит такой необходимости, то, вероятнее всего, лишние процедуры и не нужны.
Источник
Наложение гипсовой повязки ― основной метод лечения травм, при которых происходит повреждение костей, суставов, прилежащих тканей: переломов, вывихов, разрывов связок.
При переломах период восстановления может длиться месяцами, в течение которых пациент вынужден носить гипс. Обычно лечащий врач, хотя бы один раз за это время, даёт направление на повторный рентген, а у пациента из-за этого возникает ряд вопросов.
Можно ли делать рентген через гипс
Рентгенография – аппаратная методика диагностики, основанная на пропускании рентгеновских лучей сквозь человеческое тело. Итоговая картинка отображается на фотоплёнке или цифровой матрице.
В ситуациях, когда гипс снимать нельзя, а получить информацию о состоянии костей или суставов необходимо, делают рентгенографию поражённой области. Несмотря на то, что гипсовая повязка ― это дополнительный барьер, она проходима для рентгеновских лучей. Кости видны через гипс, потому что их плотность выше, чем плотность пропитанных гипсовым раствором бинтов. Качество такого снимка зависит от профессионализма и опыта работников рентгенологического отделения.

Правильно подобранные режимы и проекции позволят врачу не только увидеть на рентгене кость, но и оценить её форму, размеры, структуру костной ткани, положение костей и костных отломков при переломах или вывихах.
Как проходит процедура
Только лечащий врач (хирург или травматолог) решает, в каких ситуациях делать рентген, и даёт соответствующее направление.
Процедура производства снимка называется рентгенографией. Рентгенография через гипс имеет ряд особенностей:
- из-за слоя гипса доза рентгеновского излучения должна быть немного выше по сравнению с обычной;
- повреждённой части тела трудно придать нужное положение (сделать правильную укладку), ведь её подвижность резко ограничена гипсом.
Чтобы врач получил всю интересующую его информацию, приходится делать больше снимков, меняя положение пациента или рентгеновской камеры. Такая рентгенография называется полипозиционной.
Оптимальные дозы излучения, правильное положение пациента и количество необходимых снимков определяют лечащий врач, врач-рентгенолог и рентгенлаборант, выполняющий процедуру.
В каких случаях делают рентген через гипс
Рентгенография поражённой области тела ― это стандартное диагностическое исследование при травмах. Впервые пациента направляют на рентген сразу после обращения за медицинской помощью, ещё до наложения гипса. Это позволяет увидеть перелом или вывих, оценить сложность и тяжесть травмы и выбрать эффективную тактику лечения.
После восстановления формы кости или сустава в зоне повреждения (репозиции) их фиксируют гипсовой повязкой и повторяют рентген через наложенный гипс ― врач должен убедиться в правильном положении костей и костных отломков. Гипс придётся носить несколько недель. Если в этот период не появится никаких тревожных симптомов, можно будет обойтись без повторных снимков.

Иногда в ходе лечения возникают проблемы. Поэтому, если у пострадавшего появляются или усиливаются жалобы, а у доктора есть подозрение, что не всё идёт хорошо, он обязательно направит пациента на контрольное рентгенологическое исследование через гипс, чтобы разобраться с диагнозом.
Рентгенографический мониторинг показан, если для фиксации сломанных костей или суставов применялись спицы, внутренние металлоконструкции, аппарат Иллизарова и другие.
Как часто необходимо повторять обследование
Как часто делать повторные снимки, определяет врач, руководствуясь результатами осмотра и жалобами пациента. Решение принимается индивидуально в каждом конкретном случае.
Контрольную рентгенографию в период ношения гипса назначают по определённым показаниям.
- Тяжёлые травмы ― множественные и оскольчатые переломы, внутрисуставные, со смещением, расположенные рядом с сосудистыми и нервными стволами, открытые переломы. Для отслеживания сращивания костных структур контрольные снимки придётся делать не менее 2-3 раз в разных проекциях.
- Подозрение на возникновение осложнений ― смещение отломков, ухудшение состояния сосудов или нервов в месте перелома, неправильное сращение кости, присоединение инфекции и другие. Мониторинг процесса заживления должен осуществляться до образования костной мозоли.
- Возраст и общее состояние здоровья пациента ― чем старше пациент, тем более хрупкие у него кости, поэтому восстановление повреждённых тканей длится дольше, а при хронических заболеваниях сердца, сосудов, нервной системы возрастает опасность осложнений.
- Повторные травмы ― в гипсе человек становится неловким и неповоротливым, иногда ему приходится учиться пользоваться костылями. В такой ситуации есть опасность падения и получения повторной травмы.
- Нарушения режима лечения ― некоторые пациенты самовольно снимают гипс раньше положенного времени, что может привести к повторным переломам, смещениям отломков и деформации конечности.
Лечащий врач назначает повторный рентген только при необходимости и в интересах своего пациента, с целью восстановления его здоровья. Иногда такая диагностика необходима для контроля эффективности лечения. Если в положенный срок костная мозоль не сформировалась, или сращение происходит медленнее, чем должно, пациенту может быть показана медикаментозная поддержка. Рекомендованы препараты кальция, протеогликаны (специфические компоненты хряща), витамины группы D. Важно уделять достаточное внимание правильному питанию.
Как выглядит перелом на рентгене
На традиционных рентгенограммах ткани человека выглядят особенным образом ― чем плотнее ткань в реальности, тем светлее она на снимке. Кости выглядят светлыми на фоне тёмных мягких тканей.
Есть два главных рентгенологических признака перелома костей, на основании которых врач делает заключение.
- Наличие линии перелома.
При переломе кости в её структуре появляется «разрыв», который на рентгене выглядит тёмной полоской на белом фоне костной ткани и называется линией перелома. Она может располагаться вдоль длинника или поперёк, иметь сложную траекторию. Если при повреждении кость сохранила форму, линию перелома увидеть непросто, это по силам только врачу, хорошо знающему анатомию костей. Более отчётливо линия просматривается на крупных костях, а на мелких (на фалангах пальцев стопы или ладони, пятке) выглядит как тонкая белая полоска на светлом фоне.

- Нарушение формы кости при смещении отломков.
Когда при переломе происходит смещение отломков, рентгенологическая картина перелома настолько очевидна, что не вызывает сомнений и не требует дополнительных исследований для установления диагноза.
Как выглядит трещина
Неполные переломы костей называют трещинами. Трещины чаще бывают у детей и молодых пациентов, у которых кости крепкие и эластичные. Хрупкие кости в пожилом возрасте обычно ломаются полностью.
При трещине линия перелома видна только на участке кости. Она постепенно сужается и теряется в толще неповреждённой костной ткани. Обнаружить трещину трудно, для этого нужны современная аппаратура, хорошее качество снимка, лупа и грамотный специалист.

Какие переломы можно увидеть на рентгене
Легче всего найти на снимках переломы крупных трубчатых костей (бедренной, плечевой, костей голени и предплечья) со смещением отломков. Такой перелом может быть хорошо виден даже непрофессионалу.
Труднее распознать перелом без смещения отломков, когда рентгенологу для заключения требуется найти линию перелома. Бывает, что для подтверждения такой травмы рентгенографию приходится повторять через 7-8 дней после травмы, когда за счёт определённых физиологических процессов линия перелома немного расширяется и становится лучше видна.
Ещё сложнее определить вколоченный перелом, когда из-за чрезмерного сдавления отломки при переломе не расходятся, а наоборот ― проникают друг в друга. Например, при прыжке с высоты часто происходит вколоченный перелом пяточной кости. Сразу после травмы такая линия перелома будет выглядеть на плёнке неровной полоской, ещё более светлой, чем окружающая кость. Рассмотреть её на рентгене легче через несколько дней после травмы.
Чем мельче и тоньше кость, тем сложнее увидеть перелом. Неопытному специалисту бывает трудно распознать на рентгене переломы пальцев или других мелких костей при травме руки. Несвоевременное лечение таких травм может привести к нарушению работы отдельных пальцев или кисти в целом. В подобных ситуациях просто необходимы повторная и сравнительная рентгенографии (когда на снимках сравнивают изображения травмированной и здоровой конечностей).
Хирургу или травматологу не всегда требуется рентгенологическое подтверждение перелома для того, чтобы наложить гипс. Врач может поставить правильный диагноз на основании жалоб пациента, грамотно проведённого осмотра и личного профессионального опыта.
Контрольный рентген после снятия гипса
Когда гипс снят, начинается период реабилитации повреждённой части тела. Ведь во время нахождения в гипсе мышцы и связки не работают и ослабляются. Чтобы восстановить их функцию, потребуется время.
Если перелом был несложный, во время ношения гипса не возникало осложнений, а после его снятия врач при осмотре не увидел тревожных симптомов, то снимок делать необязательно. Но при любых сомнениях доктор даст направление на контрольную рентгенографию.
Делать или нет контрольный снимок после снятия гипса, решает только лечащий врач, учитывая большое количество различных факторов и всегда действуя в интересах выздоровления своего пациента.

Источник
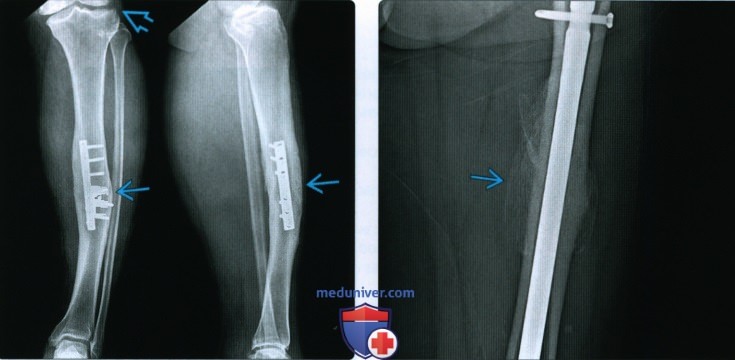
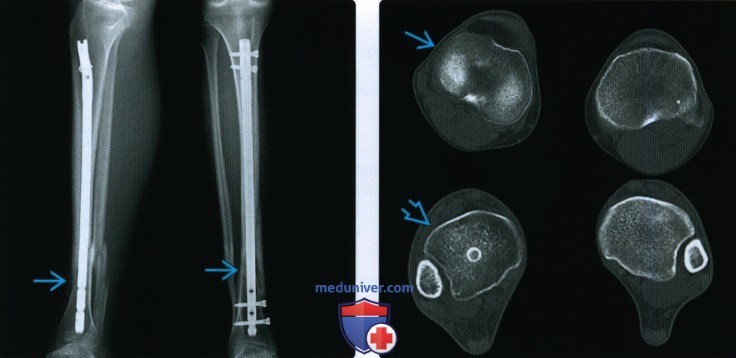
Рентгенограмма, КТ, МРТ при срастании перелома костиа) Определения: • Клиническое срастание: достаточный рост кости поперечно перелому независимо от рентгенологического закрытия линии перелома с восстановлением исходной функции: • Рентгенологическое срастание: костная мозоль соединяет линию перелома, объединяя фрагменты; мозоль такой же плотности или почти такой же плотности, что и нормальная кость: • Несрастание: костные отломки не соединились за счет зрелой кости и процесс срастания остановился • Замедленное срастание: отсутствие клинического или рентгенологического срастания в течение ожидаемого периода времени, но соответствующее лечение может привести к максимальному срастанию перелома • Псевдоартроз: ложный сустав, который может образоваться при условии несрастания, препятствующий дальнейшему срастанию, пока не будет удалена синовиальная ткань • Неправильное срастание: костные отломки срастаются под углом и/или с вращением поперечно перелому, с изменением длины конечности или неконгруэнтностью сустава, которая функционально или косметически неприемлема • Остеосинтез: процесс усиления срастания перелома за счет хирургической фиксации в некоторых случаях с добавлением костного трансплантата или других ускорителей б) Визуализация срастания перелома кости: 1. Общая характеристика:
2. Рентгенологические данные:
3. КТ: 4. МРТ: 5. Рекомендации по визуализации: в) Дифференциальная диагностика: 1. Фиброзное срастание: г) Патология. Стадирование, градации и классификация: д) Клинические особенности срастания перелома: 1. Демография: 2. Течение и прогноз: 3. Лечение: е) Диагностчиеская памятка: |