Сколько срастается перелом мизинца на ноге у ребенка

Одна из самых частых травм костей стопы – перелом мизинца. И несмотря на то, что этот палец небольшой и малоподвижный, в случае травмы пострадавший испытывает сильную боль и требует обязательного квалифицированного лечения.
Виды патологии и причины их появления
Перелом самого маленького пальца стопы бывает разной природы:
- Травма закрытого или открытого типа;
- Без или со смещением костных отломков.
Тип травмы также определяется ее расположением на данной фаланге. В случае стопы перелом мизинца может быть первичным, средним или ногтевым. Причем нарушения целостности костной структуры могут наблюдаться одновременно в нескольких местах.
Все причины возникновения повреждения можно условно разделить на:
- Травматический;
- Патологический.
Чаще всего переломы розового пальца возникают по травматическим причинам.
Перелом мизинца на ноге: травматические
К травматическим причинам переломов относят падения различных предметов на палец, а также удары им о мебель. Этот тип повреждений также может возникнуть, если на указательный палец жертвы сильно наступили. Неудачное падение даже на ровную поверхность также может сломать мизинец.
Удар о мебель классифицируется как травматическая причина перелома мизинца.
Чаще всего эти травмы носят спортивный характер и наблюдаются у любителей футбола и других видов спорта, в которых нужно активно бегать.
Перелом мизинца на ноге: патологические
К патологическим причинам травм можно отнести заболевания, вызывающие повышенную хрупкость костей, а также склонность к самоуничтожению и неестественным искажениям. К таким заболеваниям относятся:
- Остеопороз;
- Остеомиелит;
- Туберкулез;
- Остеоартроз.
Травмы также могут быть вызваны заболеваниями онкологического типа.
Отличительные признаки от ушиба
Чтобы соблюдать тактику лечения травмы, важно знать, как определить, что травма – это перелом, а не синяк. А сделать это можно по следующим признакам:
- В случае ушиба палец сразу опухает. Отек при более серьезных травмах появляется через несколько часов, а иногда и дней. Дополнительно они сопровождаются синяками;
- Когда целостность кости нарушена, это сопровождается сильной болью, которая усиливается при ощупывании травмированного участка. При ушибах боль постепенно стихает;
- Ушибленный розовый палец не меняет своей длины, а повреждение кости приводит к его укорачиванию. Чтобы определить тип травмы по этому признаку, достаточно сравнить длину мизинцев обеих стоп;
Кроме того, если травма сопровождается ушибом, пострадавший может не только свободно двигать стопой, но и опираться на нее. При переломах сильная боль возникает не только в области поврежденной фаланги, но распространяется по всей стопе. Это значительно ухудшает способность отягощать стопу и свободно двигаться.
Есть различие между правдоподобным и вероятным. Положительные показатели включают изменение размера пальца, неправильное положение фаланг, неправильное сгибание указательного пальца и пальпируемые переломы костей.
Вероятные симптомы указывают на наличие патологии, которая может быть не переломом, а травмой другого типа. Возможные симптомы включают повышение температуры тела в месте травмы, боль, ограничение движений и отек.
Перелом мизинца на ноге: симптоматика
Перелом розового пальца почти всегда имеет явные симптомы. В случае открытого перелома происходит разрыв кожи на месте перелома фаланги мизинца. В то же время сквозь кровоточащую рану виден выступающий кусок кости. Это может вызвать насилиеотек окружающей кожи. Часто открытые переломы мизинца могут вызвать отек всей стопы.
Симптомы закрытого перелома мизинца – ограничение движений всех пальцев на конечности. Однако боль от поврежденного мизинца редко распространяется на другие пальцы ноги, но обычно распространяется на область стопы. Нарушение целостности костной ткани также сопровождается обширными кровоизлияниями, ушибает палец ноги и кожу у его основания.
Поражение смещением костей у детей, молодого и среднего возраста встречается редко. Чаще всего этот вид травм возникает у пожилых людей по патологическим причинам. Такие травмы возможны при падении на мизинец тяжелых предметов. В этом случае мышцы и связки должны быть растянуты или разорваны.
Одним из симптомов перелома розового пальца является то, что кожа вокруг места травмы быстро отекает.
Очень сложно визуально идентифицировать перелом розовой кости, которая сместилась, потому что нет видимой визуальной деформации, а основные симптомы такие же, как при закрытом переломе. При прощупывании места повреждения можно наблюдать лишь слабый хруст костных фрагментов.
Оказание первой помощи
При оказании первой помощи учитывайте вид травмы. В случае открытого перелома мизинца первым делом нужно продезинфицировать рану и остановить кровотечение. Для дезинфекции рану можно промыть перекисью водорода, этиловым спиртом или хлоргексидином. Не трите рану ватой или другим материалом. Для замачивания краев раны следует использовать только чистую ткань, смоченную в дезинфицирующем растворе.
Чтобы остановить кровотечение, на рану следует наложить стерильную марлевую повязку. Однако, если кровотечение сильное, вам понадобится жгут. Наносится на 15-20 см выше раны. Если специального жгута нет, его можно заменить ремнем, ободком для волос, презервативом, ремнем или одеждой, разорванной на длинные полоски.
Ношение жгута более 30 минут может вызвать некроз тканей. Поэтому при его использовании важно записать точное время процедуры на листе бумаги и подложить под жгут. Если по прошествии получаса жгут не был передан медицинскому работнику, ослабьте его на короткое время, а затем повторно завяжите его немного выше предыдущего положения, обязательно отметив новое время введения. Дальнейшие действия соответствуют методам оказания первой помощи при закрытых травмах.
При закрытом переломе мизинца со сдвигом или без смещения, первая помощь заключается в таких мероприятиях:
- Травмированную конечность ставят в такое положение, чтобы травмированный палец ничего не касался.
- При необходимости пациенту может быть дано обезболивающее. Ибупрофен, Анальгин, Диклофенак или Парацетамол подействуют.
- Подайте холодный воздух к раненому месту. Для этого следует обернуть источник холода тонкой чистой тканью. Это позволит избежать инфицирования тканей, если очень холодно или если повреждение кожи очень небольшое.
Если мизинец сломан, можно назначить обезболивающее Ибупрофен.
В случае нарушения целостности костных тканей со смещением на поврежденный палец необходимо наложить иммобилизирующую повязку. При отсутствии специальных медицинских шин достаточно намотать мизинец повязкой на соседний безымянный палец.
Перелом мизинца на ноге: диагностика
В диагностике перелома мизинца выделяют несколько этапов:
- Визуальный осмотр, пальпация места травмы и запись врачом жалоб пациента.
- Проведение рентгенологического исследования пальцев стопы.
Несмотря на то, что некоторые симптомы патологии однозначно указывают на наличие перелома, точный диагноз устанавливается только на основании результатов рентгенологического исследования.
Перелом мизинца на ноге: способы лечения
Основное лечение перелома розового пальца – дать ему покой в течение длительного периода времени, чтобы кость зажила. Для этого на поврежденный палец накладывается специальная иммобилизирующая повязка – шина. Для этого также можно использовать плотную повязку.крепление из гипса. Однако он используется только при повреждении основной и средней фаланг. Если фаланга ногтя повреждена, ее обездвиживают, накладывая несколько пластырей.
В большинстве случаев, пока кость полностью не заживет, можно носить специальные шины, чтобы зафиксировать только поврежденный палец.
Продолжительность ношения фиксаторов или гипса зависит от характера травмы и времени заживления поврежденной костной ткани. Этот процесс обычно занимает около 1 месяца. Однако через неделю после наложения повязки часто необходимо провести осмотр и рентген пальца. Это необходимо, чтобы избежать неправильного сращения костей при сдвигах.
Открытые переломы, а также травмы с вывихами лечат хирургическим путем. Во время операции фрагменты удаляются, и кость возвращается в естественное положение. Для удержания на месте используются тонкие дюбели или, реже, стальные пластины. После соединения кости опорные элементы удаляются.
Реабилитация (длительность)
Реабилитация проводится только после полного заживления сломанной кости. Он включает в себя следующие действия и процедуры:
- Физиотерапия. Это могут быть сеансы электрофореза, магнитотерапии, лечения кварцем;
- Лечебный массаж;
- Посещение кабинета лечебной физкультуры (ЛФК).
Реабилитация после перелома мизинца включает лечебный массаж.
Что делать после перелома мизинца на ноге, решает врач, исходя из характера травмы и продолжительности лечения. Мышцам стопы больше необходимо восстановить свою функцию, поскольку они были ограничены в движении в течение длительного времени и стали менее гибкими. Заметное улучшение состояния мышечной ткани наступает после 5-7 сеансов выбранного терапевтического курса. Продолжительность реабилитации зависит от особенностей человеческого организма. Обычно возвращение к полной физической форме происходит через 4-6 недель восстановительного лечения.
Возможные осложнения
Если медицинская помощь не будет оказана вовремя или ею пренебрегают, травмы могут спровоцировать развитие различных осложнений:
- Аномальное сращение костей;
- Формирование ложной фаланги;
- Возникновение гнойных процессов в воспаленных тканях. Часто возникает при открытых переломах в результате попадания инфекции в больные ткани.
В редких случаях возможно развитие инфекции кровотока. Однако большинство осложнений можно предотвратить или устранить, обратившись за своевременной медицинской помощью.
Источник
Перелом пальца у ребенка – это нарушение целостности основной, средней или ногтевой фаланги пальца на руке или ноге. Проявляется болью, синюшностью, отеком, кровоизлияниями, нарушением функции, иногда – внешней деформацией. При повреждениях ногтевой фаланги часто образуются подногтевые гематомы. Диагноз вставляется с учетом обстоятельств травмы, жалоб, данных объективного осмотра и результатов рентгенографии. По показаниям назначают КТ или МРТ. Лечение – репозиция, иммобилизация с помощью гипсовой повязки или динамического шинирования. Иногда требуется фиксация спицей. При наличии ран показана операция.
Общие сведения
Перелом пальца у ребенка является достаточно распространенной травмой. На долю повреждений пальцев рук приходится около 2% от общего числа скелетных травм, доля переломов пальцев ног составляет менее 1%. Чаще всего страдают ногтевые фаланги, несколько реже – средние, еще реже – основные. Тяжелые повреждения встречаются нечасто. Важность раннего адекватного лечения травм верхних конечностей обусловлена необходимостью сохранения функции кисти.
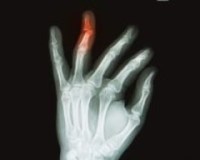
Перелом пальца у ребенка
Причины
Переломы пальцев у детей возникают в результате бытовых, уличных и спортивных травм. Повреждения пальцев кисти могут быть обусловлены ударом тяжелым предметом, например, молотком, защемлением дверью, дракой или неудачным падением. Поражения пальцев стопы нередко становятся следствием удара по твердому предмету, например, по косяку в быту или по штанге ворот во время игры в футбол.
Патогенез
Перелом фаланги пальца возникает в результате травматического воздействия, сила которого превышает прочностные характеристики кости. Может наблюдаться нарушение целостности средней части или эпифизов фаланги. Как правило, перелом одиночный, носит линейный характер и не сопровождается значительным смещением.
Множественные травмы пальцев и оскольчатые повреждения с грубым смещением встречаются нечасто, требуют особого внимания из-за возможных негативных последствий. Большинство переломов закрытые. Отрывы части подушечки пальца и образование дефекта мягких тканей при переломах концевой фаланги встречается преимущественно у детей дошкольного возраста.
Симптомы
Ребенок с переломом пальца руки жалуется на резкую боль в зоне повреждения. При осмотре палец отечный, синюшный. Травмированная фаланга болезненна при пальпации, осевой нагрузке. При наличии значительного смещения обнаруживаются укорочение, деформация. Переломы ногтевых фаланг часто сопровождаются образованием обширных подногтевых гематом. Функция кисти снижена.
Признаками перелома пальца стопы у детей являются быстро нарастающая отечность, синюшность, кровоподтеки, подногтевые гематомы, болезненность ощупывании и надавливании по оси. Опора на ногу сохранена, при стоянии и ходьбе ребенок щадит передние отделы стопы, опирается на землю преимущественно пяткой.
Открытые переломы характеризуются наличием раны неправильной формы, нередко – с размятыми и раздавленными краями. В ране просматриваются жировые ячейки мягких тканей фаланг, иногда видны костные фрагменты. При образовании дефекта часть кожи и подлежащих мягких тканей отрывается или свисает на тонком кожном лоскуте, не имеющем питающих сосудов.
Осложнения
При выраженном смещении и отсутствии репозиции в отдаленном периоде формируются деформации пальцев. Нерепонированные внутрисуставные переломы со смещением чреваты ограничением подвижности в суставе. Во взрослом возрасте у детей, перенесших травмы пальцев, может развиваться посттравматический артроз.
Диагностика
Уточнением характера травмы занимаются детские травматологи. Распознавание перелома обычно не представляет затруднений, благодаря достаточно яркой клинической картине. Из-за невозможности продуктивного контакта и неоднозначных данных рентгенологического исследования некоторые сложности могут возникнуть при диагностике повреждений у детей раннего возраста, особенно в случае апикальных переломов ногтевых фаланг и поражений зоны роста. Для подтверждения диагноза применяются следующие методы:
- Рентгенография пальца. Базовая методика, позволяющая определять большинство переломов. Снимки выполняют в двух проекциях. На рентгенограммах просматривается линия излома, количество и направление смещения отломков.
- КТ пальца. Назначается при недостаточной информативности базового исследования. Позволяет получить объемное изображение поврежденной фаланги, подтвердить наличие и уточнить локализацию перелома.
- МРТ пальца. Требуется в сомнительных случаях у детей младшей возрастной группы и при подозрении на травму зоны роста. Хорошо визуализирует хрящевую ткань, которая практически не просматривается на обычных рентгенограммах.
Переломы пальцев у детей дифференцируют с ушибами. В пользу ушиба свидетельствует нерезко выраженный отек, отсутствие деформации и болезненности при давлении по оси.
Лечение перелома пальца у ребенка
Консервативная терапия
Лечение чаще консервативное. При травмах без смещения пальцы кисти фиксируют гипсовой лонгетой сроком на 7-10 дней. Пациентам с поражениями указательного, среднего и безымянного пальцев накладывают гипс-лодочку по ладонной поверхности, мизинцы иммобилизуют лонгетой по боковой поверхности, большой палец руки загипсовывают отдельно от остальных.
При травмах пальцев ног осуществляют динамическое шинирование, прибинтовывая больной палец к соседнему здоровому. Детям с переломом большого пальца стопы гипс рекомендуется накладывать даже при отсутствии смещения. В случае смещения предварительно производят репозицию, кисть или стопу фиксируют гипсовой повязкой.
Сопоставление фрагментов может быть сопряжено со значительными затруднениями из-за небольшого размера детских фаланг. В сложных случаях проводят чрескожную фиксацию спицей, у маленьких детей используют инъекционную иглу. Ребенка направляют на контрольную рентгенографию, при удовлетворительных результатах иммобилизацию продолжают в течение 2 недель. Затем назначают лечебную физкультуру.
Хирургическое лечение
Оперативные вмешательства показаны при открытых повреждениях с дефектом мягких тканей. Применяют различные варианты кожной пластики. Небольшие раны закрывают местным кожным лоскутом. Для устранения дефекта в зоне выкраивания лоскута используют кожный трансплантат, взятый с внутренней стороны предплечья. Лоскуты придавливают марлевым шариком для улучшения контакта с подлежащими тканями и повышения вероятности приживления.
Крупные раны закрывают при помощи лоскута на питающей ножке с основанием в области ладонной поверхности кисти. Ножку отсекают через 3 недели после операции. Продолжительность иммобилизации после вмешательств по замещению мягкотканного дефекта при открытых переломах колеблется от 2 до 3 или более недель, зависит от выбранной методики, тяжести травмы, успешности приживления лоскута. В восстановительном периоде проводят физиотерапевтические процедуры, назначают ЛФК.
Прогноз
Прогноз у большинства детей благоприятный. Переломы пальцев рук и ног хорошо срастаются, движения сохраняются в полном объеме, остаточные деформации отсутствуют. Неблагоприятный исход возможен при наличии смещения или открытого повреждения и позднего обращения за медицинской помощью – в подобных случаях возникают сложности во время репозиции, ранняя пластика становится невозможной из-за инфицирования раны.
Профилактика
Профилактика переломов пальцев у детей младшего возраста предусматривает постоянный контроль родителей, обеспечение безопасного пространства в пределах квартиры, тщательный выбор условий для прогулок и уличных игр. Детям среднего и старшего возраста следует разъяснять основы безопасного поведения дома и на улице. Работа с инструментами должна выполняться под наблюдением родителей и после соответствующего обучения. Занятия в спортивных секциях нужно проводить под руководством тренера и с использованием специального оборудования.
Источник
Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
У людей пожилого возраста срок срастания костной ткани значительно больше по причине недостаточного количества кальция в организме и возрастных изменений, которые затягивают процесс восстановления всего организма.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
фаланги пальцев – 22 дня;
кости запястья – 29 дней;
лучевая кость – 29-36 дней;
локтевая кость – 61-76 дней;
кости предплечья – 70-85 дней;
плечевая кость – 42-59 дней.
Сроки заживления переломов нижних конечностей:
пяточная кость – 35-42 дня;
плюсневая кость – 21-42 дня;
лодыжка – 45-60 дней;
надколенник – 30 дней;
бедренная кость – 60-120 дней;
кости таза – 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
Полные. Кость в таких случаях разъединяется на несколько частей.
Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства – фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
Нарушение метаболизма.
Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Как ускорить срастание костей?
Чтобы процесс восстановления кости происходил быстрее, следует получить адекватное лечение, обеспечить пациенту правильное питание, прием витаминных комплексов, обогащенных кальцием, витамином D. Источником последнего компонента являются куриный желток и солнечные лучи.
Процесс срастания костей после перелома, не в последнюю очередь зависит от количества кальция в организме («строительного» минерального элемента для костной ткани). Для повышения концентрации данного элемента в организме пациенту назначаются специальные медицинские препараты. В обязательном порядке корректируется питание, основу рациона должны составлять молочные продукты.
Пациентам с повреждением костей рекомендована физическая активность уже через несколько суток после травмы. Физические упражнения можно разделить на занятия в период иммобилизации и активность в период постиммобилизации.
В то время, когда наложен гипс, нагрузка дается для профилактики застойных процессов. Выполняются следующие упражнения:
идеомоторные упражнения – мысленное сохранение двигательной активности в поврежденной зоне;
упражнения для свободных мышц для сохранения активности и профилактики мышечной атрофии;
статические упражнения для поддержания тонуса;
упражнения для противоположной конечности.
Тщательное выполнение всех этих пунктов обязательно ускорит процесс восстановления, а кость срастется быстро и правильно.
Источник
