Симптомы перелома кисти у ребенка

Переломы костей кисти и пальцев у детей выявляются реже, чем у взрослых, и обычно подлежат амбулаторному наблюдению. Тем не менее, к таким повреждениям следует относиться с максимальной серьезностью, поскольку несвоевременное лечение может стать причиной ограничения движений и других нарушений функции кисти. Переломы костей кисти обычно являются следствием прямой травмы (ударов по кисти). Переломы пальцев у детей могут возникать при спортивных травмах, после падения, удара тяжелым предметом и пр. Клинические симптомы – отек, боль, ограничение движений. Для подтверждения диагноза осуществляется рентгенография поврежденного сегмента кисти. Лечение, как правило, консервативное – наложение гипсового лонгета с последующим физиолечением. При смещении выполняется репозиция. При открытых переломах необходимо хирургическое вмешательство.
Общие сведения
По статистике, переломы пальцев и костей кисти у пациентов детского возраста составляют примерно 3-5% от общего числа всех переломов верхней конечности. Частота повреждений возрастает в дистальном направлении: переломы костей запястья возникают очень редко (0,2-0,5% случаев), пястные кости ломаются чаще (около 35% случаев), переломы пальцев у детей наблюдаются достаточно часто (около 65% случаев).
Большинство подобных травм требуют амбулаторного лечения. Тем не менее, при многооскольчатых переломах, повреждениях со значительным смещением фрагментов и открытых переломах иногда требуется госпитализация. В стационар направляют около 3,5% детей с переломами пальцев и кисти.
В группе переломов пальцев и костей кисти выделяют:
- Переломы костей запястья. Обычно у детей ломается ладьевидная кость, повреждения других костей запястья встречаются чрезвычайно редко.
- Повреждения пястных костей. Чаще наблюдаются переломы V и I пястных костей.
- Повреждения фаланг пальцев.
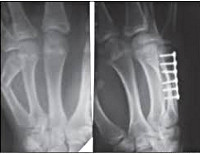
Переломы костей кисти и пальцев у детей
Переломы костей запястья у детей
Чаще наблюдаются в школьном возрасте. Выявляются преимущественно переломы ладьевидной кости, причиной становится прямой удар по руке. На тыле кисти в области сустава появляется отек, движения ограничены из-за болей, особенно болезненно разгибание кисти. При пальпации определяется болезненность в области анатомической табакерки и рядом с шиловидным отростком лучевой кости.
На рентгеновских снимках обнаруживается нарушение целостности ладьевидной кости, обычно линия перелома проходит в ее самой узкой средней части. Для уточнения характера повреждения, кроме стандартных проекций, часто бывает необходимо выполнить снимок в положении «три четверти». В сомнительных случаях ребенка направляют на компьютерную томографию или МРТ костей запястья.
Лечение заключается в наложении гипса от большого пальца до предплечья в его верхней трети. Кости запястья недостаточно хорошо кровоснабжаются, поэтому перелом срастается медленно, и иммобилизация продолжается до 6 недель и более. В этот период назначают УВЧ. Затем выполняют контрольные снимки. Если сращения нет, фиксацию продолжают еще 4-5 недель, потом контрольный снимок повторяют. При выявлении признаков декальцинации иммобилизацию продлевают еще на 1 месяц.
Переломы пястных костей у детей
У детей чаще всего ломаются V и I пястные кости. Причиной становится ушиб тяжелым предметом или удар сжатым кулаком, например, во время драки.
Переломы I пястной кости обнаруживаются в области диафиза либо в проксимальной части кости. В отличие от пациентов старших возрастных групп, у детей типичное повреждение этой области – перелом Беннета почти никогда не выявляется, вместо этого возникает остеоэпифизеолиз. При переломах диафиза смещение обычно отсутствует или выражено незначительно, поврежденная область отечна, осевая нагрузка и пальпация резко болезненны. При остеоэпифизеолизе дистальный фрагмент может смещаться, палец при этом находится в положении приведения.
Диагноз подтверждается на основании рентгенографии костей кисти, КТ и МРТ кисти требуются редко. При повреждениях без смещения кость фиксируют гипсом на 10-14 дней. При повреждениях со смещением осуществляют репозицию пястной кости под наркозом: помощник держит руку пациента, а травматолог тянет палец по оси и отводит его в сторону, затем, не прекращая тяги, надавливает на выступающий отломок и увеличивает отведение пальца. По окончании репозиции ребенка направляют на контрольную рентгенограмму. Иммобилизацию продолжают 2-3 недели, после снятия гипса назначают ЛФК. Лечение проводится в травматологическом пункте, госпитализация не требуется.
Переломы V пястной кости чаще возникают в области диафиза, ближе к дистальной части кости. Отмечается отек и нарушение функции кисти, при осевой нагрузке и ощупывании определяется резкая болезненность. Диагноз подтверждают по результатам рентгенографии. При повреждениях без смещения накладывают гипс, срок – 2 недели. При смещении отломков предварительно выполняют репозицию.
Техника репозиции зависит от характера смещения. Обычно отломки пястной кости смещаются под углом, открытым в сторону ладони, а величина угла может значительно различаться. Иногда наблюдается смещение по длине или разворот дистального фрагмента. Для устранения смещения помощник осуществляет тягу по оси за соответствующий палец, а врач в это время надавливает на отломки с тыльной стороны, одновременно придерживая их со стороны ладони. Потом выполняют контрольную рентгенографию, гипс сохраняют 2-3 недели. В периоде восстановления назначают ЛФК.
Если отломки не удерживаются на месте, приходится проводить закрытую репозицию пястной кости с чрескожной фиксацией спицей. Для этого сначала осуществляют вправление отломков, а затем, продолжая удерживать отломки, сгибают палец под прямым углом. Спицу проводят, наклонив ее немного косо и отступя около 1 см в проксимальную сторону от суставной щели между основной фалангой и пястной костью. Прокалывают кортикальный слой кости, чтобы спица оказалась в костномозговом канале, и «нанизывают» на нее костные фрагменты, удерживая их в правильном положении. Стояние отломков проверяют на контрольной рентгенограмме. Затем выступающий конец спицы откусывают, кончик спицы накрывают повязкой, руку загипсовывают. Через 2-3 недели гипс снимают, спицу удаляют.
Переломы пальцев у детей
Обычно переломы возникают вследствие прямого удара. Смещение возможно, но оно чаще бывает незначительным. У детей до 6-7 лет иногда наблюдаются краевые отрывы (открытые переломы) ногтевой фаланги, сопровождающиеся повреждением мягких тканей и образованием мягкотканного дефекта. Лечение большинства повреждений проводится в травмпункте. При сложных многооскольчатых закрытых переломах и открытых повреждениях с дефектом мягких тканей показана госпитализация в детское травматологическое отделение.
Закрытые переломы пальцев у детей обычно несложны в диагностике. Палец отечен, возможно кровоизлияние в месте повреждения. Осевая нагрузка и ощупывание резко болезненны, при смещении отломков выявляется укорочение и деформация фаланги. Ребенка направляют на рентгенографию пальцев кисти. В сомнительных случаях назначают МРТ или КТ пальцев кисти.
При повреждениях без смещения накладывают гипс на 7-10 дней. Повреждения со смещением могут представлять проблему, поскольку пальчики у ребенка очень маленькие, и из-за этого образующиеся осколки трудно сопоставить. Если обычная репозиция оказалась неудачной, приходится проводить закрытую репозицию фаланги с чрезкожной фиксацией спицей или инъекционной иглой. Затем выполняют контрольный снимок и накладывают гипс на 2 недели. По окончании иммобилизации назначают ЛФК.
Открытые переломы пальцев у детей при наличии дефекта мягких тканей являются показанием для экстренной пластической операции. Характер кожной пластики зависит от месторасположения и размера дефекта. Хирургическое вмешательство проводят под общим наркозом. При небольших ранах выполняют местную пластику с перемещением мягких тканей по методике Клаппа. Рядом с раной формируют кожный лоскут с двумя основаниями и диаметром, равным диаметру раны. Лоскут перемещают и подшивают к краям раны. Дефект, образовавшийся на месте формирования лоскута, замещают кожным трансплантатом, который берут с предплечья или плеча той же руки.
Для кожных швов используют шелк или капрон. В область кожных трансплантатов помещают марлевые шарики для лучшего придавливания – это обеспечивает хороший контакт с подлежащими тканями и повышает шансы на успешное приживление лоскута. На раны накладывают давящие повязки. Первую перевязку выполняют без удаления марлевых шариков, последующие перевязки проводят в обычном порядке. Время снятия швов определяют с учетом состояния лоскута. В первые дни после оперативного вмешательства назначают УВЧ. Иммобилизацию осуществляют 2-3 недели.
При крупных дефектах применяют более сложный способ – пластику с использованием лоскута на питающей ножке. Место для формирования трансплантата выбирают с учетом поврежденного пальца. Для I пальца лоскут создают в области ладони, для II-V пальцев – в области тенара (места между I пальцем и лучезапястным суставом). Трансплантат выкраивают так, чтобы по форме и размеру он совпадал с поверхностью дефекта, оставляя широкую питающую ножку в области материнского ложа. Поврежденный палец сгибают, трансплантат фиксируют отдельными капроновыми или шелковыми швами. Затем на пальцы и кисть накладывают гипс. Отсечение лоскута от материнского ложа проводят на 18-21 день. В последующем назначают физиопроцедуры и ЛФК.
Источник
Перелом руки у ребенка – это нарушение целостности плечевой кости, костей предплечья или кисти. Проявляется болью, отеком, костным хрустом, патологической подвижностью. При надломах, поднадкостничных повреждениях и поражениях зоны роста часть перечисленных симптомов отсутствует. Диагноз устанавливается на основании жалоб, данных осмотра, рентгенологического исследования, УЗИ, других визуализационных методик. Осуществляется репозиция, иммобилизация гипсовой либо пластиковой повязкой, реже показано вытяжение. При невозможности сопоставления или удержания фрагментов необходима операция.
Общие сведения
Переломы руки являются наиболее распространенным повреждением костных структур у детей, составляют 84% от общего количества переломов костей конечностей. Первое место по частоте занимают травмы костей предплечья, второе – плечевой кости. Пик заболеваемости приходится на средний и старший детский возраст. Наибольшие диагностические трудности из-за незначительной выраженности симптомов и недостаточной информативности рентгенограмм представляют переломы рук у детей первых лет жизни.
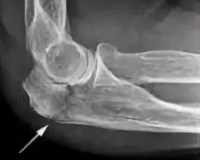
Перелом руки у ребенка
Причины
Маленькие дети чаще травмируются в быту. Дети школьного и старшего дошкольного возраста получают переломы во время прогулок, активных игр, падений с качелей, деревьев, велосипедов, занятий различными видами спорта. Вид повреждения руки определяется характером травматического воздействия:
- Плечевая кость. Нарушения целостности верхней части возникают в результате падения на плечевой сустав, средней – прямого удара, нижней – удара по локтю, падения на локоть.
- Кости предплечья. Верхняя часть луча повреждается вследствие падения на вытянутую руку, локтевой отросток и средняя часть предплечья страдают при прямом ударе. Причиной травмирования нижней трети становится падение на ладонь.
- Кости кисти. Мелкие кости запястья, пясти, пальцев ломаются после прямых ударов, падения тяжелых предметов, придавливания дверью. Травмы костей пясти могут быть получены в драке.
Патогенез
Разнообразие механизмов переломов руки у детей обусловлено наличием эластичной надкостницы и широких полосок хряща (ростковых зон) между эпифизом и метафизом. Наряду с обычными полными переломами у пациентов детского возраста встречаются надломы, повреждения по типу «зеленой ветки», при которых отломки удерживаются целой надкостницей, не смещаются, а располагаются под углом друг к другу.
Возможны также поднадкостничные переломы, при которых надкостница остается целой, угловое смещение костных фрагментов отсутствует. При эпифизеолизе ломается не кость, а ростковый хрящ, расположенный вблизи сустава. Все это обуславливает большое количество травм со сглаженными клиническими проявлениями, затрудняющими диагностику.
Классификация
С учетом локализации различают следующие типы переломов руки:
1. Плечо:
- Проксимальная часть: хирургической шейки, чрезбугорковые, надбугорковые.
- Диафиз: косые, поперечные, оскольчатые, винтообразные.
- Дистальная часть: чрезмыщелковые, надмыщелковые, блока, головчатого возвышения, надмыщелковых возвышений.
2. Предплечье:
- Проксимальная часть: шейки и головки луча, локтевого отростка.
- Диафиз: изолированные лучевой либо локтевой кости, обеих костей предплечья, Монтеджи.
- Дистальная часть: луча в типичном месте (с преобладанием эпифизеолизов).
3. Кисть: запястья, пястных костей, костей пальцев.
Переломы руки могут быть со смещением, без смещения, открытыми, закрытыми. Выделяют две разновидности открытых поражений: первично и вторично открытые. В первом случае в результате травматического воздействия возникает рана, сочетающаяся с переломом. Во втором кожа повреждается изнутри смещенным острым отломком.
Симптомы
Классическая клиническая картина включает боль, усиливающуюся при движениях, нарушения функции руки, припухлость, деформацию, патологическую подвижность, костный хруст. При первично открытых повреждениях на руке видна рана, через которую иногда просматривается кость. Вторично открытые поражения характеризуются небольшим дефектом кожи, в который может выстоять конец костного фрагмента.
Хруст, подвижность отломков нередко не выявляются, болевой синдром у детей выражен нерезко. При отсутствии смещения либо незначительном смещении деформация визуально не определяется. Все перечисленное становится причиной недооценки тяжести поражения. Постоянным признаком перелома является усиление болезненности при надавливании по оси, но этот признак рекомендуется проверять крайне осторожно, чтобы не усугубить тяжесть травмы.
Переломы плеча
При повреждении верхних отделов плеча пациент жалуется на боль в плечевом суставе. Рука ребенка свисает вдоль туловища, отведение ограничено или невозможно. Верхняя часть плеча отечна, дельтовидная мышца напряжена. При движении, ощупывании иногда определяется крепитация, однако, проверка этого симптома должна проводиться с осторожностью из-за риска повреждения нервов и сосудов.
Диафизарные переломы сопровождаются укорочением, деформацией руки, подвижностью, костным хрустом, резкой болезненностью, усиливающейся при малейших движениях. Поражения средней трети кости чреваты сдавлением либо разрывом лучевого нерва, поэтому у детей тщательно исследуют движения и чувствительность в области иннервации нервного ствола.
Травмы дистального отдела плеча бывают вне- либо внутрисуставными. При внесуставных повреждениях ребенок жалуется на боли. Визуально выявляются припухлость, ограничение движений, при выраженном смещении – деформация в виде нарушения оси конечности. Внутрисуставные поражения проявляются резкой болью, значительным прогрессирующим отеком, полной или практически полной утратой движений в суставе.
Переломы предплечья
Переломы головки и шейки луча характеризуются умеренным отеком, болями в проекции локтевого сгиба, ограничением вращения рукой при достаточной сохранности сгибательных и разгибательных движений. При травмах локтевого отростка наблюдаются отек, боль в локте, усиливающаяся при сгибании руки.
Поражения диафиза часто неполные или поднадкостничные, сопровождаются умеренной болью, незначительным отеком. Типичное смещение – к тылу сегмента, с образованием угла, открытого к разгибательной поверхности предплечья. Полные переломы обеих костей проявляются смещением отломков, резкой болью, патологической подвижностью, крепитацией. При переломах одной кости симптоматика сглаженная.
Перелом Монтеджи – повреждение локтевой кости в сочетании с вывихом головки луча. Боль в предплечье, как правило, выражена сильнее, чем в локтевой ямке. Среди травм дистальной трети преобладают эпифизеолизы. Симптоматика включает припухлость, незначительную либо умеренную болезненность, усиливающуюся при ощупывании. Хруст, патологическая подвижность отсутствуют. Визуально нередко обнаруживается штыкообразная деформация.
Переломы кисти
Среди костей запястья страдает ладьевидная, реже – полулунная. Наблюдаются припухлость, болезненность преимущественно по тылу кисти, ограничение движений. Травмы пястных костей проявляются локальной болезненностью, которая усиливается при осевой нагрузке на соответствующий палец. Наряду с отеком может наблюдаться угловая деформация. Верхушка угла направлена к тылу, расположена в дистальной части кисти. Переломы и эпифизеолизы фаланг сопровождаются отеком, умеренной болью, ограничением функции кисти, иногда – деформацией пальца.
Осложнения
Отсутствие репозиции становится причиной вальгусного либо варусного искривления оси конечности, укорочения сегмента. Излишнее воздействие на срастающуюся кость в ходе реабилитационных мероприятий может провоцировать оссифицирующий миозит. После внутрисуставных повреждений в ряде случаев наблюдаются ограничения движений различной степени выраженности, нестабильность сустава. В отдаленном периоде внутрисуставные травмы чреваты развитием посттравматического артроза.
Диагностика
Определением характера поражения занимаются детские травматологи. В процессе диагностики используются жалобы, информация об обстоятельствах травмы, данные объективного осмотра, дополнительных исследований. Из-за невозможности уточнить анамнез, отсутствия смещения, хорошо выраженной подкожной клетчатки, затрудняющей пальпацию, трудности в ходе диагностического поиска чаще возникают при обследовании детей младшего возраста.
По мере взросления клиническая картина все больше напоминает переломы руки у взрослых, количество диагностических ошибок уменьшается. Пациентам могут назначаться следующие визуализационные методы:
- Рентгенография. Является базовым исследованием, производится в двух проекциях. По рентгеновским снимкам определяют уровень и вид перелома, наличие смещения отломков. Методика нередко малоинформативна при эпифизеолизах.
- УЗИ. Дает возможность распознавать повреждения зоны роста при эпифизеолизе. В отличие от рентгенографии, предполагающей наличие малого количества статических проекций, предусматривает изучение области повреждения с различных точек, при разных положениях конечности.
- КТ и МРТ. Применяются при неоднозначных данных рентгенографии и ультрасонографии, в период подготовки к хирургическому вмешательству. Область поражения изучается в различных плоскостях. Создание объемной модели позволяет точно установить направление и выраженность смещения, подобрать оптимальную оперативную методику.
Переломы рук у детей чаще всего приходится дифференцировать с ушибами. Из-за повышения температуры тела, которое нередко наблюдается у пациентов младшей возрастной группы, может потребоваться исключение гематогенного остеомиелита.
Лечение переломов руки у детей
Помощь на догоспитальном этапе
Раны закрывают стерильной салфеткой, выполняют перевязку. При отсутствии патологической подвижности руку фиксируют косыночной повязкой. При подвижности костных фрагментов требуется иммобилизация шиной. К области поражения прикладывают холод – грелку с холодной водой либо полиэтиленовый пакет, завернутый в полотенце. При выраженном болевом синдроме дают обезболивающее средство. Ребенка срочно доставляют в травмпункт или травматологическое отделение.
Консервативная терапия
Лечение чаще консервативное. Госпитализация показана при открытых поражениях, диафизарных переломах, переломовывихах, смещении, требующем постоянного наблюдения или проведения хирургического вмешательства, значительном отеке с угрозой возникновения компартмент-синдрома, повреждении сосудов и нервов. Пациентам с открытыми травмами выполняют ПХО. Для коррекции положения отломков и фиксации фрагментов используют следующие методы:
- Репозиция. Производится под наркозом, у детей старшего возраста применяется местная анестезия. Показания к манипуляции определяются в соответствии с клиническими рекомендациями, учитывающими как способность детских костей к самостоятельной коррекции остаточных деформаций, так и риск развития осложнений при недостаточно точном сопоставлении отломков.
- Иммобилизация гипсовой повязкой. Вначале на руку накладывают лонгету с захватом 2 соседних суставов. После спадания отека (через 5-8 дней) осуществляют циркуляцию. При увеличении отека, появлении нарастающих болей, онемения пальцев лонгету ослабляют для восстановления кровообращения.
- Вытяжение. Клеевое либо скелетное вытяжение используют при травмах плечевой кости, которые плохо удерживаются с помощью гипса. Методика применяется у детей старше 4-5 лет, позволяет постепенно устранить смещение, фиксировать фрагменты в нужном положении. После образования первичной мозоли вытяжение снимают, руку фиксируют гипсом.
Детям назначают анальгетики, физиотерапию, ЛФК, витаминизированную диету. При ранах проводят антибиотикотерапию. Сроки иммобилизации определяют с учетом расположения перелома, возраста ребенка. Продолжительность фиксации при травмах руки у детей не превышает 1,5 месяцев, в среднем составляет около 3 недель. После снятия гипса продолжают ЛФК, физиотерапевтическое лечение. Массаж выполняют осторожно, без воздействия на область перелома, чтобы не допустить избыточной оссификации.
Хирургическое лечение
Показаниями к оперативному вмешательству являются две или три безуспешных попытки репозиции, интерпозиция мягких тканей между костными фрагментами, обширные открытые повреждения, неправильно сросшиеся переломы с угрозой развития деформации, тугоподвижности сустава. Пластины и другие массивные металлоконструкции у детей используют редко. Предпочтительными способами фиксации являются:
- внедрение одного отломка в другой;
- прошивание капроном, шелком или кетгутом;
- металлоостеосинтез проволокой, спицей Киршнера или внутрикостным штифтом;
- остеосинтез с использованием костного штифта из собственной кости больного, гомо- или гетерокости.
Чаще всего операции требуются при переломах диафиза плеча и предплечья со значительным смещением отломков, внутрисуставных и околосуставных травмах нижней части плеча. В послеоперационном периоде осуществляются те же реабилитационные мероприятия, что при консервативном ведении.
Прогноз
Исход обычно благоприятный. Кости хорошо срастаются, псевдоартрозы образуются крайне редко. Остаточные деформации со временем компенсируются, особенно в младшем возрасте. Объем лечения увеличивается при позднем обращении – отломки у детей очень быстро консолидируются, на второй неделе и позже для устранения смещения может потребоваться операция. Прогноз ухудшается при переломовывихах, внутрисуставных переломах со смещением, повреждении сосудисто-нервного пучка.
Профилактика
В основе профилактики лежат мероприятия по снижению уровня травматизма. Важными задачами являются создание безопасной среды, контроль техники безопасности при занятиях спортом, обучение правилам поведения, снижающим вероятность травм. Родителям необходимо внимательно относиться к жалобам детей на боли и другие симптомы после травмы, обращаться за специализированной помощью при малейшем подозрении на перелом.
Источник
