Рентгеновские снимки перелома стопы

Около 15—20% пострадавших получают множественные повреждения при падениях с большой высоты (причем большинство из них приземляются на ноги), поэтому переломы заднего отдела стопы (таранной, пяточной костей) характерны для кататравмы. Следствием недостаточного внимания к этим переломам являются деформации, асептический некроз таранной кости, постоянный болевой синдром, являющиеся непосредственной причиной инвалидизации пострадавшего, тогда как другие переломы благополучно срастаются с хорошим функциональным восстановлением.
Переломы и переломовывихи таранной кости
50—64% всех переломов и переломовывихов таранной кости (причем самых сложных) наблюдаются в составе политравмы, поэтому травматологи, занимающиеся изолированными повреждениями, встречаются с этими травмами редко и относятся к ним недостаточно серьезно. Особенности же кровообращения таранной кости таковы, что при смещенных и раздробленных переломах повреждаются питающие сосуды и наступает «смерть» кости с ее асептическим некрозом.
Чтобы понять эти процессы, вспомним анатомическое строение таранной кости. Она состоит из головы, шейки и тела с двумя отростками — латеральным и задним (рис. 10-18). Кровоснабжение происходит из бассейнов задней и передней берцовых артерий. Внутрикостное кровоснабжение тела таранной кости происходит в направлении от задней части шейки в тело таранной кости, поэтому смещенные переломы, локализующиеся в задней части шейки, наиболее неблагоприятны в отношении развития асептического некроза таранной кости.
Наиболее типичный механизм травмы — экстремальная тыльная флексия стопы с одновременным действием большой силы по оси голени.
Рис. 10-18. Анатомия таранной кости.
а — вид сбоку;
б — вид сверху;
в — вид снизу.
Если стопа ротирована внутрь, то одновременно ломается и внутренняя лодыжка, что наблюдается в 50—70% переломов таранной кости. На заре развития авиации, когда падения самолетов были достаточно часты, травматологи столкнулись с появлением большого количества переломов талюса, что дало основание Anderson в 1919 г. назвать их «переломами авиаторов».
Для клинической практики наиболее подходит классификация Hawkins (рис. 10-19). При I типе повреждается только внутрикостное кровоснабжение тела таранной кости, идущее со стороны ее шейки, поэтому асептический некроз наблюдается редко — примерно в 15% случаев. При II типе нарушаются два из трех источников кровоснабжения, в связи с чем вероятность асептического некроза повышается до 20—50%. При III типе повреждены все три источника кровоснабжения, поэтому некроз талюса наблюдается в 45—100% случаев.
IV тип наиболее неблагополучный — асептический некроз возникает в 100% случаев. Достаточно часты и открытые переломы: они ветречаются у каждого 5-го пострадавшего. Если имеются переломы II— IV типа, то легко возникают передние подвывихи стопы, так как стопа соединяется с лодыжками только мягкими тканями, а опора в виде таранной кости отсутствует. Подвывихи почти всегда возникают, если есть одновременный перелом внутренней лодыжки. Оказание помощи при переломах таранной кости преследует две цели — возможно ранние репозиция и фиксация отломков и создание условий для реваскуляризации тела таранной кости.
На реанимационном этапе при закрытых переломах таранной кости с небольшим смещением накладывают заднюю гипсовую лонгету в положении небольшого эквинуса стопы, но если болевой синдром выражен умеренно, то лучше оставить перелом без иммобилизации.
Рис. 10-19. Классификация переломов шейки таранной кости по Hawkins. Объяснения в тексте.
Переломы II—IV типа требуют возможно ранней репозиции и фиксации. Если позволяет состояние пациента, то эту операцию лучше выполнить в 1-е сутки, если нет, — то сразу после перевода в ОМСТ в первую очередь. Если операция откладывается, то необходимо наложить скелетное вытяжение за пяточную кость с небольшим грузом и сделать пункцию голеностопного сустава для удаления крови. При нарастании отека пункцию необходимо повторить и сделать небольшой разрез спереди внутренней лодыжки для предупреждения компартмент-синдрома. При открытых переломах, помимо хирургической обработки, делают открытую репозицию и остеосинтез таранной кости. Для доступа используют рану, расширяя ее в нужном направлении, или дают дополнительный разрез.
Остеосинтез таранной кости
Перед началом операции в стерильных условиях накладывают скелетное вытяжение за пяточную кость с использованием половины дуги от аппарата Илизарова. Это необходимо для создания тракции во время операции. Для оперативного доступа обычно используют внутренний, который проходит от верхушки внутренней лодыжки по передневнутренней поверхности стопы (рис. 10-20). Он дает хорошую экспозицию, особенно когда сломана внутренняя лодыжка. Если внутренняя лодыжка цела, то для улучшения экспозиции из этого разреза легко осуществить остеотомию внутренней лодыжки. После этого, создавая тракцию за пяточную кость, сопоставляют отломки таранной кости и фиксируют их временно одной-двумя спицами со стороны головки, а затем постоянно одним-двумя спонгиозными винтами диаметром 6,5 мм с резьбой диаметром 32 мм в том же направлении. Репозиция может быть очень трудной при повороте тела таранной кости кзади на 90° и более, когда оно располагается кзади заднего края большеберцовой кости.
В этих случаях делают небольшой разрез-прокол снаружи пяточного сухожилия у места его прикрепления, вводят тупой распатор и с его помощью вправляют тело таранной кости при условии хорошей тракции за стерильную скобу скелетного вытяжения. После операции гипсовую иммобилизацию не делают, а ногу обязательно помещают на шину Белера. Необходимо назначить введение реологических и сосудорасширяющих средств в течение 7 дней, а также фраксипарина или клексана в лечебной дозе. После заживления операционной раны на 21-й день после операции накладывают подхваченный гипсовый «сапожок» в положении небольшого эквинуса стопы с окном в области пятки.
Рис. 10-20. Латеральный (а) и медиальный (б) доступ для открытой репозиции таранной кости. Медиальный доступ используют при сломанной внутренней лодыжке.
Пациент начинает ходить на костылях без опоры на конечность. Через 6 нед с момента операции приделывают каблук соответственно середине стопы и разрешают нагрузку до половины массы тела пациента (при избыточной массе до 1/3 массы). Повязку пациент носит в течение 12 нед с момента операции. После снятия повязки делают контрольную рентгенограмму. Очень важно сделать фронтальный снимок в правильной укладке, которой, к сожалению, большинство рентгенотехников не владеют. Укладка показана на рис. 10-21.
После снятия гипса пациент начинает разрабатывать движения в голеностопном суставе. Ему разрешают ходьбу с минимальной опорой (до 10—15 кг) в обуви на каблуке высотой 4 см.
Рис. 10-21. Правильная укладка для рентгенографии таранной кости.
Через 2 мес (5 мес с момента травмы) снова делают рентгеновский снимок, который уже позволяет определить степень асептического некроза таранной кости и степень сращения перелома. При асептическом некрозе размеры тела таранной кости уменьшаются, образуются секвестры вблизи перелома, участки уплотнения и разряжения. Клинически отмечается усиление болей при движениях и легкой опоре. Некроз может локализоваться в подтаранном суставе с формированием в нем подвывиха. В этих случаях пациенты жалуются на сильные боли, свод стопы уплощен и она ротирована во внутреннюю сторону. Тыльное разгибание практически невозможно. Единственным выходом в такой ситуации является трехсуставной артродез голеностопного сустава. Он восстанавливает опорную функцию стопы.
Переломы пяточной кости
Основной причиной переломов пяточной кости является также падение с высоты. В 35% случаев они входят в состав политравмы, около 10% переломов — открытые.
Пяточная кость играет основную роль в формировании продольных сводов стопы и осуществлении так называемой рессорной функции стопы. Первое связано с анатомической формой этой кости, основной участок которой (пяточный бугор) выступает дистально и служит опорой человеческого тела, а второе — эластичным соединением с таранной костью таранно-пяточным суставом, укрепленным мощными связками и тем, что к пяточному бугру прикрепляется мощное пяточное (ахиллово) сухожилие икроножной мышцы. Сила икроножной мышцы такова, что позволяет человеку совершать прыжки в высоту на 2 м 35 см и в длину на 8 м 90 см.
Переломы пяточной кости, срастающиеся со смещением, сопровождаются серьезными осложнениями: нарушением функции в виде вальгусной деформации, укорочением самой пятки, уплощением продольного свода стопы, ограничением самой пятки, уплощением продольного свода стопы, ограничением движений в голеностопном суставе с почти полным отсутствием пронации-супинации стопы, постоянными болями при стоянии и ходьбе за счет нарушения суставной поверхности в таранно-пяточном суставе и развития деформирующего артроза в нем, слабостью икроножной мышцы. Женщины лишаются возможности пользоваться обувью даже на среднем каблуке. При тяжелых деформациях ходьба возможна только в индивидуально сшитой ортопедической обуви.
Предложено много классификаций переломов пяточной кости (в том числе очень подробных), но для практического использования мы их упростили, чтобы облегчить врачу выбор тактики и методики лечения.
I тип. Внесуставные (свод стопы сохранен).
1А — переломы пяточного бугра (без смещения и со смещением по типу «утиного клюва»);
1Б — переломы отростков.
II тип. Внутрисуставные, т.е. проникающие в таранно-пяточный cycтав.
IIА — двух- и трехфрагментарные переломы без смещения; ПБ языковидные;
IIВ — многооскольчатые с укорочением пятки, уплощением свода стопы, пронацией и расширением пятки.
Переломы без смещения как первого, так и второго типа не представляют трудностей и благополучно срастаются в гипсовой повязке или на функциональном лечении. Метод лечения определяют в зависимости от того, будет ли пострадавший находиться на длительном (4 нед и более) постельном режиме или имеется возможность поставить его на ноги в течение 2 нед с момента травмы. В первом случае методом выбора будет функциональный с возвышенным положением стопы и ранним началом движений, во втором — гипсовый «сапожок» с окном на поврежденной стороне в области пятки
Переломы пяточного бугра со смещением (по типу «утиного клюва») являются показанием для оперативного лечения. Операцию лучше выполнять закрытым способом под контролем ЭОП.
Операция относительно проста в положении больного на животе, но такая возможность у пациентов с политравмой бывает редко, поэтому ее выполняют на боку или на спине, поднимая стопу кверху над операционным столом или выводя ее в сторону. Стопе придают положение эквинуса и шилом сопоставляют смещенный фрагмент пяточной кости, который затем фиксируют временно 1—2 спицами Киршнера. После этого через разрез-прокол вводят 1—2 спонгиозных винта диаметром 6,5 мм с резьбой 32 мм, при затягивании которых создается компрессия в зоне перелома (рис. 10-22).
Аналогичным образом удается выполнить остеосинтез языковидных двухфрагментарных переломов II типа. Винты вводят с наружной поверхности стопы косо снизу вверх.
Рис. 10-22. Остеосинтез переломов пяточного бугра по типу «утиного клюва».
Рис. 10-23. Доступ типа «бумеранг» для остеосинтеза оскольчатых переломов пяточной кости.
Однако более чем в половине случаев приходится производить репозицию открытым доступом из доступа типа «бумеранг» (рис. 10-23). Наибольшую трудность для лечения представляют переломы ПВ типа, при которых форма пятки полностью нарушена. Результаты лечения до появления специальных пяточных пластин были столь неутешительны, что это дало основание R. Sanders (1993) сказать, что «лечение переломов пяточной кости долгое время было анафемой для ортопедов».
Пяточная пластина АО (рис. 10-24), особенно ее последний вариант с угловой стабильностью — LCP представляет собой тонкую пластину сложной формы с дополнительными отростками.
Она выпускается двух размеров — 60 и 70 мм и в двух вариантах — правом и в левом, имеет 15 отверстий. Части пластины можно откусить кусачками, если они не нужны для фиксации отломков.
Восходящие и расположенные под углом отверстия разгружают подтаранный сустав и обеспечивают лучшее удержание суставной поверхности пятки в таранно-пяточном суставе.
Для оперативного доступа используют латеральный доступ типа «бумеранг». Кожу и подлежащие ткани рассекают до кости и затем поднадкостнично отслаивают одним массивом до наружной лодыжки. В верхушку наружной лодыжки, задний край таранной кости и кубовидную кость вводят 3 спицы Киршнера, загибая которые к тылу стопы, удерживают отслоенный лоскут и обеспечивают хорошую экспозицию.
Наружная стенка пяточной кости смещена кнаружи и кверху и прикрывает таранно-пяточный сустав, пяточная кость состоит из многих осколков, укорочена и пронирована, хотя пяточный бугор за счет тяги ахиллова сухожилия может находиться в варусном положении.
Рис. 10-24. Пяточная блокированная пластина типа LCR
В пяточный бугор вводят шило и тягой по оси пяточной кости восстанавливают ее длину. После этого элеватором отодвигают наружную стенку книзу и проникают в таранно-пяточный сустав. Элеватором сопоставляют отломки пяточной кости, восстанавливая линию сустава. Наружную фасетку ставят на место и плотно прижимают. Пяточную пластину моделируют по кости и фиксируют к отломкам винтами. Ушивают только кожу швами Донатти без натяжения. Резиновый выпускник помещают в верхний угол раны.
При открытых переломах пяточной кости хирургическую обработку делают с максимально экономичным иссечением только явно нежизнеспособных тканей. Швы не накладывают, а рану ведут открыто, создавая влажную среду для заживления. Для этого используют повязки с раствором хлоргексидина, а сверху надевают полиэтиленовый пакет. Через 2—3 дня переходят на повязки с мазью Вишневского или гелиево-сорбентные повязки. Это предупреждает некроз костных отломков. После появления хороших грануляций выполняют свободную кожную пластику.
При застарелых переломах пяточной кости нельзя обойтись без аппарата Илизарова. Его накладывают по следующей конструктивной схеме: два кольца на нижнюю треть голени, полукольцо с двумя спицами на область пятки с фиксацией переднего отдела стопы. Спицы на пятке проводят через пяточный бугор и делают постепенную тракцию по оси пяточной кости. Аппарат Илизарова позволяет восстановить длину пяточной кости и свод стопы, но суставную линию в таранно-пяточном суставе восстановить практически невозможно. В результате развивается деформирующий артроз таранно-пяточного сустава с постоянными болями при ходьбе. Из 21 женщины, которые лечились по этой методике, только 2 могли ходить на средней высоты каблуке.
Переломы и переломовывихи плюсневых костей и фаланг пальцев стопы
Хотя в рамках политравмы эти повреждения встречаются относительно редко, неустраненные смещения и сращения переломов в неправильном положении вызывают в дальнейшем постоянные боли при ходьбе и невозможность пользоваться стандартной обувью. Нередко при этом появляются натоптыши. Нарушение сводов стопы приводит к травматическому плоскостопию и нарушению рессорной функции стопы. В связи с этим нельзя относиться к переломам переднего отдела стопы как к незначительным, не заслуживающим внимания повреждениям.
Механизм травмы — сдавление переднего отдела стопы частями разрушающегося автомобиля. При падении с высоты передний отдел стопы травмируется, если стопа попадает в какую-либо щель или на выступающий предмет. В производственных условиях переломы этой области возникают чаще всего при падении какого-либо тяжелого предмета на тыл стопы. Почти половина переломов открытые.
Диагноз ставят на основании деформации стопы и гематомы тыла стопы, которая легко образуется, так как на тыле стопы рыхлая клетчатка. Переломы без смещения нередко выявляют после перевода пострадавшего в ОМСТ на основании жалоб пациента и имбибиции клетчатки кровью. Рентгенограмма в двух проекциях подтверждает диагноз.
Переломы плюсневых костей разделяют на переломы I плюсневой кости, II—IV плюсневых костей и V плюсневой кости. Переломы могут локализоваться в области основания диафизов и головок метатарзальных костей. Характер переломов может быть самым различным и сочетаться с вывихами в суставе Лисфранка.
Переломы без смещения лечат подошвенной короткой гипсовой лонгетой, хорошо отмоделированной в области свода стопы. Срок иммобилизации 30—45 дней.
Переломы со смещением и преломо-вывихи являются показанием к остеосинтезу, который выполняют открыто, фиксируя костные обломки спицами или (редко) минипластинами АО.
В.А. Соколов
Множественные и сочетанные травмы
Источник
Перелом ступни – это очень частая, но опасная травма, которая снижает двигательную активность любого лица. Бывает, что она не восстанавливается вообще. О том, что это за травма, какой она бывает и как лечиться – расскажем далее.

Анатомия стопы
Нижняя часть конечности называется медиками ступней. А та ее часть, которой человек касается земли, считается подошвой. Всего в данную часть конечности входит 19 мышц. Благодаря их активному взаимодействию больной ходит. А двигаться пальцам нижних конечностей помогают мышцы подошвы.

Виды переломов
Часто больной спрашивает врача о том, какие переломы стопы бывают. Условно все эти повреждения разделяются на следующие типы.
Сюда входят нарушения со смещением костных остатков и без него.
А еще в данную категорию входят:
- Открытые переломы стопы. У человека сильно идет кровь, видны костные остатки, рана легко инфицируется, развиваются серьезные недуги.
- Закрытые переломы стопы.
Также нарушения бывают:
- косыми;
- оскольчатыми;
- поперечными;
- фрагментными.
Боль вызывают сломанные:
- Кубовидные, ладьевидные кости. Основным признаком такого перелома стопы считается падение на нижнюю конечность крупного груза или наезд на нее машиной. Выявить такое нарушение на ранней стадии сложно, т. к. двигательная активность у человека остается на прежнем уровне.
- Пяточные, таранные кости.
- Клиновидные кости.
- Кости предплюсны, плюсны.
- Фаланги нижних конечностей.
Переломы костей предплюсны
Данные косточки также сломать легко. Этому способствует сильное травмирование пальцев ног. Некоторые пациенты даже не замечают того, что их пальцы травмированы, поэтому они продолжают активно двигаться, работать.
Переломы плюсневых костей
Такие ушибы случаются часто. Этому способствуют удары по ногам тяжелым предметом или сильное их сдавливание. Причем обычно повреждается не одна, а несколько косточек одновременно.
Переломы со смещением или без
Со смещением переломы ступни вызывает боковая нагрузка. Именно она изменяет положение и целостность косточек. Восстанавливаться после такой травмы придется длительное время.
Помимо этого, такие нарушения провоцируют прыжки с большой высоты и приземление на пятки, падение на ногу тяжелого большого предмета.
Но помните: от такого падения страдают не все кости ступни, а лишь некоторые из них.
Симптоматика при переломе плюсневой кости
У человека с переломом костей возникают следующие симптомы:
- отекает стопа, подошва;
- болят конечности, но обычно этот признак характерен при ушибах 2–3 костей. А еще у человека возникают кровоизлияния, боль при ощупывании больной зоны. При переломе стопы наступить на ногу или совершать ей движения гражданин не может.
Симптоматика при переломе костей предплюсны
Если же у человека травмирован именно этот отдел, то он даже не может нормально подвигать стопой. При этом на поврежденных пальцах образуется отечность, синева, под ногтями формируются гематомы.
Как выяснить, что есть смещение
Самостоятельно определить-то, сломаны ли у человека кости стопы, очень трудно.
Но если у него сломаны кости стопы, то у него будут следующие симптомы.
- сильная боль;
- стопа быстро отечет;
- исказится положение костей стопы.
Независимо от того, есть ли первые признаки перелома ступни у пациента или нет, но ему все равно стоит обратиться к специалисту. Он поможет понять то, как определить определенный перелом ступни.
Причины повреждения
К переломам костей стопы приводят:
- прыжки с большой высоты;
- падения на ноги крупных предметов;
- резкие движения.
При таких ушибах больного беспокоят резкие боли, поэтому после такого ушиба идет длительный период восстановления.
Основные симптомы и признаки переломов костей стопы
Перелом стопы или ноги характеризуется такими признаками.
У человека обычно:
- нога принимает нехарактерное положение;
- отекают ступня, голеностопный сустав;
- болит в ноге, в связках;
- визуально кажется меньше большой палец;
- краснеет лодыжка, появляются кровоизлияния;
- резко снижается подвижность;
- возникает резкое онемение, нога начинает холодеть.
Вышеописанные признаки при переломе ноги или конечности возникают редко.
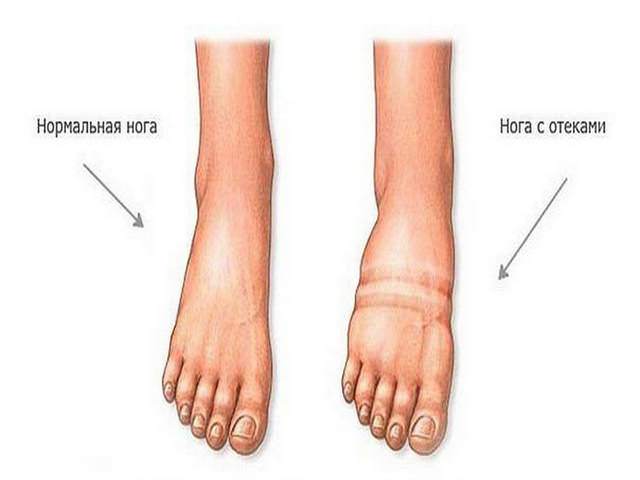
Первая помощь при переломах костей стопы
Первоначально пострадавшего нужно отвести в больницу. Но перед этим человеку с переломом стопы стоит оказать первую помощь.
А если родственники задаются вопросом о том, как оказать помощь пострадавшему со сломанными костями стопы, то им требуется:
- Ограничить его подвижность. Для этого под сломанную ногу можно положить небольшую подушку.
- Наложить холодный компресс. Родственникам пациента можно взять в руки пакет, положить туда 2–3 кусочка льда, завернуть в платок, приложить к проблемной зоне. Удерживать компресс требуется 10–15 минут. Далее нужно сделать 5-и минутный перерыв и повторить процедуру заново.
- Наложить бинт, но не тугой.
В травмпункте человеку с переломом стопы должны сделать рентген, поставить диагноз, назначить грамотное лечение. Причем рентген делают в нескольких проекциях. Только так можно определить тип повреждения.
При этом медик осматривает поврежденную конечность, выявляет механизм травмирования.
Лечение
Лечебные процедуры зависят от того, какой ушиб человек получил.
Сломанные плюсневые кости пациенту требуется только зафиксировать. Делается это бандажом или медицинской обувью.
При легком ушибе пациенту только требуется снизить нагрузку и ходить, опираясь на костыли или трость.
Помните: для обездвиживания конечности накладывают гипс. При сложных ушибах ему делают хирургическую операцию.
Переломы без смещения
При переломе стопы без смещения пациенту нужна иммобилизация, поэтому ему накладывают гипс. Причем его накладывают не только на проблемную зону, но и на два соседних сустава, т. е. до средней трети голени. В 1 неделю пациенту необходимо соблюдать постельный режим.
Переломы со смещением
При переломе со смещением врач вначале составляет сломанные обломки, фиксирует их в конечном положении, которое должно быть максимально приближено к анатомическому.
Причем остатки косточек сопоставляются несколькими способами, и зависит способ от типа повреждения:
- Закрытым способом. Такой метод используют в том случае, если кожные покровы на месте повреждения не нарушены. При таком сопоставлении хирург и его ассистент разводят костные обломки в стороны до образования между ними большой щели. Далее костные обломки сводятся вместе, фиксируются гипсовой повязкой. Но есть у данного способа и один недостаток. Иногда остатки костей сращиваются неверно.
- Открытым способом. Пациенту проводят хирургическую операцию. Делают операцию при травмировании нескольких костей или наличии у больного осколков. При этом пациенту вставляют в поврежденную конечность спицы, винты, пластины. Они надежно фиксируют осколки. Этот способ также обладает некоторыми недостатками. У пациента может развиться инфекция, остеомиелит. Но антисептики и асептики помогают избавиться от этих недостатков.
Открытые повреждения очень трудно лечить.
Обязательно пациенту проводится антибактериальная терапия. Она снижает риск появления гноя в ране, развития инфекции. А далее медик сможет ответить на вопрос пациента о том, сколько заживает перелом ступни ноги, и сможет ли он вообще зажить.

Срок лечения
В целом период лечения перелома стопы длится от 3 до 12 недель. Но, а если больной спрашивает о том, сколько заживает, срастается перелом стопы, то ответить на него поможет специалист.
Когда можно снять гипсовую повязку
От типа недуга зависит и период иммобилизации человека.
Если у него:
- изолированный перелом заднего отростка стопы, то иммобилизация длится 1,5 месяца;
- повреждены кости плюсны, то иммобилизация длится 1,5 месяца;
- повреждены кости предплюсны, то иммобилизация длится 1 месяц. Но при сильном смещении иммобилизация длится 6 месяцев;
- повреждена шейка или тело таранной кости, то гипс носят 3 месяца;
- повреждены фаланги пальцев, то гипс носят 6 недель.
А если человек задается вопросом о том, сколько ходить в гипсе при клиновидном переломе костей стопы, то этот вопрос ему лучше задать медику.
Если пациент выполняет все рекомендации врача, то ступня у него заживет быстро и задаваться вопросом о том, сколько носить гипс при переломе стопы без смещения, ему не требуется.
Период реабилитации
Активность в конечности восстанавливается быстро. Главное выполнять следующие рекомендации.
Пациент должен:
- Не торопиться принимать вертикальное положение. Это правило касается тех пациентов, кто будет иммобилизован 6 недель. После иммобилизации человеку после перелома стопы следует 2 недели ходить, опираясь на костыли. Но если он был иммобилизован недолго, то приступать к физической активности можно сразу после разрешения врача.
- Держать нижние конечности в теплой воде. В нее можно добавить лечебную травку и морскую соль. Такие ванны укрепляют косточки, оказывают легкое успокаивающее воздействие.
- Посещать специализированного массажиста.
- Перейти на правильное питание. Именно пища делает кости твердыми. Отдать предпочтение лучше пище, в которой много витаминов и кальция.
- Понемногу ходить. Но после избавления от гипсовой повязки сразу и много двигаться нельзя. О том, сколько нельзя наступать на ступни должен сказать медик. Пациенту можно лишь 3 раза в сутки совершать кратковременные прогулки. Постепенно дистанцию можно увеличивать.
- Использовать ортопедические стельки. Они предотвращают расхождение костей, плоскостопие.
- Отдать предпочтение обуви, рекомендованной ортопедом. Носится она 6 месяцев.
На полное восстановление активности потребуется 3–4 недели.
При появлении осложнений период восстановления затягивается на 2–3 месяца. Перелом костей свода стопы считается медиками серьезным. Переходить к активному спорту следует через 4 месяца.
Физиотерапия
Она помогает снизить период восстановления пациента.
Почему же используют именно ее?
Все просто. Она:
- помогает при многих недугах;
- назначается людьми разных возрастных категорий;
- не провоцирует развитие аллергической реакции, привыкания;
- оказывает мягкое воздействие;
- редко вызывает тяжелые недуги.
Используются медицинские процедуры, помогающие прогреть проблемную зону изнутри.
Вначале пациенту назначают:
- УВЧ. Процедуру делают на 2 день. Сеанс длится 15 минут. Электромагнитное поле помогает расширить сосуды, усиливает приток крови к проблемному месту, устраняет боли, отеки.
- Магнитотерапию. Такие процедуры помогают улучшить обменные процессы, помогают восстановить целостность косточек. Делается 10–15 сеансов.
- Электрофорез. Такие процедуры отлично устраняют боль. Во время сеанса специалист закрепляет электромагнитные пластины над проблемным местом. Но обязательно пластины нужно предварительно смочить в новокаине. Так лекарственный препарат лучше проникнет к поврежденной области, устранит боль. Сделать нужно 15 сеансов по 15 до 20 минут.
- Интерференционные токи. Они помогают избавиться неприятных признаков. А еще токи создают ритмические микроимпульсы, которые усиливают приток крови и нейтрализуют застои.
- Лампу Соллюкс. Во время процедуры прибор выделяет инфракрасный цвет. Он оказывает положительное воздействие на весь организм. Такой прибор отлично прогревает ткани, ускоряет обмен веществ в них, кровообращение. После такой процедуры отек и синяки сходят.
ЛФК после перелома
Снизить период восстановления человека с переломом костей стопы и иных небольших косточек помогает и лечебно-гимнастические занятия. А еще они укрепляют мышцы, тонизируют их. Первоначально лечебный комплекс желательно выполнять под присмотром специалиста. Нагрузка должна быть минимальной. Постепенно нагрузку можно увеличивать. Но об этом должен сказать также специалист. Только так пациент не навредит себе.
Больному можно делать следующие упражнения.
Он должен:
- Лечь на спину или сесть, согнуть колени, сгибать и разгибать пальцы. Вначале движения должны быть активными, а затем пассивными, т. е. сгибания нужно делать с помощью пальцев рук или пальцев массажиста. Сделать нужно 10–15 движений.
- Принять тоже исходное положение. Теперь ему требуется сделать тыльное и подошвенное сгибание стопы. Сделать нужно 10 движений.
- Прилечь на спину или сесть, одну ногу положить на другую. Теперь ему требуется выполнять круговые движения в полусогнутом суставе. Сделать нужно 10–12 движений.
- Лечь на спину, выполнить тыльное сгибание стопы. Движения можно постепенно увеличивать. Помочь себе можно тесьмой с петлей. Движения нужно сделать 10 раз.
- Принять тоже исходное положение, согнуть колени, пытаться пальцами захватить предметы. Сделать нужно 10–12 движений.
- Принять тоже исходное положение, выполнить поворот стопы вовнутрь, наружу. Сделать нужно 10–15 движений в каждую сторону.
- Лечь на спину, положить носки ног один на второй, выполнить тыльное и подошвенное сгибание стопы. Обязательно нужно сопротивляться. Причем движения делаются одной ногой, а сопротивляться нужно второй ногой. Сделать нужно 10–12 движений.
- Лечь на спину, сесть, согнуть ноги, схватить стопами мяч. Сделать нужно 10–15 движений.
- Сесть или встать, покатать кончиками пальцев стопы набивной мяч. Сделать нужно 10–12 движений.
- Сесть, положить больную ногу на каталку, выполнить активные сгибания здоровой ногой и пассивные — проблемной конечностью. Сделать нужно 15 движений.
- Лечь на спину, сесть, положить стопу на педальный аппарат, посгибать стопы с сопротивлением. Делается 10–12 движений.
- Принять тоже исходное положение, попробовать отбивать кончиками больной ноги небольшой мячик. Сделать нужно 10–15 движений.
- Сесть, встать, положить руки на гимнастическую стенку, носки ног повернуть вовнутрь, слегка приподнять внутренний свод стопы, но тяжесть тела нужно переносить на внешнюю сторону стопы. Делается 12–15 движений.
- Встать на 2–3 ступеньку гимнастического снаряда, схватить ступеньку, расположенную на уровне груди, слегка пружинить на носках, а пятку опускать ниже. Сделать нужно 12–15 движений.
- Встать около гимнастического снаряда, переминать ногами первую ступеньку. Сделать нужно 15–20 движений.
Данные упражнения можно делать при любом ушибе нижних конечностей, но только после консультации со специалистом.
Массаж стопы после перелома
Во время восстановления массаж очень важен.
Он:
- помогает разогреть атрофированные мышцы, ткани, укрепить сосуды;
- тонизирует мышцы, делает их более эластичными;
- восстанавливает подвижность в поврежденной области;
- устраняет застои;
- повышает общую подвижность конечностей.
Подытожим: предотвратить травмирование нижних конечностей просто. Главное соблюдать безопасность при занятии той или иной деятельностью. Не стоит рисковать своей жизнью и своим здоровьем. Плата за такой риск может быть очень высокой.
Источник
