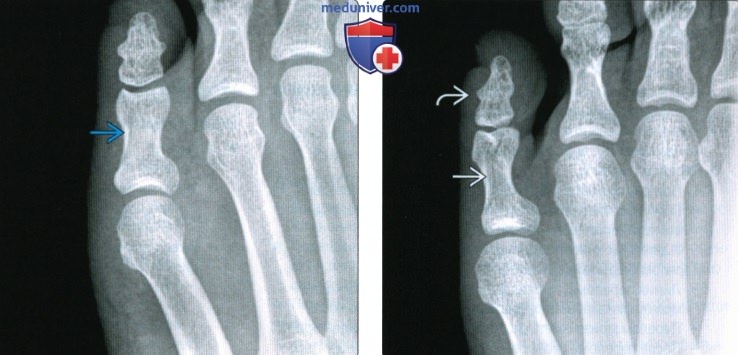
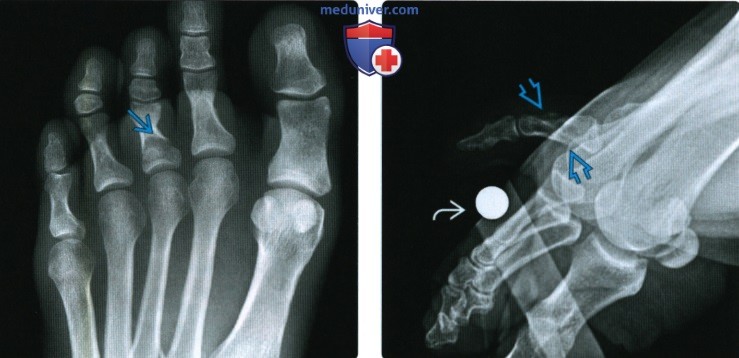
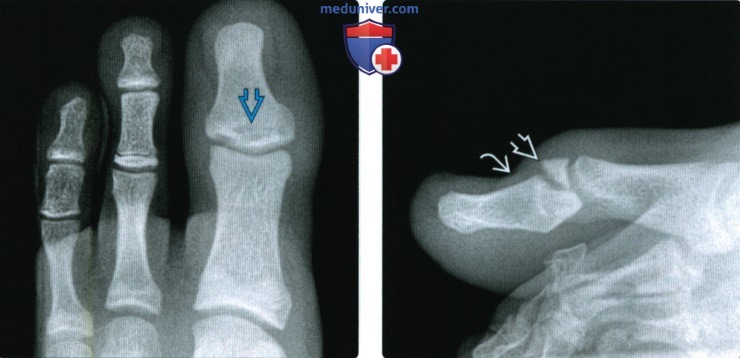
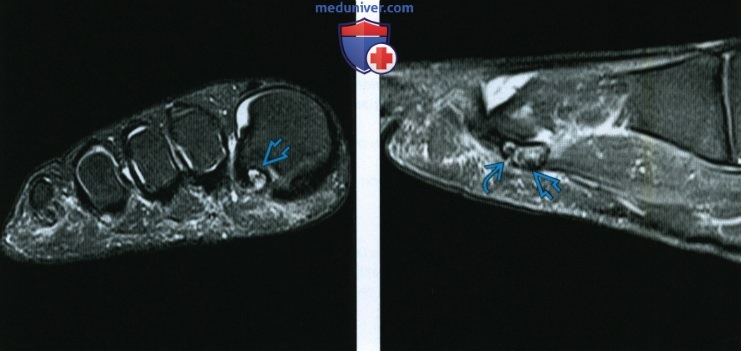
Рентген снимок перелома стопы
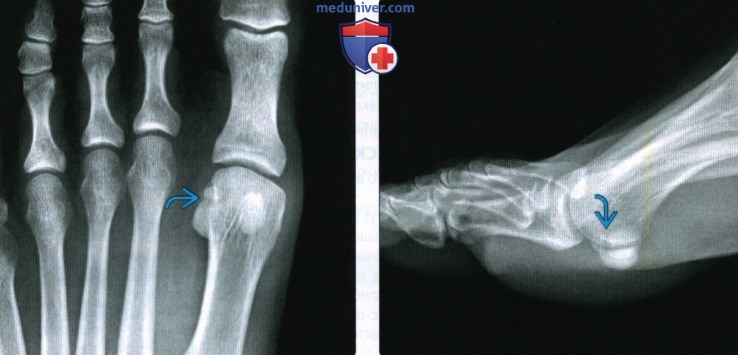
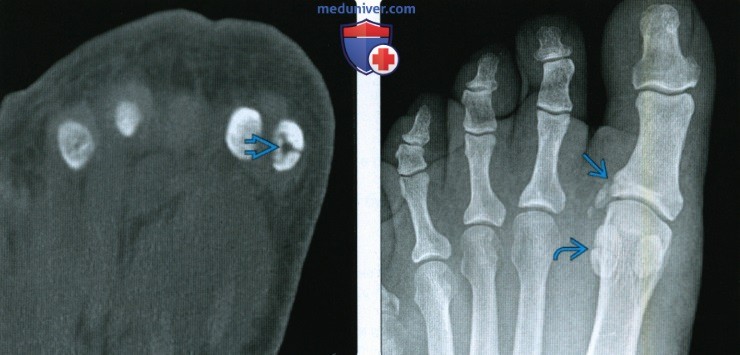
Рентгенограмма, КТ, МРТ при переломе и вывихе пальцев стопыа) Визуализация: 1. Общая характеристика:
2. Рентгенография при переломе и вывихе пальцев стопы: 3. КТ при переломе и вывихе пальцев стопы: 4. МРТ при переломе и вывихе пальцев стопы: 5. Рекомендации по визуализации:
в) Дифференциальная диагностика перелома и вывиха пальцев стопы: 1. Раздвоенная или многораздельная сесамовидная кость: 2. Добавочный эпифиз: 3. Остеомиелит: г) Патология. Общая характеристика: д) Клинические особенности: 1. Проявления: 2. Течение и прогноз: 3. Лечение: е) Диагностическая памятка: 1. Следует учесть: 2. Советы по интерпретации изображений: ж) Список использованной литературы: – Также рекомендуем “Признаки стресс-переломов костей голеностопного сустава и стопы” Редактор: Искандер Милевски. Дата публикации: 17.11.2020 |
Источник
Рентген стопы и голеностопного сустава – безболезненное исследование, которое использует безопасное количество радиации, чтобы сделать изображение этих структур. Во время исследования рентгеновский аппарат излучает рентгеновские лучи сквозь стопу, и изображение записывается на специальную рентгеновскую пленку или компьютер. На этом снимке изображены мягкие ткани и кости стопы, которые включают в себя кости голени (малоберцовую и большеберцовую кости и таранную кость, составляющие вместе голеностопный сустав), плюсневые кости (передняя часть стопы) и фаланги (пальцы).
Рентгеновское изображение черно-белое. Плотные структуры, которые блокируют прохождение рентгеновских лучей, такие как кости, выглядят белыми. Более мягкие ткани, такие как мышцы, позволяют рентгеновским лучам проходить сквозь них и получаются более темными.
Рентгенлаборант в радиологическом отделении больницы следит за выполнением рентгеновских снимков. Обычно делают три разных снимка стопы: один спереди (переднезадний вид), один со стороны (вид сбоку) и один под углом (наклонное изображение).
Анатомия стопы и голеностопного сустава
Стопа представляют собой гибкую структуру из костей, суставов, мышц и мягких тканей, которые позволяют стоять вертикально и выполнять такие действия, как ходьба, бег и прыжки. Передняя стопа содержит пять пальцев (фаланг) и пять более длинных костей.
Середина стопы состоит из пирамидальных костей, которые образуют арки ног. К ним относятся три клиновидные кости, кубическая кость и ладьевидная кость.
Задняя часть стопы образует пятку и лодыжку. Таранная кость поддерживает кости голени (большеберцовую и малоберцовую кости), образуя лодыжку. Пяточная кость является самой большой костью в ноге.
Мышцы, сухожилия и связки проходят по поверхностям стоп, позволяя делать сложные движения. Ахиллово сухожилие соединяет пятку с икроножной мышцей и имеет важное значение при беге, прыжках и стояния на носках.
Голеностопный сустав позволяет перемещать ногу вверх и вниз. Подтаранный сустав сидит ниже голеностопного сустава и обеспечивает боковое движение стопы.
Многочисленные связки (сделанные из жесткой, подвижной ткани) окружают истинные голеностопный и подтаранный суставы, связывающие кости ноги друг с другом.
Показания для проведения исследования
Без сомнения, остеоартрит является наиболее распространенным заболеванием стопы, прежде всего из-за механического износа, весового влияния на хрящ. Однако это место не является необычным и для воспалительных ревматических заболеваний (ревматоидный артрит, псориатический артрит, анкилозирующий спондилоартрит и синдром Рейтера), часто они сначала появляются или диагностируются в нижних конечностях. Кроме того, подагрический артрит и диабетическая невропатическая остеоартропатия часто поражают стопу.
Диагностика новообразований стопы с помощью рентгена
В дистальной части ноги иногда встречаются единичные новообразования в кости. К счастью, большинство из этих новообразований доброкачественные. Например, одиночная костная киста, энхондрома.
Некоторые поражения имеют характерные рентгенологические особенности. Однако, некоторые из них похожи на другие, и их может быть невозможно отличить только с помощью рентгена.
Для оценки этих поражений необходимо распознавать рентген характеристики. Эти данные могут использоваться не только как диагностические подсказки, но и также для определения скорости роста или агрессивности поражения.
Затем список потенциальных дифференциальных диагнозов может быть сформулирован на основе этих данных.
Диагностика переломов стопы
Медицинские словари определяют перелом просто, как разрушение кости. Однако врач должен также знать анатомическое расположение перелома, его направление, и является ли он линейным, измельченным, а также различать его от вывиха.
Биомеханика разных переломов может различаться, и в зависимости от этого отличается скорость и тип сращения.
Рентгенографический снимок стопы – лучший метод скрининга и определения наличия перелома. Рентгенография выявляет изменения, с помощью которых описывают тип перелома и положение фрагментов кости.
Для трудно визуализируемых переломов могут потребоваться дополнительные методы исследования, такие как компьютерная томография или радиоизотопная скелетная визуализация.
Показания для проведения рентгена стопы и голеностопного сустава:
- перелом;
- новообразования;
- плоскостопие;
- остеоартрит;
- ревматоидный артрит;
- псориатический артрит;
- синдром Рейтера;
- анкилозирующий спондилоартрит;
- нейропатическая остеоартропатия;
- септический артрит.
Переломы и дислокации передней части стопы обычно просты для идентификации, если потенциально поврежденная кость полностью видна в двух плоскостях. Контур костной коры всех костей должен быть тщательно проверен.
Тыльно-подошвенная и косая – стандартные проекции передней части стопы. Если подозревается только перелом фаланг, то могут быть получены дорзальная и косые проекции пальцев. Боковые проекции также могут быть полезны.
При наличии у пациента таких жалоб, может быть назначен рентген стопы и голеностопного сустава:
- периодические болевые ощущения в области стопы, особенно если этой боли не предшествует какая-либо физическая нагрузка, например, продолжительная ходьба, длительное пребывание в положении стоя пациента, поднятие тяжелых предметов, неудобная обувь.
- изменения вида стопы – нарушение размера, формы, цвета кожи;
- наличие в истории жизни пациента частых травм, таких как различные переломы, вывихи, гематомы, растяжения;
- наличие у пациента факторов риска развития заболеваний, связанных с опорно-двигательной системой, например, занятие определенными видами спорта, ожирение, генетическая предрасположенность.
Рентген стопы может помочь найти причину общих признаков и симптомов, таких как боль, повышенная чувствительность, онемение, опухоль или деформации. Он может обнаруживать перелом кости или вывих сустава.
После того, как факт перелома кости установлен, рентген может помочь определить, находятся ли кости в правильном положении и правильно ли они срослись.
Если требуется хирургическое вмешательство, рентгеновский снимок может быть сделан для планирования операции и оценки результатов операции. Кроме того, рентген может помочь обнаружить кисты, опухоли и поздние стадии инфекционного поражения костей.
Подготовка к исследованию и проведение процедуры
Рентген стопы не требует специальной подготовки. Пациенту необходимо снять одежду (включая обувь), драгоценности или любые металлические предметы, которые могут помешать изображению.
Развивающийся плод более чувствителен к воздействию радиации, нежели взрослый человек, а значит, подвергается большему риску вреда от рентгеновского обследования, поэтому, если пациентка беременна, нужно сообщить об этом врачу.
Хотя процедура может занять около 15 минут или дольше, фактическое облучение обычно составляет менее секунды.
Пациент входит в специальную комнату, которая, вероятно, будет содержать стол и большой рентгеновский аппарат, висящий с потолка.
Родители обычно могут прийти с ребенком, чтобы обеспечить его спокойствие. Сопровождающим нужно будет надеть специальный защитный фартук для защиты определенных частей тела.
Рентгенлаборант позиционирует пациента как на столе, так и вне его, для занятия им необходимой позиции. Затем он заходит за стену, или в соседнюю комнату для управления машиной.
Три рентгеновских снимка обычно выполняются спереди, сбоку и под углом, поэтому лаборант вернется, чтобы переставить ногу для каждого нового снимка. Иногда врачи просят рентгеновские снимки противоположной ноги для сравнения.
Получение результатов
Пациент не почувствует ничего во время рентгена. В комнате рентгеновского обследования может быть прохладно, из-за кондиционера, используемого для поддержания нормальной работы оборудования.
Позиции, необходимые для рентгеновского исследования, могут быть неудобными, но их нужно удерживать всего несколько секунд.
Если пациент получил травму и не может оставаться в требуемом положении, лаборант может найти другую позицию, которая будет проще для него.
Рентгенолог – это врач, специально обученный интерпретации рентгеновских изображений. Именно он будет просматривать рентгеновские снимки пациента.
После оценки результатов, рентгенолог отправит отчет лечащему врачу, который и обсудит с пациентом, что отображают полученные снимки и объяснит, что это означает.
В экстренных случаях результаты рентгеновского снимка могут быть доступны быстро. А обычно результаты готовятся 1-2 дня. В большинстве случаев, результаты могут быть даны непосредственно пациенту или семье во время исследования.
Риски рентгена стопы и голеностопного сустава
В общем, рентгеновское исследование безопасное. Хотя есть небольшой риск для организма с любым воздействием излучения, количество излучения, используемого в рентгеновском снимке стопы, не считается опасным. Рентгенологи используют минимальное количество излучения, необходимое для получения достоверных результатов.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Тедеева Мадина Елкановна
Специальность: терапевт, врач-рентгенолог.
Общий стаж: 20 лет.
Место работы: ООО “СЛ Медикал Груп” г. Майкоп.
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия.
Повышение квалификации:
1. В 2016 году в Российской медицинской академией последипломного образования прошла повышение квалификации по дополнительной профессиональной программе «Терапия» и была допущена к осуществлению медицинской или фармацевтической деятельности по специальности терапия.
2. В 2017 году решением экзаменационной комиссии при частном учреждении дополнительного профессионального образования «Институт повышения квалификации медицинских кадров» допущена к осуществлению медицинской или фармацевтической деятельности по специальности рентгенология.
Опыт работы: терапевт – 18 лет, врач-рентгенолог – 2 года.
Источник