Рентген переломов костей лица

Симптомы перелома костей лица и их лечение
а) Оценка жизненно важных функций:
– АВС: проходимость дыхательных путей (airway), дыхание (breathing), кровообращения (circulation)
б) Доступ к двум крупным венам:
• Защита шейного отдела позвоночника (ортопедический воротник), рентгенография для исключения перелома
• Стабилизация жизненно важных показателей в условиях приемного отделения
• Дополнительно:
– Осмотр ран
– КТ головы и шеи: для выявления переломов лицевого скелета, рентгенография или КТ-ангиография при проникающих ранениях или подозрении на повреждение сосудов
– Оценить состояние центральной нервной системы и органа зрения, при необходимости организовать консультации соответствующих специалистов
в) Переломы костей лицевого скелета:
• Выполнение КТ челюстно-лицевой области тонкими срезами без контраста
• В случае необходимости консультация офтальмолога перед любыми вмешательствами на лобной, орбитальной или верхнечелюстной областях для исключения повреждения структур глазницы
• Отложенное хирургическое сопоставление отломков (5-10 дней) позволяет дождаться спадения отека, улучшает хирургический доступ, уменьшает интраоперационную кровоточивость тканей
• В большинстве случаев используется открытая репозиция с внутренней жесткой фиксацией отломков
г) Переломы лобной пазухи:
• КТ для оценки состояния передней и задней стенок пазухи
• Хирургическое лечение в зависимости от степени смещения и раздробленности отломков
• Возможно потребуется консультация нейрохирурга, особенно в случае переломов задней стенки
д) Перелом костей носа:
• После первичного осмотра через 4-6 дней, когда спадет острый отек, выполняется более тщательный повторный осмотр:
а) Минимальное смещение костных отломков: наблюдение, при необходимости вторичная реконструкция спустя 2-3 месяца
б) Клинически значимое смещение костных отломков: закрытая реконструкция с внешней стабилизацией в течение 10-14 дней; вторичная реконструкция через 2-3 месяца при необходимости
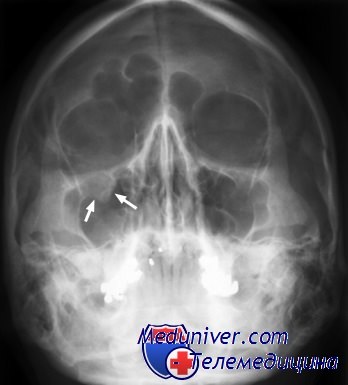
Рентгенограмма при переломе глазницы
е) Переломы глазницы:
• Пальпация краев глазницы для определения смещения отломков
• Оценка объема движений глазного яблока
• Оценка положения глазного яблока (энофтальм, экзофтальм)
• Оценка сенсорной функции
• Оценка стабильности медиального утла глаза
• Медиальный перелом глазницы:
– Возможен носо-орбитально-решетчатый перелом
• Краевой перелом подглазничного области:
– Определить сопутствующий перелом нижней стенки глазницы
• Перелом нижней стенки глазницы:
– Репозиция отломков при наличии энофтальма и КТ-признаков смещения глазного яблока в верхнечелюстную пазуху
– Ревизия при размозжении более 50% дна орбиты
• Латеральный перелом глазницы:
– Возможен перелом скуловерхнечелюстного комплекса
– Лечение по показаниям
ж) Перелом верхней и нижней челюстей:
– Щадящая диета
– Эмпирические антибиотики
– Холодные компрессы (для уменьшения отека перед операцией)
– Обеспечение нормального смыкания челюстей посредством максилломандибулярной фиксации — один из наиболее важных моментов при лечении переломов данной локализации
з) Перелом височной кости с парезом лицевого нерва:
• КТ височных костей
• Электронейрография
• Стабильное состояние: рассмотреть возможность ревизии и хирургического восстановления
• Нестабильное состояние: кортикостероиды для уменьшения отека, повторный осмотр через несколько дней
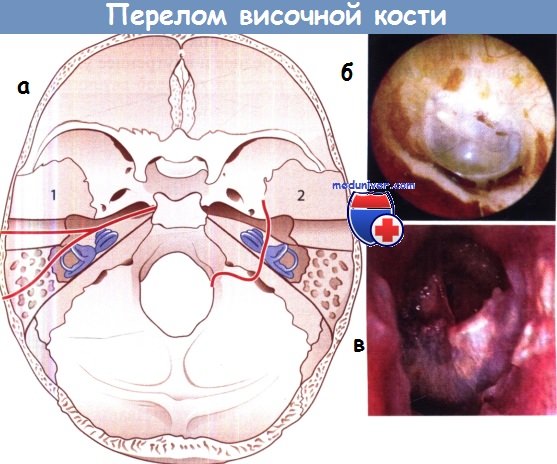
а – Переломы височной кости: 1 – продольные переломы; 2 – поперечный перелом.
б – Цереброспинальная жидкость (ЦСЖ) в барабанной полости после перелома височной кости.
в – Травматическая перфорация барабанной перепонки.
– Вернуться в оглавление раздела “отоларингология”
Оглавление темы “Неотложные состояния у детей”:
- Симптомы перелома височной кости и его лечение
- Симптомы инородного тела дыхательных путей у ребенка и его удаление
- Симптомы инородного тела пищевода у ребенка и его удаление
- Симптомы крупа у ребенка и его лечение
- Симптомы эпиглоттита у ребенка и его лечение
- Симптомы стридора у ребенка и его лечение
- Остановка кровотечения изо рта и глотки у ребенка
- Симптомы заглоточного абсцесса у ребенка и его лечение
- Симптомы ранения неба у ребенка и его лечение
- Симптомы перелома костей лица и его лечение
Источник
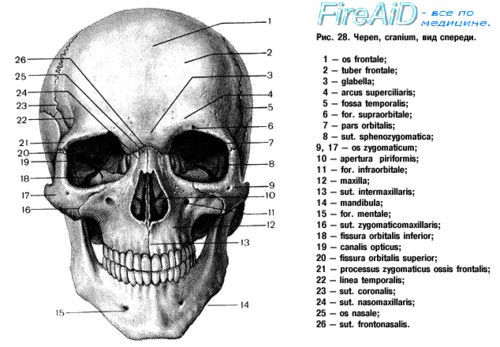
Перелом скуловой кости – это нарушение целостности самой костной структуры или ее дуги, образованной височным отростком скуловой кости и скуловым отростком височной кости. Возникает при падениях, прямом ударе, высокоэнергетичных травмах. Проявляется болью, отеком, затруднением открывания рта, онемением кожи лица. Возможны носовые кровотечения, кровоизлияния, диплопия, деформация лица. Диагноз выставляется по данным осмотра и результатам рентгенографии. По показаниям назначается КТ. При отсутствии смещения рекомендован покой и щадящий режим, при наличии смещения выполняется закрытая или открытая репозиция.
Общие сведения
Перелом скуловой кости – достаточно распространенная травма. Составляет от 5 до 20% от общего количества челюстно-лицевых травм с повреждением костных структур. В большинстве случаев сочетается с переломами соседних костей лицевого скелета. Чаще возникает у людей молодого и среднего возраста, среди больных преобладают лица мужского пола. При своевременном начале лечения отмечаются хорошие эстетические и функциональные результаты. При позднем обращении возможно формирование деформации лица, развитие других осложнений.

Перелом скуловой кости
Причины
При переломах скуловой кости наблюдается прямой механизм травмы. С учетом распространенности выделяют следующие причины повреждения:
- удар по лицу во время драки;
- удар или падение во время тренировок либо спортивных соревнований;
- автодорожная травма;
- падение дома или на улице (чаще в состоянии алкогольного опьянения, реже при наличии патологий, ухудшающих координацию движений);
- производственная травма;
- падение с высоты;
- огнестрельная рана.
Из-за преобладания криминальных и спортивных травм в группу риска входят молодые люди мужского пола, занимающиеся определенными видами спорта (бокс), лица, склонные к пьянству и правонарушениям.
Патогенез
Перелом возникает под воздействием, сила которого превышает прочность кости. Расположение линии перелома зависит от анатомических особенностей костной структуры и направления воздействия. Поскольку скуловая кость тесно связана с окружающими костями лицевого черепа, линия перелома обычно распространяется за ее пределы на наружную и нижнюю стенки орбиты с вовлечением клиновидной кости или верхней челюсти.
Изолированные повреждения скуловой кости выявляются очень редко. Типичное смещение отломка при линейных и оскольчатых переломах – книзу, кнутри и кзади. Реже костный фрагмент смещается кверху, кзади и внутрь, еще реже – поворачивается по оси. Обязательным условием смещения книзу является полная потеря связи с близлежащими костями. Переломы без смещения встречаются редко, обычно имеют линейный характер.
Классификация
С учетом наличия или отсутствия ран на коже различают открытые и закрытые переломы, с учетом конфигурации линии излома и количества фрагментов – линейные и оскольчатые. В зависимости от расположения линии перелома выделяют три группы повреждений:
- травмы собственно кости;
- переломы скуловой дуги;
- одновременные повреждения скуловой дуги и кости.
При всех трех типах травм отломки могут смещаться или оставаться на месте. При первом и третьем варианте повреждений возможно нарушение целостности верхнечелюстного синуса.

Возможно, здесь скрыты шокирующие фото медицинских операций
Внешний вид пациента с переломом скуловой кости
Симптомы
Перелом скуловой кости
В момент травмы ощущается интенсивная острая боль, затем быстро развивается отек, появляются кровоподтеки. Пациенты жалуются на болезненность при открывании рта, невозможность широко открыть рот, онемение кожи лица подглазничной зоны, верхней губы и крыла носа. Отдельные больные отмечают двоение в глазах (диплопию). При повреждении верхнечелюстной пазухи возникают носовые кровотечения, формируется подкожная эмфизема.
При внешнем осмотре выявляются кровоизлияния в подглазничную область, иногда – в конъюнктиву, склеру и клетчатку нижнего века. При смещении фрагмента определяется «ступенька». Кожная чувствительность на пораженной стороне снижена. При осмотре ротовой полости у некоторых пациентов обнаруживаются кровоизлияния в переходную складку, костная «ступенька» в проекции скулоальвеолярного гребня.
Перелом скуловой дуги
Зона максимальной болезненности локализуется по наружному краю глазницы. Открывание рта, пережевывание пищи и боковые движения нижней челюстью резко затруднены. Лицо деформировано, однако деформация может быть скрыта под быстро нарастающим отеком. Пальпаторно выявляется «ступенька». Между скуловой дугой и ветвью нижней челюсти невозможно провести пальцем.
Осложнения
Осложнения обычно обусловлены неправильным лечением, отсутствием или поздним началом лечения. После сращения нерепонированного перелома возможно формирование стойкой деформации лица. При неустраненном смещении кзади и кнутри наблюдается ограничение движений нижней челюсти, связанное с ущемлением венечного отростка и последующим обширным рубцеванием. При смещении фрагментов в полость верхнечелюстного синуса возникает хронический синусит. При открытых переломах возможно развитие остеомиелита.
Диагностика
Диагноз устанавливается челюстно-лицевым хирургом на основании данных анамнеза, жалоб, клинической картины и результатов дополнительных исследований. Применяются следующие методы:
- Физикальный осмотр. Подозрение на перелом возникает при значительном отеке, типичной локализации кровоизлияний, онемении половины лица. Патогномоничным признаком является наличие костного выступа в области скуловой кости.
- Рентгенография скуловой кости. Базовый метод исследования при данном повреждении. Подтверждает нарушение целостности скуловой кости либо дуги, нарушение непрерывности края орбиты, снижение прозрачности верхнечелюстного синуса.
- КТ скуловой кости. Используется при сложных многооскольчатых переломах, наличии сопутствующих повреждений близлежащих костей. Обеспечивает точное определение тяжести травмы и расположения отломков.

Компьютерная томография. Перелом скуловой дуги (желтая стрелка)
Лечение переломов скуловой кости
Тактика лечения определяется локализацией перелома, направлением и степенью смещения фрагментов, временем, прошедшим с момента травмы. Костная мозоль образуется уже через 2 недели, что обуславливает необходимость раннего начала терапии. Первоочередной задачей является восстановление нормального расположения отломков.
Консервативная терапия
При свежих повреждениях скуловой кости допускается консервативная тактика. Перечень лечебных мероприятий определяется наличием или отсутствием смещения:
- Перелом без смещения. Показан охранительный режим в течение 2 недель. Пациентам назначают челюстной стол, рекомендуют избегать широкого открывания рта. В первые 2 суток к пораженной зоне прикладывают холод для уменьшения отека. В последующем проводят физиотерапевтические процедуры.
- Перелом со смещением. Хирург осуществляет попытку репозиции чрезротовым доступом. Нормальное положение отломка восстанавливают при помощи пальца, специальной лопатки или шпателя. После достижения желаемого результата дальнейшее ведение больных – как при переломах без смещения. Метод эффективен в ограниченном количестве случаев.
Хирургическое лечение
Оперативные вмешательства показаны при неудачной попытке вправления свежего перелома и при всех застарелых повреждениях (давностью более 10 суток). Репозиция выполняется через внутриротовой или внеротовой разрез. Для восстановления положения отломков применяются элеваторы, однозубые крючки или изогнутые щипцы. Для последующей фиксации отломков используются:
- тугие тампоны;
- проволочные швы;
- металлические мини-пластинки;
- пластинки из быстротвердеющей пластмассы.
В ряде случаев фиксация производится при помощи внешних устройств. Например, через отломки проводят полиамидную нить, которую затем прикрепляют к накожной пластинке. Еще один вариант – фрагменты удерживают проволокой, которую фиксируют к металлическому стержню, пригипсованному к специальной шапочке. При переломах давностью более 1 года с наличием эстетического дефекта, но без нарушений функции показана контурная пластика. При функциональных расстройствах рекомендованы остеотомия скуловой дуги либо резекция венечного отростка.

Возможно, здесь скрыты шокирующие фото медицинских операций
Остеосинтез скуловой кости
Прогноз
В подавляющем большинстве случаев прогноз у пациентов с переломами скуловой кости благоприятный. После сопоставления отломков кость быстро срастается без образования эстетического или функционального дефекта. При неправильном лечении, отсутствии лечения, тяжелых открытых травмах существует вероятность развития осложнений, наиболее серьезным из которых является посттравматический остеомиелит.
Профилактика
Первичные превентивные меры заключаются в предупреждении криминальных, спортивных, автодорожных и других травм. Профилактика осложнений предполагает раннюю репозицию, качественную обработку открытых переломов, точное соблюдение врачебных рекомендаций.
Источник
Рентгенодиагностика травматических повреждений челюстей и зубов
При травматических повреждениях челюстно-лицевой области обязательно проводят рентгенологическое исследование. В тех случаях, когда клинический диагноз перелома не вызывает сомнений, рентгенограмму выполняют не только с целью документации, но также для получения дополнительной ценной информации о характере и локализации перелома, числе, положении и смещении отломков и осколков, состоянии корней зубов и лунок. На повторных рентгенограммах, произведенных после репозиции, оценивают правильность сопоставления отломков и динамику течения перелома (снимки нижней челюсти выполняют через 2 нед и 2-3 мес, средней зоны лица – через 3 – 4 нед после репозиции).
На долю переломов челюстей приходится около 2 % всех переломов костей скелета, причем преобладают переломы нижней челюсти, которые нередко сочетаются с повреждениями других костей лицевого черепа.
Рентгенологические признаки перелома. В зависимости от механизма воздействия различают прямые (возникающие в месте приложения силы) и непрямые, или отраженные (возникающие на отдалении от места воздействия), переломы.
Перелом может быть одиночным и множественным (перелом кости в нескольких местах).
С учетом хода плоскости перелома по отношению к длиннику кости выделяют поперечные, продольные и косые переломы.
В зависимости от взаимоотношения линии перелома с височно-нижнечелюстным суставом возможны вне- и внутрисуставные переломы. В связи с вариабельностью уровня прикрепления капсулы некоторые переломы шейки мыщелкового отростка являются внутрисуставными. Хуже всех выявляются переломы мыщелкового отростка.
Основными рентгенологическими признаками перелома являются нарушения целости кости и смещение отломков, свидетельствующее о полном переломе кости.
При поднадкостничных неполных переломах (трещины) смещения отломков не происходит. Смещение обусловлено действующей силой и сокращением прикрепляющихся к отломкам мышц. Переломы с повреждением кожных покровов, разрывом слизистых оболочек, проходящие через кортикальную пластинку лунок, верхнечелюстную пазуху и полость носа относят к открытым. Воспалительные изменения пародонта и периапикальных тканей зубов, расположенных на линии перелома, могут быть причиной возникновения травматического остеомиелита.
Смещение отломков, обнаруженное на рентгенограмме, – патогномоничный признак перелома, исключающий необходимость отличительного распознавания. Для выявления смещения отломков необходимо выполнить рентгенограммы по крайней мере в двух взаимно перпендикулярных проекциях.
При клинической картине, подозрительной на наличие перелома, если на рентгенограммах перелом не диагностируется, через 2-3 дня выполняют повторные снимки. Вследствие остеопороза и резорбции костных балочек на концах отломков линия перелома становится более широкой и лучше определяется на рентгенограмме.
Вследствие нарушения целости костных балок линия перелома определяется в виде полосы просветления с нечеткими контурами. Наиболее отчетливо линия перелома видна при нарушении целости кортикальных отделов кости (кортикальных пластинок челюсти или лунки).
Изображение линии перелома на снимке меняется в зависимости от проекционных условий исследования. В случае прохождения центрального луча параллельно плоскости перелома на снимке видна полоса или линия разрежения костной ткани. При переломе язычной и щечной кортикальных пластинок нижней челюсти на разных уровнях на снимке видны как бы две линии перелома, образующие овал и симулирующие оскольчатый перелом. Выполнение панорамных томограмм в этих случаях разрешает диагностические трудности.
При продольном смещении с захождением отломков вследствие их суперпозиции зона перелома выглядит как полосовидный участок уплотнения. В сложных случаях диагностики переломов существенную помощь может оказать компьютерная томография.
Переломы нижней челюсти
Анатомические особенности строения нижней челюсти предопределяют излюбленную локализацию переломов: на уровне клыка, по средней линии (соответственно межчелюстному шву), в области угла и шейки мышелкового отростка.
Среди факторов, влияющих на смещение отломков (направление действующей силы, масса самого отломка), наибольшее значение имеет тяга мышц, прикрепляющихся к отломку.
Смещение с захождением отломков происходит при поперечных и косых переломах в области ветви челюсти, двойных переломах тела челюсти, переломах шейки мыщелкового отростка. В 40 % случаев наблюдаются двойные, в 4,5-6 % – тройные переломы.
При травматических повреждениях нижней челюсти рекомендуется следующий подход к рентгенологическому исследованию:
- всем больным выполняют прямую обзорную лобно-носовую рентгенограмму, дающую возможность выявить множественные переломы других костей (скуловых дуг, покровных костей черепа), некоторые из которых клинически выражены нечетко и иногда являются случайной рентгенологической находкой. Вследствие проекционных искажений величина диастоза на этих снимках больше, чем в действительности;
- для того чтобы получить представление о состоянии альвеолярной части, кортикальных пластинок лунок и зубов в области перелома производят внутриротовые контактные рентгенограммы. При невозможности этого выполняют внеротовые рентгенограммы в косых контактных проекциях. В каждом конкретном случае выбор методики определяется локализацией перелома;
- для исследования передних отделов челюсти производят прямую панорамную рентгенографию;
- при переломах тела, угла и ветви челюсти выполняют ортопантомограммы или боковые рентгенограммы;
- при переломах мыщелкового отростка производят ортопантомограммы, боковые рентгенограммы тела и ветви нижней челюсти. При переломах головки и высоко расположенных переломах шейки необходимы томограммы или зонограммы височно-нижнечелюстного сустава в боковой проекции с открытым ртом.
В раннем детском возрасте преобладают поднадкостничные переломы по типу зеленой ветки, смешение отломков наблюдается редко. У детей в возрасте 3 – 9 лет наиболее слабым местом при травме является шейка мыщелкового отростка. На долю переломов шейки (травма только шейки или в сочетании с повреждениями других отделов) приходится 30 % всех переломов нижней челюсти.
Переломы верхней челюсти
Переломы верхней челюсти часто сочетаются с повреждением других костей лицевого черепа и иногда основания черепа. С учетом «линий слабости» Лефор выделил три типа переломов, которые в чистом виде наблюдаются крайне редко. Верхний перелом (тип Лефор III) – линия перелома проходит через носовые и слезные кости, дно глазницы по направлению к крыловидному отростку основной кости, происходит отлом скуловой кости с верхней челюстью и носовыми костями от основания черепа. Средний перелом (тип Лефор II) – плоскость перелома идет через носовые, слезные кости, дно глазницы, челюстно-скуловой шов, наблюдается отлом верхней челюсти от основания черепа и скуловой кости. При нижнем переломе (тип Лефор I) плоскость перелома проходит через альвеолярные отростки (отлом альвеолярного отростка), верхнечелюстные бугры и нижние отделы крыловидных отростков основной кости. При этих переломах происходят смещение альвеолярного отростка с зубами и нарушение прикуса. Косвенным рентгенологическим признаком перелома является снижение пневматизации верхнечелюстной пазухи в связи с кровоизлияниями и нарушением целости одной из ее стенок. Переломы средней зоны лица могут вызвать травматический гайморит. Кровоизлияния и отечность мягких тканей шеки на обзорной рентгенограмме симулируют картину затемнения верхнечелюстной пазухи. В дифференциальной диагностике помогают ортопантомография, томография и зонография, предпочтительно в вертикальном положении больного. При нарушении целости тела челюсти и попадании воздуха в мягкие ткани возникает эмфизема с типичной рентгенологической картиной.
Ввиду сравнительно быстрой соединительнотканной фиксации отломков даже при смещении их возникают выраженные деформации и функциональные нарушения, для устранения которых требуются сложные реконструктивные операции. Этим обусловлена необходимость распознавания травматических повреждений в возможно более короткие сроки для проведения репозиции отломков.
При травматических повреждениях верхней челюсти выполняют следующие снимки:
- подбородочно-носовую рентгенограмму;
- полуаксиальную или аксиальную рентгенограмму;
- боковую обзорную рентгенограмму черепа;
- ортопантомограмму;
- для исследования фронтальных отделов челюсти – прямую панорамную рентгенограмму;
- для оценки состояния альвеолярного отростка и зубов в зоне перелома – внутриротовые контактные рентгенограммы, рентгенограммы твердого неба вприкус, внеротовые контактные рентгенограммы в косой проекции.
Перелом скуловой кости
Наиболее часто встречаются переломы височного отростка скуловой кости, который отделяется и от височной кости, и от тела скуловой, при этом отломок смешается кнутри и книзу.
При травме скуловой кости часто происходит смещение ее тела кнутри, внедрение в верхнюю челюсть, кровоизлияние в верхнечелюстную пазуху.
Для локализации перелома и определения смещения отломков выполняют рентгенограмму черепа в аксиальной проекции. Достаточно информативна прицельная тангенциальная рентгенография этой области: кассету с пленкой помещают ниже угла челюсти, центральный луч направляют сверху вниз по касательной к скуловой дуге перпендикулярно пленке.
Сращение переломов
Сращение перелома происходит в результате метаплазии сгустков крови в околочелюстных мягких тканях (паростальная мозоль), за счет реакции эндоста, выстилающего костномозговые пространства (эндостальная мозоль) и реакции надкостницы (периостальная мозоль).
Ориентировочно через 35 дней после травмы остеоидная ткань обызвествляется и превращается в костную. На рентгенограмме оссифицированные периостальные наслоения чаще всего определяются в виде линейной тени по краю нижней челюсти. Хотя восстановление структуры костной ткани в зоне линии перелома заканчивается через 3-4 мес, линия перелома на снимках видна на протяжении 5-8 мес. Ориентация костных трабекул в плоскости перелома отличается от преимущественно горизонтального направления основных костных трабекул в рядом расположенном губчатом костном веществе.
Рассасывание мелких осколков продолжается 2-3 мес. Сращение перелома в области головки и шейки мыщелкового отростка происходит быстрее (уже через 3 – 4 мес линия перелома не определяется;).
Осложнения сращения переломов
Одно из часто возникающих осложнений переломов челюстей – травматический остеомиелит. К осложнениям относится также формирование по линии перелома ложного сустава (псевдоартроза) со стойким нарушением непрерывности кости, вследствие чего возможно возникновение несвойственной этому отделу подвижности. Образование ложного сустава может быть обусловлено неправильным сопоставлением и фиксацией отломков, интерпозицией между ними мягких тканей, тяжестью травмы (потеря значительной части кости, размозжение мягких тканей), нарушением кровоснабжения отломков кости.
Обнаружение патологической подвижности кости при клиническом исследовании дает возможность поставить диагноз ложного сустава. Однако патологическая подвижность может отсутствовать в связи с фиксацией отломков фиброзной тканью. В этих случаях наиболее информативно рентгенологическое исследование в двух взаимно перпендикулярных проекциях, иногда в сочетании с томографией.
На рентгенограмме ложного сустава отсутствует соединяющая отломки тень костной мозоли, концы отломков закруглены и сглажены, иногда покрыты замыкательной кортикальной пластинкой. Пространство между отломками, заполненное соединительной тканью, называют суставной щелью. В зависимости от выраженности процессов костеобразования и формы отломков различают атрофические и гипертрофические ложные суставы.
Вывих нижней челюсти
В связи с топографоанатомическими особенностями строения височно-нижнечелюстного сустава чаще всего возникают передние вывихи. Причиной вывиха является травма или чрезмерно широкое открывание рта, в частности при выполнении врачебных манипуляций. Различают вывихи полные и неполные (подвывих), односторонние и двусторонние.
Цель рентгенологического исследования – определить, не сочетается ли вывих с переломом мыщелкового отростка. Для диагностики вывиха выполняют рентгенограммы по Парма или томограммы. На томограмме в боковой проекции выявляется суставная впадина, головка мыщелкового отростка при вывихе располагается кпереди от суставного бугорка в подвисочной ямке.
Вывихи в других направлениях (кзади, кнаружи и кнутри) встречаются редко и, как правило, сопровождаются переломами мыщелкового отростка и височной кости.
Вывихи и переломы зубов
Вывихи и переломы зубов происходят при острой травме и удалении зуба или корня. Хроническая травма зубов имеет место при аномалиях прикуса и после неправильно проведенных ортопедических вмешательств.
При вывихе происходят разрыв тканей пародонта и изменение положения зуба в лунке (частичный или полный вывих). В случае смещения зуба из лунки на рентгенограмме отмечаются расширение периодонтальной щели у верхушки и деформация щели. Вывихи зубов чаще всего происходят в переднем отделе верхней челюсти. При вколоченном вывихе с разрушением кортикальной пластинки лунки периодонтальная щель в периапикальной области отсутствует. Вколоченные вывихи молочных зубов могут сопровождаться повреждением соответствующих зачатков постоянных зубов с нарушением их формирования и гибелью. При травме временного зуба без повреждения пульпы рассасывание корня происходит в обычные сроки.
Линия перелома может располагаться поперечно или косо в любой части корня и шейки, между шейкой и серединой корня; между серединой корня и верхушкой; встречаются также продольные переломы корня и коронки.
При переломах и вывихах зубов рентгенологическое исследование позволяет установить, нет ли перелома кортикальной пластинки и альвеолярного отростка.
Сращение перелома происходит редко. На рентгенограмме в этих случаях определяется муфтообразное утолщение зуба, изображение линии перелома исчезает в результате образования дентина.
При сохранении пульпы при анализе повторных снимков обращают внимание на наличие или отсутствие заместительного дентина в полости зуба и каналах, состояние отломков корней, периодонтальной щели и кортикальной пластинки лунки.
Погибшую при травме пульпу постоянного зуба удаляют и производят пломбирование каналов отломков, которые могут быть скреплены штифтом. При дефекте коронки используют вкладки на штифте, длину и глубину введения которого определяют с учетом размера корня. На повторных рентгенограммах оценивают состояние периодонтальной щели и кортикальной пластинки лунки.
Источник
