Рентген атлас переломов

Рентгеновская анатомия костно-суставной системы.
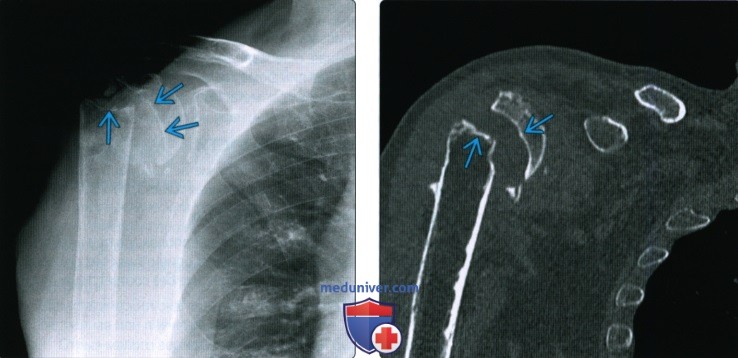
Область плечевого сустава.


Рис. 1. 1, Ключица. 2, Акромион. 3, большой бугорок. 4, малый бугорок. 5, хирургическая шейка. 6, плечевая кость. 7, клювовидный отросток;. 8, латеральный край лопатки. 9, Ребро.
Рис. 2. 1, клювовидный отросток;. 2, Ключица. 3, Акромион. 4, головка плечевой кости. 5, плечевая кость. 6, латеральный край лопатки.
Локтевой сустав.


1, Плечевая кость. 2, Медиальный надмыщелок . 3, Латеральный надмыщелок. 4, Ямка локтевого отростка. 5, Сapitellum (головочка). 6, Лучевая кость. 7, Головки лучевой кости. 8, Локтевая кость. 9, Локтевой отростк. 10, Венечный отросток. 11, Жировая ткань (жировые подушечки).
Кости прежплечья (стандартные проекции).
1. Плечевая кость. 2. Лучевая кость. 3. Локтевая кость. 4. Ладьевидная кость. 5. Полулунная кость. 6. Трёхгранная кость. 7. Головчатая кость. 8. Пястная кость. 9. Пястно-фаланговый сустав. 10. Межфаланговый сустав проксимальный. 11. Фаланга проксимальная. 12. Фаланга дистальная.
Кости запястья.



Рис.1. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Многоугольная кость. 6. Первая пястная кость. 7. Трапециевидная кость. 8. Головчатая кость. 9. Крючковидная кость. 10. Трёхгранная кость. 11. Гороховидная кость.
Рис. 2. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Кость-трапеция. 6. Трапециевидная кость. 7. Головчатая кость. 8. 5 пястная кость. 9. Крючковидная кость.
Рис. 3. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. ладьевидная кость. 5. Кость-трапеция. 6. Головчатая кость.. 7. 5 пястная кость. 8. Гороховидная кость. 9. Трёхгранная кость.
Поясничный отдел позвоночника.


Рис. 1.
1, Ребро.
2, Поперечный отросток.
3, Ножка позвонка (дужка).
4, Остистый отросток.
5, Кресте́ц.
6, Крестцово-подвздошный сустав.
Рис. 2.
1, Кресте́ц.
2, Остистый отросток.
3, Тело позвонка.
4, Межпозвонковый диск.
5, Межпозвонковое (фораминальное) отверстие .
6, Позвоночная ножке (дужка).
7, Нижние суставные отростки.
8, Верхние суставные отростки.
9, Ребро
Рентгеновская анатомия кисти.

1, фаланга дистальная. 2, межфаланговый сустав дистальный. 3, фаланга средняя. 4, межфаланговый сустав проксимальный. 5, фаланга проксимальная. 6, пястно-фаланговый сустав. 7, шейки пястной кости. 8, сесамовидная кость.
Рентгеновская анатомия таза.

1 Верхняя ветвь лобковой кости
2 Лонное сочленение
3 Нижняя ветвь лобковой кости
4 Запирательное отверстие
5 Малый вертел
6 Большой вертел
7 Крыло подвздошной кости
8 Подвздошный гребень
9 Позвоночная ножка (поясничного отдела позвоночника)
10 Крестцово-подвздошный сустав
11 Головки бедренной кости
Тазобедренный сустав.

1, Вертлужная впадина.
2, Головка бедренной кости.
3, Большой вертел.
4, Малый вертел.
5, Бедренная кость.
6, Запирательное отверстие.
7, Нижняя ветвь лобковой кости.
8, Верхняя ветвь лобковой кости.
9, Крестец.
10, Крыло подвздошной кости.

1, Вертлужная впадина.
2, Головка бедренной кости.
3, Большой вертел.
4, Малый вертел.
5, Бедренная кость.
6, Запирательное отверстие.
7, Нижняя ветвь лобковой кости.
8, Верхняя ветвь лобковой кости.
9, Крестец.
10, Крыло подвздошной кости.
Область коленного сустава.

1, Боковой (латральный) мыщелок бедренной кости.
2, Бедренная кость.
3, Надколенник.
4, Медиальный мыщелок бедренной кости.
5, Межмыщелковое возвышение.
6, Б/берцовая кость.
7, М/берцовая кость.

1, Надколенник.
2, Бугристость большеберцовой кости.
3, Б/берцовая кость.
4, Бедренная кость.
5, Медиального мыщелка бедренной кости.
6, М/берцовая кость.
Голеностопный сустав.

1, Б/берцовая кость.
2, Медиальная лодыжка.
3, Малоберцовая кость.
4, Латеральная лодыжка.
5, Таранная кость.
6, Плюсневые кости.

1, Б/берцовая кость.
2, Малоберцовая кость.
3, Таранная кость.
4, Пяточная кость.
5, Ладьевидная кость.
6, Клиновидная кость.
7, Кубовидная кость.
Стопа.

1, Малоберцовая кость.
2, Кубовидная кость.
3, Пятая плюсневая кость.
4, Берцовая кость.
5, Таранная кость.
6, Ладьевидная кость.
7, Cuneiform
8, Первая плюсневая кость
9, Проксимальная фаланга
10, Дистальная фаланга

1, Пяточная кость.
2, Кубовидная кость.
3, Пятая плюсневая кость.
4, Таранная кость.
5, Ладьевидная кость.
6, Клиновидная кость.
7, Межфаланговый сустав.
Источник
Переломы костей кисти.
При переломе Бенетта наблюдается внутрисуставной переломо-вывих основания пясти, при котором треугольный фрагмент с локтевой стороны остается в суставе, в то время как лучевой базисный фрагмент диафиза под действием тяги m.abductor policis longus смешается к тылу, в лучевую сторону и проксимально.
E. Aldlyami , N. Taha , R. Jose



Перелом Беннета и Роландо
Беннета перелом (f. Bennett)
Переломовывих основания I пястной кости, боксерский перелом. Впервые описан английским хирургом Bennett E. в 1882г. Механизм повреждения – чаще всего сильный удар по оси I пястной кости при положении большого пальца в приведении, сгибании и противопоставлении, реже непрямая травма. В результате травмы происходит отлом треугольной формы фрагмента локтевого края основания I пястной кости. Удерживаемый прочными связками отломок остается на месте, а I пястная кость соскальзывает с суставной поверхности трапециевидной кости и вывихивается в тыльно-лучевом направлении. Для переломовывиха основания I пястной кости характерна припухлость, деформация области I запястно-пястного сустава. При ощупывании этой области и давлении по оси I пястной кости выявляется резкая боль, иногда крепитация отломков. I палец приведен, активное отведение невозможно. Вид повреждения уточняется с помощью рентгенографии, произведенной в двух проекциях.
Роланда перелом
Под этим термином подразумевается оскольчатый перелом основания I пястной кости. Механизм повреждения – сильный удар по оси I пястной кости, фиксированной в положении приведения и сгибания. В результате травмы возникает многооскольчатый перелом основания I пястной кости, линия перелома принимает форму перевернутой буквы У. Характеризуется припухлостью, деформацией, резкой болью в области I запястно-пястного сустава, ограничением отведения I пальца.
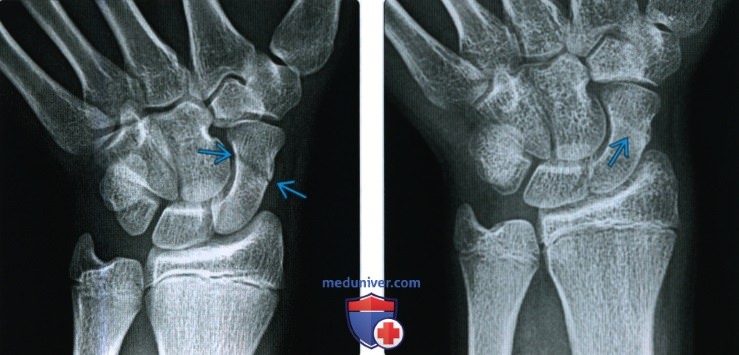
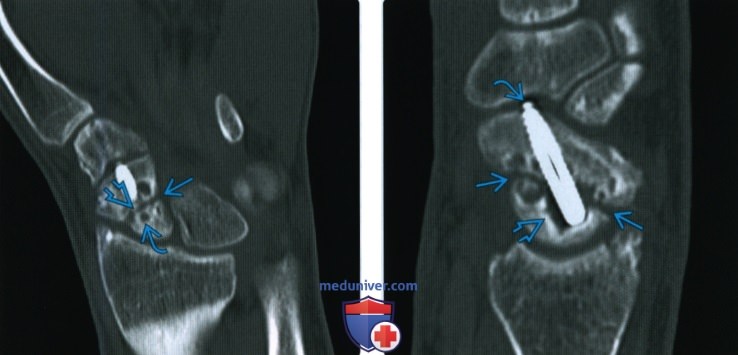
Повреждения запястья, кисти, пальцев
І. Перелом ладьевидной кости
Классификация переломов ладьевидной и других костей запястья:
А – отрывной перелом;
В – косой, поперечный перелом (по отношению к оси предплечья);
С – оскольчатый перелом.
Обычно производят остеосинтез винтом.
ІІ. Вывих запястья
Виды вывихов кисти (вывихнутая кость обозначена темным цветом):
а) вывих полулунной кости;
б)перилунарный вывих;
в)чрезладьевидно-перилунарный вывих (де Кервена);
г)чрезтрехгранно-перилунарный вывих;
д)чрезладьевидно-чрезтрехгранный перилунарный вывих;
е)полный (истинный) вывих.
Все вывихи, а также переломо-вывихи запястья требуют неотложного лечения. Закрытая репозиция проводится под общим наркозом. Если закрытая репозиция безуспешна, показана открытая репозиция. При несвежих и застарелых вывихах – открытая репозиция.
ІІІ. Перелом пястных костей, фаланг пальцев
В соответствии с классификацией АО различают следующие виды переломов трубчатых костей кисти:
А – диафизарный перелом:
А1 – простой;
А2 – с промежуточным фрагментом;
А3 – оскольчатый.
В – метафизарный перелом:
В1 – простой;
В2 – с промежуточным фрагментом;
В3 – оскольчатый.
С – внутрисуставной перелом:
С1 – неполный внутрисуставной;
С2 – полный внутрисуставной простой;
С3 – полный внутрисуставной оскольчатый с вдавлением.
Основным принципом лечение является по возможности максимально точное восстановление анатомических пропорций пястных костей, что достигается, как правило, только оперативным путем (применяются микропластины). Альтернативным методом является закрытая репозиция и фиксация отломков спицами Киршнера (ситуационный остеосинтез) с последующей иммобилизацией.
Рентгеновская анатомия костей запястья.



Рис.1. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Многоугольная кость. 6. Первая пястная кость. 7. Трапециевидная кость. 8. Головчатая кость. 9. Крючковидная кость. 10. Трёхгранная кость. 11. Гороховидная кость.
Рис. 2. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Кость-трапеция. 6. Трапециевидная кость. 7. Головчатая кость. 8. 5 пястная кость. 9. Крючковидная кость.
Рис. 3. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. ладьевидная кость. 5. Кость-трапеция. 6. Головчатая кость.. 7. 5 пястная кость. 8. Гороховидная кость. 9. Трёхгранная кость.
Рентгеновская анатомия костей кисти.

1, фаланга дистальная. 2, межфаланговый сустав дистальный. 3, фаланга средняя. 4, межфаланговый сустав проксимальный. 5, фаланга проксимальная. 6, пястно-фаланговый сустав. 7, шейки пястной кости. 8, сесамовидная кость.
К анатомии костей запястья.
Normal anatomy of the carpal bones. Diagram of the wrist (frontal view) shows the eight carpal bones and the three carpal arcs (Gilula arcs), which are shown as pink (arc I), blue (arc II), and red (arc III) lines. C = capitate, H = hamate, L = lunate, P = pisiform, S = scaphoid, Tm = trapezium, Td = trapezoid, Tr = triquetrum.








Источник
Начинающему рентгенологу. Травматология.
Справка.
Травматологи – крайне ревнивые существа.
Ареол обитания они защищают зубами и когтями, и у них есть страшные инструменты – бойся травматологов, коллега-рентгенолог!
Никто не застрахован от перелома, а они могут и отомстить!
Не касаюсь разговора об обоснованности направлений, что подчас пациенту направление на рентгенографию пишет медсестра приёмного отделения, а врач его и не смотрел (на операции или спит – неважно), что без подписи врача вообще нельзя выполнять рентгенографию, тем более детям… Это предмет другого разговора, кому интересно. Но не тут, плиз). И диагноз порой вместо “перелом II пястной кости” написан как “травма” – тоже имеет место быть, селявишечка. Речь о другом.
Советы для тех, кто начинает, но имеет представление о рентгеновских лучах, умеет отличить снимок черепа и таза. Советы без претензию на истину в последней инстанции. Немного опыта и уже набитых шишек в помощь тем, кто предпочитает учиться на чужих ошибках. И всё написанное – сплошь ИМХО!
1. Знание нормальной анатомии и вариантов нормы.
Можно долго и упорно считать переломом нормальный вариант развития кости, переругаться c клиницистами, а в результате долго краснеть и объяснять, что типа я не знала… Личный опыт)).
Атласов анатомии и рентгеновской анатомии много и на любой вкус, анатомические варианты можно посмотреть здесь:
https://mariorad.com/lectures/mskexpert/data/html/ch_101.html
Книги Рейнберга, Косинской, Майковой-Строгановой учить бесполезно. Кто прочитал – молодец, кто понял – умница, кто запомнил, где и что можно найти – гений.
Статью из книги С.А.Рейнберга РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ КОСТЕЙ И СУСТАВОВ https://xray1.nm.ru/book/kosti/1-7.html читать раз в год, каждый раз удивляясь новому, раньше не читанному…
2. Знание рентгеновских укладок.
Атлас укладок стоит изучить и требовать с лаборанта соответствия (исключения всегда есть, переломы связаны с болью и прочее – тут сами решаете, насколько быть принципиальными и требовательными). Если лаборант выполняет снимки в классических укладках нормального качества, если знает, что при травме надколенника снимки коленного сустава делаются в передней прямой укладке и аксиально, если такое реально; что переломы рёбер лучше видны в косых укладках 10-150 (но не 45!) к кассете, что все крупные суставы следует снимать в 2-х проекциях, в том числе тазобедренные и плечевые, что изолированный перелом дистальной трети локтевой кости – редкость и надо доснять локтевой сустав, что голень при первичном обращении надо снимать с коленным и голеностопным суставами, а еще куча мелких нюансов – то Вам повезло.
3. Требования травматологов.
Прежде, чем описывать снимки по травме, подымите седалищные бугры и снесите их на консилиум. Рентгенолог, описывающий снимки 1)в городской поликлинике, 2)в стационаре с общим профилем или с крупным травматологическим отделением, выполняющим остеосинтез и протезирование, 3) в НИИ травматологии – небольшая, но разница есть. Есть разница к требованию по протоколу и технической стороне дела. А потому консультироваться с клиницистами придётся поначалу часто, что не умаляет ни гордости, ни умений, а надо для дела.
Обычно хирургу описание снимков рентгенологом нужно для записи в истории, чтоб задокументировать травму или её отсутствие, для прокурора/страховой компании. Большинство травматологов очень неплохо сами читают снимки. Кроме того, они чаще видят пациента и знают, где что болит и где что хрустит.
Если Вы не видите перелома, а хирург считает, что он есть, пересмотрите еще раз снимки. Фраза “клиника на первом месте” считается дежурной у травматолога в разговоре с рентгенологом, это нормально. Ответной должна быть одна из фраз “у каждого метода есть ограничения”, “давайте сделаем снимок в спец.укладке/сравнительный”, “я не вижу перелома, я так и написал” – выбор фраз индивидуален для каждого случая расхождения клиники и рентгеновского заключения. При вынужденном уходе в рентгеновский штопор принципиальности, предложите клиницисту отметить письменно в истории/карте несогласие с мнением рентгенолога и назначить консультацию зав.рентгенологическим (диагностическим) отделением.
4. Описание снимков.
Рентгенологу необходимо помнить, что снимок есть отражение данной конечности или иной части скелета в данном положении в данный сиюсекундный момент времени, и что через минуту положение руки-ноги изменится и всё сдвинется, развернётся и угол поменяется, и смещение тоже не останется фиксированным.
Следует отмечать в протоколе следующие моменты:
– скурпулёзно описать, что именно снято на плёнке: средняя и нижняя треть такой-то кости с таким-то суставом; кисть, запятье (именно, а не лучезапястный, как заказано), пальцы, какие рёбра; отметить атипичность укладки; отметить фиксированное вынужденное положение конечности; в гипсе; динамическая нерезкость; засветка плёнки, артефакты плёнки; фиксирующие устройства; инородные тела; состояние после остеосинтеза такими-то железяками или состояние после протезирования;
– есть ли перелом : да, нет, не знаю (подозрение на перелом там-то – рекомендовано дообследование: снимки в спец.укладках, тангенциальные, сравнительные по показаниям; а написав в рекомендации фразу “по назначению лечащего врача”, вы оставляете на усмотрение хирурга необходимость дообследования в соответствии с клиникой);
– какой есть перелом: линейный [продольный, поперечный, косой]; винтообразный; V-, Y-, Л- или T-образный; оскольчатый, вколоченный, импрессионный, депрессионный; внутрисуставной;
– изменена ли ось конечности (спросить у травматологов, как описывать: куда открыт угол или куда направлен угол деформации – я пишу угол открыт) и на сколько градусов
– какое смещение. Расписывать в миллиметрах кнаружи, в миллиметрах каудально и в какой плоскости – кому оно надо?! Смещение всегда бывает при полном переломе. Если есть полный перелом, а смещения типа нет, то пишите “практически без смещения” – это грамотно и верно с любой точки зрения. Про кости носа грамотно писать “в сагиттальной плоскости” . С точки зрения функциональности конечности, отмечаете смещение на ширину кортикала, на 1/4 ширины диафиза, 1/3 ширины диафиза, на половину ширины диафиза, на ширину диафиза или более – тогда уже в сантиметрах. Всегда отмечаете расхождение или захождение отломков в сантиметрах. При травмах тазобедренных суставов желателен снимок таза с обоими суставами на одной плёнке для оценки длины конечностей (укорочение на … см по костным опорным точкам – нижние края крестцово-подвздошных сочленений, верхние точки вертелов, фигура “слезы” и др)
– не пишите “удовлетворительное/неудовлетворительное состояние отломков“!!! Во-первых, для детей и взрослых оно сильно разнится… Во-вторых, углы и степени смещения для каждого отдела скелета свои, нужно учитывать функциональность конечности, правша или левша, пианист или дворник и кучу факторов. Так что если Вы не травматолог + рентгенолог по совместительству, не стоит быть столь самоуверенными;
– контроль. Не имея предыдущих снимков, даёте описательную картину и фразу: “без предыдущих снимков судить о динамике не представляется возможным”. Имея архив, достаточно написать: по сравнению с …. (дата)
–смещение уменьшилось до …/увеличилось;
–ось сохранена/угловое смещение в градусах;
–захождение устранено/уменьшилось до …/сохраняется;
–диастаз устранен, уменьшился до …/сохраняется;
–подвывих сохраняется/уменьшился/устранен.
Если изменений не видите, пишете, что динамики нет.
– состояние после остеосинтеза и протезирования. Потратьте время на изучение железяк: перфорированных пластин, винтов, интрамедуллярных стержней, спиц, фиксирующих болтов с гайками и без, Т-образных пластин и прочее, забейте в папку закладок браузера несколько ссылок на первое время (англоязычные ссылки открывать в браузере Гугл хром с автопереводчиком)
https://mariorad.com/lectures/mskexpert/data/html/app_2.html
https://mariorad.com/lectures/mskexpert/data/html/ch_120.html
https://www.radiologyassistant.nl/en/p431c8258e7ac3/hip-total-hip-arthroplasty.html
https://www.spinesurgery.ru/netcat_files/383/271/h_318d256169a5eaf2eb941399f3f99914
https://www.spineinfo.ru/infosources/case/cases_25.html
https://www.orthopedicsurgery.ru/prosthesisintervertebraldisks/
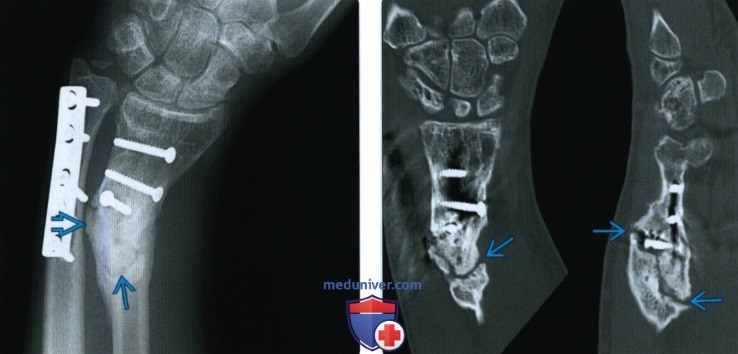
В протоколе отражать перелом, состояние после остеосинтеза какой кости, чем, ось, деформацию, смещение отломков, нарушение плотности прилегания пластины к кости.
И никакие снимки с железяками не оценивайте без предыдущих рентгенограмм. Описываете консолидированный/неконсолидированный перелом, ось, состояние после МОС или ТЭП, какими железяками и всё.
Вроде бы хватит для начала)).
Несколько полезных ссылок:
https://www.radiologyassistant.nl/en/p42037085786a0/bmusculoskeletal-indexb.html
https://mariorad.com/lectures/mskexpert/data/html/app_1.html
https://mariorad.com/lectures/mskexpert/data/html/ch_38.html
https://mariorad.com/lectures/mskexpert/data/html/app_4.html
https://mariorad.com/lectures/mskexpert/data/html/app_5.html
https://translate.googleusercontent.com/translate_c?hl=ru&langpair=en%7Cru&rurl=translate.google.ru&twu=1&u=https://radiographics.rsna.org/content/24/4/1009.full&usg=ALkJrhitWlaUuSOG_ySNHFvRyLionOANaw
https://www.medbor.ru/metodika_i_tehnika_polucheniya_rentgenovskog/konechnosti/
Источник
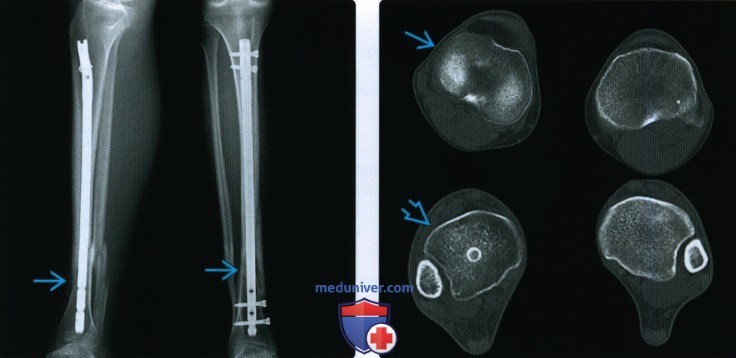
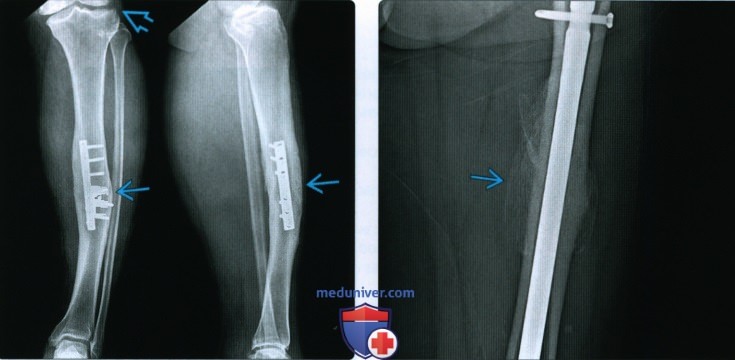
Рентгенограмма, КТ, МРТ при срастании перелома костиа) Определения: • Клиническое срастание: достаточный рост кости поперечно перелому независимо от рентгенологического закрытия линии перелома с восстановлением исходной функции: • Рентгенологическое срастание: костная мозоль соединяет линию перелома, объединяя фрагменты; мозоль такой же плотности или почти такой же плотности, что и нормальная кость: • Несрастание: костные отломки не соединились за счет зрелой кости и процесс срастания остановился • Замедленное срастание: отсутствие клинического или рентгенологического срастания в течение ожидаемого периода времени, но соответствующее лечение может привести к максимальному срастанию перелома • Псевдоартроз: ложный сустав, который может образоваться при условии несрастания, препятствующий дальнейшему срастанию, пока не будет удалена синовиальная ткань • Неправильное срастание: костные отломки срастаются под углом и/или с вращением поперечно перелому, с изменением длины конечности или неконгруэнтностью сустава, которая функционально или косметически неприемлема • Остеосинтез: процесс усиления срастания перелома за счет хирургической фиксации в некоторых случаях с добавлением костного трансплантата или других ускорителей б) Визуализация срастания перелома кости: 1. Общая характеристика:
2. Рентгенологические данные:
3. КТ: 4. МРТ: 5. Рекомендации по визуализации: в) Дифференциальная диагностика: 1. Фиброзное срастание: г) Патология. Стадирование, градации и классификация: д) Клинические особенности срастания перелома: 1. Демография: 2. Течение и прогноз: |