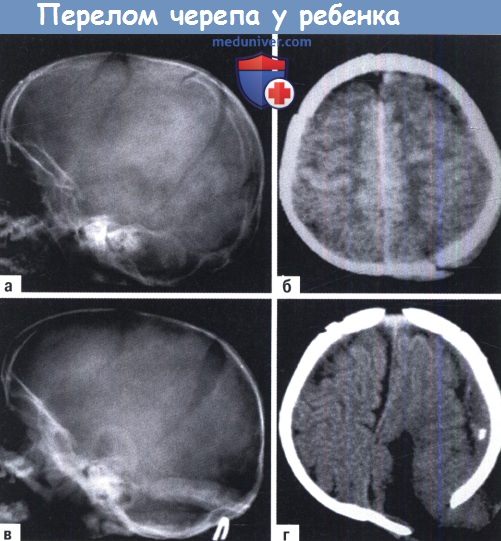
Растущий перелом
Особенности перелома черепа у новорожденных и грудных детейПерелом черепа после черепно-мозговой травмы возникает чаще в детском возрасте, чем у взрослых из-за недостаточно прочных костей черепа и большего соотношения «голова/тело». Частота варьирует от 25 до 40% среди всех детей с черепно-мозговой травмой, и до 60% для группы только новорожденных и грудных детей. Линейные переломы являются наиболее распространенной формой, что составляет более 70% всех педиатрических переломов черепа. Они встречаются преимущественно у младенцев и маленьких детей. Вдавленные переломы чаще всего наблюдаются у детей старшего возраста (15—25% от общего числа). а) Растущие переломы черепа (посттравматические лептоменингеальные кисты). Растущие переломы черепа (РПЧ) — переломы черепа (как правило, линейные), которые имеют тенденцию расширяться с течением времени в результате эрозии кости и грыжи паутинной оболочки. Они представляют собой редкое явление и составляют менее 1% от всех переломов черепа и возникают, как правило, у детей младше трех лет. В самом деле, быстрое расширение мозга у маленьких детей способствует развитию РПЧ. Патогенез начинается с разрыва твердой мозговой оболочки под переломом с последующим расхождением и эрозией костного края из-за пульсации СМЖ. Если этот процесс не остановить, формируются подкожные лептоменингеальные кисты, а дальнейшее расширение дефекта черепа приводит к вторичной грыже ткани головного мозга на поздних этапах развития. РПЧ выглядит как пальпируемое, мягкое и пульсирующее образование под кожей головы на месте перелома, постепенно увеличивающееся в размере и становящееся очевидным в течение 3-6 месяцев после травмы головы. Обычно протекает бессимптомно, но может вызвать головную боль или даже оказывать масс-эффект или привести к неврологическому дефициту, например, гемипарезу и судорогам. Рентгенография черепа и КТ демонстрируют прогрессирующее расхождение и размывание краев перелома. КТ может также выявить выпячивание паутинной оболочки в отверстие кости и последующее смещение головного мозга. Лечение РПЧ заключается в хирургической коррекции. Ключевыми моментами операции являются широкий доступ к месту перелома и твердой мозговой оболочке; иссечение лептоменингеальных кист и глиальных рубцов; определение краев твердой мозговой оболочки, как правило, ушедших под кость; герметичное ушивание ТМО; адекватный остеосинтез. У детей старшего возраста реконструкция черепа может проводиться с помощью расщепленного костного лоскута противоположной стороны или соседних регионов. б) Перелом по типу «мячика для пинг-понга». Вдавленные переломы по типу «мячика для пинг-понга» (ПМП) наблюдаются исключительно у новорожденных и грудных детей из-за тонкости и пластичности их черепа, который может смещаться без разрыва костей. ПМП выглядят как ощутимые внутренние изгибы черепа с переменным диаметром и глубиной. Этот вид перелома часто диагностируется при простом осмотре кожи. Нейровизуализация необходима для подтверждения сдавления черепа, в основном без перелома костей, а также выявления возможных ушибов мозга или сопутствующих кровоизлияний. Обычно течение бессимптомное, если отсутствуют сопутствующие посттравматические повреждения. Хирургическое лечение необходимо, чтобы избежать возможного возникновения судорог и/или в косметических целях. Операция обычно состоит из короткого линейного разреза кожи и одного фрезевого отверстия, накладываемого рядом с вдавлением черепа. Через фрезевое отверстие заводится диссектор Пенфилда или элеватор, который используется как рычаг, чтобы вытолкнуть перелом обратно. Иногда, чтобы поднять перелом, может быть использован акушерский вакуумный экстрактор или экстрактор грудного молока. У новорожденных с ростом черепа мягкий ПМП может подняться самостоятельно. в) Затылочный остеодиастаз. Возникновение затылочного остеодиастаза зависит от процессов разделения чешуи и базальной части затылочной кости и, вторично, по механизму скручивания и сжатия черепа. Это состояние может привести к тенториальному разрыву с венозным кровотечением, формированием эпидуральной гематомы задней черепной ямки, компрессии мозжечка или ствола мозга. До внедрения КТ такого рода травматические повреждения обнаруживались только на аутопсии.
– Также рекомендуем “Черепно-мозговые травмы при жестком обращении с детьми” Оглавление темы “Черепно-мозговая травма (ЧМТ).”:
|
Источник
В этом разделе рассматривается ряд специальных соображений, касающихся переломов черепа у детей.
Посттравматические лептоменингеальные кисты
Т.н. растущие переломы черепа. Посттравматические лептоменингеальные кисты (ПЛМК) отличаются от арахноидальных кист (т.н. лептоменингеальных кист, которые не являются посттравматическими). Это состояние связано с линией перелома, которая по прошествии времени расширяется. Обычно киста не имеет симптомов, но иногда она может вызывать масс-эффект с неврологическим дефицитом. Др. редким осложнением является возникновение посттравматической аневризмы
ПЛМК возникают очень редко, всего в 0,05-0,6% случаев переломов костей черепа. Обычно для ее возникновения нужно сочетание условий: очень широкая линия перелома и разрыв ТМО. Средний возраст при этом повреждении: <1 года; больше 90% случаев приходятся на возраст до 3 лет (для формирования кисты может требоваться быстро растущий мозг). Имеются редкие описания ПЛМК у взрослых(к 1998 г. в литературе было описано всего 5 наблюдений). В большинстве случаев ПЛМК проявляется в виде кожного образования, хотя имеются описания двух случаев, когда единственным проявлением была только Г/Б. ПЛМК редко возникают позже 6 месяцев с момента травмы. У некоторых детей в течение первых недель линия перелома может увеличиваться, но при этом не возникает подапоневротического образования, а затем в течение нескольких месяцев перелом полностью заживает. Для таких случаев было предложено название «псевдорастущего» перелома.
Ренгенологическое проявление: расширение линии перелома и изъеденность краев.
Лечение
Лечение истинной ПЛМК только хирургическое, требующее обязательного восстановления целостности ТМО. Т.к. дефект ТМО обычно больше костного дефекта, целесообразно произвести краниотомию вокруг места перелома, ликвидировать дефект ТМО и поместить кость на место. «Псевдорастущий» перелом необходимо наблюдать ренгенологически и оперировать только в том случае, если расхождение сохраняется более нескольких месяцев или если возникнет подапоневротическое образование.
Скрининг формирования ПЛМК
Если обнаружено увеличение ширины линии перелома в раннем периоде, но без формирования подапоневротического образования, повторите снимки через 1-2 месяца (для исключения «псевдорастущего» перелома. У молодых пациентов с расхождением костных краев в области перелома (ширина этого расхождения обычно указывается редко) целесообразно повторить снимки через 6-12 мес после травмы. Однако, поскольку в большинстве случаев причиной обнаружения ПЛМК является возникновение пальпируемого кожного образования, рутинное осуществление контрольных краниограмм может быть экономически не оправдано.
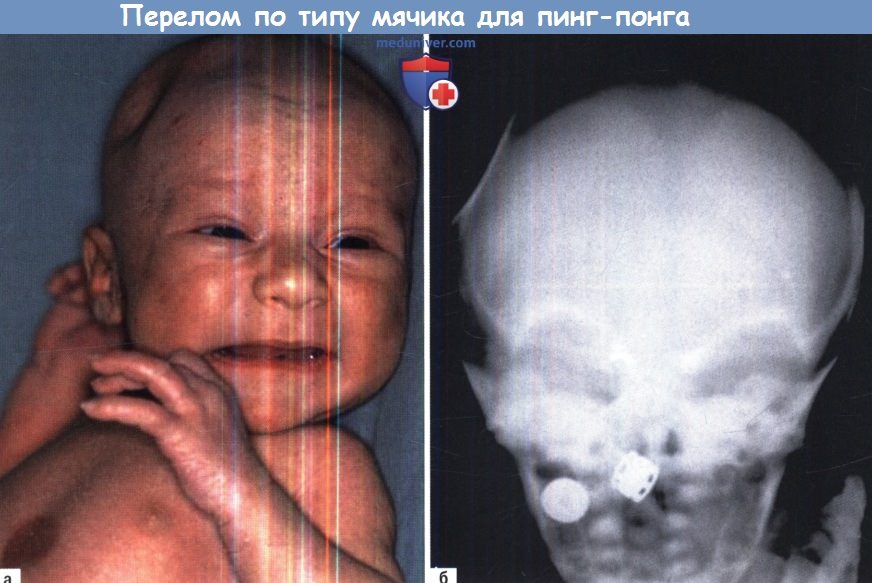
Перелом по типу вмятины шарика для пинг-понга
Локальное вдавление на черепе по типу вмятины шарика для пинг-понга. Обычно встречается только у новорожденных, обладающих пластичным черепом. Если вдавление произошло в теменно-височной области при отсутствии повреждения подлежащего мозга, то никакого лечения не требуется, т.к. деформация обычно исчезает сама собой по мере роста черепа. Деформации в лобной области могут потребовать реконструкции с косметической целью. Для этого производится небольшой кожный разрез позади волосистой линии, вблизи деформации накладывают отверстие в кости и устраняют ее с помощью элеватора (напр., диссектора Пенфилда #3).
Гринберг. Нейрохирургия
Опубликовал Константин Моканов
Источник
Переломы черепа у детей
В этом разделе рассматривается ряд специальных соображений, касающихся переломов черепа у детей.
Посттравматические лептоменингеальные кисты
Т.н. растущие переломы черепа. Посттравматические лептоменингеальные кисты (ПЛМК) отличаются от арахноидальных кист (т.н. лептоменингеальных кист, которые не являются посттравматическими). Это состояние связано с линией перелома, которая по прошествии времени расширяется. Обычно киста не имеет симптомов, но иногда она может вызывать масс-эффект с неврологическим дефицитом. Др. редким осложнением является возникновение посттравматической аневризмы
ПЛМК возникают очень редко, всего в 0,05-0,6% случаев переломов костей черепа. Обычно для ее возникновения нужно сочетание условий: очень широкая линия перелома и разрыв ТМО. Средний возраст при этом повреждении: (к 1998 г. в литературе было описано всего 5 наблюдений). В большинстве случаев ПЛМК проявляется в виде кожного образования, хотя имеются описания двух случаев, когда единственным проявлением была только Г/Б. ПЛМК редко возникают позже 6 месяцев с момента травмы. У некоторых детей в течение первых недель линия перелома может увеличиваться, но при этом не возникает подапоневротического образования, а затем в течение нескольких месяцев перелом полностью заживает. Для таких случаев было предложено название «псевдорастущего» перелома.
Ренгенологическое проявление: расширение линии перелома и изъеденность краев.
Лечение истинной ПЛМК только хирургическое, требующее обязательного восстановления целостности ТМО. Т.к. дефект ТМО обычно больше костного дефекта, целесообразно произвести краниотомию вокруг места перелома, ликвидировать дефект ТМО и поместить кость на место. «Псевдорастущий» перелом необходимо наблюдать ренгенологически и оперировать только в том случае, если расхождение сохраняется более нескольких месяцев или если возникнет подапоневротическое образование.
Скрининг формирования ПЛМК
Если обнаружено увеличение ширины линии перелома в раннем периоде, но без формирования подапоневротического образования, повторите снимки через 1-2 месяца (для исключения «псевдорастущего» перелома. У молодых пациентов с расхождением костных краев в области перелома (ширина этого расхождения обычно указывается редко) целесообразно повторить снимки через 6-12 мес после травмы. Однако, поскольку в большинстве случаев причиной обнаружения ПЛМК является возникновение пальпируемого кожного образования, рутинное осуществление контрольных краниограмм может быть экономически не оправдано.
Перелом по типу вмятины шарика для пинг-понга
Локальное вдавление на черепе по типу вмятины шарика для пинг-понга. Обычно встречается только у новорожденных, обладающих пластичным черепом. Если вдавление произошло в теменно-височной области при отсутствии повреждения подлежащего мозга, то никакого лечения не требуется, т.к. деформация обычно исчезает сама собой по мере роста черепа. Деформации в лобной области могут потребовать реконструкции с косметической целью. Для этого производится небольшой кожный разрез позади волосистой линии, вблизи деформации накладывают отверстие в кости и устраняют ее с помощью элеватора (напр., диссектора Пенфилда #3).
Источник статьи: https://medbe.ru/materials/cherepno-mozgovye-narusheniya/perelomy-cherepa-u-detey/
Повреждения зон роста
Повреждения пластинок возникают у детей и подростков. Пластины является самой слабой областью растущего скелета, они слабее даже, чем соседние связки и сухожилия, которые соединяют кости с другими костями и мышцами. У ребенка в период роста при серьезных травмах суставов, наиболее вероятно,будет повреждение пластин роста, чем связок, отвечающих за стабильность сустава. Травмы, которые могут вызвать растяжение связок у взрослых, могут вызвать повреждение пластин роста у детей.
Повреждения пластин роста происходят при переломах. Они составляют 15 процентов всех детских переломов. Они встречаются в два раза чаще у мальчиков чем, у девочек, и наиболее часто встречаются у 14 — 16-летних мальчиков и 11 — 13-летних девочек. У девочек в более старшей возрастной группе реже встречаются переломы так, как опорно-двигательный аппарат у девочек созревает раньше, чем у мальчиков. В результате у девочек раньше завершается формирование костной ткани и пластинки роста сменяются плотной костной тканью. Примерно половина всех травм пластинок роста происходят в нижней части предплечья ( лучевой кости) или в локте. Эти травмы также часто встречаются в нижней части ноги (голени и малоберцовой кости). Они могут также возникать в верхней части ноги (бедре) или в лодыжке и стопе.
Причины
Хотя травмы пластинок роста, как правило, связаны с острой травмой ( падение или удар по конечности),повреждение может быть вызвано и хронической травмой, возникающей в результате избыточных частых нагрузок. Например, такие повреждения пластин роста могут возникнуть у спортсменов: гимнастов, легкоатлетов, игроков в бейсбол.
На основании определенных исследований травматизма у детей были получены данные, что повреждения пластин роста возникают в результате падений на детской площадке или со стульев. На такие виды спорта такие, как футбол, легкая атлетика и гимнастика, приходится одна треть всех травм. На другие виды физической активности такие, как езда на велосипеде, катание на санях, катание на лыжах и катание на роликовой доске, приходится одна пятая всех переломов пластин роста. Травмы при езде на автомобиле, мотоцикле, и связанных с ними транспортных происшествиях составляют лишь небольшой процент переломов пластин роста.
Eсли у ребенка после острой травмы или чрезмерной нагрузки возникает боль, которая не исчезает или проходит изменение физической активности или есть локальная болезненность,то в таком случае обязательно необходима консультация врача. Ребенок, ни в коем случае,не должен двигаться через боль. Дети, которые занимаются спортом, часто испытывают некоторый дискомфорт, так как им приходится выполнять новые движения. В некоторых случаях появление определенных неприятных ощущений вполне предсказуемо, но,тем не менее,любая жалоба ребенка заслуживает внимания так,как некоторые травмы при отсутствии адекватного лечения могут приводить к необратимым изменениям и нарушить надлежащий рост костей поврежденной конечности.
Хотя в большинстве случаев травмы пластин роста связаны с травмами во время игры или занятий спортом,тем не менее, возможны и другие причины повреждения зон роста (например, при инфекции костей ),которые могут изменить нормальный рост и развитие костной ткани.
Другие возможные причины травмы пластинок роста
Жестокое обращение с детьми может стать причиной травм костей, особенно у маленьких детей, у которых рост костных тканей только начинается.
Воздействие холода (например, обморожение) может также повредить пластинки роста у детей и в результате чего могут быть короткие пальцы в старшем возрасте или ранее развитие дегенеративного артрита.
Радиационное излучение, которое используется для лечения некоторых видов рака у детей, может привести к повреждению роста пластины. Более того, недавние исследования показали,что и химиотерапия, используемая для лечения онкологических заболеваний у детей, может негативно повлиять на рост костей. Аналогичное действие оказывает и длительное применение стероидов для при лечении ревматоидного артрита.
Наличие у детей определенных неврологических нарушений, которые приводят к сенсорному дефициту или мышечному дисбалансу, повышает риск переломов пластинок роста, особенно в области лодыжки и колена.
Подобные типы травм часто наблюдаются у детей, которые родились с нечувствительностью к боли.
Область зон роста является местом приложения многих наследственных заболеваний, которые влияют на опорно-двигательный аппарат. Наука постепенно изучает гены и мутации генов, участвующих в формировании скелета, роста и развития костной ткани. Со временем эти исследования помогут лечить различные отклонения в нормальном функционировании пластин роста.
Симптомы
- Невозможность продолжать игру из-за болей после острой травмы.
- Снижение способности играть в течение длительного времени из-за постоянной боли после перенесенной травмы.
- Визуально заметная деформация руки или ноги ребенка.
- Сильная боль и невозможность движений после травмы.
Диагностика
После выяснения обстоятельств травмы врач назначает рентгенографию для определения типа перелома и выработки плана лечения. Поскольку зоны роста не имеют такой плотности, как кости, то рентгенография их не визуализирует и они определяются как промежутки ( зазоры) между метафизом и эпифизом длинной трубчатой кости.В связи с плохой визуализацией на рентгенографии зон роста рекомендуется проводить рентгенографию парной конечности для сравнения изображений.
МРТ (магнитно-резонансная томография) позволяет достаточно четко визуализировать изменения в тканях и, поэтому, может быть назначена для диагностики повреждений пластин роста. В некоторых случаях, возможно использование другие диагностических методов, таких как компьютерная томография (КТ) или УЗИ исследование.
Классификация переломов пластин роста (Солтер и Харрис)
Переломы пластин роста делятся на 5 типов:
- Тип I
Эпифиз полностью отделен от конца кости или метафиза, через глубокий слой пластинки роста. Пластина роста остается прикрепленной к эпифизу. Врачу необходимо провести репозицию при наличии смещения. При этом типе перелома необходима иммобилизация с помощью гипса для полноценной консолидации. Как правило, вероятность полноценного восстановления кости при этом типе перелома очень высокая. - Тип II
Это наиболее распространенный тип перелома пластины роста. Эпифиз, вместе с пластиной роста отделяется от метафиза. Как и при типе I,при переломах типа II обычно необходимо проводить репозицию и жесткую фиксацию гипсом. - Тип III
Этот тип перелома происходит в редких случаях, как правило, в нижней части голени, в большеберцовой кости. Это происходит, когда перелом проходит полностью через эпифиз и отделяет часть эпифиза и пластинку роста от метафиза. При таких переломах нередко требуется хирургическое восстановление суставной поверхности. Прогноз при таких переломах хороший,если нет нарушения кровоснабжения отделенной части эпифиза и нет выраженных смещений отломков. - Тип IV
Этот перелом проходит через эпифиз, через всю пластинку роста и в метафиз.При этом типе перелома необходима хирургическая реконструкция геометрии костей и выравнивание пластинки роста. Если реконструкция не будет проведена качественно, то прогноз при таком тип перелома может быть не очень хорошим. Эта травма встречается,чаще всего,в конце плечевой кости рядом с локтем. - Тип V
Это редкий тип травмы,когда происходит дробление конца кости и пластина роста сжимается. Чаще всего,такой тип перелома встречается в колене или лодыжке.Прогноз неблагоприятный, так как преждевременное окостенение зоны роста почти неизбежно.
Новая классификация, называемая классификация Петерсона различает также перелом типа VI, при котором часть эпифиза, пластина роста, и метафиз отсутствуют. Это обычно происходит при открытых ранах или переломах (травмы при применение сельскохозяйственной техники,снегоходов, газонокосилки или при огнестрельных ранениях). При VI типе перелома обязательно требуется хирургическое вмешательство, и большинстве случаев бывают необходимы поздние реконструктивные или корректирующие операции. Рост костей почти всегда нарушен.
Лечение
Как правило, лечением травм (за исключением незначительных) занимается врач-травматолог. В некоторых случаях требуется детский ортопед-травматолог так,как травмы у детей нередко имеют свои особенности.
Лечение при переломах зависит от типа перелома.Лечение, которое должно быть начато как можно раньше после травмы и, как правило, представляет собой следующие действия:
- Иммобилизация. На поврежденную конечность накладывается гипс или шина и ограничивают любую деятельность ребенка,которая может оказать давление на травмированную область.
- Репозиция. При наличии смещения отломков необходима ручная репозиция или нередко хирургическая репозиция с фиксацией отломков. Фиксация необходима для нормальной консолидации костной ткани.После проведения репозиции накладывается гипсовая повязка с захватом зоны роста и сустава. Иммобилизация в гипсе необходима в течение от нескольких недель до нескольких месяцев до тех пор, пока не произойдет нормальная консолидация костной ткани.Необходимость в оперативном восстановлении целостности костных структур определяется размерами смещения, наличием опасности повреждения близлежащих сосудов и нервов и возрастом ребенка.
- ЛФК назначается только после завершения регенерации костной ткани. Долгосрочные наблюдения врача необходимы для оценки адекватного роста костной ткани так, как происходит травма зон роста. Поэтому, рекомендуется проведение рентгенографии конечностей с интервалами 3-6 месяцев, в течение 2 лет после перелома зон роста. Некоторые переломы требуют динамического наблюдения до завершения роста ребенка.
Прогноз
Почти в 85 процентов случаев переломов пластинок роста происходит полное заживление без каких-либо последствий.
Нарушение формирования костной ткани при травме пластинки роста возникают в следующих случаях:
- Тяжесть травмы. Если травма вызывает нарушение притока крови к эпифизу,то происходит нарушение роста костной ткани.Также при при смещении, разрушении или компрессии пластинки роста возможно замедление роста костной ткани.Наличие открытой травмы может повлечь за собой риск инфицирования и инфекция может разрушить пластину роста.
- Возраст ребенка. В младшем возрасте повреждение пластин роста может приводить к более серьезным нарушениям в развитии костной ткани так, как необходим большой прирост костей. И поэтому,при переломах в раннем детском возрасте требуется длительное наблюдение врача. В то же время более молодая костная ткань обладает большей регенераторной способностью.
- Локализация переломов зон роста.Например,зоны роста в колене более ответственны за экстенсивный рост костей, чем другие.
- Тип роста перелома пластин — Тип IV и V являются наиболее серьезными.
Лечение зависит от вышеперечисленных факторов, а также опирается на прогноз.
Наиболее частым осложнением перелома пластины роста является преждевременная остановка роста костей. Пораженная кость растет медленнее, чем это было бы без травмы, и в результате конечность может быть короче, чем неповрежденная конечность. Если же повреждена только часть пластинки роста, рост кости может быть в одну сторону и происходит искривление конечности. Травмы зоны роста в колене подвержены наибольшему риску осложнений. Так как нередко травма зоны роста в колене сопровождается повреждением нервов и сосудов, то поэтому травмы зон роста в колене чаще сопровождаются нарушением роста костей и искривлениями конечности.
В настоящее время в ведущих исследовательских клиниках проводятся исследования, изучающие возможности стимуляции регенерации тканей с использованием результатов генной инженерии, что позволит в будущем избежать остановки роста и деформации конечностей после перенесенных травм зон роста.
Источник статьи: https://www.dikul.net/wiki/povrezhdenija-zon-rosta/
Источник