Профилактика перелом нижней челюсти
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Мебония Т.Т.
1
Слетов А.А.
1
Арутюнов А.В.
1
Шатохина А.С.
1
1 ГБОУ ВПО «Ставропольский государственный медицинский университет Минздрава России»
Исследование посвящено изучению взаимосвязи между длительным приемом препаратов, содержащих фосфор, и развивающимися патологическими переломами нижней челюсти и их осложнениями. Установлено, что развивающимся осложнениям способствует химическая активность бисфосфонатов, угнетающая и подавляющая обменные процессы в костный ткани, сопровождающиеся повышением степени минерализации и, как следствие, хрупкости кости. Биопсия костной ткани у 15 пациентов, находившихся под наблюдением, показала наличие выраженного подавления костного обмена и существенное замедление или в некоторых случаях полное подавление процесса заживления. У пациентов, длительно принимавших бисфосфонаты, выявлялись специфические рентгенографические особенности перелома, проявляющиеся диффузным поражением кости и истончением кортикального слоя, сопровождающиеся переломом и инфильтрацией окружающих тканей. Таких особенностей не наблюдалось при переломе у пациентов, принимавших бисфосфонаты на протяжении меньшего периода. В группе пациентов, принимавших химиотерапевтические бисфосфонаты по показаниям, при санированной полости рта явления деструктивного и воспалительного характера были минимальными. В результате исследования установлено, что для своевременной профилактики описанных осложнений производителям необходимо расширить инструкцию по медицинскому применению бисфосфанатов, внести рекомендации о регулярном, не менее одного раза в три месяца, проведении рентгенологического обследования костей лицевого скелета, среди лиц, употребляющих синтетические наркотические препараты, в обязательном порядке, кроме регламентированных обследований на опасные инфекции, проводить рентгенологическое обследование челюстных костей.
лекарственные препараты
бисфосфонатные остеонекрозы
перелом нижней челюсти
1. Сирак С.В. Клинико-экспериментальное обоснование применения препарата «Коллост» и биорезорбируемых мембран «Диплен-Гам» и «Пародонкол» при удалении ретенированных и дистопированных нижних третьих моляров /Сирак С.В., Слетов А.А., Алимов А.Ш. и др. // Стоматология. − 2008. − Т.87. – № 2. − С. 10-14.
2. Сирак С.В. Непосредственная дентальная имплантация у пациентов с включенными дефектами зубных рядов / Сирак С.В., Слетов А.А., Дагуева М.В. [и др.] // Медицинский вестник Северного Кавказа. − 2011. − Т. 21. – № 1. − С. 51-54.
3. Сирак С.В. Изучение особенностей анатомо-топографического строения нижней челюсти для планирования эндодонтического и имплантологического лечения / Сирак С.В., Долгалев А.А., Слетов А.А. [и др. ] // Институт стоматологии. − 2008. − Т. 2. – № 39. − С. 84-87.
4. Сирак С.В. Оценка риска осложнений эндодонтических манипуляций на основе показателей анатомо-топографического строения нижней челюсти / Сирак С.В., Коробкеев А.А., Шаповалова И.А., [и др. ] //Эндодонтия Today. − 2008. – № 2. − С. 55-60.
5. Сирак С.В. Влияние пористого титана на остеогенный потенциал клеток костного мозга in vitro / Сирак С.В., Слетов А.А., Ибрагимов И.М. [и др.] // Медицинский вестник Северного Кавказа. − 2012. − Т. 27. – № 3. − С. 22-25.
6. Сирак С.В. Клинико-экспериментальное использование остеопластических материалов в сочетании с электромагнитным излучением для ускорения регенерации костных дефектов челюстей / Сирак С.В., Казиева И.Э., Мартиросян А.К. [и др. ]//Фундаментальные исследования. − 2013. – № 5-2. − С. 389-393.
7. Сирак С.В. Клинико-анатомическое обоснование лечения и профилактики травм нижнеальвеолярного нерва, вызванных выведением пломбировочного материала в нижнечелюстной канал / С.В. Сирак // Диссертация … доктора медицинских наук: 14.00.21 / ФГУ «Центральный научно-исследовательский институт стоматологии». − М. – 2006.
8. Способ лечения радикулярной кисты челюсти / Сирак С.В., Федурченко А.В., Сирак А.Г. [и др.] // Патент на изобретение RUS 2326648 09.01.2007.
9. Уткина Г.Ю. Уличная беспризорность детей и ее причины/ Уткина Г.Ю., Францева В.О. // Медицинский вестник Северного Кавказа. − 2010. − Т. 18. – № 2. − С. 52-54.
10. Францева В.О. Научное обоснование и разработка системы межсекторального взаимодействия в решении медико-социальных проблем детей «группы риска» (социально-гигиеническое исследование) / Францева В.О. // Диссертация на соискание ученой степени доктора медицинских наук / ФГУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения». – М., 2011.
Введение. В настоящее время бисфосфонаты используются в качестве химиотерапевтического лечения злокачественных заболеваний, препараты вводят внутривенно для профилактики костных метастазов и их осложнений [2]. Бисфосфонаты также используют при патологии метаболических процессов и лечении остеопороза, болезни Педжета, педиатрического несовершенного остеогенеза, в качестве средства, препятствующего несбалансированной работе остеокластов, расщепляющих минеральные структуры кости [2, 4]. В последние годы отмечен рост числа пациентов с остеонекрозом костей лицевого скелета у лиц с наркотической зависимостью от дезоморфина и первитина, при изготовлении которых используется красный фосфор. На территории Российской Федерации в последние годы отмечается тенденция к росту и распространению в различных регионах употребления кустарно изготовленного дезоморфина: с 16 регионов в 2006 году до 60 регионов в 2009 году [4]. В первом квартале 2010 года изъято 150 миллионов среднеразовых доз дезоморфина, что, по оценкам Федеральной службы Российской Федерации по контролю за оборотом наркотиков, соответствует годовой потребности в дезоморфине 300 000 человек [9, 10].
Наиболее частым симптомом метастазов в костях является боль. К механическим факторам болевого синдрома относят повышение внутрикостного давления, сдавление мягких тканей и механическую компрессию кости. К химическим фактором относят простагландин Е, ацидоз, сопровождающий остеолиз и факторы, продуцируемые или активируемые опухолью [5]. На ранних стадиях развития метастаза боль обусловлена раздражением внутрикостных и периостальных нервных окончаний за счет выделения цитокинов и увеличения внутрикостного кальция.
Патогенентические особенности взаимодействия фосфора, содержащегося в препаратах для лечения онкобольных и препаратах используемых при изготовлении синтетических наркотических веществ, с клеточными и ферментативными системами в настоящее время, изучен не полностью [1, 6].
По мнению ряда авторов, на ранних стадиях метастазирования онкопроцесса, боль является ведущим симптомом и обусловлена раздражением внутрикостных и периостальных нервных окончаний, по средствам выделения цитокинов и явлениями внутрикостной гиперкальциемии. По мере распространения первичного онкологического очага, явления болевого синдрома прогрессируют, что также обусловлено целым рядом факторов. Так, отмечено повышение внутрикостного давления, обусловленного явлениями ацидоза, продуцируемого или активируемого химическими реакциями в мягкотканном опухолевом очаге, что способствует явления периферических отеков, застойных явлений и приводит к механической компрессии костной ткани [7].
Подобная боль не связана с нагрузкой на кость и может даже усиливаться в состоянии покоя. Однако по мере нарастания деструкции костной ткани появляется так называемая функциональная боль, обусловленная механическим ослаблением костных структур и их нестабильностью. Функциональная боль усиливается при нагрузке на пораженную кость и может свидетельствовать о риске развития патологического перелома.
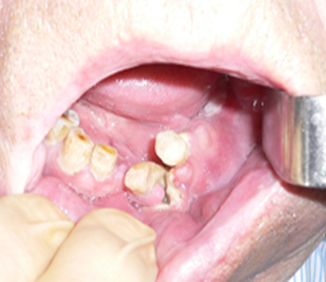
Патологическим переломам, кроме оголения кости в полости рта, предшествуют явления длительной инфильтрации мягких тканей, без признаков нагноения. Патологические переломы сопровождаются смещением и аномальной функцией за счёт инфильтрации мышц, при вторичном инфицировании которых обрекает пациентов на мучительные боли усугубляя функциональные нарушения (рис. 1).
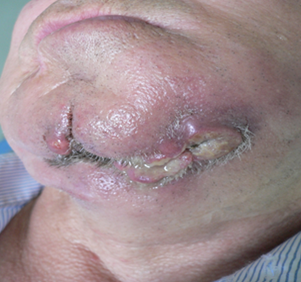

Рис. 1. Клинические проявления бисфосфонатных остеонекрозов в челюстно-лицевой области
С учётом существующих патогенетических аспектов бисфосфанатных остонекрозов определена цель исследования: обосновать необходимость планирования и изготовления аппарата, имитирующего анатомическую целостность нижней челюсти, обеспечивающего её функциональную активность при патологическом переломе, обусловленном бисфосфонатным остеонекрозом.
Материал и методы исследования. Оперативное лечение проведено 15 пациентам, обратившимся и находившимся под наблюдением в отделении челюстно-лицевой хирургии Краевой клинической больницы города Ставрополь с характерной клинической картиной патологического перелома нижней челюсти. 12 пациентам установлены стандартные бинаправленные аппараты компрессионно-дистракционного действия. В раннем послеоперационном периоде стандартные аппараты выполняли задачу иммобилизирующей конструкции, что способствовало восстановлению функциональной активности нижнечелюстной кости и мышечного аппарата. 3 пациентам установлены аппараты собственной конструкции.
Результаты исследования. Клинически отмечено улучшение общего состояние больных за счёт значительного снижения явлений болевого синдрома. Кроме этого, у пациентов в течение 12-14 дней в период функционального покоя установленных аппаратов, отмечено купирование явлений инфильтрации мягких тканей. Гноетечение практически отсутствует (в посеве на микрофлору патогенной микрофлоры не выявлено), отмечен скудный рост грануляционной ткани в устье свищевого хода.
Однако активация и динамическая нагрузка аппаратов с целью оптимизации функциональной активности поражённого органокомплекса вне зависимости от сроков начала процесса активации приводила к нестабильности фиксирующих конструкций. Положительная клиническая картина имела временный результат и была обусловлена ограниченными функциональными возможностями используемых стандартных аппаратов.
По мере снижения стабильной фиксации конструкции возникала необходимость проведения повторных оперативных вмешательств с целью стабилизации фиксирующих конструкций. Однако у трёх пациентов основной группы, с двусторонними патологическими переломами, проведение повторных оперативных вмешательств технически не представлялось возможным ввиду прогрессирования явлений остеонекроза и ограниченных функций стандартных бинаправленных аппаратов.
По результатам проведённого анализа и в соответствии с целью и задачами исследования, разработан и предложен способ профилактики патологических переломов нижней челюсти и их осложнений посредствам жёсткой иммобилизации фрагментов челюстей.
В качестве примера приводим следующий клинический случай. В марте 2013 года в отделение челюстно-лицевой хирургии краевой клинической больницы г. Ставрополь обратился пациент В. 1971 г. рождения. На момент обращения предъявлял жалобы: на диффузные боли в области нижней челюсти с иррадиацией по ходу II ветвей V пары черепно-мозговых нервов больше справа, носящих невыносимый характер, не купируемых ненаркотическими анальгетиками, на общую слабость, на наличие дефекта слизистой в преддверии полости рта и оголение кости нижней челюсти, на гноетечение через свищевой ход в подподбородочной области.
Из анамнеза установлено, что пациент в течение 1,5 лет употреблял дезоморфин, изготовленный кустарным способом из препаратов («Коделак», «Терпинкод», «Тетралгин», «Пенталгин», «Седал- М»). Дезоморфин в процессе получения подвергается обработке бензином или ацетоном, кроме того, содержит кристаллический йод, красный фосфор и ряд побочных, токсических веществ. Доказано, что химические вещества, входящие в состав дезоморфина, способны оказывать локальные токсические, так и общие тератогенные эффекты на различные органы и ткани организма.
Со слов больного, около 5 месяцев назад врачом стоматологом удален одиночно стоящий, подвижный нижний правый клык, выраженного болевого симптома указанный зуб не имел. После удаления зуба лунка зуба не закрылась, через некоторое время появилось гноетечение из лунки. В течение пяти месяцев пациенту трижды была проведена периостотомия, однако облегчения не наступало, пациент отмечает катастрофически быстрое оголение кости в полости рта после каждого хирургического вмешательства.
При поступлении в отделение пациенту проведено общеклиническое обследование, выполнена мультиспиральная компьютерная томография с трёхмерной реконструкцией, проведён курс противовоспалительной, нейротропной, общеукрепляющей терапии, пациент выписан через семь дней с улучшением под наблюдение хирурга по месту жительства с рекомендациями.
По данным контрольной ортопантомограммы, через 2 месяца, отмечено распространение патологического процесса, характеризующегося деструкцией костной ткани в проекции жевательной группы зубов нижней челюсти справа и подбородка. Деструкция костной ткани в проекции тела нижней челюсти справа, с сохранением целостности компактного слоя тела нижней челюсти на участке до 5 миллиметров.
С учётом полученного негативного результата лечения у 12 пациентов со стандартными аппаратами и представленной клинико-рентгенологической картины пациента В. с профилактической и лечебной целью по данным виртуального моделирования изготовлен индивидуальный полифункциональный аппарат (рис. 2).

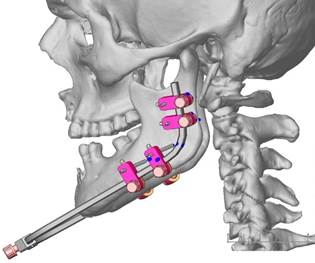
Рис. 2. Виртуальное моделирование для изготовления индивидуального полифункционального аппарата
В плановом порядке, с учётом выраженного болевого синдрома, под эндотрахеальным наркозом проведена установка и фиксация аппарата. В ходе установки аппарата проведена оценка функциональной активности отдельных его узлов (рис. 3).
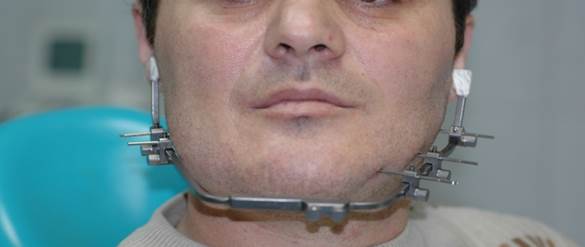
Рис. 3. Больной В. после операции
В ходе проведённого оперативного вмешательства сохранено анатомическое и окклюзионное соотношение челюстей. В раннем послеоперационном периоде пациент отмечает улучшение общего состояния, уменьшение гноетечения и значительное снижения болевого синдрома. Проведённое удаление некротизированной кости способствовало купированию локальных клинических симптомов воспаления в короткие сроки (рис. 4). Биопсия костной ткани у 5 пациентов, находившихся под наблюдением, показала наличие выраженного подавления костного обмена и существенное замедление или в некоторых случаях полное подавление процесса заживления. При этом было выявлено, что 37% пациентов получали бисфосфонаты, изготовленные кустарным способом, а 63% пациентов получали препараты, полученные промышленным способом.
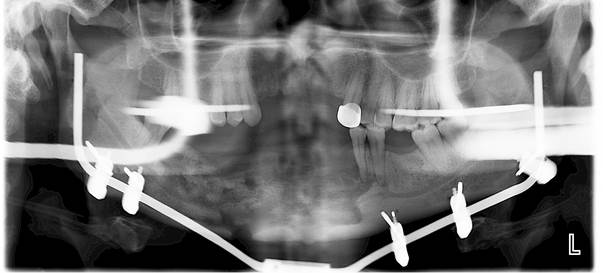
Рис. 4. Ортопантомограмма больного В.
Для пациентов, длительно принимавших бисфосфонаты (4,3±0,8 лет), являлось наличие специфических рентгенографических особенностей перелома, проявляющихся диффузным поражением кости и истончением кортикального слоя, сопровождающегося переломом и инфильтрацией окружающих тканей. Таких особенностей не наблюдалось при переломе у пациентов, принимавших бисфосфонаты на протяжении меньшего периода (1,5±0,3 лет). В группе пациентов, принимавших бисфосфонаты по показаниям, при санированной полости рта явления деструктивного и воспалительного характера были минимальными, однако у пациентов в данной группе с гигиеническим уровнем ниже 0.5 ед. отмечены явления, характерные для распространённого воспалительного процесса.
В целом имеющиеся литературные данные и полученные клинико-рентгенологические данные подтверждают тесную взаимосвязь между длительным приемом препаратов, содержащих фосфор, и развивающимися патологическими переломами и их осложнениями. Очевидно, что развивающимся осложнениям способствует химическая активность бисфосфонатов, угнетающая и подавляющая обменные процессы в костной ткани, сопровождающиеся повышением степени минерализации и как следствие хрупкости кости.
Выводы
1. Для своевременной профилактики описанных осложнений производителям необходимо расширить инструкцию по медицинскому применению бисфосфанатов, в разделы «Предостережения» внести рекомендации о регулярном, не менее одного раза в три месяца, проведении рентгенологического обследования костей лицевого скелета.
2. Среди лиц, употребляющих синтетические наркотические препараты, в обязательном порядке, кроме регламентированных обследований на опасные инфекции, проводить рентгенологическое обследование челюстных костей.
3. Раздел «Побочные реакции» дополнить информацией о риске патологических переломов с указанием возможных предшествующих перелому симптомах: беспричинная зубная боль, боль в области бедра, общей слабости или дискомфорте.
Рецензенты:
Гарус Я.Н., д.м.н., профессор кафедры пропедевтики стоматологических заболеваний ГБОУ ВПО «Ставропольский государственный медицинский университет» Минздрава России, г.Ставрополь.
Калиниченко А.А., д.м.н., главный врач стоматологической клиники «Фитодент», г.Михайловск.
Библиографическая ссылка
Мебония Т.Т., Слетов А.А., Арутюнов А.В., Шатохина А.С. ПРОФИЛАКТИКА ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ НА ФОНЕ БИСФОСФОНАТНЫХ ОСТЕОНЕКРОЗОВ // Современные проблемы науки и образования. – 2014. – № 1.;
URL: https://science-education.ru/ru/article/view?id=11845 (дата обращения: 13.11.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Перелом нижней челюсти – патологическое состояние, возникающее при нарушении целостности нижнечелюстной кости. Пациенты жалуются на появление болезненной припухлости в зоне повреждения, нарастание болевых ощущений при жевании, открывании рта. Прикус нарушен, в полости рта выявляются разрывы слизистой с оголением края кости. Зубы на поврежденном фрагменте подвижны. Диагноз «перелом нижней челюсти» ставят, исходя из жалоб, локального статуса, данных рентгенографии. Первичное лечение перелома нижней челюсти заключается в устранении боли, антисептической обработке раны, временном шинировании. Постоянная фиксация отломков достигается консервативным или хирургическим путем.
Общие сведения
Перелом нижней челюсти – повреждение кости, сопровождающееся полным или частичным нарушением ее целостности. Среди травм ЧЛО переломы нижней челюсти диагностируют наиболее часто. Комбинированные повреждения верхнечелюстной кости и нижней челюсти выявляют у 15% обследованных. Основную группу пациентов составляют мужчины в возрасте от 20 до 40 лет. У детей переломы нижней челюсти встречаются в 15% случаев.
По распространенности первую позицию занимают переломы тела (свыше 65%), на втором месте – повреждения угла (37%), на третьем – переломы ветви. Нарушение целостности ментального отдела диагностируют у каждого двадцатого пациента. Соотношение односторонних и двусторонних повреждений нижнечелюстной кости составляет 1:1. В проведении оперативного лечения перелома нижней челюсти нуждаются около четверти больных.
Перелом нижней челюсти
Причины перелома нижней челюсти
Перелом нижней челюсти возникает вследствие воздействия силы, величина которой превышает пластичные характеристики костной ткани, что бывает, например, в результате фронтальных и латеральных ударов в нижнюю треть ЧЛО, при падении с высоты на лицо тяжелых предметов, в случае ДТП. Локализация линии перелома соответствует участку кости со сниженной плотностью. Травматическим повреждениям в большей степени подвержены угол нижней челюсти, мыщелковый и суставной отростки, подбородочный отдел.
В стоматологии также встречаются патологические переломы нижней челюсти, возникающие в результате приложения сил, не превышающих физиологические. Подобные повреждения наблюдаются при резорбтивных процессах костной ткани у пациентов с воспалительно-деструктивными (при остеомиелите, радикулярных кистах) заболеваниями или в случае развития злокачественной опухоли.
Переломы нижней челюсти бывают не только прямыми, но и отраженными. При прямом переломе целостность кости нарушается в точке воздействия травмирующей силы. Локализация отраженных переломов нижней челюсти напрямую зависит от площади и направления удара. При двустороннем сжатии нижнечелюстной кости в области моляров максимальное напряжение костной ткани сосредотачивается в участке срединной линии. При прямом воздействии высокоамплитудной силы в зону подбородка наиболее уязвимыми являются шейки нижней челюсти. Односторонний перелом шейки зачастую бывает отраженным, возникает вследствие бокового удара. Дислокация отломков при переломе нижней челюсти определяется траекторией воздействия травмирующей силы, площадью поврежденного участка, группой мышц, прикрепленных к его поверхности.
Классификация переломов нижней челюсти
По локализации переломы нижней челюсти разделяют на 2 группы:
- Переломы тела. Чаще бывают открытыми, клинически сопровождаются разрывом слизистой, кровотечением. Различают срединные (линия разлома проходит между центральными резцами), ментальные (нарушение целостности наблюдается в участке между клыком и премоляром или между премолярами), боковые (зона повреждения локализуется в области моляров), ангулярные (повреждается кость в участке угла) переломы нижней челюсти.
- Переломы ветви. К этой категории относят нарушения целостности ветви нижнечелюстной кости (линия разлома при этом имеет параллельное или перпендикулярное направление относительно продольной оси) и двух ее отростков – суставного и венечного. В свою очередь перелом суставного отростка может проходить на уровне основания, шейки или головки. Чаще диагностируют закрытые переломы ветви нижнечелюстной кости.
Переломы нижней челюсти также разделяют на линейные (наблюдается одна линия перелома), оскольчатые (образуется несколько фрагментов, пересекающихся между собой под разными углами) и комбинированные, открытые и закрытые, односторонние и двусторонние.
Симптомы перелома нижней челюсти
При переломе нижней челюсти пациенты жалуются на появление болезненной припухлости в участке повреждения. Неприятные ощущения усиливаются при жевании, откусывании пищи. В случае нарушения целостности крупных кровеносных сосудов возникает кровотечение. При боковом линейном переломе нижней челюсти лицо приобретает асимметричную конфигурацию. Травматическое повреждение нижнелуночкового нерва вызывает онемение ментальной зоны и нижней губы. Цвет кожи изменен вследствие образования кровоподтеков, гематом.
При открытых переломах на слизистой оболочке выявляют разрывы с обнажением края кости. По переходной складке определяют кровоизлияния. Артикуляция при переломе нижней челюсти нарушена. Характер смыкания зубов определяется уровнем, симметричностью повреждения. У пациентов наблюдается ступенчатость зубного ряда. Фиссурно-бугорковый контакт нарушен. Зубы, находящиеся в линии перелома, подвижны (2-3 степени). Часто выявляют полные вывихи зубов.
Диагностика перелома нижней челюсти
Диагноз перелом нижней челюсти ставят на основании жалоб пациента, локального статуса, данных рентгенографии. В ходе физикального осмотра врач-стоматолог выявляет характерные внешнеротовые признаки перелома нижней челюсти: отечность мягких тканей в участке повреждения, изменение цвета и нарушение целостности кожи. Наблюдается отклонение срединной линии. При пальпаторном обследовании удается обнаружить неровности, западения кости. Если линия перелома нижней челюсти проходит в области угла или ветви, незначительное давление на подбородок приводит к усилению болезненности в месте повреждения. И, наоборот, если у пациента ментальный перелом, двустороннее надавливание в ангулярных участках вызывает появление выраженной боли во фронтальной зоне.
Для определения локализации перелома нижней челюсти стоматологи используют диагностический тест, при котором шпатель ставят по трансверзали на жевательных поверхностях нижних моляров. Легкое постукивание по выступающей части шпателя при сомкнутых зубных рядах вызывает у пациента болезненность в том месте, где проходит линия перелома нижней челюсти. Для диагностики целостности суставного отростка пальпируют участок кожи впереди козелка. С целью определения траектории движения суставной головки используют пробу, при которой врач-стоматолог ставит указательные пальцы в слуховые проходы потерпевшего. Пациент при этом медленно выполняет движения в вертикальной и трансверзальной плоскостях. Отсутствие движений суставной головки подтверждает наличие повреждения мыщелкового отростка.

КТ лицевого скелета (3D-реконструкция). Перелом мыщелкового отростка нижней челюсти со смещением
Ключевое значение в процессе диагностики перелома нижней челюсти имеют данные рентгенографии. Зачастую выполняют несколько снимков в разных проекциях (переднюю, боковую рентгенограммы). При подозрении на ментальный перелом нижней челюсти наряду с обзорной рентгенографией делают прицельную рентгенограмму. Для определения целостности мыщелкового отростка применяют специальные укладки (по Шюллеру, Парма). На рентгенограмме при переломе нижней челюсти обнаруживают нарушение целостности кости в виде тонкой полоски просветления. Дифференцировать перелом нижней челюсти необходимо с другими повреждениями костей ЧЛО, а также с ушибами мягких тканей. Физикальный осмотр проводит челюстно-лицевой хирург.
Лечение перелома нижней челюсти
Лечение переломов нижней челюсти включает антисептическую обработку раны, устранение болевого синдрома. Для достижения стойкой репозиции и фиксации отломков края кости сглаживают, устраняют интерпозицию мягких тканей между фрагментами. Удалению подлежат зубы, находящиеся на линии перелома. С целью предотвращения присоединения вторичной инфекции слизистую в участке разрыва ушивают.
Первичная иммобилизация при переломе нижней челюсти заключается в создании неподвижного блока, состоящего из нижней челюсти, прижатой к верхнечелюстным костям. Для этого используют бинтовые повязки или метод межчелюстного лигатурного соединения. При линейных переломах тела челюсти без смещения, а также в случае ангулярных переломов нижней челюсти без смещения для фиксации и иммобилизации фрагментов применяют двухчелюстное проволочное шинирование челюсти.
В связи с низкой эффективностью ручной репозиции отломков при ангулярном и мыщелковом переломах нижней челюсти со смещением чаще используют хирургический метод лечения. Среди основных техник открытого остеосинтеза применяют костный шов, мини-пластины, полиамидную нить. Для соединения фрагментов с помощью костного шва производят разрезы мягких тканей, скелетируют кость со щечной и оральной стороны. С линии перелома нижней челюсти удаляют осколки, края кости сглаживают. В отломках по обе стороны от линии повреждения делают отверстия для фиксации проволоки. После укладки слизисто-надкостничного лоскута рану ушивают. Для достижения более жесткой иммобилизации при переломе нижней челюсти дополнительно применяют назубные шины.
Мини-пластины показаны при косых, оскольчатых переломах ветви и тела нижней челюсти. Разрез делают только со щечной стороны, после отсепарирования слизисто-надкостничного лоскута проводят обработку перелома. На отломках по обе стороны от линии перелома нижней челюсти просверливают отверстия, с помощью шурупов фиксируют мини-пластины. Укладывают на место слизисто-надкостничный лоскут, накладывают швы.
Для предотвращения развития посттравматического остеомиелита пациентам назначают антибактериальные препараты. Эффективность лечения переломов нижней челюсти зависит от своевременности оказания специализированной помощи, характера перелома, наличия осложнений. Первичная костная мозоль при переломе нижней челюсти формируется в течение 20 дней, вторичная – на протяжении 6-8 недель. При раннем обращении пациента с переломом тела прогноз благоприятный. Повреждение ветви и ее отростков может привести к стойким функциональным нарушениям.
Источник
