Профилактика гнойных осложнений открытых переломов
Любой открытый
перелом первично-инфецированный.
Факторы:
1.
Степень микробного загрязнения.
Количество микробов.
2. Состояние организма.
Эйфорический и сенсетивный вариант
иммунного статуса. Врожденный и
приобретенный иммунодефицит. Бесконтрольный
прием антибиотиков. Образ жизни.
Хронический психологический стресс.
3. Степень разрушения
и некроза ткани.
4. Степень нарушения
кровообращения. ОКЗП – остаточное
кровоснабжение зоны перелома. Опасно
≥ 40%
5. Микробное
загрязнение: первичное и вторичное.
Особо опасно внутрибольничные инфекции.
ГКБ№1 – на 9 этаже
первое отделение гнойной остеологии в
ЧР. Зав. отд. Ломов.
Профилактика гнойных
осложнений:
Асептическая
повязка.Бережная
транспортировкаНадежная
иммобилизация.Антибиотикотерапия.
Местно в рану антибиотик. Можно по 3-5
млн ЕД пенициллина. 2/3 выше и 1/3 ниже
раны. В/м и в/в 2 антибиотики короткие
курсы по 7 дней до результатов бак.посева.
Виды осложнений:
Местная:
Поверхностное
нагноение раны (до фасций)Глубокое
накноение в пределах мягких тканей
(включая флегмоны и абсцессы)Травматический
остеомиелит.
Общая
Гнойно-токсическая
лихорадкаСепсис
Раневое
истощение
Раневой остеомиелит
– это вид глубокой гнойной инфекции с
включением всех отделов костной ткани:
костного мозга, надкостницы и костной
ткани. Всегда неизличим.
Частота:
20%
при открытых переломах (в лучших клиниках
до 2%)
На Руси известно
как «костоеда».
Чаще всего голень
– мало мягких тканей и слабое
кровообращение. >50%
– голень.
Классификация:
Острый.
Не ранее 2-х недель. Чаще 2-4 недели.Хроническая
>4
недель:Несвищевой
Свишевой
Этиология:
Снижение
кровоснобжение до 40%.Золотистый
стафилококк (с 70х гг.), заменил стрептококк.
Часто в ассоциации с палочкой и
синегнойной инфекций. Выделяет
экзотоксин.
Патогенез:
Костная ткань
устойчива к инфекции. Нарушается при
ухудшение кровоснабжения. Выходят
токсины приводящие к вторичному некрозу.
Закисление тканей – лучшие условия для
микробов. Кризис микроциркуляции.
Пат. анатомия.
Костная ткань быстро
образует гренуляционный вал. Быстро
закрывается костномозговой канал.
Образуется очаг. Остеопороз.
«Ларец мертвеца» –
некротическая полость – сиквестр. Часто
образуется свищ. Амилоидоз внутренних
органов (чаще почек) как частая причина
смерти.
Клиника.
Отек, боли в области
перелома. Боль становится хронической
через несколько недель.
Формы:
Гипоэргическя.
Снижение иммунитета, бледность, слабость,
плохой аппетит. Рана со скудным
отделением, вялые грануляции, серы.
Быстрая атрофия мягких тканей. Деперссия.
Бывают нормальные анализы крови.
Возможен тотальный остеомиелит.Гиперэргическая.
Активное востпаление. Боль, лейкоцитоз,
больной активен, есть аппетит. Перепады
температуры. Быстрый грануляционный
вал. Быстрое истощении: тромбофлебиты,
лимфадениты, флегмоны.
Диагностика.
На 4-5 сутки наличие
нагноение. Обычно нормально заживает
в эти сроки.
2-4 недели – острый
травматический остеомиелит на основании:
рентгена (остеопороз), гноное отделяемое
при перевязках, серый цвет. Далее
остеосклероз. Еще через 2 недели –
остеомиеличтическая полость. 6-8 недель
сиквестр сформирован.
Фистулография – в
сиквестр вводят водорастворимый контраст
и ренгенография.
Двойное контрастирование:
перекись, потом контраст.
Прицельная увеличенная
ренгенограмма. (Аппарат «Светлана»)
КТ – золотой стандарт
при всех костных процессах.
МРТ – состояние
мягких тканей.
УЗИ – для обнаружения
жидкостей и затеков.
Сцинтиграфия –
редко. Часто в НИИ. Оценка кровоснабжения
и мертвых участков.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Инфекционные осложнения открытых переломов костей – частота, факторы риска
Случайные свежие раны в отличие от хирургических, которые наносятся в асептических условиях, всегда в большей или меньшей степени бактериально загрязнены. Однако нельзя ставить знак равенства между ранами, из которых высеваются те или иные виды микробов, и открытыми повреждениями, осложненными гнойной раневой инфекцией. В последнем случае происходят размножение и распространение в глубь тканей патогенной микрофлоры и ее воздействие на раневой процесс и общее состояние пострадавшего.
Опасность развития раневой инфекции (гнойной, гнилостной, анаэробной) при открытых и огнестрельных переломах и внутрисуставных повреждениях зависит от многих факторов: механизма и вида повреждения, его тяжести, обширности и локализации, вида и вирулентности микрофлоры, общего состояния больного, его возраста, реактивности организма и ряда других не всегда поддающихся учету моментов [Каплан А. В., Корж А. А., Трубников В. Ф., Ткаченко С. С, Демьянов В. М., Воронцов А. В., Долинин В. А., Дерябин И. И. и др.].
Инфекционные раневые осложнения, даже такие грозные, как анаэробная гангрена, могут развиться и при небольших ранах. Однако чем обширнее, глубже и тяжелее открытые повреждения кожи и подлежащих тканей в зоне перелома, тем больше вероятность массивного микробного загрязнения раны и опасность развития тяжелой инфекции. Открытые оскольчатые и внутрисуставные переломы, особенно огнестрельные, чаще осложняются раневой инфекцией, чем другие виды открытых повреждений.
Тяжесть течения открытых переломов в значительной степени зависит от локализации и вида перелома. Опасность развития инфекции больше при открытых и огнестрельных переломах нижних конечностей, чем верхних. Это объясняется тем, что на нижней конечности значительный массив мышц, кожа более загрязнена и больше возможность инфицирования и загрязнения раны почвой.
Опасность возникновения раневой инфекции при повреждении магистральных сосудов, шоке, кровопотере, политравме, а также у ослабленных людей и больных пожилого возраста повышается.
Во всех случаях возможность развития инфекции увеличивается при поздней и недостаточно квалифицированной первичной хирургической обработке и плохой иммобилизации конечности.
Несомненно, что на возможность развития инфекции влияет каждый из упомянутых фаторов. Вместе с тем при прочих равных условиях ведущими являются локализации, размер и тяжесть открытого повреждения мягких тканей, степень нарушения кровоснабжения конечности и вид перелома.

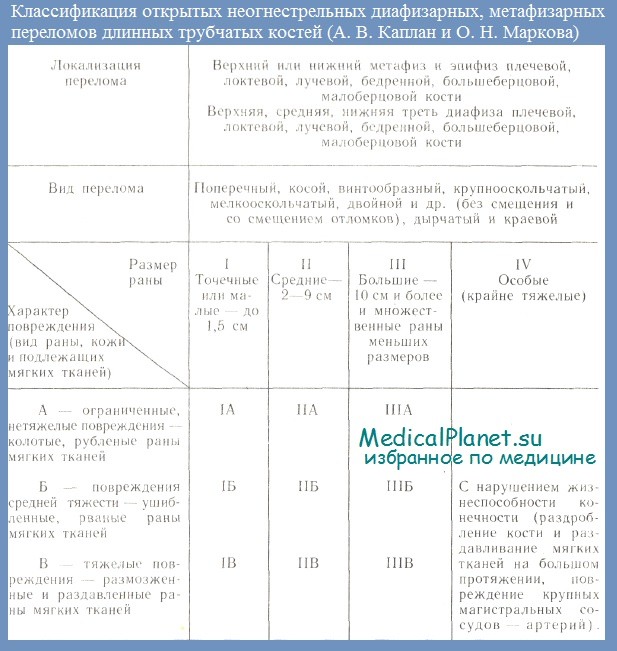
Для прогнозирования опасности развития раневой инфекции и определения тяжести открытых диафизарных, метафизарных и внутрисуставных (эпифизарных) переломов целесообразно пользоваться классификацией А. В. Каштана и О. Н. Марковой, в которой учитываются локализация и вид перелома, размер и тяжесть повреждения мягких тканей. В этой классификация тяжесть повреждения мягких тканей при открытых переломах, являющаяся источником распространения гнойного раневого процесса на кость, обозначается сочетаниями первых трех римских цифр и первых трех прописных букв алфавита.
Римские цифры означают размеры раны, буквы — тяжесть и обширность повреждения мягких тканей — кожи, подкожной клетчатки, мышц и др.. Риск развития раневой инфекции особенно велик при открытых переломах типа IB, IIIБ, IIIB, IV. В противоположность этому при открытых переломах типа IA, IIА и IБ риск развития раневой инфекции значительно ниже. Вот почему при открытых переломах с повышенным риском развития раневой инфекции следует с самого начала применять комплекс профилактических мероприятий, который обычно используют уже при развившейся инфекции.
В послевоенный период благодаря новым методам лечения открытых переломов (усовершенствование методов хирургической обработки, применение кожной пластики, наружный чрескостный компрессионно-дистракционный остеосинтез, антибиотикотерапия и др.) частота гнойных раневых осложнений, особенно тяжелых, значительно уменьшилась.
В послевоенный период значительно (в 2 раза) уменьшилась частота гнойных осложнений ран после открытых переломов, почти в 2 раза снизилась летальность от раневой инфекции и в 6—8 раз — частота вторичных ампутаций. Что же касается увеличения частоты осложнений остеомиелитом, то оно обусловлено более широким внедрением в клинику методов и принципов сохранного лечения (уменьшение первичных ампутаций при тяжелых повреждениях конечностей).
Этими успехами мы обязаны современной комплексной профилактике и лечению инфицированных переломов: первичной обработке раны, вторичной хирургической санации гнойных ран, наружному чрескостному компрессионно-дистракционному остеосинтезу, антибиотикотерапии и др. Однако следует отметить, что абсолютное число больных с гнойными раневыми осложнениями в последний период не уменьшается, а, возможно, увеличивается, при этом нарастает и число случаев более тяжелых форм осложнений.
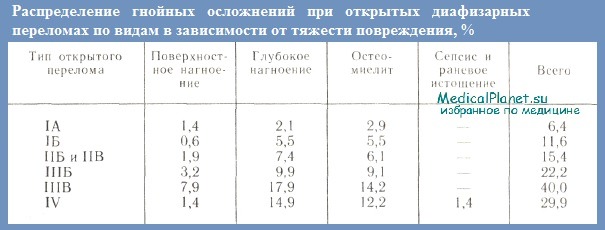
Это объясняется, с одной стороны, значительным увеличением количества тяжелых дорожно-транспортных травм, что связано с огромным ростом автомобильного транспорта в послевоенный период. По данным ЦИТО, гнойные осложнения после открытых диафизарных переломов возникали в среднем в 16,3% случаев. В зависимости от типа перелома часгота их колебалась от 6,4 (тип IA) до 40% (тип IIIВ). Чем тяжелее открытые переломы, тем чаще возникают тяжелые гнойно-раневые осложнения. Так, остеомиелит и глубокое нагноение при типе IIIВ наблюдались в 5 и 9 раз чаще, чем при открытых переломах типа IA.
Меньшая частота гнойно-септических осложнений при открытых переломах типа IV (29,9%) по сравнению с типом IIIВ объясняется большим числом первичных ампутаций (33,8%) при переломах, отнесенных к типу IV. В то же время по средним данным первичная ампутация была произведена в 1,4% случаев с колебаниями в зависимости от типа открытого перелома от 0,1 (типа IA) до 1,7% (тип IIIВ).
Гнойная инфекция при открытых переломах нижних конечностей наблюдается в два раза чаще, остеомиелит — в 2—2,5 раза чаще, чем при открытых переломах верхних конечностей. Остеомиелит у детей встречается в 2 раза реже, чем у взрослых, возможно, это связано с тем, что у них чаще наблюдаются менее тяжелые типы открытых переломов. Так, гнойные осложнения при открытых переломах, леченных без использования погружного остеосинтеза, возникают в 10,5% случаев, в то время как при применении этого метода — в 2,5 раза чаще, т. е. в 25,8% случаев.
Наиболее высокий процент вторичных оперативных вмешательств в связи с гнойными осложнениями приходится на открытые диафизарные переломы типов IIIБ, IIIВ и IV.
Вторичную ампутацию производят в среднем в 1,6% случаев, а при гнойно-септических осложнениях у больных с открытыми диафизарными переломами IV типа — в 13,5%.
Гнойные осложнения при открытых внутрисуставных переломах наблюдаются у 31,8% больных: поверхностное нагноение у 5,0%, глубокое — у 12,8%, артриты и остеоартриты — у 14%. Таким образом, гнойные осложнения наблюдаются чаще и бывают более тяжелыми при открытых внутрисуставных переломах, чем при диафизарных. Особенно часто они (артриты и остеомиелиты) развиваются у больных с открытыми внутри- и околосуставными переломами нижней конечности (типов IIБ, IIВ, IIIБ, IIIВ и IV).
Следует отметить, что при открытых внутрисуставных переломах типа IA первичная ампутация производилась в 0,9% случаев, при типе IIВ — в 2% и в особенно тяжелых случаях при типе ИВ — в 2% и в особенно тяжелых случаях (переломах типа IV) она оказалась неизбежной более чем у половины пострадавших (67,7%), преимущественно при переломах нижней конечности.
Тяжесть течения и частота гнойных осложнений при различных типах переломов позволили выделить-и отнести открытые переломы типов IIВ, IIIБ, IIIВ и переломы типа IV к группе повреждений с повышенным риском или опасностью развития гнойной инфекции. Выделение такой группы заставило включить в комплекс мероприятий, направленных на профилактику гнойных осложнений, ряд дополнительных мер. С этой целью мы сразу после первичной хирургической обработки и обездвижения отломков при помощи компрессионно-дистракционного аппарата производим катетеризацию регионарной артерии поврежденной конечности.
Для ликвидации спазма сосудов и улучшения кровообращения конечности в артерию через постоянный катетер вводим сосудорасширяющие средства (но-шпа, папаверин и др.). Таким же путем вводим антибиотики широкого спектра (гентамицин) или антисептики (при показаниях, осторожно капельно диоксидин). Эти меры позволили значительно снизить частоту гнойных осложнений у данной группы больных.
К факторам, повышающим риск развития гнойной раневой инфекции, помимо тяжести, локализации, механизма повреждения, относят шок, кровопотерю, пониженную сопротивляемость организма, повышенную загрязненность раны вирулентными микроорганизмами, позднее оказание медицинской помощи, травматичность и продолжительность операции, недостаточное обезболивание и др.
– Читать далее “Инфекционные осложнения огнестрельных переломов костей – частота, факторы риска”
Оглавление темы “Раневая инфекция в травматологии”:
- Значение клеточного иммунитета при развитии раневой инфекции
- Значение антистафилококкового иммунитета при развитии раневой инфекции
- Реакция организма на раневую инфекцию – общая, местная
- Инфекционные осложнения открытых переломов костей – частота, факторы риска
- Инфекционные осложнения огнестрельных переломов костей – частота, факторы риска
- Инфекционные осложнения остеосинтеза переломов костей – частота, факторы риска
- Остеомиелит – причины, механизмы развития гематогенного остеомиелита
- Механизмы развития травматического остеомиелита – патогенез
- Частота травматического остеомиелита – эпидемиология
- Воспаление костного мозга – медуллит
Источник
1. Осложнения переломов Осложнения при переломах могут местные и общие. При сращении переломов может быть:
Перелом черепа может сопровождаться повреждением мозговых оболочек, кровеносных сосудов и мозга, перелом ребер – повреждением спинного мозга, тазовых костей – повреждением мочевого пузыря.
Неправильное положение отломков, недостаточная репозиция и фиксация их могут дать тяжелое осложнение –несращение перелома и развитие ложного сустава. Костной мозолью могут быть сдавлены крупные сосуды и нервы с соответствующими последствиями.
Длительная иммобилизация может вести к тугоподвижности в суставе и атрофии мышц.
2. Неоперативное лечение переломов 1-я помощь при переломах костей является началом их лечения, так как она предупреждает шок, кровотечение, инфекцию, смещение отломков и др. Иммобилизацию проводят с помощью транспортных шин – пневматические шин. Принимаются меры по предупреждению инфицирования раны. Для уменьшения болей вводятся обезболивающие средства (морфин, пантопон и др.). Из стандартных шин используются шина Дитерихса и проволочные шины Крамера.
Современное лечение переломов костей направлено на восстановление анатомической целости и физиологических функций. С этой целью проводятся следующие мероприятия.
1. Вправление костных отломков – репозиция.
2. Удержание их в правильном положении до сращения – фиксация (иммобилизация).
3. Ускорение процессов сращения (консолидации) и восстановления функции поврежденного органа путем:
Репозиция. Вправление отломков должно производиться сразу же после перелома, до развития травматического отека и рефлекторной контрактуры мышц. Костные отломки должны быть точно сопоставлены друг с другом, без смещения и диастаза. Для этого нужно хорошее обезболивание, расслабление мышц, правильное сопоставление костных отломков, использование для репозиции специальных аппаратов, функциональное лечение.
Иммобилизация костных отломков достигается гипсовой повязкой, вытяжением, операцией.
Вправление может быть одномоментным (ручным, с помощью аппарата) и постепенным (при помощи вытяжения).
Одномоментное вправление проводится под местным обезболиванием. В область перелома (в гематому между отломками) вводится 5 мл 2 %-го раствора новокаина. Через 10 мин производится вправление и накладывается гипсовая повязка.
Гипсовая повязка имеет все преимущества перед другими отвердевающими повязками.
В зависимости от характера перелома (открытый, закрытый), его локализации применяются неподвижные повязки:
Гипсовая техника. Гипсовые бинты готовят заранее и хранят в емкости в сухом месте. Конечность после репозиции отломков удерживают в среднефизиологическом положении. Выступы на костях защищают ватными подушечками. Нагипсованный бинт опускают в чуть теплую воду и держат до выхода из него пузырьков воздуха. При бинтовании не должно быть складок и вдавливаний от пальцев, так как они могут вызвать пролежни. Повязка моделируется по контурам конечности. Высыхание и затвердение повязки длится 15-20 мин. На повязке записывается время ее наложения.
При наложении гипсовых повязок необходимо захватывать 2 соседних с местом перелома сустава, а при переломе бедра и плеча – 3 сустава. И лишь при низких переломах предплечья и голени фиксируется 1 сустав.
Гипсовая повязка с ватной подкладкой недостаточно фиксирует костные отломки; они смещаются, вызывая боли.
Гипсовая бесподкладочная повязка кладется прямо на кожу, гипс склеивается с волосами и кожей и создает футляр, внутри которого мышечный аппарат сокращается и расслабляется. Гипсовая бесподкладочная повязка обеспечивает основу функционального лечения – артериализацию тканей.
Вытяжение является методом лечения для большинства переломов, в нем сочетаются восстановление кости и восстановление функции поврежденной конечности. При этом методе образуется характерная костная мозоль, не бывает атрофии мышц, тугоподвижности суставов, пролежней и других трофических расстройств.
Общее лечение при переломах состоит в создании условий покоя для нервной системы, устранений раздражений, бессонницы, в правильно организованном питании, уходе и симптоматическом лечении.
Источник
