При переломах в чло

Классификация повреждений
Повреждение – нарушение целостной структуры на клеточном, тканевом или органном уровне, возникающее вследствие действия повреждающего агента. Может быть вызвано механическим действием, в том числе и огнестрельным оружием, физическими факторами – термическое повреждение, лучевое повреждение; химическими факторами – повреждение кислотами, щелочами, отравляющими химическими агентами.
Классификации повреждений зависят от характера, локализации, повреждающего фактора, объема повреждения и пр.
Классификация (Б. Д. Кабаков) – разделение повреждений на механические, в свою очередь, подразделяющиеся по локализации, характеру и механизму повреждения, а также комбинированные поражения, ожоги, отморожения, химические и лучевые повреждения.
♦ Повреждения могут быть изолированными, т.е. поражающими лишь одну анатомическую область, одиночными и множественными.
♦ Повреждения могут быть сочетанными, одиночными и множественными, если речь идет о повреждении одним повреждающим фактором нескольких анатомических областей.
♦ Комбинированная травма – одномоментное воздействие на ткани или органы разных по механизму действия повреждающих факторов: механическое и термическое воздействие на ткани лица; механическое и лучевое воздействие; огнестрельную рану и химический ожог и т.п.
Переломы костей лицевого скелета
Переломы костей лицевого скелета составляют от 5-6% до 7-9% травматических повреждений скелета. На переломы нижней челюсти приходится до 65-85% от общего числа травм тканей лица; верхняя челюсть – 4-6%; скуловые кости и кости носа – соответственно 7-9% и 4-7%.
Переломы костей, возникшие в результате действия силы на неповрежденную кость, относятся к травматическим, а переломы, возникшие в результате действия силы на измененную патологическим процессом (опухоль, киста, остеомиелит) кость, относятся к патологическим.
Переломы без нарушения целостности кожных покровов и слизистых оболочек рассматриваются как закрытые. Переломы, которые сопровождаются нарушением целостности этих тканей – открытые и первично-инфицированные.
Перелом, возникающий на месте приложения силы, – прямой; на противоположной стороне (что больше относится к переломам нижней челюсти) – отраженный.
В зависимости от силы, направления и места приложения удара возникают одиночные,двойные, чаще двусторонние, иногда множественные переломы.
Смещение отломков зависит от:
-силы тяги жевательных мышц;
-локализации перелома и количества отломков;
-силы и направления удара; -массы (тяжести) отломка.
Диагностика перелома НЧ и основные, патогномоничные симптомы:
1.Определение патологической подвижности отломков.
2.Смещение отломков, приводящее к нарушению прикуса.
3.Крепитация отломков при их смещении пальцами.
4.Симптом нагрузки по оси или симптом непрямой болезненности – возникновение боли в области перелома при надавливании или постукивании по челюсти в стороне от подозрительного на перелом участка.


Рентгенограммы нижней челюсти больных с переломом мыщелкового отростка:
В отличие от единственной непарной и подвижной нижней челюсти, все остальные кости лицевого скелета, формирующие среднюю зону лица, – парные и неподвижные.
Учитывая сложность средней зоны лица, в настоящее время используют следующую классификацию переломов верхнечелюстных костей:
♦ перелом по нижнему типу (субназальный) – Ле Фор I
♦ перелом по среднему типу (суборбитальный) – Ле Фор II
♦ перелом по верхнему типу (суббазальный) – Ле Фор III
Переломы в большинстве своем также открытые и первично-инфицированные. При переломах этой локализации возможны менингиальные симптомы, потеря, замутнение сознания, тошнота, рвота, нарушение зрения, эмфизема тканей лица при повреждении придаточных пазух, истечение ликвора. Рентгенологическая диагностика затруднена, поэтому преимущественно использовать КТ и другие методы исследования.
Первый тип перелома верхней челюсти (субназальный):


Второй тип перелома верхней челюсти (суборбитальный):


Третий тип перелома верхней челюсти (суббазальный):


Определение подвижности отломков верхней челюсти при ее переломе:
Захватывают пальцами одной руки верхние зубы и осторожно перемещают челюсть в передне -заднем направлении.

Скуловая кость, состоящая из тела и дуги, соединяет кости лицевого и мозгового (височные) черепа в единое целое. По типу перелома описаны открытые и закрытые (без нарушения костных стенок пазухи), оскольчатые переломы. По локализации возможны переломы тела скуловой кости, часто сочетающиеся с повреждением стенок пазухи, нижнеглазничного нерва, глазного яблока, и переломы скуловой дуги в ее средней трети, сопровождающиеся болями в области височной мышцы и ограничением движений нижней челюсти. Характерным симптомом перелома скуловой кости является западение в области тела и дуги, возникновение болезненной острой «ступеньки» по нижнеглазничному краю, нарушение чувствительности в зоне иннервации нижнеглазничного нерва. «Звук треснувшего горошка» – при перкуссии зубов в зоне перелома (Е.И. Малевич).
Внешний вид больного с переломом левой скуловой кости:

Рентгенограммма больного с переломом скуловой кости справа:


Вправление скуловой дуги при помощи однозубого крючка с поперечно расположенной ручкой (крючком Лимберга):

Лечение переломов костей по травматологическим канонам складывается из двух этапов:
♦ транспортная иммобилизация отломков с введением обезболивающих средст для предупреждения вторичного смещения отломков, снятия болевого синдрома, предупреждения развития шока
♦ специализированная помощь в условиях стационара, которая предусматривает целый ряд мероприятий по лечению больного.
Для транспортной иммобилизации используют как стандартные средства: шина-праща Энтина, праща Померанцевой-Урбанской, лигатурное связывание зубов, различные шины-ложки, так и подручные – бинтовые подбородочно-теменные повязки, дощечки, карандаши, шпатели. Непосредственное лечение – включает в себя ряд обязательных, необходимых действий по лечению собственно перелома и лечебных мероприятий, определяемых индивидуальными особенностями пострадавшего, объемом, характером травмы, сопутствующими повреждениями и возможными осложнениями.
Необходимыми компонентами лечения любой поврежденной кости является последовательное выполнение, с использованием соответствующих видов обезболивания, следующих манипуляций:
♦ Репозиция отломков, которая может быть ручной, инструментальной, одномоментной, длительной, кровавой.
♦ Фиксация отломков, которая может осуществляться ортопедическими (консервативными) методами с использованием различных шин; хирургическими вмешательствами в виде остеосинтеза, когда отломки соединяются между собой различными накостными, внутри- и чрескостными фиксирующими устройствами из вне- и внутриротового доступа.
♦ Иммобилизация нижней челюсти, т.е. обеспечение покоя челюсти, выключения ее движений.
При лечении переломов верхнечелюстных и скуловых костей соблюдают те же принципы с использованием в первом случае ортопедохирургической методики. При переломах скуловых костей производят кровавую репозицию фрагментов с закреплением их различными методами.
Параллельно с выполнением необходимых действий по лечению перелома кости решают проблему лечения больного с переломом, а именно:
♦ Создание оптимальных условий для течения процесса репаративногоостеогенеза. При этом стоит учитывать возраст, пол больного, стадийность процесса костеобразования, темпы и качество которого зависят от срока, прошедшего после травмы, наличия сопутствующих заболеваний, вида и качества репозиции и фиксации, медико-географических условий и т.д.
♦ Профилактика осложнений воспалительного характера и их лечение. Для предупреждения развития осложнений необходимо в каждом конкретном случае определять объем терапии, решать вопрос о судьбе зуба в щели перелома и т.п.
♦ Мероприятия, направленные на восстановление функции поврежденной кости, восстановления жевания.
Повреждения мягких тканей лица
Повреждения мягких тканей лица являются достаточно частым видом повреждений как в мирное, так и в военное время. В зависимости от вида ранящего снаряда, они могут быть: точечные, колотые, резаные, линейные рваные, рвано-ушибленные, рвано-размозженные, лоскутные, скальпированные, с дефектом и без дефекта мягких тканей. Выделяют также укушенные раны (животными, человеком) – они требуют специальной тактики обработки и лечения. Нередко повреждения мягких тканей сочетаются с нарушением целостности сосудов, включая и магистральные, нервов, что может привести к парезу (параличу) мимических мышц.
Мягкие ткани лица представляют собой сложное, многокомпонентное переплетение различных тканевых структур, травмирование которых предопределяет особую картину повреждения, с одной стороны, тактику и методику хирургического вмешательства – с другой. Необходимо учитывать, что:
♦ Большое количество рыхлой клетчатки, наличие густой капиллярной сети, эластичность кожных покровов приводит к значительному быстроразвивающемуся отеку тканей, особенно в подглазничной и приротовой областях.
♦ Густая капиллярно-венозная сеть, проток слюнной железы, мышечная масса языка при повреждениях подъязычной области и языка, способствуют возникновению профузного, трудно останавливаемого кровотечения или значительного отека тканей подъязычной области вплоть до нарушения дыхания.
♦ Повреждение мягких тканей в зоне распространения периферических ветвей лицевого нерва вызывает паралич или парез соответствующих групп мимических мышц, что ведет к обезображиванию лица.
♦ Круговая мышца рта или глазничного яблока при ее повреждении теряет свою замыкательную функцию, что приводит к постоянному слюноистечению и мацерации кожи или к развитию конъюктивита, блефарита и других осложнений.
♦ Наличие в тканях лица железистых структур определяет опасность развития стойких слюнных свищей при повреждении паренхимы или протоковых структур железы.
♦ Ткани поднижнечелюстной области и переднебоковой поверхности шеи содержат крупные магистральные сосуды, повреждение которых может привести к смертельному исходу от острой кровопотери или от воздушной эмболии, возможно также развитие гематомы и стенотической асфиксии.
♦ В период заживления ран рубцовые стяжения могут вызвать выворот век, крыльев носа, губы с развитием слюно-, слезотечения, кроме того происходит обезображивание лица.
Процесс заживления происходит по трем основным вариантам: первичное заживление с формированием тонкого, малозаметного эластичного рубца, вторичное заживление через формирование соединительной ткани и образование грубого деформирующего рубца с переходом иногда в келоид, и заживление под струпом – характерное для заживления ссадин.
В процессе заживления мягких тканей выделяют ряд сменяющих друг друга фаз:
♦ Начальный период микробного загрязнения и очищения раны (первые 2 суток).
♦ Период дегенеративно-воспалительных изменений – возможно развитие гнойно-некротических осложнений; при их отсутствии активизируются процессы формирования грануляционной ткани, уменьшается лимфоидная инфильтрация, нарастает количество фибробластов, образуется соединительнотканный матрикс (3-5 сутки).
♦ Период активного роста фиброзной, эпителиальной ткани, ретракция раны, формирование первичного рубца (5-12 сутки).
♦ Завершение формирования первичного рубца, исчезновение отека, инфильтрации тканей (12-18 сутки).
♦ Период окончательного формирования рубца (до 0,5-1 года)
Внешний вид больной с укушенной раной носа и травматической ампутацией тканей. Вид больной после проведения пластической операции (до снятия швов):



Внешний вид больных с посттравматическим рубцовым выворотом нижнего века:

а) вид спереди; б) вид сбоку; в) вид спереди.
Первичная хирургическая обработка (ПХО) – первое по счету хирургическое вмешательство, произведенное по первичным показаниям с целью профилактики раневой инфекции. ПХО проводится после соответствующей подготовки раны и окружающих тканей – очищение, промывание раны, адекватного обезболивания. ПХО состоит из трех компонентов: рассечение раны для ревизии; ликвидации карманов, разрывов; иссечение нежизнеспособных, некротических тканей и наложение швов. По срокам проведения: первичная (в 1 сутки), отсроченная (2-3 сутки), поздняя (свыше 2-3 суток).
При развитии инфекционного процесса, нагноения проводят вторичную хирургическую обработку (ВХО) – предпринимают по вторичным показаниям, обусловленным наличием гнойного процесса или недостаточной радикальностью предыдущей обработки с целью лечения раневой инфекции. По счету ВХО может быть первичным вмешательством.
Виды швов:
♦ Первичный глухой шов, накладывается в первые 24-48-72 ч при отсутствии воспалительных явлений в ране.
♦ Первичный отсроченный шов, накладываемый в те же сроки при невыраженных воспалительно-инфильтративных процессах.
♦ Вторичный ранний шов накладывается на гранулирующую рану без иссечения грануляций на 5-12 сутки при отсутствии воспалительного процесса.
♦ Вторичный поздний шов накладывается на рану с иссечением грануляций на 12-20 сутки.
♦ Оригинальные, пластиночные швы, которые накладываются при обширных рвано-ушибленных лоскутных ранах при наличии отека тканей и воспалительного инфильтрата; они выполняют сближающую, направленную, разгружающую и удерживающую функции.







Повреждения зубов
Классификация повреждений зубов (Г.М. Иващенко):
♦ Неполные переломы зубов(без вскрытия пульпы):
— трещины эмали и дентина; краевой перелом коронки, отрыв эмали и дентина.
♦ Полный перелом зубов (со вскрытие пульпы):
а) открытые (в полость рта) – переломы с частичным изъяном коронки; раздробление или изъян коронки; раздробление или изъян коронки и корня;
б) закрытые (при сохранении целостности коронки) – перелом корня.
♦ Вывихи зубов:
— неполный (частичный) вывих зуба; вывих зуба (отрыв) и отрыв края альвеолярного отростка.
♦ Вколачивание зубов.
Вывих зуба – это смещение зуба в лунке в любую из сторон или же в губчатую ткань челюсти, которое сопровождается разрывом тканей окружающих зуб. При неполном вывихе имеется смещение зуба в язычную(небную) или щечную сторону, но зуб не потерял связи с лункой. Жалобы на боли в зубе, усиливающимся при прикосновении к нему, подвижность и смещение его по отношению к другим зубам. Проведение местного обезболивания, мануальное вправление зуба иммобилизация его лигатурным связыванием или назубной шиной на срок около 2х недель. При полном вывихе зуб полностью вывихивается из лунки и теряет с ней связь, но может в ней удерживаться только за счет адгезивных свойств двух смоченных кровью поверхностей. При травматическом удалении зуба лунка выполнена сгустком, десна разорвана. Стенки лунки поломаны или могут отсутствовать, что делает невозможным проведение реплантации зуба, которая показана при полном вывихе.
Рисунок фронтальных зубов верхней челюсти при переломе (указан стрелками) центральных резцов:

Лечение перелома зуба изменяется в зависимости от его вида. При отломе коронки – без вскрытия пульпы, сошлифовывание острых краев и восстановление дефекта зуба при помощи пломбы или вкладки; если пульпа вскрыта, депульпировать зуб, канал пломбируют и восстанавливают дефект. При переломе корня в области верхушки – оперативно удалить отломившуюся его часть с обязательным предварительным пломбированием канала корня, заполняется костный дефект. Зуб подлежит удалению при переломе корня ниже шейки зуба и при его продольном переломе. При переломе корня молочного зуба с воспаленной, некротизированной пульпой или периапикальными изменениями показано его удаление.
Классификация переломов альвеолярного отростка:
♦ частичный – линия перелома проходит через наружную компактную пластинку и губчатое вещество;
♦ полный – линия перелома проходит через всю толщу альвеолярного отростка;
♦ отрыв альвеолярного отростка;
♦ перелом альвеолярного отростка, сочетающийся с вывихом или переломом зубов;
♦ оскольчатый перелом.
Линия перелома проходит выше верхушек корней зубов (на верхней челюсти) или ниже их (на нижней челюсти) и имеет аркообразную форму. Жалобы больного на самопроизвольные боли в области травмированной челюсти, усиливающиеся при смыкании зубов или при накусывании на твердую пищу. Больной не может закрыть рот. Наблюдается кровотечение. Нарушение речи.
При осмотре – отек мягких тканей приротовой области, на коже кровоподтеки, ссадины, раны; изо рта вытекает вязкая слюна с примесью крови; могут быть разрывы альвеолярного отростка и обнажение кости или верхушек зубов. У детей вместе с альвеолярным отростком смещаются фолликулы постоянных зубов, что может привести к их гибели. Лечение проводят под местным обезболиванием, проводят пальцевое выравнивание отломанного фрагмента альвеолярного отростка. При достаточном количестве устойчивых зубов – необходимо наложить гладкую шину – скобу. Проводится ПХО раны слизистой оболочки альвеолярного отростка. Шину удерживают, в зависимости от вида перелома, около 2-3 недель с последующей 2-3 недельной щадящей диетой. Обязательное соблюдение гигиены полости рта.
Перелом альвеолярного отростка верхней челюсти:


Источник
Лечение травм челюстно-лицевой области
а) Лечение травм челюстно-лицевой области без операции. Ведение пациента начинается согласно протоколу ABCDE (airway, проходимость дыхательных путей; breathing, дыхание; circulation, кровообращение; disability, неврологический статус; exposure, окружение).
Для обеспечения проходимости дыхательных путей возможно выполнение назо- или оротрахеальной интубации, но назотрахеальную интубацию вслепую нужно проводить с осторожностью. При установке назотрахеальной трубки можно спровоцировать кровотечение из сосудов полости носа или носоглотки, у оглушенного пациента с переломом основания черепа возможно попадание трубки в полость черепа.
Как и во всех случаях травм лица, при травме челюстно-лицевой области как можно быстрее обеспечивают проходимость дыхательных путей, т.к. в дальнейшем нарастание отека мягких тканей в течение нескольких часов может сделать интубацию крайне затруднительной и даже невозможной. Необходимость в экстренной трахеотомии возникает редко, исключение составляют лишь переломы гортани и ситуации, в которых оротрахеальная интубация невозможна из-за выраженного отека или кровотечения.
Полуселективная трахеотомия в условиях операционной проводится тем пациентам, которым вследствие выраженного дефицита сознания, тяжелых травм костей и мягких тканей потребуется длительная интубация.
С целью восполнения объема циркулирующей крови осуществляется внутривенное введение жидкостей, при значительной кровопотере переливается эритроцитарная масса. Для предотвращения инфицирования назначаются антибиотики, особенно пациентам с тяжелым повреждением мягких тканей или открытыми переломами. Проводится профилактика столбняка.
При выраженном болевом синдроме назначаются анальгетики, либо пероральные, либо внутривенные, в зависимости от состояния пациента.
Единого мнения по поводу тактики ведения пациентов с прогрессирующей потерей зрения нет, поскольку до сих пор неясно, в каких случаях экстренная декомпрессия глазницы приводит к улучшению прогноза. Если глазное яблоко напряжено, экстренно выполняется латеральная кантотомия и кантолиз, для устранения удерживающей силы век.
Если конкретную причину сдавления можно увидеть на КТ, показано проведение срочной оперативной декомпрессии. Всем пациентам назначаются высокие дозы кортикостероидов; хирургические методы лечения показаны только при прогрессирующем снижении зрения.
б) Хирургическое лечение челюстно-лицевой области без операции. К счастью, косметические дефекты после невыполненной или выполненной плохо репозиции костей лица встречаются достаточно редко, но вот их выраженность может быть очень серьезной. Небольшие косметические дефекты встречаются достаточно часто, тем не менее, в современном обществе «хороший» эстетический результат считается недостаточным, а пациенты требуют от врача совершенства.
Основными причинами неудовлетворительного результата являются неправильный выбор хирургического доступа, вмешательство в слишком ранние, либо в слишком поздние сроки, недостаточное сопоставление костных фрагментов.
Большинство переломов костей лица у взрослых требует открытой репозиции с внутренней фиксацией отломков. В некоторых случаях, например, при переломах костей носа или нижней челюсти, достаточно закрытой репозиции.
1. Лечение перелома лобной пазухи. Переломы передней и задней стенок лобной пазухи без смещения отломков активного лечения не требуют. Переломы передней стенки со смещением отломков (более половины ширины передней стенки) приводят к появлению косметического дефекта, поэтому следует производить репозицию костных отломков.
Смещенные переломы задней стенки часто ведут к осложнениям: риноликворее и/или формированию внутричерепной гематомы. При таких переломах прибегают либо к открытой репозиции с последующей облитерацией пазухи жировой клетчаткой передней брюшной стенки, либо, в наиболее тяжелых случаях, удаляют заднюю стенку пазухи, в результате чего мозг перемещается в ее просвет (краниализация).
Переломы лобной пазухи, сочетающиеся с переломами стенок лобно-носового протока, с высокой долей вероятности ведут к стенозу протока и формированию в последующем мукоцеле, поэтому при данных вариантах травмы пазуху необходимо облитерировать. При небольших переломах передней стенки доступ можно обеспечить через имеющиеся дефекты кожи, но чаще всего требуется либо бикоронарный, либо гемикоронарный доступ.
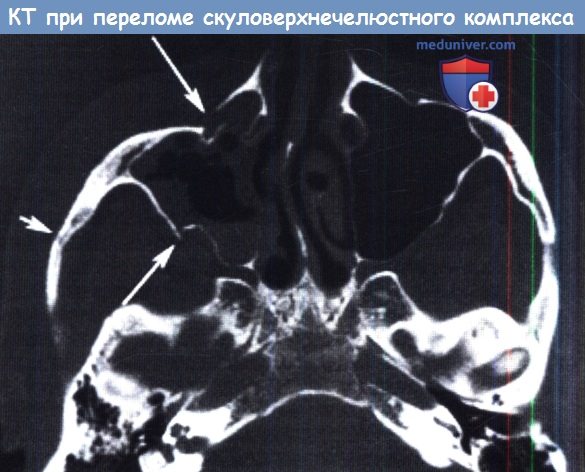
КТ в аксиальной проекции. Перелом правого скуловерхнечелюстного комплекса с переломом передней стенки верхнечелюстной пазухи (длинная стрелка),
заднелатеральной стенки пазухи (средняя стрелка) и скуловой дуги (короткая стрелка).
2. Лечение перелома скулоглазничного комплекса. Стандартной тактикой лечения при переломах скулоглазничного комплекса является открытая репозиция с внутренней фиксацией отломков. Предпочтительна трехточечная фиксациям помощью которой можно достигнуть надежного крепления отломков и сопоставления их краев. Обычно фиксация выполняется через следующие участки: лобно-скуловой шов (в зависимости от обстоятельств используют верхний или нижний блефаропластический доступ, либо гемикоронарный доступ); подглазничная дута (доступ либо трансконъюнктивальный, либо нижний блефаропластический); скуловерхнечелюстная опора (доступ через полость рта, разрез но переходной складке верхней губы).
При одиночных изолированных переломах скуловой дуги используют доступ по Gillies, мягкие ткани отслаиваются под височной фасцией с области височной ямки, после чего элеватор устанавливается ниже скуловой дуги. По определению, данный доступ представляет собой открытую репозицию скуловой дуги без внутренней фиксации. При оскольчатых переломах требуется открытая репозиция с фиксацией отломков, доступ к скуловой дуге обеспечивается через гемикоронарный разрез, ткани отслаиваются глубже височно-теменной фасции.
Показаниями к оперативному лечению при переломах дна глазницы являются значительные переломы с повреждением более чем 50% дна глазницы, посттравматический энофтальм, ограничение подвижности мышц с развитием диплопии. Содержимое глазницы, спустившееся в верхнечелюстную пазуху, следует вернуть обратно, после чего пластика нижней стенки выполняется костным или хрящевым трансплантатом, либо аллопластическим материалом. Доступ трансконъюнктивальный.
3. Лечение перелома носо-глазнично-решетчатого комплекса. При переломах носо-глазнично-решетчатого комплекса необходима открытая репозиция с внутренней фиксацией отломков. При переломах III типа оторванное медиальное сухожилие век подшивается или крепится проволокой либо к противоположной носовой кости, либо к минипластине. При седловидной деформации под спинку носа устанавливается хрящевой, костный или аллопластический трансплантат. Доступ либо через имеющийся травматический разрез кожи, либо бикоронарный.
4. Лечение перелома верхней челюсти (по Le Fort). Для формирования нормального прикуса требуется зафиксировать верхнюю и нижнюю челюсти назубными шинами. Затем выполняется последовательная репозиция и фиксация отломков к пластинам либо в направлении от самой нижней линии перелома к самой верхней, либо наоборот. Наиболее используемыми доступами, которые позволяют манипулировать сразу с двух сторон, являются доступ через среднюю зону лица и доступ через деснево-щечную борозду.

Типы перелома по Le Fort.
Отличительными характеристиками каждого типа являются перелом грушевидной апертуры (LeFort I),
нижней глазничной дуги (LeFort II) и скуловой дуги (LeFor III).
5. Лечение перелома нижней челюсти. Так же, как при переломах верхней челюсти, для формирования нормального прикуса необходимо зафиксировать верхнюю и нижнюю челюсти назубными шинами. При несмещенных или неосложненных переломах для успешного выздоровления бывает достаточно лишь фиксации верхней и нижних челюстей (шины, жесткая фиксация).
При переломах со смещением отломков, либо при неблагоприятной клинической картине требуется открытая репозиция с жесткой фиксацией. Используются мини-пластины, нижнечелюстные пластины или реконструктивные пластины. Также для фиксации отломков может использоваться стягивающий винт. Для этого в проксимальных участках кости накладываются отверстия, в которые затем можно вкрутить стандартный винт. Когда резьба винта войдет в дистальный фрагмент, винт можно зафиксировать к проксимальному фрагменту.
Оптимальным вариантом остеосинтеза является размещение одной пластины вдоль линии Champy, где компрессионные силы вдоль нижнего края челюсти уравниваются силами отведения (напряжения) вдоль альвеолярной дуги, но, к сожалению, на большей части нижней челюсти эта линия совпадает с ходом нижнего альвеолярного нерва. В качестве альтернативного метода можно установить на нижний край челюсти минипластину, а для обеспечения должного натяжения и максимальной фиксации отломков на нижние челюсти ставится назубная металлическая шина.
Ранее при подмыщелковых переломах чаще всего прибегали к закрытой репозиции с фиксацией челюстей; но в последние годы наметился сдвиг в общепринятых методиках лечения таких переломов, все чаще стали прибегать к жесткой фиксации через открытый или эндоскопический доступы. Доступ в большинстве случаев внутриротовой (через деснево-щечную складку), но в определенных ситуациях приходится прибегать и к открытым доступам (подподбородочному, поднижнечелюстному, преаурикулярному).
Как правило, нестабильные или нежизнеспособные зубы, расположенные на линии перелома, приходится удалять, но во всех остальных случаях зубы, даже подвижные, удалять не следует, поскольку они необходимы для выравнивания зубного ряда.
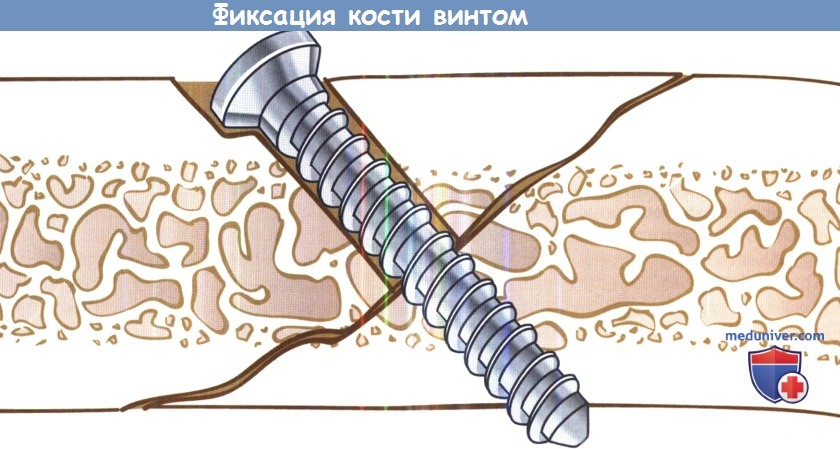
При фиксации винтом дистальный фрагмент кости подтягивается и фиксируется к проксимальному концу.
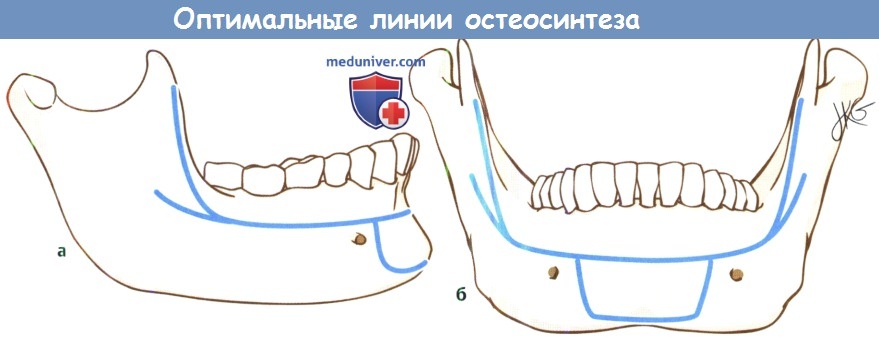
Оптимальные линии остеосинтеза нижней челюсти
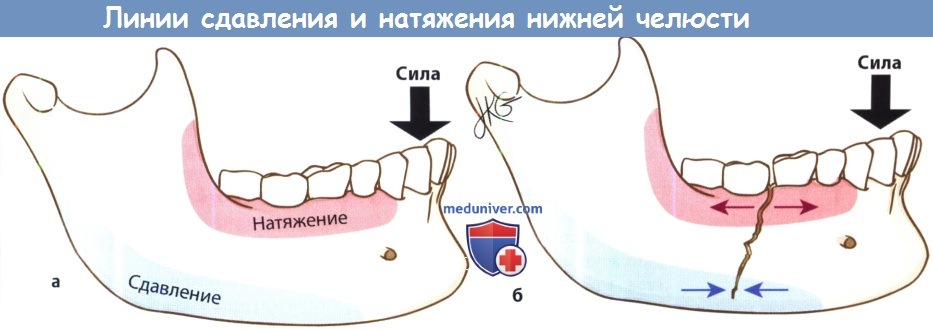
Линии сдавления и натяжения на нижней челюсти.
в) Осложнения травм челюстно-лицевой области. К возможным осложнениям открытой репозиции с жесткой фиксацией при переломах лица относится недостаточное сопоставление костных отломков, ведущее к сохранению деформации. Несрастание или неправильное срастание фрагментов кости ведет к нарушению формы зубного ряда, развитию инфекции, недостаточной иммобилизации тканей; часто эти осложнения требуют проведения повторных оперативных вмешательств.
Ятрогенное повреждение нервов, например, ветвей лицевого и тройничного нервов (нижнего альвеолярного, подглазничного, подбородочного и других) приводит к временным, а в некоторых случаях и к постоянным двигательным и чувствительным нарушениям. Невыявленный перелом нижней челюсти, либо его неправильное лечение могут вести к формированию патологического прикуса. Описаны случаи повреждения зубов при недостаточно аккуратной установке пластин.
Поскольку фиксирующие конструкции являются инородными телами, всегда имеется риск их инфицирования (особенно в области кариозного или девитализированного зуба). Во время обеспечения доступа, либо при перемещении костных фрагментов, возможно повреждение глазницы; последствиями этого могут стать диплопия, снижение зрения, слепота.
г) Ключевые моменты:
• Травма челюстно-лицевой области часто сочетается с другими угрожающими жизни травмами, поэтому у всех пациентов необходимо оценивать состояние дыхательных путей, центральной нервной системы, опорно-двигательного аппарата.
• На начальных стадиях ведение больных с травмой челюстно-лицевой области осуществляется по протоколу ATLS (Advanced Trauma Life Support). Необходимо обеспечить проходимость дыхательных путей, остановить кровотечение, быстро определить, какие травмы представляют наибольшую угрозу для жизни; важно вовремя диагностировать повреждение глазницы, ликворею, повреждение нервной системы и нарушения прикуса.
• Для достижения оптимальных эстетических и функциональных результатов необходимо собрать анамнез, провести тщательный осмотр, выполнить КТ, а затем провести реконструкцию основных опорных комплексов челюстно-лицевой области посредством открытой репозиции с внутренней фиксацией отломков.
• К возможным осложнениям открытой репозиции с внутренней фиксацией отломков относятся: несрастание или неправильное срастание костных фрагментов, нарушение естественных костных контуров, инфицирование фиксирующих пластин, остеомиелит, повреждение близлежащих анатомических структур.
– Также рекомендуем “Методы лечения и коррекции рубцов на коже”
Оглавление темы “Травмы головы и шеи. Новообразования кожи”:
- Лечение травм и ранений лица
- Классификация травм челюстно-лицевой области
- Клиника и диагностика травм челюстно-лицевой области
- Лечение травм челюстно-лицевой области
- Методы лечения и коррекции рубцов на коже
- Классификация, клиника, диагностика и лечение розацеа
- Советы по осмотру кожи на голове и шее
- Клиника, диагностика и лечение себорейного кератоза лица
- Клиника, диагностика и лечение гиперплазии сальных желез лица
- Клиника, диагностика и лечение трихоэпителиомы лица
Источник
