Потемнение кожи от перелома

Симптомы некроза кожи
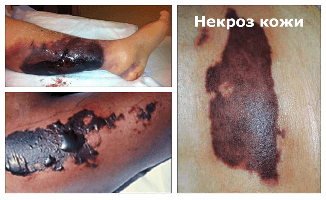
Некроз кожи – это патологический процесс, означающий гибель части ткани в живом организме. Происходит набухание, денатурация и коагуляция цитоплазматических белков и разрушение клеток. Причинами некроза кожи является нарушение кровообращения и воздействие патогенных бактерий или вирусов. По этиологии классифицируются на травматический, токсигенный, трофоневротический и ишемический некрозы.
Учитывая структурно-функциональные особенности органов и тканей, разделяют клинико-морфологические формы некроза:
· Коагуляционный некроз (сухой)
· Колликвационный некроз (влажный)
· Казеозный некроз
· Секвестр
·Гангрена
· Инфаркт
·Пролежни
Причиной гибели ткани кожи могут быть физические или химические травмы, аллергические реакции, нарушения иннервации. Постинфекционные некрозы кожи и подкожной клетчатки, пролежни – это весьма серьезные, крайне неприятные состояния. Пролежни появляются в результате постоянного давления, нарушения кровообращения и влияния нервной системы на питание и обмен веществ в организме, сухости кожи, при недостаточном уходе за лежачим больным, анемии и т. д.
Появление некрозов после уколов объясняется введением очень больших доз медикамента, после которого развивается рефлекторный артериолоспазм, а затем тканевая гипоксия. Чтобы предупредить развитие постинъекционных некрозов кожи, следует вводить одновременно с лекарственным препаратом раствор новокаина и прикладывать на область укола холод.
Онемение, отсутствие чувствительности, бледность кожных покровов, а затем синюшность, почернение кожи или появление темно-зелёного оттенка, общее ухудшение состояния, учащение пульса, подъем температуры, гиперемия и отечность – первые признаки некроза кожи. Если есть быстрое развитие системных проявлений и приём антибиотиков не эффективен, то это тоже признак наличия некротизирующей инфекции. Сильная боль в коже над очагом поражения предупреждает о развитии гангрены.
Некроз кожи после операции
Тщательная подготовка перед операцией, применение современных методов обеспечивают значительное снижение количества случаев некроза кожи, но все же, каким бы тщательным ни было соблюдение норм стерильности в группу риска по осложнению после операции входят пациенты, страдающие сахарным диабетом, гипертонической болезнью, курильщики. Первые признаки некроза наблюдаются через 2-3 дня после операции.
Проявляется это краевым некрозом по ходу шва. Обнаружив изменения необходимо сохранить корочку покрывающую поверхность раны (струп) как можно дольше, до образования под ней грануляций. В случае более глубокого некроза ткани, когда расходится шов, производят некрэктомию, т. е. очищение краев раны при помощи ферментных гелей и мазей, после затягивания раны накладывают вторичные швы.
Причинами формирования некроза участка кожи после операции может быть нехватка кровяного питания, значительная отслойки тканей или натяжения на участках швов, инфицирование, развивающееся в результате образования гематомы.
Лечение некроза кожи
Некротизирующие инфекции кожи вызываются различными микроорганизмами с аэробными и анаэробными свойствами. Заболевание возникает при проникновении группы данных возбудителей в подкожную клетчатку. Их взаимодействие приводит к некрозу кожи. Бактериальная гангрена, вызывается микроаэрофильным негемолитическим стрептококком, а стрептококковая гангрена провоцируется токсигенными штаммами БГСА.
Быстро прогрессирующая инфекция, сопровождается симптомами тяжелой интоксикации. Кожа человека может поражаться некротизирующим инфекциям после укуса насекомых, после легких травм, при возникновении лекарственных реакций, нарушения стерильности инъекции, при парапроктите (перианальные абсцессы) и при многих других факторах. На сегодняшний день компьютерная томография достоверно подтверждает наличие инфекции вызывающей некроз кожи.
Биопсия и аспирационная биопсия позволяет установить диагноз при оценке гистологических изменений. Лечение пациентов с некрозом кожи должно проводиться под наблюдением врачей – инфекциониста, реаниматолога и хирурга. Обязательно проводится внутривенная терапия пенициллином, клиндамицином и гентамицином. Подбираются антибиотики в соответствии с результатами микробиологического исследования. И проводится инфузионная терапия и стабилизирование гемодинамики.
Например, при бактериальной гангрене наблюдается медленное развитие, поэтому её лечат как инфекционную форму гангрены. Лечение назначают консервативное, но пораженные некрозом ткани кожи обязательно удаляются хирургическим путем. Залог успешного лечения некроза кожи – ранняя диагностика, интенсивное лечение медикаментами и хирургическое вмешательство.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность – “Лечебное дело” в 1991 году, в 1993 году “Профессиональные болезни”, в 1996 году “Терапия”.
Наши авторы
Источник
511 просмотров
7 апреля 2020
Добрый день,мне 63 года в декабре 2019 года был перелом обеих берцовых костей ,сделали операцию,вставили спицу,через месяц началось покраснение на ноге,показывалась врачу,сказали все нормально. Сейчас нога сине красного цвета,сильный зуд по всему телу,сыпь на ноге и сильный металлический вкус во рту.Подскажите ,что это может быть?Может такое быть,что спица не прижилась?
Возраст: 63
Хронические болезни: Валентина,63 года Деформирующийся артроз,панкреатит,гипертония.
На сервисе СпросиВрача доступна консультация травматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Рентгенолог, Хирург
Здравствуйте, Валентина. Когда вы делали контрольную рентгенографию? Есть ли у вас результат? Если есть возможность прикрепите фото к вопросу. Так же необходимо прикреп ть фото ноги.
Валентина, 7 апреля 2020
Клиент
Вадим, последний снимок был через 2 месяца после операции, в феврале.Снимок показал что кость большая берцовая срослась со смещением.
Рентгенолог, Хирург
Валентина голень на ощупь не горячая? Есть ли у вас возможность прикрепить к вопросу фото рентгенограмм?
Валентина, 7 апреля 2020
Клиент
Вадим, да горячая и отекает сильно) ну отеки то понятно после перелома долго будет, просто ощущение ,что спица не приживается, организм отвергает металл,поэтому и все эти осложнения.
Рентгенолог, Хирург
Валентина, вы говорите последний рентген через 2 месяца после операции, тоесть это было в феврале. Я бы вам рекомендовал повторно обратиться к травматологу или хирургу по месту жительства для очного осмотра. Так же очень важно повторить рентгенограмму голени. Если остеометаллосинтез начинает оттаргаться, развивается остеомиелит – воспаление костной ткани, это видно на рентгенограмме. Опять же при данном процессе будет острая постоянная боль, покраснение, отёк, местная гипертермия, повышение температуры тела, болезненность при пальпации… Если это все у вас есть тогда необходимо обратиться на приём к доктору, если нет, тогда в плановом порядке.
По фото гиперемии и отёк имеют место быть, но это вполне нормальное явление после тяжёлой травмы и травматической операции, это может сохраняться долго. Необходимо возвышенное положение конечности, самомассаж с противовоспалительными несогревающими мазями 3 раза в день, лфк для коленного и голеностопного сустава.
Валентина, 7 апреля 2020
Клиент
Вадим, спасибо,сейчас наша больница на карантине,обращусь обязательно.А вот вкус металла во рту это тоже может быть из за отторжения.
Рентгенолог, Хирург
Валентина, нет, это точно не из-за операции и не является признаком осложнения.
Травматолог
Здравствуйте. Пришлите фотографию ноги и рентгеновский снимок. Зуд по телу и металлический привкус во рту, как правило, не являются осложнениями операции. Изменение цвета оперированной конечности… тут надо смотреть ногу. Однозначно какая-то аллергическая реакция, может, и не связанная с операцией. В любом случае, например, клемастин 1 мг 2 р/сут (ппотивоаллергическое), общий анализ крови, мочи, биохимический анализ крови с СРБ, свежий рентгеновский снимок.
Валентина, 7 апреля 2020
Клиент
Дмитрий, рентгеновский снимок не получается сделать,но кость срослась со смещением
Травматолог
Надо сдать анализы и посмотреть реакцию организма. То, что вы называете сыпью на 2 фото, с переломом точно не связано. Есть ли новые боли в ноге? Температура? Увеличилась ли отечность ноги? Или только покраснение и зуд? Как вам наступать на ногу, ходить?
Ортопед, Травматолог
Добрый вечер. Необходимы рентгенограммы и внешний вид кожного покрова.
Валентина, 7 апреля 2020
Клиент
Владислав, внешний вид ноги фото прикрепила, фото рентгена сделать не получилось
Ортопед, Травматолог
1. Никаких клинических данных за остеомиелит нет.
Не переживайте.
2. Что же есть? Очень похоже на металлоз. Металлоз – реакция тканей на металлическую спицу, которые возникают в силу индивидуальной непереносимости или качества металла.
Подтверждает такой диагноз аллергический компонент (сыпь), металлический привкус во рту и внешний вид ноги.
3. Что можно сделать?
Консервативно можно принимать противоаллергические препараты, например, Лоратадин по 1т 2раза в день. Но это, конечно, ничего не решит. Нужно удалять спицу! Чем быстрее, тем лучше. Ибо она может нагноиться в любой момент и дать другие грозные осложнения. Не тяните!
Валентина, 8 апреля 2020
Клиент
Константин, спасибо большое, я тоже к этому мнению склоняюсь больше,а ситуация не может измениться в лучшую сторону, если пролечиться, в любом случае спица уже не приживётся?
Ортопед, Травматолог
Если металлоз, а я склоняюсь к этому диагнозу, то консервативное лечение может только ослабить внешние проявления. Ну, может сыпь стать меньше, например. Но вылечить консервативно металлоз нельзя. Если на пальцах, то представьте, что эта спица там “ржавеет”. Ее можно только удалить.
Нельзя тянуть. Потому что металлоз осложняется остеомиелитом, а это уже куда серьезнее.
Пы.Сы. Да, вместо Лоратадина можно Супрастин. Он сильнее, но более выражены и побочные эффекты. Дексаметазон не рекомендую. Он прилично угнетает иммунитет и повышает вязкость крови. Он может дать быстрое улучшение, но примерно через неделю велика вероятность тромбофлебита и остеомиелита. Я бы не рискнул. Тем более, что улучшение только временно. Ну, на 3-5 дней.
Ортопед, Травматолог
Пы.Сы. №2
Вы не прикрепили снимков. Но если там перелом сросся, а из металла только спица, то это пустяковая операция, которую и амбулаторно можно провести. Поэтому не вижу причин, чтобы этого не сделать.
Ортопед, Травматолог
Здравствуйте, если есть возможность прикрепите фото последних рентгенограмм.
Есть такое понятие, металоза, это реакция кости на металоконструкцию. Никакой опасости она, эта реакция собой не представляет.
Но есть другие грозные осложнения как остеомиелит. Чтобы разобраться нужно посмотреть снимки.
Ортопед, Травматолог
Посмотрел фото,могу сказать ,что это однозначно реакция металлоконструкции на окружающие ткани. Сейчас дексаметазон 2.0 в/м 2 раза в день -3 -4 дня,супрастин-10дней,лучше инъекции.И решать вопрос с удалением металла!!!Все федеральные центры в России закрыты на перепрофилирование,надо искать гкб ,где есть хирурги и травматологи.
Оцените, насколько были полезны ответы врачей
Проголосовал 1 человек,
средняя оценка 1
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Хроническая венозная недостаточность – патологическое состояние, обусловленное нарушением венозного оттока, проявляющееся характерными симптомами (отек, кожные изменения и трофические язвы).
Распространенность хронической венозной недостаточности
По данным различных эпидемиологических исследований та или иная форма ХВН выявляется у женщин от 1% до 40% и у мужчин от 1% до 17% общей популяции. Частота встречаемости кожных изменений при ХВН в развитых странах варьирует от 3% до 13%, а активных и заживших венозных трофических язв от 1% до 2,7%. Пик заболеваемости у женщин приходится в возрасте 40-49 лет и мужчин в возрасте 70-79 лет.
Причины и патофизиология ХВН
В организме человека вены являются частью системы кровообращения – они обеспечивают возврат крови к сердцу. Особое строение венозной стенки, наличие клапанного аппарата, работа мышц ног, диафрагмы, сердца определяет сложный и “умный” механизм венозного возврата. Всему организму приходится совершать работу по подъему крови против силы гравитации до уровня сердца.
Ключевое звено хронической венозной недостаточности – нарушение венозного оттока и повышение внутривенозного давления в системах поверхностных и глубоких вен. Среди основных причин ХВН выделяют:
Варикозная болезнь – врожденная слабость венозной стенки и нарушение работы венозных клапанов приводят к расширению поверхностных вен и хроническому повышению внутривенозного давления. Травмы или поверхностный тромбофлебит могут также привести к недостаточности клапанов вен.
Посттромботическая болезнь (посттромбофлебетическая болезнь, ПТФС, ПТФБ) – нарушение основного оттока венозной крови вследствие тромбоза глубоких вен. При этом происходит уменьшение просвета сосуда (в крайнем случае полное закрытие венозной магистрали) и/или разрушение клапанов глубоких вен.
Проявления ХВН
Эдема (отек) – это скопление жидкости в мягких тканях из-за нарушения венозного оттока. Выраженность отека может значительно варьировать. Характерным симптомом эдемы является оставшаяся вмятина на коже после надавливания пальцем.
Фото 1. Отек левой голени на фоне посттромботической болезни левой нижней конечности.
Гиперпигментация – потемнение кожи ног, как правило, коричневого оттенка вследствие хронического повышенного давления внутри вен. Характерная локализация – нижняя треть голени, но возможно распространение на другие сегменты голени и на стопу.
Фото 2. Гиперпигментация по внутренней поверхности нижней трети левой голени.
Венозная экзема (застойный дерматит) – покраснение и шелушение кожи нижних конечностей. В тяжелой форме кожа голени иссушается, ощущается интенсивный зуд, а расчесы способствуют присоединению вторичной инфекции.
Фото 3. Хроническая венозная недостаточность вследствие длительно существующей варикозной болезни. В нижней трети левой голени участки покраснения и шелушения кожи с размытыми границами.
Липодерматосклероз – фиброзное перерождение кожи и подкожной жировой клетчатки. Ткани теряют свою эластичность и подвижность. Крайняя форма липодерматосклероза – белая атрофия кожи, которая расценивается как предъязвенное состояние.
Фото 4. Белая атрофия кожи. На фоне гиперпигментации участки кожи белого цвета округлой формы.
Венозная трофическая язва – дефект кожи и подлежащих тканей, возникающий вследствие нарушения венозного оттока. Чаще всего проявляется по внутренней поверхности нижней трети голени. Фото 5.
Фото 5. Венозная трофическая язва у внутренней лодыжки правой голени.
Инфекционные осложнения: на фоне хронической венозной недостаточности кожа теряет барьерную функцию, что влечет за собой повышенный риск наслоения инфекционных заболеваний кожи вплоть до тяжелых микст дерматитов.
Фото 6. Хроническая язвенная пиодермия на фоне хронической венозной недостаточности.
Прогноз при ХВН
ХВН может стать причиной инвалидности. Без коррекции основных причин, венозная недостаточность неумолимо прогрессирует. При этом субъективные симптомы обычно ухудшаются с течением времени.
Незаживающая и постоянно рецидивирующая трофическая венозная язва – одно из самых негативных состояний, с которым сталкиваются многие больные. Риск такого состояния увеличивается при наличии тяжелых форм липодерматосклероза и после 2 лет с момента первого эпизода образования язвы.
Гиперпигментация и липодерматосклероз – необратимые состояния. Однако обоснованные комплексные лечебные мероприятия способны значительно замедлить изменения мягких тканей.
Диагностика хронической венозной недостаточности
Успешность будущего лечения зависит от правильного и точного диагноза. Множество проявлений ХВН, наличие нескольких возможных причин развития заболевания диктует необходимость дополнять врачебный осмотр, что называется, «вооруженным глазом».
Основной метод диагностики заболеваний вен – ультразвуковое дуплексное сканирование (УЗДС), которое позволяет определить локализацию поражённых вен и характер нарушения венозного кровотока. Однако это субъективный метод, и в современной флебологии стало правилом – умение лечащего врача самому выполнять УЗДС.
Дополнительные методы исследования применяются редко, но в некоторых случаях могут существенно повлиять на тактику лечения. К ним относятся рентгенконтрастная флебография, компьютерная томография (КТ), магнитно-резонансная томография (МРТ).
Хирургическое лечение ХВН
Оперативное лечение направлено на устранение основного звена заболевания – нарушение венозного оттока соответственно причине приведшей к ХВН.
Хирургическое лечение варикозного расширения поверхностных вен:
- Классические открытые оперативные вмешательства на поверхностных венах выполняются из нескольких разрезов и подразумевают удаление пораженных вен.
- Методы внутрисосудистой термооблитерации: эндовенозная лазерная облитерация (ЭВЛО) и радиочастотная облитерация (РЧО) выполняются пункционно (без разрезов), позволяют закрыть просвет больной вены вместо ее удаления под интраоперационным ультразвуковым контролем.
- Устаревшая операция при варикозном расширении поверхностных вен – перевязка подкожной вены без ее удаления.
Хирургия перфорантных вен:
- Метод выбора – ЭВЛО перфорантных вен в зоне трофических расстройств кожи.
- Альтернатива – минифлебэктомия с разобщением перфорантной вены.
- Устаревшие операции на перфорантных венах: операция Линтона, Фельдера – выполняющиеся из больших травматичных доступов, сопровождаются плохим заживлением послеоперационной раны, частыми гнойными осложнениями и краевым некрозом кожи. Операция по Коккету – выполняется из доступа 1-2 см. Данное вмешательство имеет ограничения в зоне трофических расстройств кожи. Эндоскопическая субфасциальная диссекция перфорантных вен (SEPS) – получившая широкое распространение во флебологии до появления ЭВЛО, обладает меньшей травматичностью в сравнении с открытыми операциями.
Реконструктивные операции при посттромботической болезни:
- Стентирование глубоких вен. В структуре трофических язв от 1% до 6% больных имеют сужение подвздошных вен. Данная операция доказала свою эффективность, выполняется в специализированных сосудистых стационарах, требует соответствующего медицинского оснащения и квалифицированного мед персонала.
- Реконструктивные операции клапанов глубоких вен находятся в стадии накоплении материала, имеют узкие показания и в широкой практике не применяются.
Пластические операции при трофических язвах подразумевают различные способы пересадки кожного лоскута для закрытия кожных дефектов.
Флебосклерозирующее лечение
Закрытие просвета пораженных вен с помощью химических агентов, является эффективным способом лечения варикозно расширенных поверхностных вен небольшого диаметра. Для этих целей используются жидкие и пенные формы препарата.
Абсолютные противопоказания: известная аллергия на препарат, тромбоз глубоких вен, беременность, грудное вскармливание.
Компрессионная терапия
Компрессионная терапия – одно из неотъемлемых условий лечения ХВН. Методы постоянной компрессии включают в себя ношение подобранных по размеру компрессионных гольф, чулок, колготок. В России общепринят наиболее распространенный в странах Европы германский стандарт компрессионных медицинских изделий – RAL-387. При выраженных дерматитах и наличии венозных трофических язв используется так называемый двойной гольф, который уменьшает трение трикотажа и кожи. В случае нестандартных размеров, рекомендован индивидуальный пошив трикотажа, так как форма конечности при ХВН может значительно изменяться. Так же применяется однослойное или многослойное бинтованные эластичными бинтами различной растяжимости.
Метод перемежающейся компрессии подразумевает аппаратную пневмокомпрессию манжетами, наложенными на различные уровни конечности, что ускоряет регресс отека мягких тканей.
Лечебная физкультура является важным дополнением комплексного лечения ХВН – это комплекс упражнений, направленных на улучшение работы мышечно-венозной помпы ног.
Медикаментозная терапия
При ХВН обосновано применение венотоников, способных уменьшать хронический венозный и лимфатический отек, чувство тяжести в ногах, боль, повышенную усталость, и т.д.. Для препарата “Детралекс”, содержащего микронизированную флавоноидную фракцию, доказано ускорение заживления венозных трофических язв. Рекомендованная длительность приема препаратов – не менее 3 месяцев.
Не рекомендовано одновременное употребление нескольких венотоников, а так же продолжение терапии при отсутствии эффекта от проводимого лечения в течение 2 месяцев.
Дополнительная фармакотерапия назначается ситуационно при осложненном течении ХВН, наиболее часто применяются: антибактериальные, нестероидные противовоспалительные средства, препараты местного действия.
В некоторых случаях, учитывая многообразие кожных изменений при ХВН, необходимо привлечение дерматолога.
Рекомендации пациенту не зависимо от причины и формы ХВН
- Вести активный образ жизни
- Избегать длительного стояния или сидения
- Регулярно выполнять физические упражнения, предписанные врачом.
- Постоянное дневное ношение компрессионного трикотажа, если нет противопоказаний.
Ответы на часто задаваемые вопросы по ХВН более подробно будут изложены в соответствующих разделах. Если Вам нужна дополнительная информация, Вы можете обратиться с вопросом на форум.
Автор: Булатов Василий Леонидович
Источник
