После перелома растет хрящ
| õðÿù ïîñëå ïåðåëîìà? | #549694 | íàâåðõ |
Àâòîð: fender Ïàðó íåäåëü íàçàä òðåñíóë 5þ ïÿñòíóþ êîñòü, ïåðåëîì ñî ñìåùåíèåì. Íà ñåãîäíÿøíèé äåíü ñóùåñòâóåò êàêîé-òî òâåðäûé íàðîñò â ýòîì ìåñòå è ìèçèíåö íåîõîòíî îòçûâàåòñÿ íà êîìàíäû “ââåðõ-âíèç”, ïðè ýòîì ïðèñóòñòâóåò íåáîëüøàÿ áîëü. Ýòî òàê è äîëæíî áûòü, èëè íóæíî ïî íîâîé ëîìàòü? | ||
| Ïîäåëèòüñÿ: | ||
| Re: õðÿù ïîñëå ïåðåëîìà? | #549695 | íàâåðõ | |
Àâòîð: ***vladmir***
Êèðïè÷ èëè êîñòü? | |||
| Ïîäåëèòüñÿ: | |||
| Re: õðÿù ïîñëå ïåðåëîìà? | #549701 | íàâåðõ |
Àâòîð: Äàìà èç Àìñòåðäàìà Ôîðìèðóåòñÿ êîñòíàÿ ìîçîëü. Ïðè ýòîì êîñòü ìîæåò íå ñðàñòèñü. Ñõîäèòå â òðàâìïóíêò. Âåðîÿòíî, äëÿ ïðàâèëüíîãî ñðàñòàíèÿ òðåáóåòñÿ èììîáèèçàöèÿ (ãèïñ). | ||
| Ïîäåëèòüñÿ: | ||
| Re: õðÿù ïîñëå ïåðåëîìà? | #549711 | íàâåðõ | |
Àâòîð: fender
À, íó òî åñòü íàðîñò íå åñòü ïîâîä äëÿ áåñïîêîéñòâà, ýòî íîðìàëüíî, äà? Ãèïñ òî ó ìåíÿ áûë, íî ÿ íå ñìîã âçÿòü â ðóêó îñíîâíîå îðóäèå òðóäà (ìûøü), ïîòîìó âûáðîñèë ãèïñ íà 3é äåíü. Âðîäå áû íè÷åãî | |||
| Ïîäåëèòüñÿ: | |||
| Re: õðÿù ïîñëå ïåðåëîìà? | #549712 | íàâåðõ |
Àâòîð: AvriK íó âîò òåïåðü çíàåòå, ïî÷åìó íàäî ãèïñ íîñèòü. Ê òðàâìàòîëîãó îáðàòíî,ïîëó÷àòü íàãîíÿé è ïóñòü ñìîòðèò. Åñëè íåîõîòî, ïðîäîëæàéòå íàáëþäåíèå, ïîñìîòðèì, ÷òî äàëüøå áóäåò) | ||
| 1/0 | | Ïîäåëèòüñÿ: | ||
| Re: õðÿù ïîñëå ïåðåëîìà? | #549744 | íàâåðõ | |
Àâòîð: pover_ (Î ïîëüçîâàòåëå)
âîò ýòî òû çðÿ ñäåëàë ÷óâàê. | |||
| 1/0 | | Ïîäåëèòüñÿ: | |||
| Re: õðÿù ïîñëå ïåðåëîìà? | #549816 | íàâåðõ | |
Àâòîð: Äàìà èç Àìñòåðäàìà
Îïàñíîãî äëÿ æèçíè â Âàøåì ñîñòîÿíèè íè÷åãî íåò. Îäíàêî, âåðîÿòíî, êîñòü òàê è íå ñðàñòåòñÿ. È ïîëíîöåííîé íå ñòàíåò. Åñëè Âàñ óñòðàèâàåò íåñêîëüêî íåïîëíîöåííàÿ ðóêà, èìåþùàÿ | |||
| Ïîäåëèòüñÿ: | |||
Âíèìàíèå! ñåé÷àñ Âû íå àâòîðèçîâàíû è íå ìîæåòå ïîäàâàòü ñîîáùåíèÿ êàê çàðåãèñòðèðîâàííûé ïîëüçîâàòåëü.
×òîáû àâòîðèçîâàòüñÿ, íàæìèòå íà ýòó ññûëêó (ïîñëå àâòîðèçàöèè âû âåðíåòåñü íà
ýòó æå ñòðàíèöó)
Источник
Как протекает в рентгенологическом изображении процесс заживления переломов? Как известно, репаративный процесс осуществляется при помощи так называемой мозоли. Эта мозоль исходит из эндоста, самого костного вещества и периоста (эндостальная, интермедиарная и периостальная мозоль). Главная, резко преобладающая роль при заживлении, как этому научили в особенности рентгенологические наблюдения, выпадает на долю периостальной мозоли.
Развитие мозоли проходит через три стадии — соединительнотканную, остеоидную и костную. Излившаяся из разорванных сосудов кровь образует в районе перелома между отломками и осколками большую гематому. Кровь очень быстро свертывается, и в фибринозно-кровяной сгусток из костного мозга и особенно надкостницы уже в первые часы после травмы устремляется огромное количество молодых соединительнотканных элементов, нарастает количество фибробластов. В 7—10 дней все прорастает в этой первой стадии пролиферирующей соединительной тканью. Затем при нормальных условиях заживления во второй стадии происходит метапластическое превращение этой более примитивной соединительной ткани в остеоидную, на что также требуется такой же недельный или полуторанедельный срок. Раньше остеоидную мозоль без достаточного основания, главным образом из-за ее „хрящевой плотности” при ощупывании безоговорочно и принимали за хрящевую. Фактически хрящевая ткань образуется лишь в том случае, когда концы отломков трутся друг о друга, т. е. когда нет полной иммобилизации. Затем уже, в третьей стадии, остеоидная ткань пропитывается апатитами и превращается в костную. Костная мозоль вначале велика и имеет рыхлое строение, в дальнейшем же в гораздо более медленных темпах наступает фаза обратного развития этой костной мозоли, ее перестройка, уменьшение и структурная реконструкция с весьма постепенным замедленным восстановлением более или менее нормальной костной архитектоники.
Соединительнотканная и остеоидная мозоли, понятно, рентгенологически совсем не определяются. Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: от возраста, от места перелома в различных костях и в различных частях одной и той же кости, от вида степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих кость мышц, от способа лечения, от осложнения течения регенеративного процесса, например инфекцией или каким-нибудь общим заболеванием и т. д. Следует полагать, что немаловажную роль играют и нервные влияния. На основании убедительных экспериментальных данных Р. М. Минина считает зависимость между явлениями регенерации костной ткани и нервной системой твердо установленной, причем она рассматривает дистрофические поражения нервной системы как преобладающий в этом отношении фактор. Открытые переломы заживают значительно медленнее закрытых. Практически важно, что раз на рентгенограммах уже появились признаки обызвествления мозоли, консервативная репозиция отломков запоздала.
При поднадкостничных детских переломах мозоль имеет очень небольшие размеры, она окружает место перелома в виде правильной веретенообразной муфты. Первые отложения извести показываются на хорошем снимке детской кости к концу первой недели. Они имеют вид единичных нежных пятнистых бесструктурных теней, окружающих кость и располагающихся параллельно корковому слою. Между наружным слоем коркового вещества и тенью обызвествленной периостальной мозоли вначале имеется свободная полоска, соответствующая камбиальному слою надкостницы с остеобластами.
У взрослых первые нежные облаковидные очаги обызвествления появляются на рентгенограмме в среднем не раньше 3—4 недель (на 16—22-й день) после перелома. Одновременно с этим или на несколько дней раньше концы отломков несколько притупляются и контуры коркового слоя отломков становятся в области мозоли несколько неровными и смазанными, теряют свою резкую ограниченность. В дальнейшем боковые поверхности, концы и углы костей в районе перелома еще больше сглаживаются, тень мозоли становится более интенсивной и принимает очаговый зернистый характер. Затем отдельные участки сливаются и при полном обызвествлении костная мозоль приобретает характер циркулярной гомогенной массы. Постепенно тень сгущается и наступает так называемая костная консолидация на 3—4—б—8-м месяце перелома. Таким образом, костная консолидация колеблется в очень широких пределах. В течение первого года костная мозоль продолжает моделироваться, по структуре она еще не имеет слоистого строения, ясная продольная исчерченность появляется только через 11/2—2 года. Линия перелома исчезает поздно, в периоде между 4-м и 8-м месяцем; она в дальнейшем, соответственно развитию в костном веществе пояса остеосклероза, на рентгенограмме уплотняется. Эта более темная линия перелома, так называемый костный шов, может быть видна еще тогда, когда костная мозоль уже закончила свое обратное развитие, т. е. рассосалась полностью.
Отсюда видно, что целость кости при нормальных условиях восстанавливается значительно медленнее, чем это принято считать в клинике. Рентгенологические симптомы течения процесса заживления перелома сильно запаздывают по сравнению с клиническими симптомами. Это должно быть подчеркнуто для того, чтобы предостеречь клинициста от чрезмерного консерватизма; пользуясь одним только рентгенологическим контролем, клиницист рискует стать слишком сдержанным при предоставлении кости функциональной нагрузки. Уже соединительнотканная мозоль с едва заметными облачками обызвествления может с функционально-клинической точки зрения быть вполне полноценной, и не давать конечности функционировать в подобном случае — значит задерживать темпы дальнейшей нормальной эволюции и инволюции всего восстановительного процесса.
Костная мозоль в сравнительно редких случаях приобретает и узка диагностическое значение. Мозоль предоставляет рентгенологу возможность задним числом распознать нарушение целости кости, которое в остром периоде после травмы осталось клинически или рентгенологически просмотренным. Это бывает главным образом, при поднадкостничных переломах в детском возрасте, но также при трещинах и переломах малых трубчатых костей (фаланг, пястных и плюсневых костей) у взрослых. Важно, что даже линия перелома,, вначале сомнительная или вовсе невидная, иногда отчетливо выступает на снимках только-через несколько недель или месяцев после: травмы. При подобной поздней диагностике перелома на основании появления одной только-мозоли необходимо остерегаться его смешения с травматическим периоститом, — мозоль на месте перелома окружает в виде муфты всю кость, в то время как периостальный нарост возвышается над костью только в одну сторону. Отличительного распознавания требуют-также все сложные явления перестройки, о которых подробно говорится в отдельной главе (кн. 2, стр. 103).
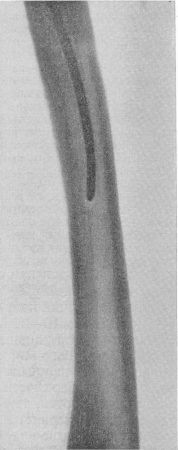
Рис. 27. Реактивный остеосклеротический футляр вокруг металлического штифта в костномозговом канале бедренной кости, развившийся после полуторалетнего его пребывания.
Некоторые особенности представляют-процессы заживления при новых методах лечения переломов интрамедуллярным. остеосинтезом, т. е. внутрикостной фиксацией отломков металлическим штифтом, из нержавеющей стали. Идея „загвоздки” отломков при помощи металлической спицы была, высказана впервые в 1912 г. И. К. Спижарным. Эти методы применяются не только при свежих закрытых неинфицированных переломах больших трубчатых костей (бедра, плеча, костей голени и особенно предплечья), но также при открытых инфицированных переломах, замедленной консолидации, ложных суставах, реконструктивных остеотомиях и пр. Благодаря металлическому стержню достигается наилучшее сопоставление отломков и, что еще важнее, их надежное удержание. Весь процесс заживления качественно улучшается и несколько ускоряется. Штифт действует в качестве асептического инородного тела как: стимулятор восстановительных явлений.
Рентгенологическая картина репаративных процессов при применении металлических штифтов изучена Н. Н. Девятовым и под нашим руководством Н. С. Денисовым. Начальные признаки эндостальной мозоли, исходящей из костномозговых каналов отломков, появляются прежде-всего на концах костных отломков, притом на дистальном отломке раньше, чем на проксимальном. Периостальная мозоль появляется на рентгенограммах через 6—7 дней после эндостальной мозоли. Эта периостальная мозоль развивается сначала на боковых поверхностях отломков, а уж впоследствии образует циркулярную муфту. При оскольчатых переломах мозоль и здесь приобретает причудливые формы, бывает нередко избыточной, с облаковидной структурой. Обызвествление мозоли при диафизарных переломах бедра, плеча и костей предплечья чаще всего появляется в течение 2-го месяца, а к исходу 3-го месяца наступает костная консолидация. Костный шов держится долго, он исчезает через б—8 месяцев и позже, а полное обратное развитие костной мозоли заканчивается, как и без штифта, лишь через 11/2—2 года. Если на концах костных отломков вместо образования эндостальной мозоли появляется замыкательная костная пластинка, то это верный ранний симптом начала формирования псевдоартроза.
Вокруг металлического стержня внутри костномозгового канала закономерно развивается плотный цилиндрический костный футляр, или чехол (рис. 27), который лишь очень медленно, в течение многих месяцев, претерпевает обратное развитие после удаления металлического стержня. Иногда над шляпкой гвоздя, торчащего вне кости (например, над и внутри от области большого вертела бедра), возникает реактивное обызвествление и даже окостенение мягких тканей, вероятнее всего, вытесненного костного мозга, в виде гриба.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Хрящевой перелом в голеностопном суставе. Диагностика и лечение
Описано подтаранное стрессовое повреждение, вызванное действием инверсионной силы. Больные жалуются на хронические боли в средней части стопы, хромоту и неограниченные движения в подтаранном суставе. Этот вид травмы встречается у спортсменов препубертатного возраста. Повреждение можно выявить при сканировании кости. Движения в подтаранном суставе обычно восстанавливаются, но на это может потребоваться от 6 мес до 2 лет.
Синдром пазухи предплюсны — четко локализованный синдром посттравматической стопы, характеризующийся болями над наружным отверстием пазухи предплюсны и ощущением нестабильности голеностопного сустава. У большинства больных в анамнезе отмечаются повторные растяжения голеностопного сустава.
При обследовании определяют боль по наружному краю стопы, усиливающуюся при надавливании над наружным отверстием пазухи предплюсны, и ощущение нестабильности заднего отдела стопы при ходьбе по неровной поверхности. Этот синдром можно диагностировать, введя местный анестетик в пазуху предплюсны и наблюдая за исчезновением боли.
При лечении могут потребоваться повторные инъекции смеси стероидных гормонов и анальгетиков. У некоторых больных прекрасные результаты дает хирургическое лечение.
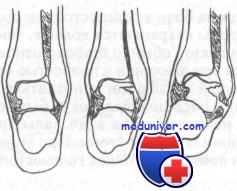
Механизм повреждения, вызывающий хрящевой перелом блока таранной кости
«Растяжение связок голеностопного сустава с последующим травматическим артритом» и «подросток с незаживающим растяжением голеностопного сустава» — вот две типичные ситуации, когда врачу неотложной помощи следует предположить возможность хрящевого перелома у больного с давним повреждением голеностопного сустава.
Приведем две локализации, где, как правило, происходят переломы хряща в голеностопном суставе, обе находящиеся на блоке таранной кости. Первая — по верхненаружному краю, вторая — по верхневнутреннему краю блока. Перелом хряща верхненаружного края возникает вследствие тыльного сгибания и супинации стопы, при этом разрыва связок может и не быть. Это чаще наблюдается у ребенка с эластичным связочным аппаратом.
Перелом хряща верхневнутреннего края происходит при подошвенном сгибании стопы, узкая часть таранной кости вбивается в вилку прямым ударом, например, когда прыгун жестко приземляется на пальцы супинированной стопы. Более редкими местами локализации перелома хряща являются латеральная лодыжка и задняя суставная поверхность ладьевидной кости. На рисунке изображен механизм возникновения перелома хряща таранной кости.

Клиника хрящевого перелома в голеностопном суставе
Пациент жалуется на боли в голеностопном суставе, не поддающиеся лечению. Симптомы сохраняются дольше, чем растяжение. Пальпация лодыжки или связок обычно безболезненна. Клинические проявления усиливаются при движении и полностью стихают в покое, хотя после продолжительной ходьбы могут появиться легкая припухлость и тупая боль. Данные обследования могут быть отрицательными, за исключением того момента, когда врач пальпирует блок таранной кости при подошвенном сгибании стопы. При этом возможна точечная болезненность. При повторных отеках голеностопного сустава может развиться синовит.
Рентгенография голеностопного сустава может выявить кратерообразное углубление или полупрозрачный костный фрагмент, иногда окруженный участком просветления. Лучшие проекции для выявления этого повреждения — переднезадняя со стопой в положении тыльного сгибания и 10° внутренней ротации при наружной локализации перелома и переднезадняя со стопой в положении подошвенного сгибания при локализации перелома с внутренней стороны.
Лечение хрящевого перелома в голеностопном суставе
Больных с подозрением на это повреждение необходимо направлять на консультацию к ортопеду, поскольку травматический артрит — это осложнение из-за неоказанной своевременно помощи при травме. Хирургическое лечение дает наилучшие результаты, хотя в некоторых случаях делаются попытки консервативного лечения, заключающегося в наложении гипсовой повязки на 6 мес с полным исключением весовой нагрузки на поврежденную конечность. При смещении фрагмента он попадает в полость сустава, что приводит к неизлечимому хроническому артриту.
– Также рекомендуем “Таранно-большеберцовый экзостоз. Диагностика и лечение”
Оглавление темы “Травмы голении и стопы”:
- Ушиб ноги – голени. Диагностика и лечение
- Синдром расколотой голени и туннельные синдромы ноги. Диагностика и лечение
- Разрыв мышц голени и стрессовый перелом ноги. Диагностика и лечение
- Функциональная анатомия голеностопного сустава. Суставная капсула и сухожилия
- Механизмы растяжения голеностопного сустава. Классификация
- Клиника растяжения голеностопного сустава. Диагностика
- Лечение растяжений голеностопного сустава. Осложнения
- Хрящевой перелом в голеностопном суставе. Диагностика и лечение
- Таранно-большеберцовый экзостоз. Диагностика и лечение
- Ушиб и растяжение стопы. Диагностика и лечение
Источник
