Переломы зуба аксиса
Лечение перелома зуба аксиса и смещения в области атланто-аксиального сочленения
Обследование и транспортировка пострадавшего должны проводиться крайне бережно и осторожно. В процессе неосторожного обследования и транспортировки при переломе зуба аксиса без смещения может наступить вторичное смещение атланта и головы и вызвать сдавленно или повреждение мозга. По показаниям проводится симптоматическое медикаментозное лечение. Пострадавшего укладывают в постель в положении, на спине. При отсутствии смещения и сопутствующих тяжелых повреждений накладывают краниоторакальную гипсовую повязку, которую через 6-8-10 месяцев заменяют съемным корсетом. Внешнюю иммобилизацию прекращают только при наличии уверенности в наступлении костного сращения. В противном случае больной вынужден или постоянно пользоваться ортопедическим корсетом, или подвергнуться операции окципитоспондилодеза (затылочно-шейный артродез).
При наличии смещения сломанного зуба необходимо устранить имеющийся подвывих или вывих (!) и сопоставить отломки сломанного зуба. Достигается это или ручным вправлением, что допустимо только в опытных руках, или вправлением с помощью вытяжения (скелетное вытяжение за кости свода черепа, петля Глиссона). И в первом, и во втором случае от врача требуется ясное представление о характере повреждения и смещения отломков, умение объемно представить взаиморасположение сместившихся позвонков и их отношение к спинному мозгу.
Обезболивания не применяют. Манипуляции при вправлении зависят от характера смещения: при передних подвывихах производят растяжение по длине и экстензию головы, при задних смещениях – растяжение по длине и флексию. Все манипуляции осуществляют под рентгенологическим контролем. Ручное вправление требует от врача известных навыков. По достижении вправления ручным способом или вытяжением накладывают краниоторакальную повязку из гипса и последующее лечение проводят так же, как и при переломах без смещения, если со стороны спинного мозга отсутствуют показания к более активному вмешательству (ревизия, декомпрессия).
Окципитоспондилодез – операция, заключающаяся в создании заднего костного блока между затылочной костью и верхним шейным отделом позвоночника при помощи костной пластики.
Первое сообщение об операции окципитоспондилодеза в доступной нам литературе принадлежит Forster (1927), использовавшему костный штифт из малоберцовой кости для стабилизации верхнешейного отдела позвоночника при прогрессирующем атланто-аксиальном вывихе после перелома зуба II шейного позвонка.
Juvara п Dimitriu (1928) сделали попытку произвести эту операцию у больного с тетраплегией; больной умер. Kahn u Iglessia (1935) впервые применили трансплантат из гребня крыла подвздошной кости для стабилизации позвоночника у больного с атланто-аксиальным подвывихом после перелома зуба аксиса и безуспешного консервативного лечения. Rand (1944) произвел эту операцию больному со спонтанным подвывихом атланта. Spillane, Pallisa и Jones (1957) сообщили о 27 подобных операциях, произведенных по различным показаниям. Об операции, произведенной по типу тотального шейного спондилодеза, в 1959 г. сообщили Perry и Nicel, осуществившие ее у больного с тяжелым параличом шейно-затылочной мускулатуры, возникшим в результате перенесенного полиомиелита. Мы произвели эту операцию в собственной модификации у пострадавшего с переломом корней дужек II шейного позвонка (Я. Л. Цивьян, 1963). Hamblen (1967) опубликовал 7 своих наблюдений. И. М. Иргер (1968) описал свой метод затылочно-шейного артродеза, осуществленный у 3 больных.
Следует подчеркнуть, что переломы и переломо-вывихи зуба аксиса относятся к числу опасных для пострадавшего и трудных для лечения повреждений шейного отдела позвоночника. Опасность этих повреждений обусловлена возможностью повреждения ствола мозга и верхних отделов спинного мозга, тяжелыми сотрясениями и ушибами головного мозга. Даже при первично неосложненных повреждениях легко может возникнуть вторичное повреждение мозга:
Независимо от того, имеется ли осложненное или неосложненное повреждение двух верхних шейных позвонков, результатом предпринятого оперативного вмешательства должна быть надежная внутренняя фиксация поврежденного отдела. Если на основании клинических данных пли в процессе оперативного вмешательства не возникает необходимости в ревизии содержимого позвоночного канала, задачей оперативного вмешательства являются вправление сместившихся фрагментов и их надежная иммобилизация. Если па основании клинических данных или в процессе оперативного вмешательства выявляется необходимость в ревизии содержимого позвоночного канала, то к упомянутым выше задачам добавляется дополнительная необходимость в хирургической обработке поврежденных элементов спинного мозга и устранение его компрессии. Надежная внутренняя фиксация при повреждении двух верхних шейных позвонков может быть достигнута с помощью окципитоспондилодеза.
Показания: свежие повреждения двух верхних шейных позвонков, сопровождающиеся нестабильностью этого отдела позвоночника; прогрессирующие атланто-аксиальные подвывихи после безуспешного консервативного лечения; некоторые врожденные аномалии верхних шейных позвонков, ведущие к нестабильности позвоночника; последствия ламинэктомии и других вмешательств на верхних шейных позвонках, вызывающие нестабильность позвоночника; как метод профилактики возникновения нестабильности в верхнем шейном отделе при некоторых опухолевых и деструктивных процессах в верхних шейных позвонках; тяжелые параличи шейной мускулатуры.
Предоперационная подготовка. При свежих повреждениях – максимально возможное быстрое и бережное клиническое, неврологическое и рентгенологическое обследование. При показаниях – соответствующее медикаментозное лечение. Необходимы бережное отношение к поврежденному шейному отделу позвоночника, надежная иммобилизация его; исключение лишнего переноса и перекладывания пострадавшего. Голова пострадавшего должна быть чисто выбрита.
Пострадавшего укладывают на спину. Осуществляют вытяжение за голову по длинной оси позвоночника руками помощника. Фиксация головы руками помощника осуществляется непрерывно с момента поступления пострадавшего до наложения скелетного вытяжения за кости свода черепа. После интубации и наступления наркозного сна при продолжающемся скелетном вытяжении по оси позвоночника с дополнительной иммобилизацией головы помощник поворачивает пострадавшего на живот. Под верхний отдел грудной клетки и лоб пострадавшего подкладывают клеенчатые плоские подушки.
Обезболивание – эндотрахеальный наркоз с управляемым дыханием.
Техника окципитоспондилодеза. Срединным линейным разрезом от затылочного бугра до остистого отростка V-VI шейных позвонков строго по средней линии послойно рассекают мягкие ткани. Если разрез произведен не строго по средней линии, а отклонился в сторону от выйной связки, возможно значительное кровотечение из мышц шеи. Поднадкостнично скелетируют затылочную кость па протяжении от затылочного бугра до заднего края большого затылочного отверстия и в стороны от него. Строго поднадкостнично. с соблюдением максимальной осторожности скелетируют заднюю дужку атланта, остистые отростки и дужки необходимого количества нижележащих шейных позвонков. При скелетировании задней дужки атланта следует быть особенно внимательным, чтобы не повредить позвоночную артерию. Соблюдение осторожности требуется еще и потому, что может иметь место врожденное недоразвитие задней дужки атланта или повреждение ее. Если производят вмешательство по поводу перелома корней дужек аксиса или имеются сопутствующие повреждения задних отделов других позвонков, то при скелетировании нижележащих позвонков следует удвоить осторожность. Вообще дужки шейных позвонков подвижны, тонки и требуют деликатных манипуляций. Ориентация в задних паравертебральных тканях может быть затруднена вследствие пропитывания их излившейся старой кровью. При вмешательствах в более поздние сроки отделение мягких тканей от дужек затруднено образовавшейся рубцовой тканью. Профузное кровотечение останавливают тампонадой раны марлевыми салфетками, смоченными горячим физиологическим раствором. Осматривают область повреждения. В зависимости от наличия или отсутствия показаний производят ревизию содержимого позвоночного канала с предварительной ламинэктомией или удалением сломанной дужки. В застарелых случаях может возникнуть необходимость в резекции заднего края большого затылочного отверстия и рассечения твердой мозговой оболочки.
Собственно окципитоспондилодез может быть осуществлен в двух вариантах. Первый вариант ограничивается только наложением проволочного шва и показан только при свежих повреждениях. Второй вариант сочетает в себе наложение проволочного шва и костную пластику.
Первый вариант. На 1 см влево и вправо от середины утолщения затылочной кости, образуемого нижней выйной линией, сверлом диаметром 2 мм вертикально в толще затылочной кости просверливают два параллельно идущих канала длиной 1-1,5 см. Эти каналы проходят в толще губчатой кости между наружной компактной пластинкой и стекловидной пластинкой затылочной кости. Такого же диаметра капал просверливают в поперечном направлении через основание остистого отростка II или III шейного позвонка. Через каналы в затылочной кости в виде П-образного шва проводят проволоку из нержавеющей стали диаметром 1,5-2 мм. Один из концов проведенной проволоки длиннее другого. Длинный конец проволочного шва проводят через поперечный канал в основании остистого отростка II или III шейного позвонка. Под визуальным контролем производят необходимую установку головы. Проволочный шов затягивают и прочно завязывают в виде восьмерки. Осуществляют гемостаз. На раны накладывают послойные швы. Вводят антибиотики. Накладывают асептическую повязку. Внешняя иммобилизация осуществляется скелетным вытяжением в течение 6-8 суток с последующим наложением краниоторакальной повязки. Наложенный проволочный шов исключает возможность приподнимания затылка и тем самым оберегает спинной мозг от возможности вторичного сдавления.
Этот вариант окципитоспондилодеза позволяет быстро закончить оперативное вмешательство. Им достигается достаточно надежная стабильность в области поврежденного отрезка позвоночника. Применяют его тогда, когда и силу возникших обстоятельств нельзя затягивать оперативное вмешательство, когда крайне нежелательно нанесение дополнительной операционной травмы больному, когда характер повреждения позволяет ограничиться такой фиксацией. К недостаткам этого варианта операции следует отнести возможность разрыва проволоки и несостоятельности шва. Когда пострадавший будет выведен из угрожаемого состояния, при наличии соответствующих показаний не исключается возможность во второй этап дополнить проведенное вмешательство костнопластической фиксацией.
Второй вариант, помимо наложения проволочного шва, предусматривает сразу же дополнительную костнопластическую фиксацию затылочной кости и поврежденного отрезка позвоночника. В зависимости от показаний, по поводу которых производят вмешательство, помимо манипуляций, осуществленных при первом варианте, дополнительно скелетируют остистые отростки и дужки нижележащих шейных позвонков. С остистых отростков и полудужек осторожно снимают компактную кость до обнажения подлежащей губчатой кости. На обнаженную губчатую кость полудужек по обеим сторонам от оснований остистых отростков укладывают два компактно-спонгиозных костных трансплантата, взятых из большеберцовой кости или гребня крыла подвздошной кости. Диаметр костных трансплантатов 0,75-1 см, длина их должна соответствовать протяженности подлежащего фиксации отрезка позвоночника от наружной поверхности затылочной кости плюс 0,75-1 см. Могут быть использованы как ауто-, так и гомотрансплантаты, которые следует укладывать таким образом, чтобы их губчатая поверхность прилежала к обнаженной спонгиозе полудужек и остистых отростков. Проксимальные концы костных трансплантатов упираются в затылочную кость вблизи заднего края большого затылочного отверстия. В местах соприкосновения трансплантатов с затылочной костью при помощи фрезы или маленьких полукруглых долот формируют пазы, проникающие в толщу спонгиозного слоя затылочной кости. Проксимальные концы костных трансплантатов вставляют в пазы затылочной кости, а остальную, более дистальную часть трансплантатов при помощи капроновых или тонких проволочных швов фиксируют к дужкам шейных позвонков. Образуется как бы костный мост, который перекидывается от затылочной кости к шейным позвонкам. Костную рану дополнительно выполняют. костной щебенкой. Если была проведена ламинэктомия, то на область, лишенную дужек, костную щебенку не укладывают. Рану послойно ушивают. Вводят антибиотики. Накладывают асептическую повязку.
Проволока, используемая для шва, должна быть изготовлена из достаточно эластичных марок нержавеющей стали. Как уже отмечалось, костные трапсплантаты берут или из большеберцовой кости, или из гребня крыла подвздошной кости. Предпочтение следует отдать аутотрансплантатам, но могут быть применены и консервированные холодом гомотрансплантаты. Вмешательство сопровождается внутривенным переливанием крови. Следует своевременно и полноценно восполнять кровопотерю и поддерживать адекватное дыхание.
Преждевременная экстубация больного опасна. Только при полной уверенности в восстановлении спонтанного дыхания можно удалить трубку из трахеи. В послеоперационной палате должны быть готовы к немедленному употреблению: набор трубок для интубации, аппарат для искусственного дыхания, набор инструментов для трахеостомии, система для внутриартерпального влиявания крови.
После операции пострадавшего укладывают в постель с деревянным щитом. Под область шеи подкладывают мягко-эластический валик, чтобы голова пострадавшего сохраняла заданное положение. Трос от скобы для вытяжения за кости свода черепа перекидывают через блок, закрепленный па головном конце кровати. Подвешивают груз в 4-6 кг.
Применяют симптоматическое медикаментозное лечение перелома зуба аксиса и смещения в области атланто-аксиального сочленения. Вводят антибиотики. По показаниям – курс дегидратационной терапии. На 6-8-е сутки снимают швы, удаляют скобу для вытяжения. Накладывают краниоторакальную повязку на 4-6 месяцев, затем ее снимают. На основании рентгенологического исследования решают вопрос о необходимости продолжения внешней иммобилизации. Вопрос о трудоспособности решают в зависимости от характера последствий бывшей травмы и профессии пострадавшего.
Затылочно-шейный артродез по И. М. Иргеру. Основное отличие метода затылочно-шейпого артродеза по И. М. Иргеру заключается в технике наложения прополочного шва. На основании приводимых расчетов автор метода считает этот способ более надежным и устойчивым. Суть метода сводится к следующему.
Положение пострадавшего на боку, обезболивание общее. Срединным разрезом при помощи электроножа рассекают ткани и скелетируют область чешуи затылочной кости, заднюю дугу атланта, остистые отростки и дужки II и III шейных позвонков. При передних подвывихах атланта автор советует резецировать заднюю дужку атланта. Особенно тщательно скелетируют область заднего края большого затылочного отверстия, для чего рассекают атланто-затылочную мембрану. При помощи бормашины просверливают два сквозных отверстия, расположенных на 1,5 см от средней линии и выше заднего края большого затылочного отверстия. Через эти отверстия выводят проволочный шов, идущий спереди назад по передней поверхности чешуи затылочной кости. Концы выведенного шва проводят через отверстие в остистом отростке II или III шейного позвонка и прочно завязывают. Укладку и фиксацию костных трансплантатов осуществляют так же, как описано нами. И. М. Иргер подчеркивает трудности проведения проволочного шва.
Источник
| Перелом зубовидного отростка | |
|---|---|
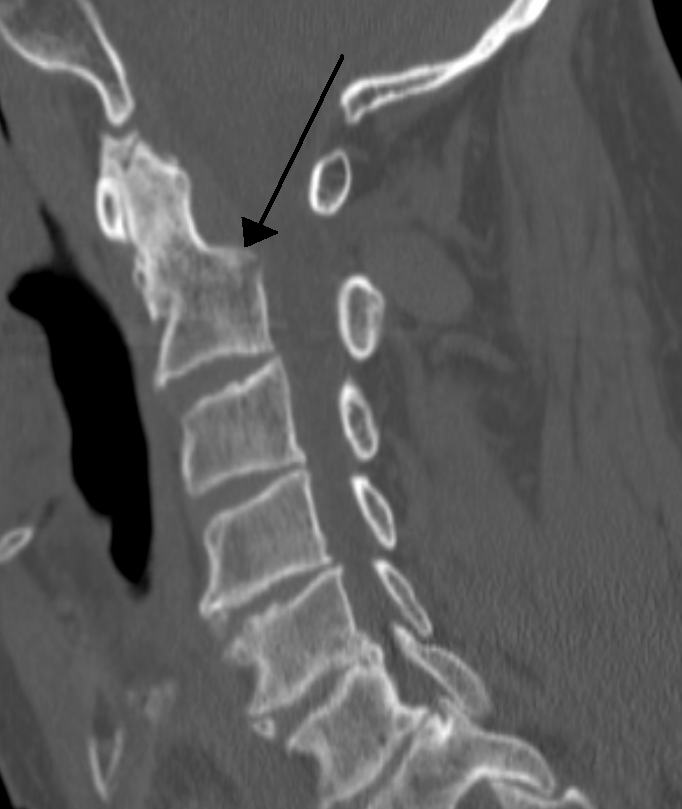
| Спиральная компьютерная томограмма перелома основания зубовидного отростка (тип II) со смещением | |
| МКБ-10 | S12.112.1 |
| МКБ-9 | 805.02805.02 |
Перелом зубовидного отростка — перелом зубовидного отростка II шейного позвонка. Может возникать при дорожно-транспортных происшествиях, либо при падении[1].
Механизм возникновения[править | править код]
Точный механизм переломов зубовидного отростка остаётся невыясненным. По всей видимости он включает в себя элементы сгибания, разгибания и ротации[2].
Классификация[править | править код]
Общепризнанной является классификация предложенная L. D. Anderson и R. T. D`Alonzo в 1974 году[3]. Она предполагает выделение трёх типов переломов зубовидного отростка[2].
- Тип I характеризуется наличием линии перелома на верхушке зуба. Встречается редко, в около 5 % случаев всех переломов данного анатомического образования[2].
- При типе II (более 60 %) линия перелома расположена на границе зубовидного отростка и тела позвонка[2].
- Тип III (около 30 %) предполагает отрыв зубовидного отростка вместе с частью тела эпистрофея[2].
Также достаточно информативной является классификация по А. А. Луцику, Н. К. Раткину и Н. М. Никитину 1998 года[4]:
1. Переломы через основание зуба:
а) без смещения;
б) со смещением:
— кпереди;
— кзади;
— под углом
2. Переломы шейки зубовидного отростка:
а) без смещения;
б) со смещением:
— кпереди;
— кзади;
— кнаружи;
— под углом;
— с диастазом
3. Переломы верхушки зубовидного отростка
4. Переломы через рудиментарный диск — остеоэпифизеолизы.
Клиническая симптоматика[править | править код]
Большинство пострадавших предъявляют жалобы на боль в шее и невозможность движений головы. Характерно ощущение обособленности головы от позвоночника. Многие придерживают голову во время ходьбы руками, чтобы исключить непроизвольные движения. Клинические симптомы могут варьировать от квадриплегии и вовлечения в процесс дыхательных центров продолговатого мозга до незначительных чувствительных и двигательных расстройств[2][4]. Особенностью переломов зубовидного отростка является возникновение в ряде случаев указанных симптомов в поздние сроки после травмы[4].
Диагностика[править | править код]
Диагностика заболевания включает наличие клинической симптоматики, данных пальпации, рентгенографии в 2-х проекциях (боковой и прямой через открытый рот) и компьютерной томографии. На снимках могут определяться линия перелома, наличие смещения, а также увеличение тени превертебральной ткани на уровне переднего бугорка атланта[4].
Лечение[править | править код]
Лечение может быть либо консервативным, либо оперативным. Переломы типа I требуют иммобилизации с помощью шейного воротника в течение 6-8 недель[5]. При переломах типа II могут применяться шейные ортезы Halo, либо проведение винтов, которые обеспечивают фиксацию отломка. Показано, что наиболее эффективными в контексте стабилизации отломков являются ранние операции. Затягивание проведения операции приводит к значительному уменьшению её эффективности, то есть формирования спондилодеза[6].
Примечания[править | править код]
- ↑ Omeis I., Duggal N., Rubano J. et al. Surgical treatment of C2 fractures in the elderly: a multicenter retrospective analysis // J Spinal Disord Tech. — 2009. — Vol. 22, № 2. — P. 91—95. — PMID 19342929.
- ↑ 1 2 3 4 5 6 Boyarsky I. C2 Fractures • Common C2 Fractures (англ.). Medscape (18 December 2014). Дата обращения 2 июля 2015.
- ↑ Anderson L. D., D`Alonzo R. T. Fractures of the odontoid process of the axis // J Bone Joint Surg Am. — 1974. — Vol. 56. — P. 1663—1674. — PMID 4434035.
- ↑ 1 2 3 4 Полищук Н. Е., Луцик А. А., Раткин И. К., Никитин М. Н. Часть II. Повреждения позвоночника и спинного мозга. Глава 1. Повреждения краниовертебральной области // Повреждения позвоночника и спинного мозга / Под ред. Н. Е. Полищука, Н. А. Коржа, В. Я. Фищенко. — К.: КНИГА плюс, 2001.
- ↑ Boyarsky I. C2 Fractures • Treatment & Management (англ.). Medscape (18 December 2014). Дата обращения 2 июля 2015.
- ↑ Cho D. C., Sung J. K. Analysis of risk factors associated with fusion failure after anterior odontoid screw fixation (англ.) // Spine. — 2012. — Vol. 37. — P. 30—34. — PMID 21228750.
Литература[править | править код]
- Кассар-Пулличино В. Н., Имхоф Х. Спинальная травма в свете диагностических изображений. — М.: МЕДпресс-информ, 2009. — 264 с. — ISBN 5-98322-530-8.
- Луцик А. А., Раткин И. К., Никитин М. Н. Краниовертебральные повреждения и заболевания. — Новосибирск: Издатель, 1998. — 557 с. — ISBN 588399-003-7.
Источник
