Переломы мыщелкового отростка нижней челюсти
Мыщелок — это суставная головка нижней челюсти, образующая вместе с нижнечелюстной ямкой височной кости височно-нижнечелюстной сустав. Мыщелковый отросток часть тела нижней челюсти, на которой находится головка сустава.

Механизм перелома мыщелкового отростка нижней челюсти
Виды и причины нарушения целостности мыщелкового отростка
Повреждения такого типа нередкое явление в челюстно-лицевой хирургии. Разновидности разрушения кости в этом месте нижней челюсти зависят от вектора приложения и сила удара либо давления. Перелом шейки нижней челюсти характерен для вектора приложения силы, направленного от подбородка к основанию черепа.
Если же соприкосновение с травмирующей поверхностью происходит, в направлении от бокового отдела в сторону противоположного уха ломается основание суставного отростка.
Виды переломов мыщелкового отростка нижней челюсти:
- разрушения в полости сустава – влечет за собой полный либо частичный разрыв суставной сумки и образование сколов суставной головки;
- нарушение целостности тела отростка – травма часто сопровождается смещением суставных концов и повреждением связочного аппарата; под воздействием передней группы жевательных мышц скол большего по размерам отломка смещается вниз; взаиморасположение краев перелома напрямую зависит от количества мышечных волокон, прикрепленных к поверхности сломанной кости.
- перелом в области сопряжения мыщелкового отростка и ветви нижней челюсти – линия излома стремится от вырезки нижней челюсти в сторону шестого, седьмого шейных позвонков; положение краев отлома относительно друг друга, определяет характер смещения сломанных костей;
Все вышеперечисленные типы бывают как одно, так и двусторонними.
Методы диагностирования перелом нижней челюсти в области мыщелкового отростка
Для определения данной категории переломов используются следующие, предварительные методы:
- Опрос больного и лиц его сопровождающих для установления конкретной причины возникновения травмы;
- Определение состояния пациента по клиническим признакам:
- частота дыхания и пульса;
- показатели артериального давления;
- нахождение больного в сознании реакция на вопросы;
- Локализация и установление характера травмы по внешним признакам (отечность тканей) и болевым ощущениям потерпевшего (качество жевательных движений);
- Пальпация места перелома:
- положительная реакция болевая реакция на давление в неповрежденных областях; наиболее сильный болевой симптом локализуется в месте перелома;
- выясняется амплитуда движения головки в сумке сустава, путем пальпированная головок сустава через слуховой проход в процессе открывания и закрывания рта; асинхронность движения в суставах указывает на повреждение суставного отростка;
Окончательный диагноз устанавливается только после рентгенологического обследования и обобщение совокупности всех данных.
Методики лечения перелома мыщелкового отростка нижней челюсти
Сложность лечения таких повреждений обуславливается сложностью строения ВНЧС. Необходимо добиться не только срастания поврежденного участка кости, но и восстановления жевательной и артикуляционной функций сустава. Существует несколько методов лечения переломов суставного отростка височно-нижнечелюстного сустава.
- самый распространённый метод устранения любого перелома кости, это совмещение отломков и обеспечение неподвижности за счет внешнего фиксирования подбородка специальным устройством; такой способ применим к одиночным переломам без особо сильных смещений отломков кости;
- нарушения целостности отростка вызывающие – даже незначительные изменения в положении прикуса, образующегося вследствие сдвига краев перелома – в таком случае для фиксации и сочленения места перелома используются на зубные шины с резиновыми кольцами для вытяжения нижней челюсти;
- повреждение обоих суставчатых отростков со смещением прикуса – в дополнении к зубным шинам, используются прокладки между зубов из быстроотвердевающих пластмасс либо дренажные трубки в несколько слоев;
- одно или двусторонние переломы со смещением суставных головок – сложный перелом, устраним только оперативными способами;
Выше перечислены в основном относительно несложные виды переломов мыщелковых отростков нижней челюсти, не требующие оперативного вмешательства. Нарушение целостности тела отростка в области шейки, а также различные разрушения в полости сустава имеют более сложную структуру.

Оперативное вмешательство при переломе мыщелкового отростка нижней челюсти
Оперативные способы лечения
Существует ряд обстоятельств, при которых оперативное вмешательство необходимо для устранения патологических изменений в височно-нижнечелюстном суставе. Таких, как ограниченная пассивная подвижность и тем более абсолютную парализованность сустава. Виды оперативного вмешательства:
- остеосинтез – или костный шов, применяется при нарушениях целостности отростка ближе к его основанию, в разнообразных сочетаниях; при осуществлении остеосинтеза необходимо добиваться максимального качества фиксации сломанной кости во избежание вспомогательного наложения шин на зубы;
- сочетание накостного спицевания, и металлического костного шва через отверстия, в отломках кости – используется в случаях, кода линия разлома находится ближе к головке мыщелкового отростка; здесь применение костного шва малоэффективно из-за малой площади оперативного поля;
- комбинированное закрепление путем введения в полость кости металлического фиксатора и накостном наложении удерживающих пластин в зоне перелома, закрепленных металлическими шурупами – осуществляется при переломе мыщелкового отростка нижней челюсти со смещением суставной головки;
- хирургическое приживление отломка при нарушении целостности головки либо полная ее замена соответствующими имплантатами – особо сложный вид перелома со смещением меньшего отломка за тыльную часть ветви нижней челюсти;
Схематическое изображение остеосинтеза при переломе нижней челюсти в области мыщелкового отростка
Выводы, основанные на тщательной обработке совокупной информации, об оперативных и ортопедических способах лечения переломов мыщелкового отростка нижней челюсти:
- Оперативное лечение нарушения целостности кости суставного отростка должно быть выполнено с максимальным качеством фиксации сломанной кости во избежание вспомогательного шинирования зубов;
- При операциях, связанных с наложением закрепляющих устройств и приданию суставу исходного положения необходимо использования ингаляционного способа введения наркоза через трахею;
- Применение оперативного способа лечения целесообразно при переломах в области сопряжения мыщелкового отростка и шейки нижней челюсти со смещением головки сустава; либо при других обстоятельствах, исключающих использование консервативных способов лечения;
- Когда линия трещины находится ближе к мыщелковому отростку, применение консервативного лечения малоэффективно вследствие сложности перелома; необходимо применение комбинированных способов крепления;
- Применение метода костного шва дает гарантированно благоприятный результат, при нарушениях целостности отростка ближе к его основанию разнообразных сочетаниях; При определенных условиях, описанных выше, такие повреждения мыщелкового отростка могут быть исправлены без оперативного вмешательства;
Последствия неправильного заживления
Неблагоприятные следствия неверного сращивания повреждений мыщелкового отростка височно-нижнечелюстных суставов:
- деформация прикуса различной степени сложности;
- неполной закрывании нижней челюсти;
- нарушение жевательной функции;
- ухудшение артикуляционных возможностей сустава;
Типы неправильного заживления повреждений с вывихом обоих суставов, при которых есть возможность обойтись без применения операций:
- Возникновение соединительных тканей в месте перелома между головкой отростка и нижней челюстью;
- То же образование, но уже с основанием черепа;
- Сращивание суставной головки с отломком нижней челюсти в нефункциональном положении;
- Образование ложного сустава в месте перелома;
- Костное сращивание суставной головки с височной костью черепа и возникновение псевдоартроза на лини излома кости;
Необходимо отметить альтернативное лечение таких последствий вероятно только при своевременном вмешательстве на ранних стадиях развития перечисленных патологий.
Источник
Переломы в области нижней челюсти и ее ветвей чаще всего случаются у представителей сильного пола в результате аварий, огнестрельных ранений, ударов в драке. Подобные повреждения мыщелкового отростка, который и располагается на нижней челюсти, занимают второе место среди общих повреждений нижней челюсти. Они бывают как двухсторонние, так и односторонние, последние наблюдаются в два раза чаще.
СПРАВКА. Перелом заднего отростка верхнего края ветви нижней челюсти характеризуется как травматический, если воздействующая сила была выше пластических возможностей костной ткани, или патологический, когда усилие, повредившее челюсть, не превысило физиологических возможностей ткани кости.
У мыщелкового отростка есть шейка, основание и головка. При ударе по подбородку ломается шейка этого отростка, переломы в этой области бывают поперечными и косыми. Если удар приходится на боковой отдел тела или ветви, то повреждается основание, в этих случаях механизм перелома мыщелкового отростка — перегиб.
Переломы левой или правой ветви нижней челюсти в основном являются закрытыми и могут встречаться на любом участке мыщелкового отростка с повреждениями его составляющих, но при ранении мягких тканей вокруг кости могут быть и открытыми.
Первая помощь
При травмировании ветви нижней челюсти человек ощущает острую боль, у него немеют губы. Также при повреждении:
- невозможно жевать;
- отекают мягкие участки лица;
- плохо открывается рот;
- происходит чрезмерное выделение слюны;
- кровотечение из кровеносных сосудов слизистой оболочки полости рта.
Для оказания первой помощи доктор осматривает полость рта и удаляет инородные предметы и сломанные зубы. В случае западения языка используется специальная методика для воздуховода. Пациенту дают обезболивающий препарат с ненаркотическим анальгезирующим веществом.
Для транспортировки в лечебное учреждение на подбородок пострадавшего накладывается пращевидная повязка, сам пациент располагается на боку либо лицом вниз. Госпитализация осуществляется в отдел челюстно‐лицевой хирургии.
Диагностика
При травме нижней челюсти выполняется обязательное рентгенологическое исследование. Затем проводится ортопантомография, которая позволяет получить развернутое изображение всех отделов лицевого скелета. Этот метод способствует точной постановке диагноза, не дает развиться осложнениям.
При сложных переломах со смещением выполняется компьютерная томография, с ее помощью можно получить объемную реконструкцию расположения фрагментов костей. Информативным способов при переломе ветвей нижней челюсти является применение ультразвукового исследования, этот способ помогает обнаружить незначительные смещения отломанных фрагментов.
Лечение
Терапия проводится консервативными либо хирургическими методами. Оперативное вмешательство требуется при:
- выраженном нарушении в строении мыщелкового отростка;
- существенном нарушении функций челюсти;
- ограничении движений нижней челюсти.
Операция заключается в реплантации мыщелкового отростка нижней челюсти для полноценного восстановления функции челюсти с помощью различного вида металлоконструкций для скрепления, например титановых мини‐пластин.
СПРАВКА. Потерянные во время травмы зубы восстанавливают после сращивания костей челюсти.
Также хирургическое вмешательство требуется для сопоставления смещенных участков кости при переломе. Применяются методы прямого или непрямого остеосинтеза. Впоследствии используют магнитотерапию и УВЧ примерно на 5 дней после шинирования.
Консервативное лечение может быть показано при смещении отломка под углом не более 45 градусов от вертикальной оси мыщелка. Для этого используются специальные повязки и бимаксиллярные шины с иммобилизацией резиновыми тягами. Шины изготавливаются со слепков челюсти, они позволяют избежать повторного смещения костей. Чаще такое лечение применяется у детей.
Последствие перелома
Если не заняться вовремя лечением, то перелом срастется неправильно. Отсюда возникнет деформация челюсти, микрогения, асимметрия лица. В виде серьезного осложнения возможно воспаление костной ткани. При своевременном лечении прогноз благоприятный.
На сращение костной ткани влияет возраст, стадия формирования костной мозоли, сопутствующая патология. Для ускорения заживления челюсти необходимо соблюдать все рекомендации врача, посещать физиотерапевтические процедуры, затем выполнять специальную гимнастику для мышц лица. Неосложненный перелом суставного отростка нижней челюсти заживает около 1 месяца, осложненный – от 3 месяцев и более.
Источник
По данным Всемирной организации здравоохранения, процент переломов мыщелкового отростка нижней челюсти (МОНЧ) в структуре общего количества травматических переломов нижней челюсти составляет 35%. До 30% от этой доли приходится на переломы головки МОНЧ. Несмотря на небольшой процент встречаемости данного вида травмы, проблема лечения этой патологии остается актуальной для челюстно-лицевых хирургов как в нашей стране, так и за рубежом [1–13]. Это обусловлено сложностью клинической и рентгенологической диагностики, неоднозначностью показаний к хирургическому лечению, а также особенной сложностью хирургического вмешательства при переломах головки МОНЧ.
Стоит отметить неуклонную тенденцию к увеличению доли травматических повреждений челюстно-лицевой области в целом, и головки МОНЧ в частности, связанную с ростом дорожно-транспортного и бытового травматизма [4, 5 12, 13]. Переломы головки МОНЧ неминуемо сопряжены с повреждением других структур височно-нижнечелюстного сустава (ВНЧС), что также негативно влияет на прогноз лечения и сроки реабилитации [2]. Все вышеизложенные особенности проблемы накладывает особую ответственность на исследователей, занятых разработкой диагностики и лечения переломов головки МОНЧ.
Диагностические трудности при обследовании пациентов с подозрением на перелом головки МОНЧ связаны с тем, что использование традиционных рентгенологических методик представляет определенные трудности как на догоспитальном этапе, так и в условиях стационара. Рекомендуемые методы рентгенологической диагностики – рентгенография черепа в прямой (носолобной) проекции, рентгенография нижней челюсти в боковых проекциях, ортопантомография – не всегда позволяют диагностировать переломы головки мыщелкового отростка нижней челюсти. Так, по данным Н.А. Рабухиной, повреждения мыщелкового отростка не распознаются по обзорным снимкам почти у 25% больных [6].
В последнее время перед челюстно-лицевыми хирургами открываются новые возможности диагностики повреждений МОНЧ, связанные с активным внедрением в практику мультиспиральной компьютерной томографии (МСКТ), а также магнитно-резонансной томографии (МРТ), позволяющих с высокой степенью достоверности изучить состояние мягкотканных компонентов височно-нижнечелюстного сустава, в состав которого входит головка МОНЧ. Несмотря на указанные трудности, вопросы диагностики высоких переломов головки МОНЧ и повреждений ВНЧС в последнее десятилетие нашли свое отражение в работах отечественных исследователей, чего нельзя сказать о проблеме выбора тактики хирургического лечения [1, 2, 6].
В настоящее время трудности хирургического лечения высоких переломов МОНЧ не позволяют исследователям выработать консолидированную тактику оказания помощи пациентам с данной патологией. Ряд клиницистов, в особенности в нашей стране, придерживаются консервативной тактики лечения, в сочетании с ранней функциональной нагрузкой на поврежденный ВНЧС. Однако такой подход не может обеспечить полного анатомо-функционального восстановления структур ВНЧС, что приводит к посттравматическим нарушениям вплоть до развития анкилоза [3]. Другие исследователи отдают предпочтение хирургическому методу лечения с целью не только точной репозиции костных фрагментов головки МОНЧ, но и восстановления функционально значимых взаимоотношений мягкотканных структур ВНЧС [1–3, 7–13].
Челюстно-лицевые хирурги за последние 50 лет активно совершенствовали методики хирургического лечения переломов головки МОНЧ. Так, вплоть до 1970-х годов в качестве основной хирургической методики лечения данной патологии использовалась кондилэктомя, приводившая к выраженным функциональным нарушениям не только на стороне поражения, но и контралатерально. В.А. Малышевым была разработана методика реплантации головки МОНЧ с применением в качестве фиксатора спицы Киршнера в комбинации со стальной проволокой. В.М. Безруковым предложена методика, предусматривающая вертикальную остеотомию ветви нижней челюсти с последующим извлечением фрагмента головки МОНЧ, остеосинтез вне раны и реплантацию остеотомированного фрагмента из подчелюстного доступа [1, 2].
В различных модификациях данная методика остеосинтеза, выполняемая из подчелюстного или зачелюстного доступов, широко применяется в практике отечественных челюстно-лицевых хирургов, несмотря на отсутствие возможности полноценной визуализации внутрисуставных структур, а также риск асептического некроза реплантата.
А.А. Никитиным предложена методика замещения поврежденного (в результате перелома головки МОНЧ) ВНЧС ортотопическим аллотрансплантатом. Несмотря на хорошие результаты применения данного метода, использование его ограничено в связи со сложностью забора аллотрансплантата у спецдонора и его лабораторной подготовки, а также законодательными препятствиями, сопровождающими отечественную трансплантологию.
В своих современных работах отечественные авторы в большинстве случаев предпочитают доступ к головке МОНЧ из разреза, окаймляющего угол последней, что является по сути сочетанием подчелюстного и зачелюстного хирургических доступов, с последующей остеотомией ветви нижней челюсти и реплантацией головки МОНЧ. Данные об использовании предушного доступа к головке МОНЧ в отечественной литературе носят единичный характер, несмотря на неоспоримые преимущества подобного подхода, позволяющего в большинстве случаев отказаться от извлечения из раны малого фрагмента головки МОНЧ, что позитивно сказывается на питании последнего и снижении риска асептического некроза [2]. Ряд авторов также указывают на возможность некроза малого фрагмента ввиду отсутствия компрессии между отломками головки. С целью достижения компрессии костных фрагментов в отечественной науке в последние десятилетия активно разрабатываются фиксаторы с эффектом термомеханической памяти. Однако использование большинства существующих устройств для фиксации с эффектом памяти формы не представляется возможным без реплантации малого фрагмента головки МОНЧ [3]. В зарубежных источниках однозначно указывается на целесообразность применения предушного доступа к головке МОНЧ [12]. Также по причине отсутствия необходимой компрессии между фрагментами зарубежные авторы отказываются от применения мини- и микропластин для остеосинтеза, отдавая предпочтение винтам длиной не менее 15 мм, располагаемым по направлению от наружнего мыщелка головки МОНЧ к внутреннему [11]. Однако применение в данной методике стандартного самонарезающего винта от системы остеосинтеза «пластина – винт» не позволяет достичь достаточной силы компрессии.
Нерешенные трудности указывают на актуальность проблемы хирургического лечения переломов головки МОНЧ, заставляющую клиницистов продолжать исследования в целях улучшения результатов лечения данной патологии.
В клинике челюстно-лицевой хирургии ГБУЗ МО «МОНИКИ им. М.Ф. Владимирского» разработана и успешно внедрена в клиническую практику новая методика остеосинтеза головки нижней челюсти.
После обработки кожи выполняется разрез в предушной области с продолжением на височную область, тупым и острым путем ткани расслаиваются до капсулы ВНЧС. Производится артротомия и расширение полости сустава инструментом, разработанным в клинике. Расширение полости ВНЧС позволяет визуализировать и репонировать смещенные фрагменты головки МОНЧ, при необходимости частично отделив ее от латеральной крыловидной мышцы. После репозиции фрагментов выполняется остеосинтез компрессионным канюлированным винтом (рис. 1). Двойная резьба компрессионного винта позволяет добиться компрессии фрагментов. Диск ВНЧС репонируется и фиксируется к тканям биламинарной зоны. Ткани ушиваются послойно. Рана дренируется.
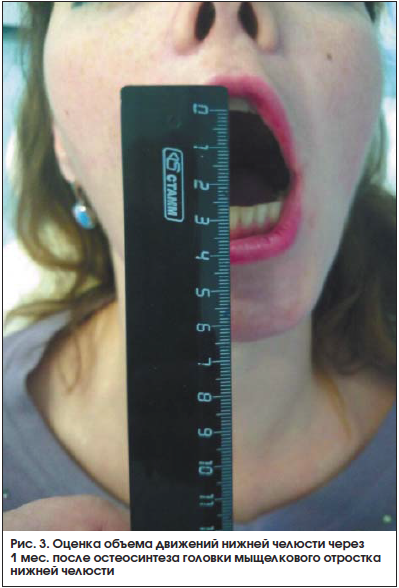
С применением описанной методики было выполнено 15 операций. В контрольной группе из 15 пациентов выполнялась реплантация головки МОНЧ из подчелюстного доступа. Результаты оценивались в сроки 1, 3 и 6 мес. после хирургического лечения. Критерием оценки эффективности лечения служил объем физиологических движений нижней челюсти. В качестве рентгенологического контроля использовали МСКТ с анализом изменений суставной высоты, определением денситометрической плотности костной мозоли в области перелома, а также измерением размеров головки мыщелкового отростка в сравнении с ранее проведенными исследованиями (рис. 2, 3).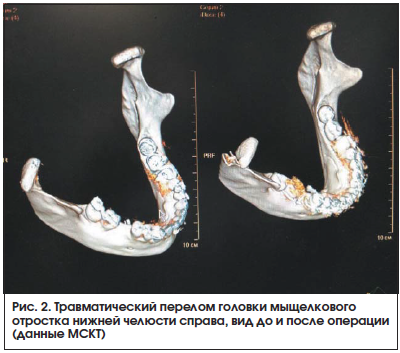

В контрольной группе отмечено 3 случая некроза реплантата с выраженными функциональными нарушениями: ограничением открывания рта, выраженной девиацией нижней челюсти на сторону поражения более чем на 5 мм, невозможностью полноценного приема пищи, формированием свищевых ходов на коже. В одном случае отмечено формирование анкилоза ВНЧС на 5-м месяце наблюдений. Межчелюстная фиксация, сопровождавшая все операции в контрольной группе, не позволяла проводить раннюю функциональную реабилитацию, что отразилось на сроках ограничения открывания рта, которые составили 1,5–2 мес. у всех пациентов. Дисфункция ВНЧС, проявляющаяся хрустом и болевыми ощущениями в зоне ВНЧС, отмечена у 5 пациентов. При проведении МРТ ВНЧС у данных пациентов определялся вентральный вывих диска ВНЧС без репозиции. Стойких парезов краевой ветви лицевого нерва в контрольной группе не отмечено. Сроки временного пареза достигали 3–4-х месяцев у 2-х пациентов. Рентгенологическое снижение суставной высоты более чем на 3 мм отмечено у 9 пациентов из 15 на 6-м месяце после операции, за счет уменьшения размеров головки МОНЧ в результате ее частичного лизиса.
В исследуемой группе значимой резорбции малого фрагмента головки МОНЧ не отмечено. Уменьшение суставной высоты более чем на 3 мм определялось у 4-х пациентов, что было связано с неполным ее восстановлением во время операции. При контрольных МСКТ через 1, 3 и 6 мес. этот показатель в исследуемой группе не менялся, тогда как в контрольной группе имелась тенденция к прогрессирующему уменьшению суставной высоты с течением времени. У данных пациентов отмечалась девиация нижней челюсти в сторону поражения не более чем на 2–4 мм. Отсутствие необходимости межчелюстной фиксации после операций с применением описанной методики положительно сказалось на функциональных возможностях – открывание рта на 3 см и более пациенты из исследуемой группы демонстрировали при проведении функциональных проб в сроки 1,5–2 нед. после операции. Стойких парезов лицевого нерва в исследуемой группе не отмечено.
В послеоперационном периоде пациентам проводилась активная антибактериальная терапия – внутримышечное введение антибактериальных препаратов группы линкозамидов и цефалоспоринов. Продолжительность антибактериальной терапии индивидуальна, зависит от особенностей течения послеоперационного периода и варьирует от 5 до 8 сут. В качестве противовоспалительного препарата и с целью купирования болевого синдрома в течение 5 сут после операции применялся препарат лорноксикам (Ксефокам). Из череды НПВС мы остановили свой выбор на лорноксикаме, т. к. он ингибирует ЦОГ-1 и ЦОГ-2 в сравнимых концентрациях, таким образом, индекс воздействия на данные ферменты составляет единицу. Лорноксикам повышает уровень динорфина и β-эндорфина в плазме, что говорит о центральном механизме действия. Благодаря сбалансированному ингибированию ЦОГ-1 и ЦОГ-2 Ксефокам сочетает выраженную анальгетическую и противовоспалительную активность с низким риском возникновения нежелательных явлений [14]. Влияние на механизмы воспалительной реакции определяет целесообразность применения НПВС (лорноксикама) у больных в стоматологии. Лорноксикам (Ксефокам, Ксефокам рапид) занимает важное место в алгоритме стартовой терапии острой боли; доказана эффективность и безопасность его парентерального и перорального применения, включая форму рапид. В плацебо-контролируемом слепом исследовании N. Bölükbasi et al. (2012) по изучению эффекта лорноксикама в хирургической стоматологии у больных, которым устанавливали до 3-х имплантатов в 1 квадрант, показано, что лорноксикам в форме таблеток с быстрым действием (Ксефокам рапид) позволяет адекватно контролировать интенсивность боли и демонстрирует высокий профиль безопасности в послеоперационном периоде [15].
Таким образом, оценив результаты применения предложенной методики, можно сделать вывод о ее положительных качествах, позволяющих достичь лучших функциональных результатов лечения, снизить количество осложнений, отказаться от межчелюстной фиксации, что позволяет добиваться ранней функциональной реабилитации пациентов с переломами головки мыщелкового отростка нижней челюсти.
Источник
