Переломы мальгеня лодыжек

МАЛЬГЕНЯ ПЕРЕЛОМЫ (J.F. Malgaigne, франц. хирург и анатом, 1806—1865)— сложные виды переломов лодыжек и таза. Они описаны Ж. Мальгенем в 1847—1855 гг.
Перелом лодыжек Мальгеня

Рис. 1. Схематическое изображение вариантов повреждений при супинационно-аддукционных переломах правого голеностопного сустава: 1 — перелом медиальной лодыжки и разрыв латеральной связки; 2 — перелом латеральной и медиальной лодыжек.

Рис. 2. Схема переднезадней (слева) и боковой (справа) рентгенограмм левого голеностопного сустава при супинационно-аддукционном переломе лодыжек без смещения отломков: линии перелома указаны стрелками
Перелом лодыжек Мальгеня относится к супинационно-аддукционным переломам, при которых стопа под влиянием нагрузки подворачивается кнутри — механизм, обратный механизму абдукционного перелома лодыжек Дюпюитрена (см. Голеностопный сустав, Дюпюитрена перелом). При этом происходит разрыв латеральных связок голеностопного сустава или отрыв основания латеральной лодыжки на уровне суставной щели; при продолжающемся в момент травмы смещении стопы кнутри таранная кость, надавливая на медиальную лодыжку, вызывает ее перелом с косой или чаще вертикальной линией излома, распространяющейся на эпиметафиз большеберцовой кости (рис. 1 и 2). Подвывих стопы кнутри и смещение латеральной лодыжки при этом виде перелома обычно бывает редко. Если к супинации стопы присоединяется ротация голени, то, кроме перелома малоберцовой кости, может произойти частичный разрыв межберцовых связок, ведущий к диастазу межберцового синдесмоза.
При клин, обследовании отмечается значительная припухлость области голеностопного сустава, резкая болезненность в зоне перелома латеральной лодыжки или разрыва латеральных связок. Линия перелома медиальной лодыжки более четко видна на переднезадней рентгенограмме, латеральной — на боковой рентгенограмме.
При свежих переломах лодыжек типа Мальгеня со смещением отломков показано ручное их вправление, как правило, под местным обезболиванием. Оно производится путем давления на стопу с внутренней стороны при одновременной продольной тяге и противоупоре с наружной стороны голени. Фиксация гипсовой повязкой продолжается 10—12 нед. Трудоспособность восстанавливается через 3—4 нед. после снятия гипса.
При безуспешном закрытом вправлении, когда остается смещение отломков и подвывих стопы, а также при застарелых переломах с подвывихом стопы (до 21/3—3 мес. после травмы) производят оперативное вмешательство (открытая репозиция и фиксация отломков металлическими конструкциями).
Прогноз при переломе лодыжек Мальгеня, как правило, благоприятный.

Рис. 3. Схематическое изображение вариантов повреждений тазовых костей при переломах типа Мальгеня: 1 — типичный перелом Мальгеня (двусторонний); 2—5 — переломы и вывихи типа Мальгеня: 2 — односторонний вертикальный перелом таза; 3 — диагональный перелом таза; 4 — перелом подвздошной кости в сочетании с разрывом лобкового симфиза; 5 — перелом седалищной и лобковой костей в сочетании с Переломовывихом крестцово-подвздошного сочленения.
Перелом таза Мальгеня
Ж. Мальгень описал перелом таза в 6 местах: перелом обеих подвздошных костей параллельно крестцово-подвздошным суставам, двусторонний перелом лобковых и седалищных костей (рис. 3, 2).
Такой вид перелома возникает крайне редко. Значительно чаще наблюдают односторонние переломы или переломовывихи в заднем отделе таза в сочетании с одно- или двусторонними переломами в переднем его отделе или с разрывом лобкового симфиза. Общим для этих видов повреждений тазового кольца является одновременное нарушение непрерывности его в заднем и переднем отделах. Все подобные повреждения, в отличие от повреждений только в переднем или заднем отделах тазового кольца, носят название переломов или переломовывихов типа Мальгеня (рис. 3, 2—5). При переломе переднего и заднего отделов тазового кольца с одной стороны говорят о вертикальном переломе таза Мальгеня; при переломе в заднем отделе тазового кольца с одной стороны, а в переднем отделе с противоположной стороны — о диагональном переломе. Переломы переднего и заднего отделов с обеих сторон носят название двусторонних переломов таза Мальгеня. Если возникает не перелом, а разрыв связок крестцово-подвздошного сочленения или лобкового симфиза со смещением половины таза, говорят о переломовывихе.
Переломы таза Мальгеня являются наиболее тяжелыми повреждениями, т. к. они всегда сопровождаются обширными забрюшинными гематомами, развитием тяжелого шока, нередко повреждением тазовых органов.
В диагностике этих переломов имеют значение осмотр и пальпация таза, при которых выявляют асимметрию половин таза, смещение пупка от средней линии, «разворот» одной из половин таза с наружной ротацией ноги той же стороны. При двусторонних переломах видна своеобразная «распластанность» таза — значительное расширение его в поперечнике. При рентгенографии в одной переднезадней проекции обращают внимание на переломы лобковых и седалищных костей, разрыв лобкового симфиза, продольный перелом подвздошной кости или разрыв крестцово-подвздошного сочленения. Определяют высоту смещения половины таза. Рентгенол, исследованию принадлежит ведущая роль и в контроле за правильностью репозиции.
Основной метод лечения переломов таза Мальгеня — двустороннее скелетное вытяжение за бугристости большеберцовых костей и мыщелки бедренной кости. Груз на стороне смещения 6 — 10 пг, на противоположной 4—5 кг. Вытяжение нередко дополняют подвешиванием области таза больного в гамаке. Вытяжение продолжают до 2,5—4 мес. в зависимости от величины смещения и времени наступления репозиции. Иммобилизация скелетным вытяжением при разрыве связок крестцово-подвздошного сустава или лобкового симфиза продолжается дольше, чем при переломах. Трудоспособность восстанавливается в среднем через 4—6 мес. после травмы.
Прогноз зависит от степени восстановления анатомической конфигурации таза и течения сопутствующих перелому нарушений тазовых органов (см. Таз).
Библиография: Быстрицкий М. И. Переломы костей таза. Л,, 1980; Волкоз М. В. и Любошиц Н.А. Повреждения и заболевания опорно-двигательного аппарата, М., 1979; Ерецкая М. Ф. Внутрисуставные переломы костей голеностопного сустава, в кн.; Внутрисуставные переломы, под ред. В. Г. Вайнштейна, с. 180, Л., 1959; Каплан А. В. Повреждения костей и суставов, М., 1979; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1—2, М., 1964; Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972; Школьников Л. Г., Селиванов В. П. и Цодыкс В. М. Повреждения таза и тазовых органов, М., 1966, библиогр.; Mal g a igne J. F. Traite des fractures et des luxations, t. 1—2, P., 1847 —1855.
В. А. Чернавский.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
Отрывные (изолированные переломы одной лодыжки):
– внутренней
– наружной
– переднего края
– заднего края
Пронационные (перелом Дюпюитрена)
– “завершенный” пронационный перелом – классический перелом Дюпюитрена (все компоненты)
– “незавершенный” – повреждение типа Дюпюитрена (не все компоненты)
Компоненты типичного перелома:
1) отрывной перелом внутренней лодыжки
2) оскольчатый (косой) перелом малоберцовой кости в нижней трети
3) разрыв межберцового синдесмоза
4) подвывих (вывих) стопы кнаружи
Супинационные (перелом Мальгеня)
– “завершенный” супинационный перелом
– “незавершенный” супинационный перелом
Компоненты типичного перелома:
1) отрывной перелом наружной лодыжки
2) косой перелом внутренней лодыжки
3) иногда – подвывих или вывих стопы кнутри
Экстензионные (перелом Десто)
Компоненты:
1) треугольный скол переднего края большеберцовой кости
2) подвывих или вывих таранной кости кпереди
Флексионно-ротационные (перелом Потта – трехлодыжковый)
Компоненты:
1) треугольный скол заднего края больше-берцовой кости
2) перелом малобер-цовой кости (чаще в области лодыжки)
3) перелом внутренней лодыжки;
4) задний (задне-наружный) подвывих или вывих стопы
СИМПТОМЫ ПЕРЕЛОМА ЛОДЫЖЕК
| Абсолютные симптомы | 1. Патологическая подвижность – отсутствует. 2.Явно костная деформация – может определяться визуально при значительных подвывихах и вывихах в суставе; значительно реже удаётся пропальпировать острый край отломка в связи с быстро развивающейся припухлостью за счёт имбибиции тканей кровью и вторичного отёка. 3. Крепитация костных отломков – отсутствует; может выявляться только при многооскольчатых переломах костей голеностопного сустава. |
| Характерные симптомы | 1. Сглаженность и, в более поздние сроки, выбухание контуров сустава за счет напряжения его капсулы изливающейся кровью. 2. Локальная болезненность в проекции костных или связочных образований, соответствующая Вашему представлению о повреждениях, которые могли возникнуть в результате выясненного механизма травмы. 3. Болезненность при попытке смещения лодыжек, давлением на передние (задние) края верхушек лодыжек через заведомо неповрежденные ткани. 4. Резкое ограничение движений в суставе из-за боли. |
| Рентгенологические признаки | Картина изолированного, двух- или трёхлодыжечного перелома, соответствующая механизму травмы и клинической симптоматике. |
АЛГОРИТМ ЭТАПНОЙ ПОМОЩИ ПРИ ЗАКРЫТОМ ПЕРЕЛОМЕ ЛОДЫЖЕК СО СМЕЩЕНИЕМ ОТЛОМКОВ
Первая медицинская помощь
1. Дать 2-3 таблетки анальгина
2. Обеспечить иммобилизацию подручными средствами
3. Устроить удобнее в ожидании эвакуации
4. Транспортировать сидя по назначению (в травмпункт, травматологическое отделение)
Доврачебная помощь
1. Ввести ненаркотические аналгетики
2. Обеспечить иммобилизацию табельными шинами (шиной Крамера)
3. Обогреть (по показанию)
4. Вызвать санитарный транспорт и эвакуировать по назначению
Первая врачебная помощь
1. Оценить состояние по схеме Колесникова (как правило – стресс-компенсированное)
2. Ввести промедол 2% – 1мл в/м
3. Сделать пункцию сустава, эвакуировать кровь и ввести 15-20 мл 1% раствора новокаина
4. Восстановить или обеспечить иммобилизацию
5. Эвакуировать по назначению
Квалифицированная помощь
1. Состояние по схеме Колесникова стресс-компенсированное
2. Осмотреть голеностопный сустав, сравнивая с контролатеральным, и установить предварительный диагноз
3. Сделать рентгенографию голеностопного сустава в двух проекциях
4. Произвести блокаду места перелома, введя внутрь сустава 15-20 мл 1% раствора новокаина
5. Произвести одномоментную репозицию
6. Наложить U-образную гипсовую повязку
7. Сделать рентгенконтроль
8. При необходимости снять гипс и произвести дополнительное вправление отломков
9. Повторить рентгенконтроль
10. Оформить необходимые документы
11. Дать необходимые рекомендации и отпустить домой с назначением явки на следующий день для контроля состояния конечности и гипсовой повязки
Специализированная помощь
1. Госпитализировать больного
2. Провести обследование больного в объёме, необходимом для оперативного вмешательства
3. Методом выбора является:
а) попытка одномоментной репозиции под наркозом при одно-двухдневной давности перелома,
б) открытая репозиция, остеосинтез
4. Обеспечить иммобилизацию U-образной гипсовой повязкой
5. По спадении отёка и снятия швов перевести U-образную гипсовую повязку в циркулярную
6. Выписать на амбулаторное лечение
Источник
Перелом Потта – это перелом обеих лодыжек и заднего края большеберцовой кости с подвывихом или вывихом стопы.
Перелом происходит в результате резкого поворота стопы к наружной стороне и одновременного подошвенного сгибания голеностопного сустава. При переломе Потта нередко происходит повреждение связок. Таким образом, пострадавший имеет дело со сложным комплексом повреждений костно-связочного аппарата.
Перелом Потта, Десто и Мальгеня
При переломе лодыжек для определения тактики лечения используется классификация данного вида травмы. Различия их заключаются в механизме образования повреждения и возможных осложнениях.
Так, перелом Мальгеня характеризуется повреждением связок в голеностопе, отрывным наружным переломом лодыжки, косым изломом внутренней части большеберцовой кости, вывихом или подвывихом стопы в наружную сторону.
При переломе Десто происходит откол большеберцовой кости спереди, поскольку на нее оказывает сильное давление таранная кость. Большая часть нагрузки сосредоточена на переднем крае большеберцовой кости. Если откол составляет 1/3 от суставной поверхности, то следом за ним происходит подвывих таранной кости кпереди.
При переломе Потта таранная кость давит на край большеберцовой сзади. Это приводит к отколу большеберцовой кости и нижнему подвывиху таранной кости.

Признаки и симптомы перелома Потта
Признаками перелома Потта являются сильная болезненность в области голеностопного сустава. Передняя часть стопы визуально укорачивается, её боковая часть приподнимается и отклоняется в наружную сторону. Пятка при этом так же искривлена. Ахиллово сухожилие приобретает сглаженные контуры. Спереди четко выделяется большеберцовая кость, кожа в этом месте натягивается. Любые движения стопы ограничиваются и сопровождаются сильной болезненностью.

Для диагностики перелома Потта назначается рентгенограмма в двух проекциях, позволяющих увидеть локализацию переломов и смещение стопы. Иногда необходимо проведение МРТ для диагностики повреждений мягких тканей.
Консервативное лечение перелома Потта
Как правило, лечение перелома Потта проводится консервативным методом с закрытой ручной репозицией отломков. Сопоставление костей делается под местной или общей анестезией. Пострадавшего кладут на стол, ноге задают согнутое в тазобедренном и коленном суставах положение под углом 90 градусов. Ассистент захватывает бедро и оказывает противотягу, а хирург, удерживая пятку и тыльную часть стопы, осуществляет движение по оси, ведя стопу в правильное положение. Часто при сопоставлении отломков требуется чрескожная фиксация при помощи спиц. Через неделю делается повторный рентгеновский снимок для отслеживания правильности срастания костей.

Ношение гипса при переломе Потта длится 2,5-3 месяца. Если при ручном сопоставлении отломков кости произошло её повторное смещение, назначается хирургическое лечение.
Хирургическое лечение перелома Потта
Неудавшаяся ручная репозиция – прямое показание к оперативному вмешательству. Его целью является вправление вывиха или подвывиха, репозиция отломков кости и их фиксация металлическими приспособлениями.
Во время операции пострадавший лежит на боку. Нога согнута под углом 120 градусов в коленном и тазобедренном суставах. Сначала делается вправление вывиха, затем – репозиция отломков кости. Для их удержания используются винты, пластины или болты.

Если операция проводится в поздние сроки, то необходимо также удлинить ахиллово сухожилие. С этой целью делается новый разрез. После операции накладывается лонгетно-циркулярная гипсовая повязка до трети бедра. Через месяц её заменяют на новую – до коленного сустава.
→ Реабилитация после перелома Потта в Москве
Реабилитация после перелома Потта
Полноценная реабилитация после перелома Потта начинается только после снятия гипса, однако ряд мероприятий проводят даже во время ношения гипсовой повязки. Реабилитация включает в себя физиопроцедуры, массаж и ЛФК.
Физиотерапия при переломе Потта состоит из электрофореза с лидазой, ультразвука и магнитотерапии.
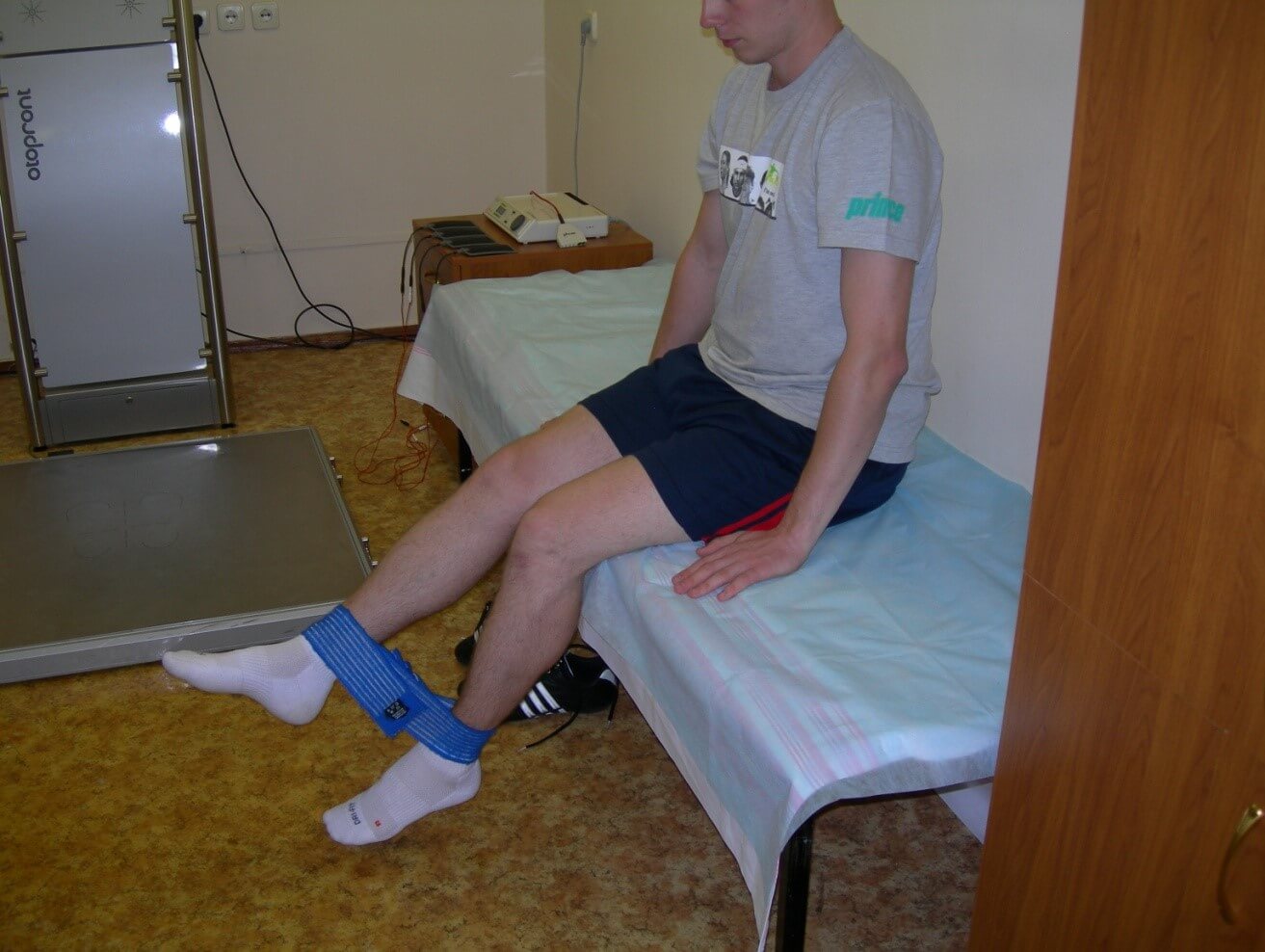
ЛФК включает в себя попеременное напряжение мышц бедра, наклоны корпусом, сгибание коленного сустава, сжимание пальцев стопы, круговые движения стопой, перекатывание с носков на пятки (сначала выполняется сидя с минимальной нагрузкой, затем – стоя). Комплекс упражнений подбирает реабилитолог, постепенно наращивая нагрузку в зависимости от индивидуальной динамики восстановления.
Комплекс упражнений при переломе Потта
- Упражнения для голеностопного сустава после перелома Потта
Заключение
Перелом Потта – травма, которая всегда осложняется смещением костей, вывихом различной степени и повреждением мягких тканей. Особо сложные случаи лечатся путем хирургического вмешательства. В целом, травмы средней тяжести хорошо реагируют на консервативное лечение, предполагающее закрытую репозицию. Особое значение в лечении имеет реабилитационный период. Именно от него зависят сроки и качество восстановления.
Источник
По механизму травмы переломы лодыжек делят на пронационно-абдукционные и супинационно-аддукционные.
Пронационно-абдукционные переломы возникают при механическом насилии с преимущественным отклонением и ротацией стопы кнаружи. Происходит отрыв внутренней лодыжки вследствие перенапряжения дельтовидной связки. Стопа, смещаясь кнаружи, ломает малоберцовую кость на 5-7 см выше уровня сочленения, разрывает дистальный межберцовый синдесмоз, устанавливается в положении подвывиха или вывиха. Это перелом Дюпюитрена.
Супинационно-аддукционные переломы являются результатом отклонения и внутренней ротации стопы. Происходит отрыв наружной лодыжки за счет перенапряжения боковой связки. Продолжение применения силы ведет к перелому внутренней лодыжки и подвывиху или вывиху стопы кнутри. Такое повреждение голеностопного сустава именуется переломом Мальгеня.
Многочисленные разновидности этих двух классических форм именуют как незавершенные переломы или повреждения типа переломов Дюпюитрена и Мальгеня.
В ряде случаев повреждения обеих лодыжек сочетаются с переломом переднего или заднего края большеберцовой кости. Сломанный один из краев большеберцовой кости условно принимают за лодыжку, а повреждение называют трехлодыжечным переломом (Потта-Десто). Трехлодыжечные переломы с отрывом переднего края большеберцовой кости могут сопровождаться смещением стопы кпереди, а при разрушении заднего края – кзади.
Клиника и диагностика. Голеностопный сустав отечен, деформирован. При наличии подвывихов и вывихов стопа смещена, чаще кнаружи, что создает штыкообразное искривление конечности. Кожа на стороне, противоположной вывиху, натянута, белесоватой окраски (ишемия). При пальпации выявляют нарушение взаимоотношений костей голеностопного сустава, боль в местах переломов, патологическую подвижность фрагментов, крепитацию. Движения в сочленении ограниченные, осевая нагрузка на конечность невозможна. Рентгенологически определяют вид перелома и степень нарушения конгруэнтности сустава.
Следует отметить, что клиника переломов лодыжек вариабельна и зависит от механизма травмы, количества переломов, наличия подвывиха или вывиха и других факторов.
Лечение. Все больные с переломами лодыжек подлежат госпитализации, за исключением лиц с однолодыжечными переломами без смещения отломков.
Консервативное лечение заключается в пункции голеностопного сустава и анестезии его 20-30 мл 1% раствора новокаина. При отсутствии смещения отломков и нарушения конгруэнтности суставных поверхностей конечность иммобилизируют гипсовой повязкой. При двухлодыжечных переломах после репозиции отломков накладывают гипсовый «сапожок» от верхней трети голени до конца пальцев. При массивных отеках на 10-14 дней накладывают U-образную и заднюю лонгеты, которые затем заменяют на гипсовый «сапожок».
Сроки иммобилизации: при переломах Мальгеня (и ему подобных) – постоянно 8 недель, съемной – 2-4 недели; при переломах Дюпюитрена – постоянно 8 недель, съемной – 2-4 недели; трехлодыжечные переломы – постоянно 10-12 недель. Трудоспособность восстанавливается соответственно через 9-11, 10-12 и 14-16 недель.
Наличие смещения отломков и разобщения суставных поверхностей является показанием к немедленному восстановлению правильных анатомических взаимоотношений. Обезболивание местное, реже общее. Положение больного лежа на спине. Поврежденную конечность сгибают в коленном и тазобедренном суставах до прямого угла. Бедро охватывают свернутой простыней для осуществления противотяги (рис. 11).
При переломе Дюпюитрена сначала устраняют вывих стопы кнаружи. Достигается это без особого труда: тракцией конечности по оси и смещением стопы кнутри. Не ослабляя тяги, хирург сжатием сближает кости в зоне межберцового синдесмоза и давлением пальцев сопоставляет сломанные лодыжки. Стопу ротируют кнутри и устанавливают в варусном положении. Накладывают боковую U-образную и заднюю гипсовые лонгеты. Рентгеноконтроль. В случае успешной репозиции повязку переводят в циркулярную. Через 4-5 недель гипсовую повязку заменяют и устраняют варусное положение стопы. Манипуляцию выполняют без обезболивания, осторожно, памятуя о возможности сместить отломки. Сроки постоянной иммобилизации 8-12 недель, труд не ранее 12-16 недель,
Трехлодыжечные переломы – отличаются от переломов Мальгеня и Дюпюитрена тем, что при них имеется нарушение целости переднего или заднего края большеберцовой кости с подвывихом (или вывихом) стопы не только кнутри или кнаружи, но и одновременно кпереди или кзади. Поэтому лечение начинают с устранения вывиха, тягой по продольной оси конечности и перемещением стопы обратно механизму травмы. Пальцами устраняют смещение лодыжек и края большеберцовой кости, а стопе придают следующее положение: если сломан задний край болыпеберцовой кости, стопу отклоняют к тылу на 10°, если сломан передний край -подошвенное сгибание на 15-20° от исходных 90°. Гипсовая иммобилизация до средней трети бедра. Через 4 недели стопу выводят в правильное положение и вновь фиксируют гипсовой повязкой. Сроки иммобилизации: постоянной 12 недель, съемной 4-6 недель. Трудоспособность восстанавливается через 16-18 недель.
Консервативное лечение может быть безуспешным при интерпозиции мягких тканей. Большие трудности представляет репозиция и удержание отломка заднего края большеберцовой кости и «вилки» дистального межберцового синдесмоза*. Если репозиция или устранение вывиха не удались бескровным путем, следует перейти к оперативным методам Лечения.
Наиболее часто при переломе лодыжек применяют остеосинтез малоберцовой кости штифтом Богданова и фиксацию внутренней лодыжки металлическим шурупом. После остеосинтеза лодыжек обязательна внешняя иммобилизация. В первые 7-10 дней (при массивных отеках) накладывают гипсовую лонгету, которую затем переводят в циркулярную повязку. Сроки иммобилизации и потери трудоспособности те же.
Следует помнить, что независимо от способа лечения гипсовая иммобилизация должна продолжаться из расчета не менее 1 месяца на сломанную лодыжку, принимая передний и задний края большеберцовой кости за дополнительные лодыжки. Показания к оперативному лечению: Интерпозиция дельтовидной связкой между внутренней лодыжкой, сохраняющееся смещение отломков и подвывих стопы после репозиции. Выполняется открытая репозиция, остеосинтез наружной лодыжки треть-трубчатой тонкой пластиной, внутренней лодыжки маллеолярным винтом и спицей, фиксация перелома заднего или переднего краев б/берцовой кости- винтом, разрыв дистального межберцового синдесмоза- позиционным винтом.
Источник
