Переломы костей лица у детей
/О детях/Детское здоровье и уход/Детская стоматология
Заключительная статья цикла педиатра Алены Парецкой и стоматолога Юлии Лапушкиной, посвященного челюстно-лицевым травмам у детей. Сегодня речь пойдет о переломах челюстей; об ушибах и незначительных травмах мягких тканей лица, ожогах губ, слизистой оболочки полости рта и тканей лица, сколах зубной эмали, вывихах зубов и травмировании мягких тканей полости рта – разрыве уздечки мы уже говорили в предыдущих публикациях.
Челюсть, как и любая другая кость, имеет свои «слабые места». Именно здесь чаще всего и случаются переломы. На нижней челюсти это срединная линия, область премоляров (зубы, расположенные сразу за клыками) и молочных моляров (коренных зубов), угол нижней челюсти и область шейки суставного отростка. Переломы челюстей могут быть открытыми, закрытыми, со смещением и без.
Клиническая картина перелома может быть ярко выраженной или наоборот, смазанной. Ярко выраженная клиника бывает при переломах со смещением. Первый симптом – резкая боль в области челюсти, невозможность жевать и даже закрыть полностью рот. Достаточно быстро формируется отек лица с образованием гематомы, именно из-за него лицо малыша становится асимметричным. Рот приоткрыт, заметно нарушение прикуса, у ребенка наблюдается слюнотечение, в полости рта могут быть разрывы слизистой оболочки, повреждены несколько зубов – вколоченный или неполный вывих, реже полный.
В детской практике переломы верхней челюсти встречаются реже, чем нижней. Все-таки верхняя челюсть – очень массивная кость, которая плотно сращена с лицевым скелетом. Основной причиной таких переломов становятся ДТП, спортивные травмы и несчастные случаи. У верхней челюсти есть свои слабые места и переломы происходят по так называемой линии Ле Фора.
Основной симптом – боль и невозможность полностью закрыть рот. После формируется отек, при ощупывании которого заметна подвижность костей с характерным звуком.
Первая помощь и лечение переломов челюстей
Первая помощь заключается в обездвиживании нижней челюсти. Как можно быстрее ребенка необходимо доставить в травмпункт или в отделение челюстно-лицевой хирургии. К сожалению, госпитализации в данном случае избежать не удастся. После внешнего осмотра и рентгенологического исследования, возможно, придется прибегнуть еще к некоторым неприятным манипуляции. Так, все зубы, находящиеся на линии перелома, подлежат удалению. Если перелом был со смещением и на снимке определяются фрагменты челюсти, то под наркозом доктор проводит операцию по восстановлению и вправлению отломков. Также под наркозом зубы ребенка шинируются на 2 недели. В некоторых случаях показана терапия антибиотиками. Сращение костей верхней челюсти происходит, как правило, медленнее, чем нижней. Чаще всего лечение затягивается именно из-за сопутствующих осложнений.
Чем опасны переломы?
Преждевременное удаление молочных, а тем более – постоянных зубов у детей и подростков влечет за собой проблемы с прикусом. Ортодонтическое лечение последствий перелома достаточно сложное, длительное и дорогое.
Кроме того, при переломах часто травмируются зачатки зубов. Если зачаток зуба находится в линии перелома, то его в обязательном порядке удаляют, даже если зуб еще не прорезался, и ребенок рискует остаться без постоянных зубов. Проблема, конечно, разрешимая, – можно прибегнуть к ортопедическому лечению – протезированию. Но протезирование, в свою очередь, также осложнено из-за перелома и изменения свойств тканей челюсти.
При смазанной картине перелома (например, при переломе шейки суставного отростка), развиваются отдаленные и весьма печальные осложнения. Челюсть ребенка развивается неравномерно, формируется перекрестный прикус и соответствующие проблемы в работе височно-нижнечелюстного сустава, вплоть до невозможности полного открывания рта и ухудшения слуха у ребенка. Поэтому будьте внимательны к жалобам малыша – лучше лишний раз показать его специалисту, чем допустить развитие серьезных осложнений.
11.08.2012
Авторы: педиатр Алена Парецкая и детский стоматолог Юлия Лапушкина
Источник
10.3.1. Повреждения
костей лица
К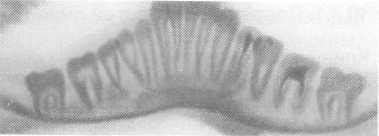 линическая
линическая
картина.
Ушибы кости и надкостницы чаще бывают
в детском и подростковом возрасте.
Они протекают по типу закрытой травмы
(без ссадин, царапин, ран на коже) и
приводят к развитию асептического
воспаления с последующим формированием
гиперостоза. Этот вид повреждения в
ранние сроки не диагностируется. Даже
при рентгенологическом исследовании,
проводимом с целью исключения перелома
челюсти, ушибы кости и надкостницы
не выявляются, а утолщение надкостницы
верифицируют как ее воспалительную
инфильтрацию, обусловленную
кровоизлиянием или гематомой мягких
тканей. Ушибы надкостницы у детей
способствуют усиленному пери-остальному
построению кости в месте травмы, что
проявляется ее утолщением, имитирующим
новообразование. Утолщение кости
возникает через 3—4 нед после
повреждения и рентгенологически
выглядит как напластование костных
разрастаний на поверхности кости. В
первые недели костные разрастания имеют
нежный трабекулярный рисунок, позже
переходят в плотную, слоистую кость.
Ушибы, завершающиеся формированием
травматического гиперостоза, чаще
развиваются на нижней челюсти, очень
редко на верхней (рис. 10.16).
Рис. 10.16.
Травматический гиперостоз через 6 мес
после травмы (рентгенограмма).
П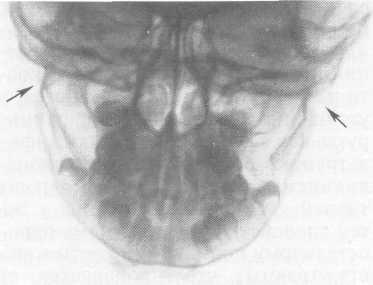 ереломы
ереломы
по типу «зеленой ветки» или «ивового
прута». Этот
вид перелома объясняется гибкостью
костей у детей. По этому типу наиболее
часто развиваются переломы мыщелковых
отростков. На рентгенограммах,
выполненных в прямой носолобной проекции,
отчетливо выявляется изгиб мыщелкового
отростка кнаружи. При этом наблюдается
разрыв компактной пластинки и
губчатого вещества только по наружной
поверхности отростка, а с внутренней
поверхности компактная пластинка
непрерывна. Надкостница внутренней
поверхности сохраняет целость и
препятствует дальнейшему смещению
фрагментов (рис. 10.17).
Рис. 10.17. Перелом
мыщелковых отростков и тела нижней
челюсти.
Если такие переломы
своевременно не диагностируются,
через некоторое время (5—7 дней) они
могут стать полными переломами с типичным
смещением фрагментов, что обусловливается
развитием воспалительных изменений
в области перелома и под влиянием функции
челюсти. Подвижность незакрепленных
фрагментов в ранний период после
травмы препятствует образованию
морфогенетического белка кости —
основного индуктора репаративной
регенерации и задерживает образование
костной мозоли.
Поднадкостничные
переломы характеризуются
тем, что сломанная кость остается
покрытой надкостницей. Чаще всего
поднадкостничные переломы наблюдаются
в боковом отделе нижней челюсти,
скуловой кости. Смещение отломков в
таких случаях не отмечается или
незначительное. Поднадкостничные
переломы в детском возрасте диагностируются
трудно. У этой группы костных повреждений
отсутствуют классические клинические
признаки (нарушения прикуса и функции,
крепитация).
Эти переломы костей
сопровождаются болью в месте приложения
силы и изменениями мягких тканей (ушиб,
гематома, рана). Таким образом, истинные
признаки повреждения нивелируются.
Диагностика всех
видов переломов костей лица требует
обязательного рентгенологического
исследования не менее чем в двух
проекциях, но выбор вариантов
исследования диктуется локализацией
перелома и возрастом ребенка.
Травматический
остеолиз наблюдается
при отрыве головки нижней челюсти.
Механизм процесса неясен, условно
его можно сравнить с травматическим
эпифизеолизом трубчатых костей.
Рентгенологически обнаруживают
полное рассасывание костного вещества
головки. Исчезновение контуров головки
нижней челюсти выявляется через 2—3 мес
после травмы. В более поздние сроки
развиваются дефект и деформация
дистального конца ветви нижней челюсти,
выполняющего функцию ложного сустава.
Формируется неоартроз. Движения нижней
челюсти сохраняются в полном объеме.
Если травма произошла в первые годы
жизни ребенка, к 7—12 годам можно
видеть отставание роста одной половины
нижней челюсти.
П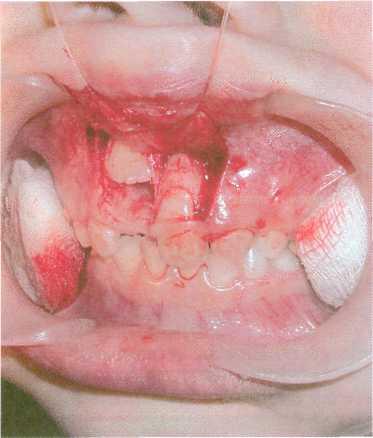 ереломы
ереломы
переднего отдела альвеолярной части
верхней и нижней челюстей занимают
одно из первых мест среди других
повреждений лицевых костей. Они
сопровождаются разрывами слизистой
оболочки и подлежащих мягких тканей, а
также вывихом или переломом зубов.
Иногда вместе с травмированным
альвеолярным отростком смещаются
фолликулы постоянных зубов. Они нередко
погибают. Смещение отломанного
альвеолярного отростка приводит к
нарушению прикуса (рис. 10.18).
Рис. 10.18. Перелом
альвеолярного отростка верхней
челюсти соответственно фронтальной
группе зубов.
Такие переломы
чаще бывают у детей 8— 11 лет. При переломах
альвеолярного отростка сила
воздействия распространяется на
участок небольшой протяженности, как
правило в переднем отделе. Этот вид
травмы участился вследствие агрессивных
игр на улице (катание на роликах, качелях).
Анатомическое положение альвеолярного
отростка, неполный зубной ряд у детей
этого возраста часто способствуют
открытому повреждению. Травмированный
фрагмент может быть очень подвижен, что
наблюдается при полных переломах,
ограниченно подвижен, иметь различное
положение (что придано направлением
удара) внутрь полости рта, в сторону,
кпереди. Всегда отмечается дизокклюзия
зубов.
При диагностике
требуется тщательный выбор варианта
рентгенологического исследования
(линия перелома не всегда видна).
Одновременно с переломом альвеолярного
отростка верхней челюсти возможен
перелом альвеолярного отростка
нижней челюсти (при падениях с велосипеда,
травмах на качелях и др.). Вывихи и
переломы зубов затрудняют диагностику
переломов альвеолярного отростка.
Травмы боковых отделов альвеолярного
отростка у детей крайне редки.
Переломы верхней
челюсти. У
детей переломы верхней челюсти
второго и третьего уровня сочетаются,
как правило, с черепно-мозговой травмой.
Такие повреждения бывают в результате
падения с высоты, при транспортной
травме. Этот вид травмы у детей стал
встречаться значительно чаще. Повреждения
средней зоны лица могут сочетаться не
только с черепно-мозговой травмой,
переломами основания черепа, но и с
переломами нижней челюсти, наружного
носа, глазницы, скуловой кости и дуги.
Ранняя диагностика
и своевременная репозиция отломков
являются важными факторами профилактики
бронхолегочной недостаточности,
предупреждают усугубление течения
черепно-мозговой травмы, шока, способствуют
остановке кровотечения и распространению
инфекции.
Переломы нижней
челюсти преобладают
у мальчиков старше 7 лет и обусловлены
в основном бытовой травмой и неорганизованным
спортивным досугом. Перелому
способствуют положение и анатомическая
форма нижней челюсти. По локализации
на первом месте стоят одинарные
переломы тела нижней челюсти, на
втором — переломы мыщелкового или
мыщелковых отростков (отраженные),
далее двойные и множественные. Продольные
переломы ветви челюсти и переломы
Если переломы происходят по типу «зеленой
ветки» (рис. 10.19), поднадкостнично или
бывают неполными, типичные признаки
перелома отсутствуют. Интенсивно
нарастающий отек, гематомы, особенно
в области дна рта, нарушают артикуляцию,
вызывают слюнотечение, боль. Установить
же типичные признаки перелома нижней
челюсти (нарушения прикуса, функции,
подвижность отломков) сложно. При
осмотре ребенка требуются очень
бережное отношение, тщательные выбор
и проведение обезболивания.
При одинарных
полных переломах тела нижней челюсти
смещение отломков обусловлено его
направлением, функцией жевательных
мышц и размером фрагментов (рис. 10.20).
Выраженность смещения увеличивается
по мере удаления линии перелома от
центральных резцов. Нарушение целости
слизистой оболочки, подвижность или
полный вывих зубов в линии перелома
наблюдаются почти во всех случаях.
Переломы в области
угла челюсти встречаются реже, при
них может не быть нарушений целости
слизистой оболочки и смещения отломков.
Гематома и коллатеральные отеки у
таких детей выражены слабее, но функция
нижней челюсти нарушена. Наблюдается
дизокклюзия в области моляров на стороне
повреждения. Смещение отломков
возможно при расположении линии
перелома позади жевательной мышцы.
Двойной перелом
нижней челюсти сопровождается
смещением отломков. Это может создавать
условия для нарушения внешнего
дыхания, вести к дислокационной
асфиксии (западает корень языка), что
опасно особенно у детей младшего
возраста, когда беспокойное поведение,
крик, плач способствуют одновременно
ларингоспазму или усиленной экссудации
слизи и обтурации ею трахеи. Прикус
нарушен, слизистая оболочка
травмирована на значительном
протяжении, массивное кровотечение.
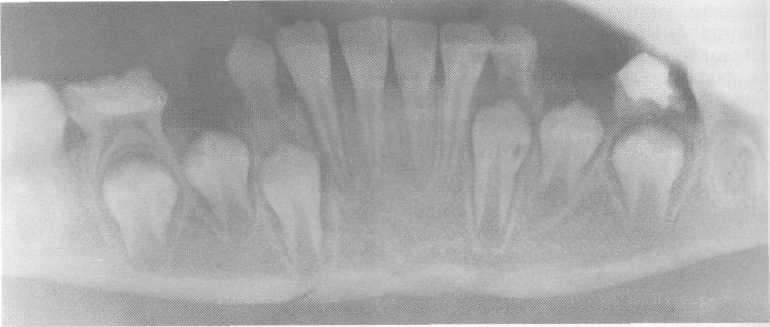
Рис. 10.19.
Поднадкостничный перелом тела нижней
челюсти без смещения фрагментов.
Линия перелома проходит через зачатки
клыков.
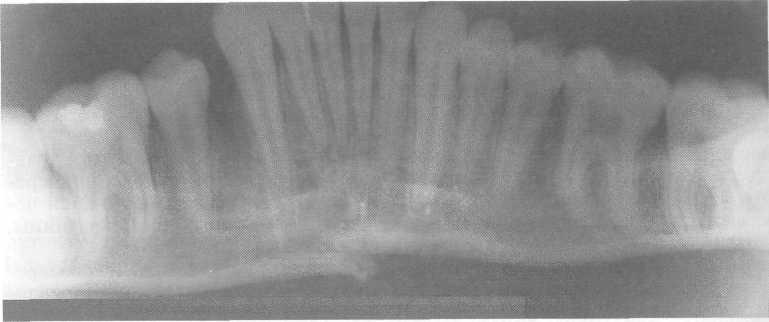
Рис. 10.20.
Перелом тела нижней челюсти со смещением
фрагментов.
венечного отростка
бывают редко (см. рис. 10.17).
Переломы нижней
челюсти более чем у половины детей
сопровождаются черепно-мозговой
травмой разной степени выраженности.
Именно при переломах нижней челюсти
черепно-мозговая травма остается
недиагностированной, а ее последствия
проявляются в пубертатном возрасте
и причина их остается неустановленной.
В последние годы
с увеличивающейся безнадзорностью
детей, урбанизацией жизни, учащением
транспортных и огнестрельных травм
переломы нижней челюсти часто сочетаются
с тяжелыми травмами верхней челюсти II
и III
зоны и черепно-мозговыми повреждениями.
К травмам мыщелкового
отростка, которые нередко встречаются
у детей, относится одинарный перелом
мыщелкового отростка, когда сила
воздействия приложена с противоположной
стороны или травма происходит в области
подбородка.
Поднадкостничные
переломы этой локализации встречаются
очень часто, не имеют выраженной
клинической картины и если своевременно
не диагностированы, то в конце первой
недели у ребенка появляются резкая
боль и отек в области кожных покровов
ниже козелка уха, иногда инфильтрат,
ограничение движения нижней челюсти,
девиация.
При двустороннем
полном переломе этой локализации
отмечается дизокклюзия в результате
смещения нижней челюсти кзади, и
контакт зубов верхней и нижней
челюстей имеется только на последних
зубах; клинически выражена сагиттальная
щель (открытый прикус). У детей при этом
виде перелома может произойти вывих
головки нижней челюсти и сместиться
кпереди, кзади, внутрь и кнаружи.
Варианты переломов мыщелкового
отростка многообразны. Переломы
мыщелкового отростка нередко сочетаются
с повреждением мягкотканных структур
ВНЧС.
Клиническая
картина
травмы одного мыщелкового отростка
характеризуется болью, ограничением
открывания рта, нарушением окклюзии;
латеральным сдвигом нижней челюсти,
отсутствием движения ВНЧС. Пальпаторно
четко выражены ограничение и боль
при боковых движениях челюсти в
сторону, противоположную травмированной.
Двустороннее повреждение характеризуется
дизокклюзией по типу открытого прикуса
со смещением челюсти кзади и
ограничением ее движения. Возможна
деформация заднего края ветви
(определяется при пальпации).
Подвижность головок (пальпаторно)
не выражена.
Вывих ВНЧС.
Непосредственной
причиной такого вывиха может быть травма
или чрезмерно широкое раскрывание
рта при крике, рвоте, удалении зуба или
других врачебных манипуляциях.
Врожденное или приобретенное
несовершенство связок и суставной
капсулы способствует вывиху.
Различают
травматические и привычные вывихи, хотя
строгое их разграничение не всегда
возможно. Вывих может быть полным и
неполным (подвывих), односторонним
или двусторонним. В зависимости от
направления, в котором сместилась
головка нижней челюсти, различают
передний, боковой и задний вывихи, У
детей чаще всего наблюдается передний
вывих. Наиболее тяжело протекает задний
вывих, который у детей может быть при
переломе основания черепа.
При переднем вывихе
рот широко открыт, ребенок не может
самостоятельно его закрыть. При
пальпации обнаруживаются выход
головок нижней челюсти из ямок и
смещение их вперед.
Вывих нижней
челюсти проявляется смещением головки
из суставной ямки без самостоятельной
экскурсии в нее.
При вывихах
наблюдаются растяжение связочного
аппарата и смещение диска. Это бывает
при астеничном общем развитии ребенка
и рассматривается как дисфункция ВНЧС;
наблюдается также при диспропорциях
роста элементов сустава (мягкотканных
и костных).
При двусторонних
вывихах больные предъявляют жалобы
на невозможность закрыть рот, жевать,
глотать, разговаривать. Внешне нижняя
челюсть смещена книзу, щеки натянуты,
отмечается слюнотечение; в области
суставных ямок — западение.
Для вывихов ВНЧС
наиболее характерны дизокклюзия по
типу открытого прикуса, смещение
нижней челюсти вперед без размаха
движений; боль выражена слабо.
Патологические
переломы. В
отличие от травматического перелома
это нарушение целости кости, измененной
каким-нибудь предшествовавшим
патологическим процессом. Наиболее
частой причиной таких переломов
челюстей являются новообразования
костей, реже хронические остеомиелиты.
Переломы
скуловой кости не
бывают изолированными. Мощная скуловая
кость, как правило, не ломается, а
внедряется в верхнечелюстную пазуху,
разрушая ее переднюю стенку. Этот
вид повреждения рассматривают как
сочетанный или множественный скулочелюстной
перелом. Перелом расценивается как
открытый, так как костные фрагменты
свободно сообщаются с внешней средой
через верхнечелюстную пазуху. Переломы
скуловой дуги чаще всего бывают
закрытыми. Абсолютным признаком
такого повреждения является нарушение
движений нижней челюсти вследствие
механического препятствия, созданного
отломками дуги для движений венечного
отростка.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Перелом нижней челюсти чаще наблюдается у мальчиков в возрасте от 7 до 14 лет, т. е. в период особой подвижности и активности, когда рассасываются корни молочных и формируются корни постоянных зубов.
Несколько реже перелом нижней челюсти наблюдается в возрасте от 15 до 16 лет, когда активность мальчиков несколько снижается, постоянный прикус уже сформирован, но зубов мудрости еще нет. Значительно более редко переломы нижней челюсти возникают у мальчиков в возрасте от 3 до 6 лет, когда прорезывание молочных зубов уже закончилось, а постоянных – еще не началось.
[1], [2], [3], [4], [5], [6], [7], [8]
Что вызывает перелом нижней челюсти у детей?
Переломы у девочек наблюдаются при случайных травмах одинаково часто во всех возрастных группах.
Причины переломов нижней челюсти следующие: ушибы, удары; падение с деревьев, крыш, лестниц, заборов; попадание под транспорт (автомашины, телеги и т. п.). Наиболее тяжелые переломы у детей возникают при наездах транспорта, спортивных и уличных травмах.
У значительного числа детей с переломами нижней челюсти наблюдаются черепно-мозговые травмы, переломы костей или повреждения мягких тканей конечностей и туловища.
Диагностика и симптомы перелома нижней челюсти у детей
Диагностировать переломы нижней челюсти у детей трудно, так как установить контакт с ребенком не всегда удается. К тому же реакция ребенка на травму неадекватна, но адаптационные особенности детского организма более выражены. Так, дети с переломами нижней челюсти основное внимание обращают на затруднение ее движений, боль при разговоре, глотании. Судить о наличии переломов по внешнему виду трудно, так как у детей быстро нарастает отечность, сглаживающая форму лица, характерную для того или иного вида перелома. Поэтому диагностировать перелом значительно легче в первые часы после травмы, т. е. до развития отека лица (т. к. отечность тканей не позволяет осуществить пальпаторную диагностику костных повреждений), когда легко выявляются все достоверные симптомы перелома нижней челюсти у детей – ненормальная подвижность нижней челюсти, крепитация, смещение фрагментов кости, нарушение прикуса (если уже прорезались зубы), обильное слюнотечение.
При значительной отечности тканей производят рентгенографию. Но при поднадкостничном переломе или трещине, особенно в области угла или ветви челюсти, она может не дать точных сведений. В этих случаях рекомендуется делать рентгенографию в нескольких проекциях. Нужно учитывать, что в зависимости от направления лучей картина расположения отломков в известной степени искажается, а смещение их на рентгенограмме выглядит менее значительным, чем в действительности. Читая рентгенограмму, необходимо обращать внимание на взаимоотношение линий перелома и зачатков постоянных зубов, так как смещение зубных зачатков отломками может впоследствии привести к гибели их или к аномалии прорезывания постоянных зубов.
[9], [10], [11], [12], [13], [14], [15]
Классификация перелома нижней челюсти у детей
К. А. Мельников делит перелом нижней челюсти на следующие группы.
I. Переломы тела:
- A. Одиночные:
- центрального участка;
- бокового участка;
- области угла.
- B. Двойные:
- центрального участка;
- бокового участка;
- центрального, бокового участка илиобласти угла.
II. Переломы ветви:
- A. Одиночные:
- собственно ветви;
- мыщелкового отростка;
- венечного отростка.
- B. Двойные:
- собственно ветви;
- собственно ветви, мыщелкового или венечного отростка.
- С. Двусторонние:
- собственно ветвей;
- шеек нижней челюсти.
III.Сочетанные переломы тела и ветви:
- А. Одно- и двусторонние:
- тела и собственно ветви челюсти;
- тела и мыщелкового или венечного отростка.
Переломы мыщелковых отростков детей классифицируют не только по анатомическому признаку – «высокие», «низкие», – но и по степени смещения отломков (А. А. Левенец, 1981), а Г. А. Котов и М. Г. Семенов (1991), исходя из интересов правильного выбора метода лечения и прогнозирования возможных деформаций лица ребенка в будущем, делят их по наличию или отсутствию повреждения надкостницы, а также по величине угла деформации отростка («незначительный» – до 25-30°; «значительный» – свыше 30° говорит о наличии переломо-вывиха) и по уровню линии перелома («высокие» или «низкие»).
У детей чаще всего встречаются одиночные переломы тела нижней челюсти (в центральном участке); значительно реже – двойные переломы тела и сочетанные переломы тела и ветви.
[16], [17], [18]
Лечение перелома нижней челюсти у детей
Лечение детей с переломами нижней челюсти нужно начинать с профилактики столбняка, первичной хирургической обработки с одномоментной фиксацией отломков и назначения курса интенсивной терапии антибиотиками широкого спектра действия.
Выбор способа иммобилизации отломков определяется локализацией и характером перелома (линейный, оскольчатый, множественный со смещением отломков и т. д.), возрастом ребенка, наличием устойчивых зубов на отломках челюсти, общим состоянием пострадавшего и т. д.
У детей в возрасте до 3 лет из-за невозможности применения назубных проволочных шин используют шины-каппы, изготовляемые вне-лабораторным и лабораторным путем. Снимать оттиски нужно не гипсом, а слепочной массой.
При отсутствии зубов на челюсти десневую шину сочетают с пращевидной повязкой. У детей в возрасте до года челюсть срастается через 2.5-3 недели. В этот период ребенок носит шину и питается жидкой пищей.
Если на челюсти есть единичные зубы, их используют в качестве опоры; шину-каппу изготавливают (по методике Р. М. Фригофа) из быс-тротвердеющей пластмассы.
При переломах у детей в возрасте от 3 до 7 лет в ряде случаев для межчелюстного вытяжения или одночелюстной фиксации можно использовать металлические шины из тонкой алюминиевой (по методу С. С. Тигерштедта).
Внеротовую фиксацию аппаратами, как и открытый остеосинтез, у детей следует применять лишь при дефектах тела челюсти или в тех случаях, когда невозможно другим путем вправить и фиксировать отломки челюсти. При этом нужно соблюдать максимальную осторожность, манипулируя лишь в области края тела челюсти, чтобы не повредить зубные зачатки и несформиро-вавшиеся корни прорезавшихся зубов.
На основании опыта нашей клиники можно считать, что при переломах мышелковых отростков с укорочением ветви челюсти более 4-5 см показан непрямой (внеочаговый) остеосинтез с помощью устройств для лечения переломов нижней челюсти, позволяющих осуществить листраюшю и фиксацию отломков.
Н. И. Локтев и соавт. (1996) при переломе мыщелкового отростка с вывихом суставной головки производят вертикальную остеотомию ветви челюсти, извлекают из раны ее задний фрагмент и суставную головку, производят {вне операционной раны) интраоссальное скрепление фрагментов спицей, фиксируют реплантат к ветви 1-2 проволочными швами.
Остеосинтез спицами с помощью аппарата АОЧ-3 показан у детей при недостаточном количестве зубов, в период их смены, при двусторонних переломах нижней челюсти, при переломах с интерпозицией мышц между отломками, а также при оскольчатых и неправильно сросшихся переломах. Осложнений после чрескожного остеосинтеза металлическими спицами вдвое меньше, а пребывание детей в клинике менее длительное (в среднем меньше на 8 дней), чем при лечении консервативными методами. Кроме того, применение спиц не влияет на срастание перелома, зоны роста и развитие зубных зачатков.
Отмечено, что регенерация кости в шели перелома происходит быстрее в тех случаях, когда перелом расположен вдали от зубного зачатка; если же в момент вправления отломков целость его нарушена, зачаток инфицируется, и это может привести к образованию кисты или развитию травматического остеомиелита.
Лечение сочетанных переломов челюстей проводят по тем же принципам, что и у взрослых, однако у детей чаще приходится прибегать к наложению костного шва или штифтованию на нижней челюсти, так как накладывать назубные шины трудно из-за небольших размеров коронок зубов.
Верхнюю челюсть следует фиксировать индивидуальной пластмассовой шиной с внеротовы-ми тонкими спицами-усами и зацепными крючками, которые позволяют произвести межчелюстное вытяжение, используя наложенные на нижнюю челюсть пластмассовые шины с крючками (например, по В. К. Пелипасю).
Исходы и осложнения при лечении детей с травмами лица, зубов и челюстей
Если специализированное лечение начато своевременно (в первые 24-48 ч после травмы), а метод его выбран правильно, выздоровление наступает в обычные сроки (от 2.5 до 8 недель в зависимости от сложности перелома).
При несвоевременном и неправильном лечении возникают ранние или поздние осложнения (остеомиелит, нарушения прикуса, деформации контуров челюстей, тугоподвижность нижней челюсти, анкилозы и т. д.). При этом следует помнить, что у детей до года фиксирующие приспособления (шины) необходимо удерживать 2.5-3 недели, у детей от 1 до 3 лет – 3-4 недели, от 3 до 7 лет – 3-5 недель, от 7 до 14 лет – 4-6 недель, в возрасте старше 14 лет – 6-8 недель.
Срок фиксации определяется характером перелома и обшим состоянием ребенка.
Благоприятный исход лечения в ближайшие после перелома сроки не всегда сохраняется в дальнейшем, так как в процессе развития зубов и нижней челюсти ребенка можно выявить задержку прорезывания отдельных зубов, развития части или всей челюсти из-за повреждения зоны роста в момент травмы, остеосинтеза или наступившего воспалительного осложнения (остеомиелит челюсти, артрит, гайморит, зигоматит, флегмона, анкилоз и т. д.). В области травмы могут развиться грубые рубцы, сдерживающие развитие мягких тканей и костей лица.
Все это приводит к нарушению прикуса и контуров лица, требующих ортодонтического или хирургического лечения в сочетании с ортопедической компенсацией утраченных элементов жевательной системы.
Данные наблюдений многих авторов подтверждают преимущество хирургического лечения переломо-вывихов мыщелкового отростка перед консервативным (ортопедическим).
Профилактика осложнений при переломах нижней челюсти у детей
Профилактика осложнений при переломах нижней челюсти у детей должна быть направлена на предупреждение осложнений воспалительного характера, нарушений роста и развития нижней челюсти, нарушений развития и прорезывания зачатков постоянных зубов.
I. Профилактика посттравматических осложнений воспалительного характера включает следующие мероприятия:
- Местное обезболивание (проводниковое или инфильтрационное) непосредственно после травмы и временная (транспортная) иммобилизация отломков.
- По возможности раннее сопоставление отломков челюсти и фиксация их с помощью повязок, пращи, головной шапочки и других приспособлений при отсроченной (в результате крайне тяжелого общего состояния пострадавшего) постоянной иммобилизации отломков.
- Раннее наложение швов на поврежденную десну (по показаниям).
- Раннее закрепление отломков нижней челюсти с помощью приспособлений и применения методов, не вызывающих дополнительной травмы нижней челюсти, нарушений кровообращения и иннервации (фиксация с помощью капп, назубных шин, проволочной лигатурной вязи, подбородочной пращи, обвивного шва с назубно-десневой каппой, остеосинтеза без рассечения надкостницы или всех мягких тканей на концах отломков).
- Противовоспалительные мероприятия – санация полости рта (удаление из щели перелома временных и постоянных зубов с осложненным кариесом, лечение временных и постоянных зубов с неосложненным кариесом. гигиена полости рта), промывание щели перелома растворами антисептиков, ан-тибиотико-новокаиновые блокады (местно), антибиотики (внутрь, внутримышечно или внутривенно); десенсибилизирующая терапия, физиотерапевтические мероприятия.
- Нормализация нарушенного кровообращения и иннервации в зоне повреждения путем медикаментозного лечения (гепарин, прозерин, дибазол, тиамин, пентоксил и другие препараты), применения физиотерапевтических мероприятий (магнитотерапия), лечебной физкультуры, электростимуляции постоянным током или использования метода биоуправляемой электростимуляции.
- Диетотерапия.
Выявленные В. П. Коробовым и соавт. (1989) (и перечисленные в 1 главе) биохимические изменения в крови взрослых при переломе нижней челюсти особенно сильно выражены у детей. Поэтому, как указывают авторы, использование (в комплексном лечении детей) коамида особенно полезно, так как способствует ускорению срастания отломков кости. Доза этого препарата, принимаемого ребенком внутрь 3 раза в день, должна определяться весом ребенка. Можно также назначить ферамид, но коамид более интенсивно нормализует биохимические нарушения, чем ферамид.
II. Профилактика посттравматических нарушений роста и развития нижней челюсти предусматривает несколько моментов:
1. Возможно раннее сопоставление отломков нижней челюсти при переломах в области тела и угла с целью восстановления правильной анатомической формы и применение ортодонтических аппаратов для закрепления отломков и сопоставления их в правильном положении при невозможности сопоставить их вручную.
- A. После правильной репозиции отломков профилактические осмотры рекомендуется проводить 2 раза в год; при обнаружении отклонений в развитии нижней челюсти и при нарушении прикуса назначают возможно раннее ортодонтическое лечение.
- Б. При сращении отломков в неправильном положении ортодонтическое лечение проводят либо после снятия фиксирующих отломки аппаратов и приспособлений, либо осуществляют сразу же после рефрактуры.
- B. Длительность ортодонтического лечения определяется характером деформации нижней челюсти и состоянием прикуса: после восстановления молочного прикуса и формы челюсти ортодонтическое лечение прекращают, но диспансерное наблюдение осуществляют до периода формирования постоянного прикуса; вопрос о необходимости повторного курса ортодонтического лечения решают на дальнейших этапах наблюдения сообразно с развитием нижней челюсти и расположением прорезывающихся постоянных зубов.
- Г. До сформирования постоянного прикуса необходимо наблюдение 1-2 раза в год до достижения пострадавшими 15 лет.
2. Применение при переломах мыщелкового отростка (без смещения отломков или с незначительным смещением их и частичным вывихом головки нижней челюсти) ортопедических методов фиксации нижней челюсти с ранним ортодонтическим лечением и функциональной нагрузкой.
- A. Ортодонтические аппараты накладывают непосредственно после травмы или через 2-3 недели после нее сроком до одного года.
- Б. При ортопедической фиксации следует добиваться смещения нижней челюсти кпереди с целью уменьшения нагрузки на формирующуюся суставную головку, удержания ее в правильном положении и активизации процессов энхондрального остеогенеза.
- B. Увеличение сроков ортодонтического лечения или назначение повторного курса осуществляется по показаниям в зависимости от эф
фективности мероприятий, проведенных в посттравматическом периоде. - Г. При указанных видах переломов мыщелкового отростка у детей рекомендуется длительное диспансерное наблюдение до достижения ими
