Переломы костей и повреждения суставов уотсон

БЕННЕТТА ПЕРЕЛОМ (E.H. Bennett, 1837-1907, ирландский хирург) – внутрисуставной перелом основания I пястной кости с подвывихом ее тела в тыльно-лучевую сторону. Описан в 1882 году Беннеттом. Беннетта перелом составляет около 5% всех переломов костей кисти и 30% переломов пястных костей.
Возникает Беннетта перелом чаще вследствие удара по головке I пястной кости, падения на выпрямленный I палец в состоянии его приведения. При этом возникает продольный перелом у ладонно-локтевого края суставной поверхности основания I пястной кости. Отколовшийся небольшой отломок в форме пирамиды удерживается на месте прочными связками, а пястная кость под действием травмирующей силы и натяжения сухожилий разгибателей и длинной отводящей мышцы смещается вдоль суставной поверхности большой многоугольной кости в проксимальном направлении, образуя тыльно-лучевой подвывих.

Рис. Перелом Беннетта (рентгенограмма).
Клинические признаки Беннетта перелома наблюдаются кровоподтек, деформация в области I пястнозапястного сочленения с выступанием основания пястной кости. I палец находится в состоянии приведения, укорочен, активные и пассивные движения ограничены, болезненны. Отмечается резкая болезненность при поколачивании по головке I пястной кости или кончику пальца. Беннетта перелом следует дифференцировать от ушиба и вывиха I пястной кости. Окончательный диагноз ставится на основании данных рентгенографии (рис.), которые позволяют определить вид перелома и степень смещения отломков.
Лечение Беннетта перелома заключается в репозиции с устранением подвывиха 1 пястной кости и удержании отломков в правильном положении до наступления консолидации. Репозицию осуществляют под местной анестезией 2% раствором новокаина, 5 мл внутрисуставно. Производят вытяжение за I палец в положении отведения и одновременного давления на основание 1 пястной кости с тыльной поверхности. После репозиции накладывают гипсовою повязку в положении максимального отведения I пальца. Более прочное удержание отломков достигается фиксацией 2 спицами – одна проводится через оба отломка, а другая – в косом направлении через метафизы I и II пястных костей. Иммобилизация примерно в течение 1 месяца, в дальнейшем – массаж, ванны, гимнастика. Трудоспособность восстанавливается при правильном лечении через 1 – 1,5 месяца. Неправильное лечение ведет к развитию деформирующего артроза и резкому снижению работоспособности кисти.
Библиография:
Богданов Б. А. и Малкис А. И. Применение компрессионно-дистракционного аппарата при лечении переломов Беннета, Хирургия, А5 4, с. 111, 19Т2, библиогр.; Б оймсв Б. и др. Хирургия кисти и пальцев, пер. с болг., с. 150, София, 1971; Василькова К. И. К методике вправления перелома-вывиха I пястной кости, Труды Ле-нингр. науч.-исслед. ин-та травмат. и ор-топ., в. 5, с. 210, 1956, библиогр.; Уотсон-Джонс Р. Переломы костей и повреждение суставов, пер. с англ., с. 398, М., 1972; У сольцева Е. В. Повреждение кисти, Д., 1961, библиогр.; Шабу нин А. В. Механизм, клиника и лечение переломов Беннета, Ортон, и травмат., 34* 11, с. 52, 1964, библиогр.; Bcnnett E.H. Fractures of the carpal bones, Dublin J. med. Sei., v. 73, p. 72, 1882; МоЬегк E. Dringliche Handchirurgie, Stuttgart, 1964; Thordn L. A new method of extension treatment in Bennett’s fracture, Acta chir. scand., v. 110, p. 485, 1956, bibliogr.; Troian E. Traitement des fractures instables de la main et des doigts, Rev. Chir. orthop., t. 48, p.,269, 1962.
Э.Я. Дубров.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
Дюпюитрена перелом (G. Dupuytren, французский хирург, 1777- 1835) – перелом медиальной лодыжки и малоберцовой кости в нижней трети с разрывом связок межберцового синдесмоза. При этом переломе нередко наступает подвывих стопы кнаружи. Дюпюитрена перелом встречается часто; описан Г. Дюпюитреном в 1819 г.
Механизм возникновения
Механизм возникновения этого перелома – пронационно-абдукционный. Стопа имеет естественную вальгусную установку, равную 10°, и поэтому она при травмах чаще подвертывается кнаружи. При этом в силу крепости медиальной (дельтовидной) связки наступает отрывной перелом медиальной лодыжки, а таранная кость приобретает вальгусное положение. Блок таранной кости упирается в латеральную лодыжку, и происходит ее перелом с разрывом передней или чаще обеих межберцовых связок.
Клиническая картина
При Дюпюитрена переломе обычно определяется припухлость в области голеностопного сустава. В случае подвывиха стопы кнаружи имеется патологическая вальгусная установка стопы, особенно четко видимая при осмотре сзади. Пальпаторно определяется резкая болезненность в области медиальной лодыжки, по ходу малоберцовой кости и в области межберцового синдесмоза. Активные и пассивные движения в суставе резко болезненны и ограничены.

Рис. 1. Схема переднезадней рентгенограммы голеностопного сустава: 1 – в норме (для сравнения); 2 – при переломе Дюпюитрена (переломы малоберцовой кости и внутренней лодыжки, разрыв нижнего межберцового синдесмоза).

Рис. 2. Рентгенограмма голеностопного сустава при переломе Дюпюитрена: 1 – в прямой проекции (перелом обеих лодыжек – указан стрелками, подвывих стопы кнаружи); 2 – в боковой проекции (стрелкой указана щель перелома наружной лодыжки).
На рентгенограмме в прямой проекции при Д. п. хорошо видна линия перелома медиальной лодыжки, обычно проходящая на уровне суставной щели, а также латеральной лодыжки на уровне суставной щели или выше нее. Вместе с тем отчетливо выступают смещение отломков и возможный диастаз, т. е. расхождение «вилки» сустава (рис. 1 и 2). Для диагностики разрыва нижнего межберцового синдесмоза большое значение имеет сравнительное изучение переднезадних снимков (сделанных на одной пленке) обоих голеностопных суставов в обычной укладке или с симметричной внутренней ротацией на 27°.
Наружный подвывих стопы распознается на основании увеличения или расширения щели между суставным контуром медиальной лодыжки и прилежащей к ней суставным краем таранной кости, в норме равной ширине остальной части суставной щели голеностопного сустава.
На боковой рентгенограмме обычно отчетливо видна плоскость перелома малоберцовой кости и характер смещения отломков. Линия перелома чаще всего имеет косое направление сверху вниз и сзади наперед, а сам перелом – оскольчатый и нередко является внесуставным. Кроме этого, на боковой рентгенограмме обычно виден характер смещения медиальной лодыжки. Тщательного изучения требует снимок в боковой проекции для распознавания перелома переднего или заднего края эпифиза большеберцовой кости и соответствующего подвывиха стопы в голеностопном суставе, что очень важно для правильной репозиции отломков.
Лечение
Лечение, как правило, консервативное. Оно заключается в ручной репозиции, к-рая производится сразу же по поступлении больного (после предварительной рентгенографии). Обезболивание общее или местное (15-20 мл 1% р-ра новокаина вводится в полость сустава и между отломками малоберцовой кости). После репозиции и наложения гипсовой повязки по контрольной рентгенограмме судят о положении отломков и восстановлении правильных соотношений костей в голеностопном суставе.

Рис. 3. Схема переднезадней (1) и боковой (2) рентгенограмм голеностопного сустава при переломе Дюпюитрена после закрытой чрескожной фиксации спицами: косые спицы фиксируют межберцовый синдесмоз; вертикальные спицы фиксируют таранную кость в правильном положении.
Для профилактики вторичного смещения в гипсовой повязке А. В. Каплан (1967) предложил метод трансартикулярной фиксации стопы и закрытый (чрескожный) остеосинтез спицами, заключающийся в том, что после ручной репозиции и наложения гипсовой повязки через окна в ней спицами Киршнера фиксируют голеностопный сустав, костные отломки и межберцовый синдесмоз (рис. 3). Через 4-5 нед. спицы удаляют, а гипсовую повязку оставляют на срок, необходимый для полной консолидации перелома.
При консервативном лечении Дюпюитрена перелома фиксация гипсовой повязкой осуществляется в течение 12 нед.; в последующем назначают лечебную гимнастику, массаж. Трудоспособность восстанавливается через 3,5 – 4 мес.
В случае безуспешности консервативного лечения показано оперативное вмешательство. Фиксацию костных отломков осуществляют металлическими фиксаторами (спицами, винтами, болтами). При застарелых или неправильно сросшихся Дюпюитрена переломах в зависимости от давности перелома производят различные восстановительные операции в области бывшего перелома, клиновидную резекцию над лодыжками или артродезирование голеностопного сустава (см.).
Библиография: Каплан А. В. Закрытые повреждения костей и суставов, М., 1967; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1, с. 140, М., 1968; Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972; Dupuytren G. Memoire sur la fracture de l’extremite inferieure du perone, les luxations et les accidents qui en sont la suite, Ann. med.-chir. Hop. Paris, t. 1, p. 1, 1819.
В. В. Кузьменко; Г. А. Зедгенидзе (рент.).
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
ПОТТА ПЕРЕЛОМ (P. Pott, англ. хирург, 1714-1788) – перелом обеих лодыжек и заднего края большеберцовой кости с подвывихом или вывихом стопы кзади или кзади и кнаружи. Описан П. Поттом в 1769 г. в работе о переломах и смещениях.
Возникает вследствие насильственного поворота стопы кнаружи с одновременным подошвенным сгибанием. Вначале происходит отрывной перелом внутренней лодыжки. Вальгирование стопы увеличивается, таранная кость давит на наружную лодыжку и задний отдел суставной поверхности большеберцовой кости, что ведет к их перелому. Линия перелома наружной лодыжки чаще косая, при этом нередко разрываются связки между большеберцовой и малоберцовой костями, которые расходятся с образованием так наз. межберцового диастаза. В зависимости от объема разрушений в области межберцового синдесмоза или заднего края большеберцовой кости формируется задний или задненаружный подвывих или вывих стопы. Т. о., возникает сложный комплекс повреждений костно-связочного аппарата.
При осмотре заметна выраженная деформация голеностопного сустава. Передний отдел стопы укорочен, латеральный край приподнят и отклонен кнаружи. Ось голени и стопы нарушена, пятка находится в вальгусной положении. Контуры пяточного (ахиллова) сухожилия сглажены, а передний край большеберцовой кости отчетливо выступает, иногда кожа над ним натянута, как парус, что свидетельствует о значительном смещении таранной кости и всей стопы кзади. Активные и пассивные движения стопы резко ограничены и болезненны.

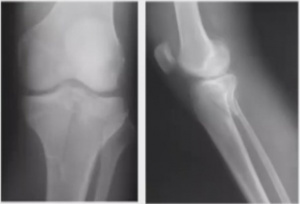
Рис. 1. Рентгенограммы правого голеностопного сустава при переломе Потта в переднезадней (а) и боковой (б) проекциях: в переднезадней проекции видны переломы наружной и внутренней лодыжек (указаны стрелками) и наружный подвывих стопы; в боковой проекции видны переломы заднего края большеберцовой кости и наружной лодыжки (указаны стрелками) и задний подвывих стопы.
На рентгенограмме в переднезадней проекции виден поперечный перелом внутренней и косой – наружной лодыжки. Обе лодыжки вместе с таранной костью смещены кнаружи, блок таранной кости в положении вальгуса (подвывих кнаружи). В области метаэпифиза большеберцовой кости определяется тень треугольной формы, разной величины, в зависимости от размеров фрагмента заднего края. На профильном снимке суставные поверхности таранной и большеберцовой кости не конгруэнтны. Блок таранной кости и наружная лодыжка смещены кзади, величина смещения зависит от степени заднего подвывиха. Задний край большеберцовой кости находится выше суставной линии (рис. 1).

Рис. 2. Рентгенограммы правого голеностопного сустава при переломе Потта в переднезадней (слева) и боковой (справа) проекциях после закрытой репозиции и чрескожной фиксации отломков костей спицами.
Основной метод лечения П. п.- консервативный: закрытая ручная репозиция (см.) под местной анестезией или под наркозом. Наиболее распространенный способ репозиции заключается в следующем. Больного укладывают на стол, конечность сгибают в тазобедренном и коленном суставах под прямым углом. Помощник фиксирует бедро, создавая противотягу, хирург охватывает руками пяточную область, тыл стопы и проводит тракцию по оси, последовательно выводя стопу в нормальное положение. Иногда после достижения репозиции применяют закрытую чрескожную фиксацию перелома спицами (рис. 2). Во всех случаях накладывают гипсовую повязку с рентгенол, подтверждением репозиции перелома и устранения смещения стопы. Рентгеноконтроль повторяют через 7 дней после репозиции. Общий срок фиксации в гипсе – 10-12 нед., а нередко и больше. Если ручная репозиция оказалась неэффективной, показано оперативное лечение – остеосинтез (см.) с помощью спиц, болтов, шурупов, стержней и т. д.
Из осложнений возможны неправильно сросшиеся переломы, ложный сустав (см.), особенно внутренней лодыжки, деформирующий артроз голеностопного сустава (см.).
Прогноз в целом благоприятный и зависит от полноценности репозиции и качества восстановительного лечения.
Библиография: Бойчев Б., Конфорт и Б. и Чоканов К. Оперативная ортопедия и травматология, пер. с болг., София, 1961; Гурьев В. Н. Консервативное и оперативное лечение повреждений голеностопного сустава, М., 1971; Каплан А. В. Повреждения костей и суставов, с. 502, М., 1979; К р у п-к о И. JI. Переломы области голеностопного сустава и их лечение, Л., 1972; Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972; Шабанов А. Н., Каем И. Ю. и С а р т а н В. А. Атлас переломов лодыжек и их лечение, М., 1972; Pott P. Some few general s on fractures and dislocations, L., 1769.
К. А. Пальгов.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
 31.05.2020
31.05.2020
, : , ,
() 2 5 % , 6 12 % [4].
, ( , , ) [8, 26, 42].
J. F. Keating (1999) [31], 60 58 % . , : ; , , [28].
, : , , . , 5,8 % 28 %, 5,9-9,1 % [1, 4, 19, 34, 43, 60].
, , , , , .
. , genu valgum, – 8,4 – 3,5 5. , .
. [5, 7, 8, 15], . , , – [33, 57].
, , , . , . . (2013) [5, 6], Y.L. Hu (2009) [29], A.O. Mustonen (2008) [39], , , , .
(), , [3, 38, 59]. – [34].
– () . B. K. Markhard (2009) [35], – , 54 % . , 47 , 19 .
A.O. Mustonen (2008) [39], 60 % , 20 % .
L. W. Mui (2007) [37], – .
– – , .
/ASIF, .. Mueller 1996 [8]. , ( ), ( ) ( ).
. , , , , .
, J. Schatzker 1979 [51].
6 :
I ;
II , ;
III ;
IV ;
V ;
VI , .
, I IV , III . , 31-42 % .
IV [30].
80-90- 1-2 8-10 [10, 35]. Bacsus J. D. (2011) [11], , , , .
c , , ; [36]. , , .
, 2 % , 12 9 %.
3 , 12 . 6 , 12- 20 [59].
. , – . . .
. , [11, 33].
C. L Kent (2011) [11] , 1 . . . [36, 52].
, , .
() (). , [3, 12, 19]. .. , .. , .. (2009) [10] 36 , ; 89 % . , , [3, 10]. . P.J. Papagelopoulos, A.A. Partsinevelos (2006) [41], J.T. Watson, S.D. Ripple (2001) [56] , , .
– – 90 , , , , .
, , , [4, 18, 22]. – , [8] 50- . , L- – . . 1999 D.S. Horwitz [28] L- .
D.P. Barei S.E. Nork (2006) [14] . J.R. Ratcliff 2007 [46] , .
, , , . .
. LCP (Locking Compression Plate) [27, 40, 49].
LCP . LCP -. , (LHS), , . [38, 42].
LCP- .
, , .
, [49].
, . Gosling et al. 2004 [24, 25], LCP , – . P. Niemeyer et al. (2006) [40] 25 , LCP – .
LISS (Less Invasive Stabilization System) [20, 24, 26]. LISS , . LISS , [48]. LISS, , . , . , LISS (LHS), , , [38].
LISS (LISS-PT Less Invasive Stabilization System Proximal Tibia).
. LISS [26, 49].
[4, 9, 15, 43, 50, 60] . .
, AO/ASIF, [9]. , , .
. M.A. Karunakar (2007) [30] , . .
6,5 . Patil S. et al. (2006) [43], 6,5 3,5 . , , 3,5 , 6,5 .
(IV, V VI Schatzker) .
(IV Schatzker) . . . . , J.R. Ratcliff (2007) [46], , . LCP . T.J. OMara (2008) [15], LISS .
, LISS . LISS , [22].
, . , [2, 8, 49, 50, 61]. N. Lasanianos (2008) [32], . , . , . , , , , .
. , , , . . , , . [13, 16]. M.R. Bansal et al. (2009) [13], , . , . – , [12, 13].
, , .
P. Lobenhoffer (2002) [33], , , . B. Yu (2009) [61], D.N. Yetkinler (2001) [58] , – , . , – ; – .
, . .
, – , . . – . .
, , , .
, – .
1. . . . ., . . ( ) // . 2002. No 2. C.150-155.
Akhtiamov I.F. Krivoshapko G.M., Krivoshapko S.V. Posleoperatsionnaia reabilitatsiia bol’nykh s vnutrisustavnymi povrezhdeniiami kolennogo sustava i ikh posledstviiami (obzor literatury) [Postoperative rehabilitation of patients with intraarticular knee lesions and their consequences (review of literature)]. Genij Ortop. 2002;(2):150-155.
2. . ., . . – // . 2010. No 2. C. 96-102.
Bakardzhieva A.N., D’iachkov K.A. MRT i UZI-paralleli v otsenke vnutrisustavnykh struktur u bol’nykh s zakrytymi povrezhdeniiami kolennogo sustava [MRT- and US-parallels in the assessment of intra-articular structures in patients with closed injuries of the knee]. Genij Ortop. 2010;(2):96-102.
3. . ., . ., . . – – // . 2010. No 2. C.79-80.
Boimuradov G.A., Dursunov A.M., Shodiev B.U. Spitse-sterzhnevoe ustroistvo dlia osteosinteza pri vnutri- i okolosustavnykh perelomakh kolennogosustava [A wire-and-rod device for osteosynthesis of intra- and periarticular fractures of the knee]. Genij Ortop. 2010;(2):79-80.
4. / . . , . . , . . , . . // . 2012. No. 6. . 121-127.
Gilev M.V., Volokitina E.A., Antoniadi Iu.V., Chernitsyn D.N. Novye podkhody k lecheniiu vnutrisustavnykh perelomov proksimal’nogo otdela
bol’shebertsovoi kosti [New approaches to treatment of intraarticular fractures of proximal tibia]. Ural’skii Meditsinskii Zhurnal. 2012;(6):121-127.
5. / . . , . . , . . , . . , . . // . 2013. No 2. .31-36.
D’iachkova G.V., D’iachkov K.A., Korabel’nikov M.A., Bakardzhieva A.N., Karaseva T.Iu. Rol’ MRT i UZI v otsenke struktur kolennogo sustava privnutrisustavnykh perelomakh [Role of MRT and USE in assessment of the knee structures for intra-articular fractures]. Genij Ortop. 2013;(2):31-36.
6. / . . , . . , . . , . . , . . , . . // . 2008. No5. . 111-116.
D’iachkova G.V., Sukhodolova L.V., Stepanov R.V., D’iachkov K.A., Bakardzhieva A.N., Karasev E.A. MRT v izuchenii protsessa perestroiki kostei kolennogo sustava posle perelomov [MRI in studying the process of the knee bone reorganization after fractures]. Meditsinskaia Vizualizatsiia. 2008;(5):111-116.
7. . ., . . // . – 2009. – No 1. – C.28-32.
Reznik L.B., Zdebskii I.P. Khirurgicheskoe lechenie vnutrisustavnykh perelomov proksimal’nogo otdela bol’shebertsovoi kosti [Surgical treatment of intraarticular proximal tibial fractures]. Genij Ortop. 2009;(1):28-32.
8. / . . , . , . , X. . . . : , 1996. – 750 .Miuller M.E., Al’gover M., Shnaider R., Villinger X.M. Rukovodstvo po vnutrennemu osteosintezu [A manual on internal osteosynthesis]. M.: Meditsina, 1996. 750 s.
9. . ., . . – // – . 2011. No3. . 42-47.
Ternovoi S.K., Mangursuzian M.R. Magnitno-rezonansnaia tomografiia v vyiavlenii nediagnostirovannykh perelomov kostei kolennogo sustava[Magnetic-resonance tomography to reveal undiagnosed fractures of the knee bones]. Radiologiia-praktika. 2011;(3):42-47.
10. / . . , . . , . . , . . , . . // . 2009. No. 3. C. 82-88.Shevtsov V.I., Karaseva T.Iu., Karasev E.A., Dolganova T.I., Karasev A.G. Operativnoe lechenie bol’nykh s zakrytymi perelomami plato bol’shebertsovoi kosti s ispol’zovaniem artroskopicheskoi tekhniki [Surgical treatment of patients with closed fractures of tibial plateau using arthroscopic technique]. Genij Ortop. 2009;(3):82-88.
11.Backus J.D., Furman B.D., Swimmer T., Kent C.L., McNulty A.L., Defrate L.E., Guilak F., Olson S.A. Cartilage viability and catabolism in the intact porcine knee following transarticular impact loading with and without articular fracture. J. Orthop. Res. 2011;29(4):501-10.
12.Bajammal S.S., Zlowodski M., Lelwica A., Tornetta P. 3rd, Einhorn T.A., Buckley R., Leighton R., Russell T.A., Laesson S., Bhandari M. The use of calcium phosphate bone cement in fracture treatment. A -analysis of randomized trials. J. Bone Joint Surg. Am. 2008;90(6):1186-96.
13.Bansal M.R., Bhagat S.B., Shukla D.D. Bovine cancellous xenograft in the treatment of tibial plateau fractures in elderly patients. Int. Orthop. 2009;33(3):779-84.
14.Barei D.P., Nork S.E., Mills W.J., Coles C.P., Henley M.B., Benirschke S.K. al outcomes of severe bicondylar tibial plateau fractures treated with dual incisions and l and lateral plates. J. Bone Joint Surg. Am. 2006;88(8):1713-1721.
15.Barei D.P., OMara T.J., Taitsman L.A., Dunbar R.P., Nork S.E. Frequency and fracture morphology of the posterol fragment in bicondylar tibial plateau fracture patterns. J. Orthop. Trauma. 2008;22(3):176182.
16.Benoit B., Fouad Z., Laflamme G.H., Rouleau D., Laflamme G.Y. Augmentation of tibial plateau fractures with Trabecular l: a biomechanical study. J. Orthop. Surg. Res. 2009;4:37-42.
17.Bono C.M., Levine R.G., Rao J.P., Behrens F.F. Nonarticular proximal tibia fractures: treatment options and decision making. J. Am. Acad. Orthop. Surg. 2001:9(3):176-86.
18.Brunner A., Horisberger M., Ulmar B., Hoffmann A., Babst R. Classification systems for tibial plateau fractures; does computed tomography scanning improve their reliability? Injury. 2010;41(2):173178.
19.Canadian Orthopaedic Trauma Society. Open reduction and internal fixation compared with circular fixator application for bicondylar tibial plateau fractures. Results of a multicenter, prospective, randomized clinical trial. J. Bone Joint Surg. Am. 2006;88(12):2613-23.
20.Cole P.A., Zlowodzki M., Kregor P.J. Treatment of proximal tibia fractures using the less invasive stabilization system: surgical experience and early clinical results in 77 fractures. J. Orhop. Trauma. 2004;18(8):528-35.
21.Egol K.A, Tejwani N.C., Capla E.L., Wolinsky P.L., Koval K.J. Staged management of high-energy proximal tibia fractures (OTA types 41): the results of a prospective, standardized protocol. J. Orthop. Trauma. 2005;19(7):448-455.
22.Farouk O., Krettek C., Miclau T., Schandelmaier P., Guy P., Tscherne H. Minimally invasive plate osteosynthesis and vascularity: preliminary results of a cadaver injection study. Injury. 1997;28(Suppl. 1):A7-12.
23.Foltin E. Bone loss and forms of tibial condylar fracture. Arch. Orthop. Trauma Surg. 1987;106(6):341-348.
24.Gösling T., Schandelmaier P., Marti A., Hufner T., Partenheimer A., Krettek C. Less invasive stabilization of complex tibial plateau fractures: a biochemical evaluation of a unilateral locked screw plate and double plating. J. Orthop. Trauma. 2004;18(8):546-51.
25.Gösling T., Schandelmaier P., Muller M., Hankemeier S., Wagner M., Krettek C. lateral locked screw plating of bicondylar tibial plateau fractures. Clin. Orthop. Relat. Res. 2005;(439):207-214.
26.Jiang R., Luo C.F., Wang M.C., Yang T.Y., Zeng B.F. A comparative study of Less Invasive Stabilization System (LISS) fixation and two-incision double plating for the treatment of bicondylar tibial plateau fractures. Knee. 2008;15(2):139- 43.
27.Jones C.B. Locked plates for proximal tibial fractures. Instr. Course Lect. 2006;55:381-388.
28.Horwitz D.S., Bachus K.N., Craig M.A., Peters C.L. A biomechanical analysis of internal fixation of complex tibial plateau fractures. J. Orthop. Trauma. 1999;13(8):545-49.
29.Hu Y.L., Ye F.G., Ji A.Y., Qiao G.X., Liu H.F. Three-dimensional computed tomography imaging increases the reliability of classification systems for tibial plateau fractures. Injury. 2009;40(12):1282-5.
30.Karunakar M.A., Egol K.A., Peindl R., Harrow M.E., Bosse M.J., Kellam J.F. Split depression tibial plateau fractures: a biomechanical study. J. Orthop. Trauma. 2002;16(3):172-7.
:
Ի, . ,
;
:
234567 (): 31.05.2020 21:24:00
234567 (ID): 989
234567 : , , , , , , , , LCP, LISS, , , , –
12354567899
Источник
