Перелом зуба 2 шейного позвонка операция
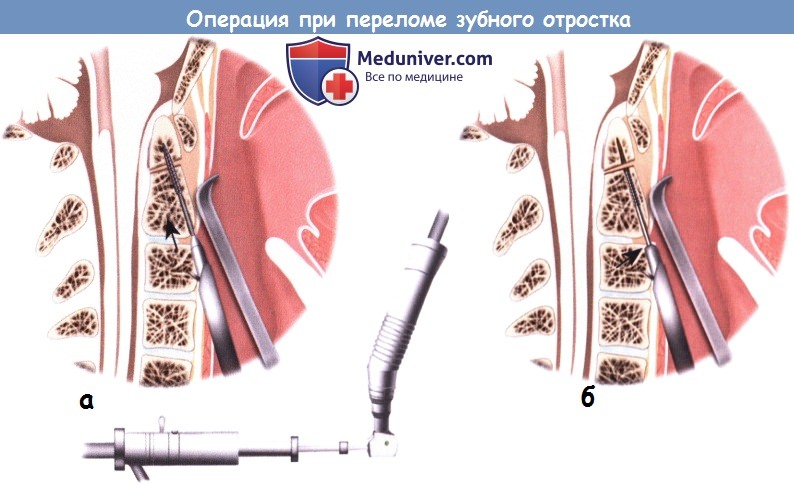
Техника операции при переломе зубного отростка второго шейного позвонкаа) Показания для операции: – Перелом зубного отростка типа II, линия которого проходит косо из передневерхней части отростка в задненижнюю часть. б) Противопоказания для операции при переломе зубного отростка: – Косая линия перелома, проходящая из задневерхнего положения в передненижнее – параллельно траектории установки винта. – Нарушение структуры костной ткани в связи с остеопорозом, раздроблением при переломе, сопутствующим переломом тела позвонка С2, или переломом типа II со значительным смещением или изменением угла оси зубного отростка, которое не удалось полностью исправить перед операцией. – Бочкообразная грудная клетка; короткая шея; спондилез шейных позвонков, лежащих ниже осевого позвонка; кифоз грудного отдела позвоночника тяжелой степени, препятствующий просверливанию отверстий и надлежащей установке винтов. – Стеноз спинномозгового канала тяжелой степени. – Неуточненные переломы зубного отростка или таковые с отсроченной постановкой диагноза. – Слабость поперечной связки атланта, приводящая к атланто-осевой нестабильности, независящей от целостности зубного отростка. – Патологические переломы зубного отростка. – Нарушение глотания. в) Оборудование для операции при переломе зубного отростка: – Операционный стол с головным концом, рентгенопроницаемым от уровня плеч. – Жесткий держатель головы. – Грузы для вытяжения. – Рентгеновский аппарат с рамой С-типа, делающий снимки в двух проекциях. – Инструменты, требующиеся для переднего шейного доступа. – Система из двух ретракторов для доступа к зубному отростку. – Направляющая для дрели для просверливания зубного отростка.
чтобы получать одновременные снимки в передне-задней и боковой проекциях для моментального определения изменений в выравнивании костного отломка или установке инструментов. г) Положение пациента при операции: – Пациента укладывают на операционный стол в положении на спине, подкладывая валик под плечи для разгибания шеи. – Рентгенопроницаемый прикусный валик или роторасширитель используют, чтобы зафиксировать челюсти в открытом положении. – Получают рентгенограммы зубного отростка в передне-задней и боковой проекциях. Рентгенологические снимки одновременно в двух проекциях (передне-задней и боковой) помогают подтвердить выравнивание костного отломка и правильность положения инструментов. – Шею пациента разгибают на максимальную амплитуду, чтобы вызвать повторное смещение костного отломка. При достаточном разгибании обеспечивается траектория установки винтов, проходящая через осевой позвонок ровно в зубной отросток; плавные движения в направлении сгибания-разгибания совершают, чтобы достигнуть максимального сближения костного отломка с телом осевого позвонка. – Для иммобилизации головы используют вытяжение с помощью петли, обруча или щипцов. Неправильное положение головы и недостаточное сближение костного отломка с телом осевого позвонка во время операции приводит к возможности смещения зубного отростка в заднем направлении. – Неправильное положение тела пациента или особенности его конституции могут сделать установку винтов трудновыполнимой или невозможной. Наличие прямой траектории должно подтверждаться с помощью рентгенографии перед началом оперативного вмешательства. – Если надлежащая траектория недостижима, следует отказаться от фиксации с помощью передней установки винтов. д) Оперативный доступ при операции по поводу перелома зубного отростка второго шейного позвонка: – Шею пациента обрабатывают и обкладывают стерильными простынями; собирают кожу в складку с одной стороны на уровне позвонка С5 и выполняют разрез. – Поднимают и рассекают подкожную мышцу шеи, обнажая поверхностную фасцию шеи. Фасцию разрезают продольно вдоль медиального края грудинно-ключично-сосцевидной мышцы, которую затем отводят в боковом направлении. – Верхнее брюшко лопаточно-подъязычной мышцы, идущее в поперечном направлении, выделяют и рассекают, обнажая при этом собственную фасцию шеи. – После вскрытия собственной фасции шеи тупым способом обнажают пространство между влагалищем сонной артерии, расположенным с латеральной стороны, и трахеей и пищеводом, расположенными с медиальной стороны. Продолжают рассечение тканей для обнажения передней поверхности позвоночника. – Пальпаторно определяют шейные позвонки и тупым способом обнажают передненижнюю поверхность тела позвонка С2; манипуляцию проводят под рентгенологической поддержкой. – На уровне позвонков С5 и С6 разрезают предпозвоночную фасцию шеи, покрывающую тела позвонков. – Острые лезвия ретрактора модели Caspar с крупными зубцами вводят под брюшко длинной мышцы шеи с медиальной и латеральной сторон. Лезвия фиксируют с помощью автоматического ретрактора. Специально для данного доступа была разработана система из двух ретракторов, имеющая поперечные и продольные лезвия. – Обнажают пространство перед внутришейной фасцией и отводят ее с помощью более длинного лезвия продольного ретрактора. Данной манипуляцией защищают важнейшие органы и обеспечивают хирургу доступ к передненижнему краю тела позвонка С2. – Разведение тканей тупым способом продолжают в заглоточном пространстве для определения точки входа винта под нижним краем позвонка С2. Если планируется установить единственный винт, точку входа располагают по срединной линии. Если предпочтительна установка двух винтов, их размещают на 2-3 мм в боковом направлении от срединной линии с каждой стороны.
Направляющая для дрели минует грудную клетку, входит в разрез на уровне позвонка С5 и направляется прямо на нижний край позвонка С2, продолжая траекторию до верхушки зубного отростка. б – Линия планируемого разреза на уровне позвонков С5-С6. е) Установка спицы Киршнера и направляющей для дрели: – Точка входа должна располагаться под передним краем позвонка С2, а не на передней поверхности его тела. Установка винта в неправильной точке входа на передней поверхности тела позвонка С2 увеличивает вероятность отклонения в заднем направлении, что может привести к появлению промежутка перед костным отломком, невозможности приблизить костный отломок к телу позвонка, более длительному периоду заживления, несрастанию костных фрагментов. При расположении точки входа слишком близко к передней поверхности тела позвонка С2 также появляется риск прорыва спицы Киршнера, сверла дрели или винта, установленного в зубной отросток, через переднюю поверхность тела позвонка. Неправильный выбор точки входа предрасполагает к некорректной установке винтов и риску нарушения целостности конструкции из-за прорыва винта или его отвинчивания. – После определения точной точки входа винтов под рентгеноскопией в двух проекциях 2-мм спицу Киршнера вводят в тело позвонка С2 на глубину 3-5 мм в точку входа, расположенную по нижнему краю позвонка С2. – На передней поверхности тела позвонка С3 для направляющей для дрели создают неглубокий паз. Для этого за спицей Киршнера располагают полое 8-мм сверло и вращают его вручную. – Создают тоннель, проходящий от передней поверхности позвонка С3 через межпозвонковый диск С2-С3 и фиброзное кольцо. Сверлить прекращают, не достигая тела позвонка С2. – Направляющую для дрели формируют, соединяя внутреннюю и наружную трубки направляющей и устанавливая их над спицей Киршнера. Сначала устанавливают наружную трубку при помощи рентгеноскопической навигации таким образом, чтобы зубья трубки плотно укрепились на поверхности позвонка С3. Так обеспечивают возможность плавных движений для выравнивания позвонков С2 и С3 относительно зубного отростка и позвонка С1 для создания правильной траектории винтов. Внутреннюю трубку направляющей вставляют и проводят через заранее подготовленный желоб до тех пор, пока трубка не достигнет нижнего края позвонка С2. – Трубки направляющей закрепляют. На следующем этапе перемещают спицу Киршнера с применением 2,7-мм сверла. – Под рентгеноскопической навигацией в двух проекциях проделывают отверстие от нижнего края позвонка С2 до верхушки зубного отростка. При необходимости, используют угловой адаптер для дрели, чтобы обойти грудную клетку пациента при сверлении. е) Установка винтов: – После просверливания отверстия нужного размера до верхушки зубного отростка удаляют внутреннюю трубку направляющей для дрели и с помощью метчика создают резьбу в основном отверстии. – Винт проводят через наружную трубку направляющей и под рентгеноскопией устанавливают по резьбе в основном отверстии до верхушки зубного отростка. Стягивающие винты (без резьбы в проксимальной части) используют для приближения костного отломка к телу позвонка С2. Винт устанавливают так, что его головка утапливается в нижний край позвонка С2, а конец винта достигает кортикальной пластинки верхушки зубного отростка, чтобы обеспечить бикортикальное соединение. – Второй стягивающий винт или винт с полной резьбой может быть установлен таким же способом. – Стабильность сочленения в месте перелома подтверждают с помощью рентгеноскопии шеи пациента при сгибании-разгибании. – Затем удаляют ретракторы, тщательно достигают полного гемостаза, проверяют пищевод на наличие повреждений от натяжения. Подкожную мышцу шеи ушивают прерывистым рассасывающимся швом. Тонким прерывистым подкожным швом и стерильным пластырем соединяют кожу в месте разреза. ж) Послеоперационный уход: – Следует тщательно контролировать дыхание пациента и появление неврологических расстройств. – Диету подбирают на основании отека пищевода и наличия трудностей при глотании. У пациентов с нарушением глотания возможна аспирация, поэтому они требуют обязательного контроля. – Пациенты с подтвержденной остеопенией или с сопутствующими переломами шейного отдела позвоночника продолжают ношение шейного воротника до полного заживления линии перелома, что подтверждают с помощью рентгенограмм или компьютерных томограмм. з) Альтернативные техники операции при переломе зубовидного отростка: – Рентгенография в комбинации с нейронавигацией представляет собой альтернативу рентгеноскопии в интраоперационном получении информации в режиме реального времени и в точности установки инструментов. – Системы для установки винтов в зубной отросток с применением неканюлированных сверл были разработаны в замену канюлированным направляющим для дрели, размещаемым над спицей Киршнера. – Существуют описания микроинвазивной техники фиксации винтами зубного отростка, представленной, например, эндоскопической или чрескожной установкой винтов в зубной отросток, или применением систем трубчатых ретракторов. Теоретические преимущества микроинвазивной хирургии включают в себя меньшее повреждение тканей, лучшие показатели сохранения целостности фиброзного кольца, межпозвонкового диска и костных структур. Невозможность применения направляющей при сверлении, которая прикрепляется к позвоночнику, исключает манипуляции с телом позвонка С2 и тем самым ограничивает возможность выравнивания костных отломков. и) Осложнения операции по поводу перелома зубного отростка второго шейного позвонка: – Наиболее частым осложнением послеоперационного периода является несрастание зубного отростка в месте перелома, что требует заднего артродеза в суставе С1-С2. Данному осложнению может предшествовать нарушение функции установленной конструкции, например, из-за ослабления винта или его прорыва через переднюю кортикальную пластинку позвонка С2. Недостаточное сближение костного отломка также увеличивает вероятность несрастания. – Основными осложнениями, непосредственно связанными с областью оперативного вмешательства, являются повреждение нервов, перфорация пищевода и глотки, кровотечение, обструкция дыхательных путей. – Пациенты, которым провели операцию по фиксации зубного отростка с помощью винтов, чаще требуют трахеотомии, заболевают пневмонией и отмечают нарушения глотания и функции голосовых связок. Эти осложнения в основном возникают у пожилых пациентов, у которых чаще развивается послеоперационная дисфагия. Многим пожилым пациентам требуется изменение диеты или установка назогастрального зонда в послеоперационном периоде.
лопаточно-подъязычную мышцу пересекают, разрезают собственную фасцию шеи, трахею и пищевод отводят в медиальном направлении, разрезают предпозвоночную фасцию, обнажают тела позвонков С2-С6. б – Размещенная система, состоящая из двух ретракторов, поперечные лезвия которых введены под длинную мышцу шеи медиально и латерально. Продольные лезвия разводят, отводя внутришейные мягкие ткани в головном направлении. б – Вид сбоку: просверливание в операционной ране. Показано создание с помощью дрели желоба на позвонке С3 и межпозвонковом диске С2-С3; манипуляцию прекращают перед телом позвонка С2. б – Зубья наружной трубки направляющей для дрели закреплены на теле позвонка С3. Внутреннюю трубку направляющей для дрели проводят через заранее созданный желоб до нижнего края позвонка С2. б – Метчиком создают резьбу в основном отверстии. Различимы кортикальная пластинка и губчатое вещество кости. Винт установлен таким образом, чтобы соединить кортикальную пластинку тела позвонка С2 с верхушкой зубного отростка. б – Два снимка позвонка С2 в передне-задней проекции. Показана установка одного стягивающего винта по срединной линии, а также двух винтов (один-стягивающий, другой-с полной резьбой) сбоку от срединной линии. Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 – Также рекомендуем “Техника операции стабилизации при переломе первого и второго шейного позвонка (С1-С2)” Оглавление темы “Переломы первого и второго шейных позвонков.”:
|
Источник
Перелом шейного отдела позвоночника – нарушение целостности одного или нескольких шейных позвонков в результате травматического воздействия. Возникает вследствие удара, падения на голову, резкого сгибания или разгибания шеи. Проявляется болями в шее, ограничением движений и спастическим напряжением мышц. Часто выявляется неврологическая симптоматика различной степени выраженности. Диагноз выставляют на основании данных рентгенографии, при необходимости дополнительно назначают КТ и МРТ. Лечение чаще консервативное, при повреждении спинного мозга требуется операция.
Общие сведения
Переломы шейных позвонков составляют около 30% от общего количества переломов позвоночника. При этом в 40-60% случаев наблюдается повреждение спинного мозга той или иной степени тяжести. Около 30% пациентов с такими переломами гибнут на месте вследствие шока, а также тяжелых нарушений дыхания и сердечной деятельности, обусловленных повреждением нервных структур. Основная часть пациентов с переломами шейного отдела позвоночника – активные люди молодого и среднего возраста.
Причиной травмы обычно становится падение на голову с высоты, ныряние в воду в недостаточно глубоких местах, резкое сгибание (реже – разгибание) шеи при внезапном торможении транспорта или удар головой о крышу автомобиля при движении по плохой дороге. Чаще всего выявляются компрессионные переломы IV, V и VI позвонков, однако наиболее тяжелые последствия возникают при переломах I и II позвонков. Лечение переломов шейного отдела позвоночника осуществляют травматологи.
Перелом шейного отдела позвоночника
Перелом атланта
I шейный позвонок (атлант) имеет вид кольца и является своеобразным «основанием», на котором держится голова. Своими вогнутыми поверхностями он сочленяется с выпуклыми мыщелками затылочной кости, образуя сустав с тонкими хрящевыми поверхностями, капсулой и связками. Между затылочной костью и I шейным позвонком нет толстой хрящевой прокладки (межпозвонкового диска), поэтому при ударе головой травмирующая сила передается на атлант без амортизации.
Мыщелки затылочной кости вдавливаются в кольцо атланта, при этом, в зависимости от выраженности и оси приложения травмирующей силы может возникать несколько видов переломов. Перелом передней дуги – изолированное повреждение переднего полукольца, может сопровождаться более или менее выраженным смещением отломков. Перелом задней дуги – изолированное повреждение заднего полукольца, обычно устойчивое, без существенного смещения и сдавления нервов. Переломы боковых масс – нарушение целостности центральных отделов кольца, сопровождающееся снижением высоты позвонка.
Самым тяжелым повреждением атланта является «лопающийся» перелом или перелом Джефферсона, при котором целостность кольца атланта нарушается сразу в четырех точках. Существуют также варианты «лопающегося» перелома, при котором происходит взрывное повреждение либо передней, либо задней дуги атланта или параллельные переломы задней и передней дуг. Травма атланта может быть изолированной или сочетаться с повреждением II шейного позвонка и других позвоночных сегментов.
Пациента беспокоит чувство нестабильности шеи, боли в шее, темени и затылке, возможна потеря чувствительности в теменной и затылочной области. Больной придерживает голову руками. При повреждении или сдавлении нервных структур выявляется неврологическая симптоматика. Рентгенография I шейного позвонка в специальной проекции (через рот) позволяет подтвердить нарушение целостности атланта и оценить степень смещения дуг. При необходимости дополнительно назначают КТ. Больных с подозрением на повреждение спинного или продолговатого мозга осматривает нейрохирург или невролог.
Перелом аксиса
II шейный позвонок (аксис) также имеет форму кольца. В передних отделах этого кольца находится массивный костный вырост, называемый зубом. Зуб соединяется с задней поверхностью атланта, образуя сустав Крювелье. Кроме того, атлант и аксис сочленяются между собой при помощи широких и плоских симметрично расположенных суставных поверхностей. Из-за особенностей строения верхних отделов позвоночника при травмах обычно страдает зубовидный отросток. Могут выявляться переломы зуба трех типов. Первый тип – отрывное повреждение верхушки зуба, редко встречающийся стабильный перелом. Второй тип – повреждение узкой части зуба, нестабильный перелом, наблюдается более чем в 50% случаев. Третий тип – повреждение основания зуба, в 20% случаев сопровождается неврологическими нарушениями.
С учетом степени смещения атланта и выраженности симптоматики выделяют три степени перелома зубовидного отростка. При первой степени смещение отсутствует, больной предъявляет жалобы на неприятные ощущения в области шеи и незначительные боли при движениях головы. При второй степени атлант и отломок зуба смещаются кпереди, а задняя часть I позвонка сдавливает спинной мозг. Возможна потеря сознания во время травмы или через некоторое время после нее, выявляется неврологическая симптоматика – от незначительных нарушений чувствительности до парезов и параличей. При третьей степени из-за значительного смещения обычно возникают тяжелые повреждения нервных структур, несовместимые с жизнью.
Следует учитывать, что ложное благополучие при переломах первой степени может провоцировать недооценку тяжести повреждения (как врачом, так и самим пациентом). Больной свободно передвигается, поворачивает голову, трясет головой и т. д. При таких движениях иногда возникает резкое смещение атланта и внезапная компрессия спинного мозга, сопровождающаяся острой компрессионной миелопатией и резким ухудшением состояния пациента. С учетом этого обстоятельства все переломы аксиса следует рассматривать как потенциально опасные повреждения.
Для подтверждения диагноза выполняют рентгенографию в двух проекциях: боковую и через рот. При неопределенных результатах возможно проведение функциональных снимков (с максимальной осторожностью и в присутствии врача), однако более безопасным и информативным методом исследования является аксиальная КТ с фронтальной и сагиттальной реконструкцией. При неврологических нарушениях назначают консультацию невропатолога или нейрохирурга.

КТ шейного отдела позвоночника. Поперечный перелом С2 без смещения отломков.
Переломы нижних шейных позвонков
Компрессионные и раздробленные переломы шейного отдела позвоночника в большинстве случаев возникают при форсированном сгибании шеи (сгибательные переломы). Реже встречаются повреждения вследствие резкого разгибания шеи (разгибательные переломы). Пациенты жалуются на боли в шейном отделе позвоночника. Движения ограничены. Определяется спастическое сокращение и напряжение мышц шеи. Пальпация остистого отростка сломанного позвонка болезненна.
В отдельных случаях (при разрыве связок между остистыми отростками) выявляется искривление линии остистых отростков в виде штыка или молнии. Данный признак свидетельствует о нестабильности перелома. Компрессионные переломы обычно не сопровождаются повреждением спинного мозга, при этом может наблюдаться нерезко выраженная неврологическая симптоматика, обусловленная отеком пораженной области. При повреждении спинного мозга (чаще возникает при раздробленных переломах и переломовывихах) неврологические нарушения выражены более ярко, в тяжелых случаях выявляется тетраплегия, нарушение акта дефекации и мочеиспускания.
Особенно тяжелыми повреждениями являются переломовывихи шейных позвонков, которые также обычно возникают вследствие резкого сгибания головы. При переломовывихах часто обнаруживаются одновременные повреждения нескольких позвонков, переломы дужек, остистых и суставных отростков, чаще возникают полные параличи и потеря чувствительности. Возможен летальный исход сразу после повреждения, через несколько часов или несколько суток. В последнем случае причиной смерти становятся нарушения дыхания, отек легких и другие осложнения.
Решающее значение при постановке диагноза имеет рентгенография шейного отдела позвоночника. Особенно информативен боковой снимок, на котором может выявляться компрессия (снижение высоты передних отделов позвонка) и увеличение промежутка между остистыми отростками сломанного и вышележащего позвонков. В сомнительных случаях назначают КТ позвоночника в шейном отделе, для оценки состояния мягкотканных структур используют МРТ позвоночника. При наличии неврологических нарушений показана консультация нейрохирурга или невропатолога.
Лечение
В большинстве случаев при переломах шейных позвонков показано консервативное лечение. Пациентов госпитализируют в травматологическое отделение. При неосложненных переломах без смещения проводят иммобилизацию с использованием воротника по типу Шанца, гипсового корсета или жесткого воротника сроком до 4 месяцев. При наличии смещении и опасности повреждения спинного мозга применяют вытяжение петлей Глиссона в сочетании с корректирующими подушками или валиками.
При сгибательных переломах подушку под голову не кладут, под плечи подкладывают валик. При разгибательных повреждениях используют две подушки, подложенные под голову пациента, после устранения компрессии подушки убирают. Через 15-30 суток вытяжение снимают и накладывают жесткий воротник или гипсовый полукорсет сроком на 3-4 месяца. Больным назначают обезболивающие, физиотерапевтические процедуры и лечебную гимнастику.
Хирургические вмешательства проводят при нестабильных переломах и переломовывихах шейных позвонков (особенно в сочетании со сдавлением или повреждением спинного мозга), оскольчатых компрессионных переломах, а также при неэффективности консервативного лечения. Для фиксации позвонков применяют ламинарные контракторы, трансартикулярные фиксаторы или пластины. В послеоперационном периоде назначают антибиотики, анальгетики, ЛФК, массаж и физиопроцедуры, в последующем проводят реабилитационные мероприятия.
Источник

 Рентгеноскопия в двух проекциях используется,
Рентгеноскопия в двух проекциях используется,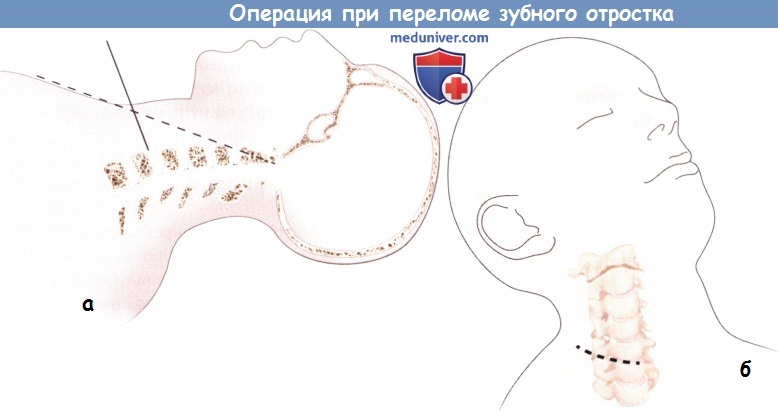 а – Вид сбоку: грудная клетка, шея, шейный отдел позвоночника и зубной отросток расположены на линии, соответствующей траектории установки винта.
а – Вид сбоку: грудная клетка, шея, шейный отдел позвоночника и зубной отросток расположены на линии, соответствующей траектории установки винта.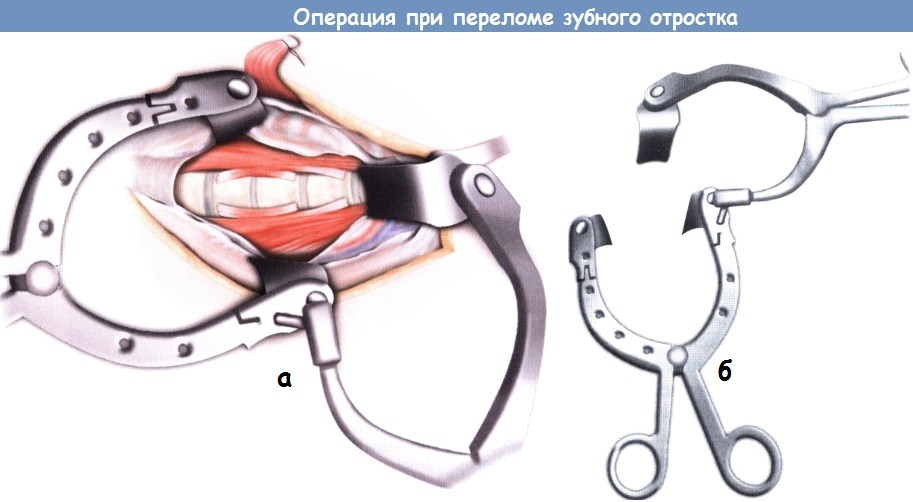 а – От поверхностных к глубоким структурам: грудинно-ключично-сосцевидную мышцу отводят в боковом направлении,
а – От поверхностных к глубоким структурам: грудинно-ключично-сосцевидную мышцу отводят в боковом направлении,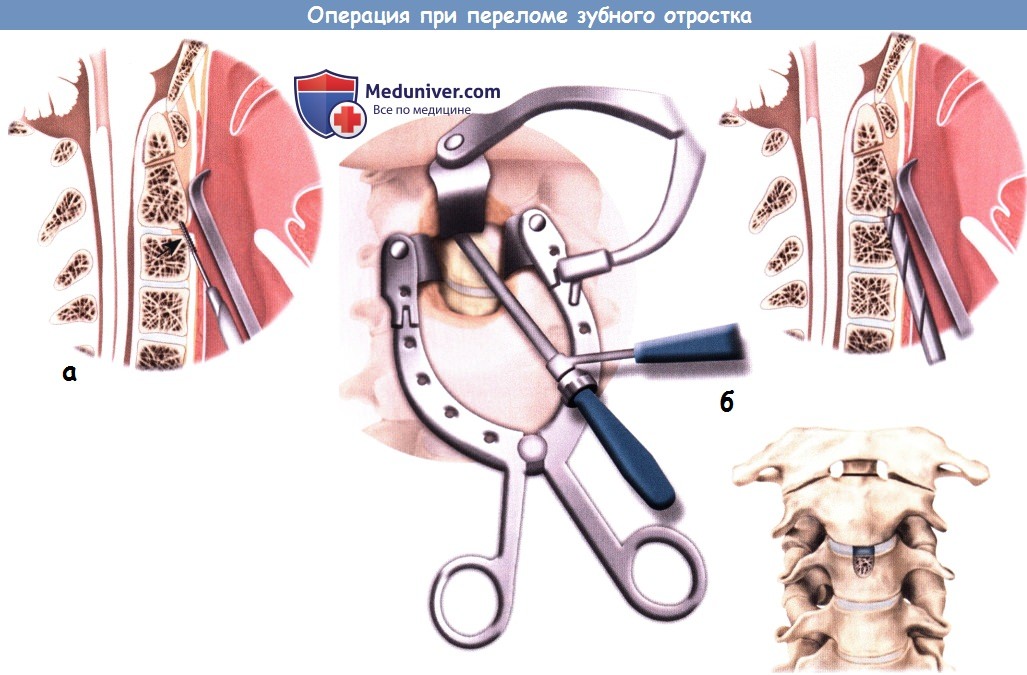 а – Подбор точки входа под передним краем тела позвонка С2 с помощью спицы Киршнера.
а – Подбор точки входа под передним краем тела позвонка С2 с помощью спицы Киршнера.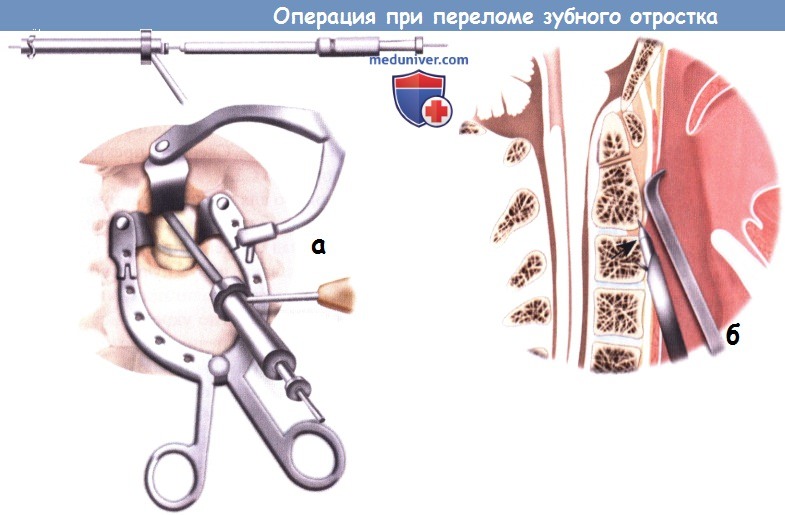 а – Внутренняя и наружная части направляющей для дрели, размещенные над спицей Киршнера.
а – Внутренняя и наружная части направляющей для дрели, размещенные над спицей Киршнера.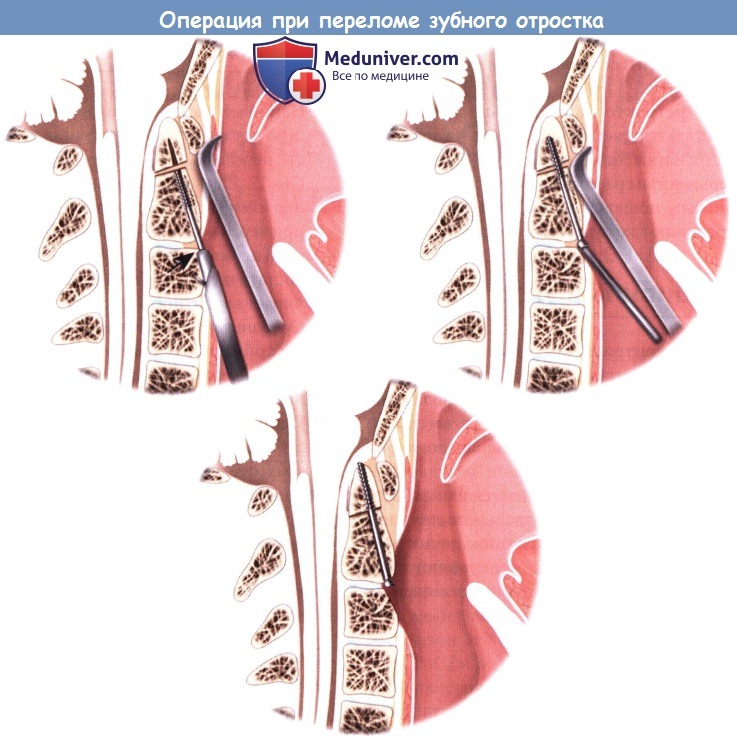 Установка стягивающих винтов.
Установка стягивающих винтов. 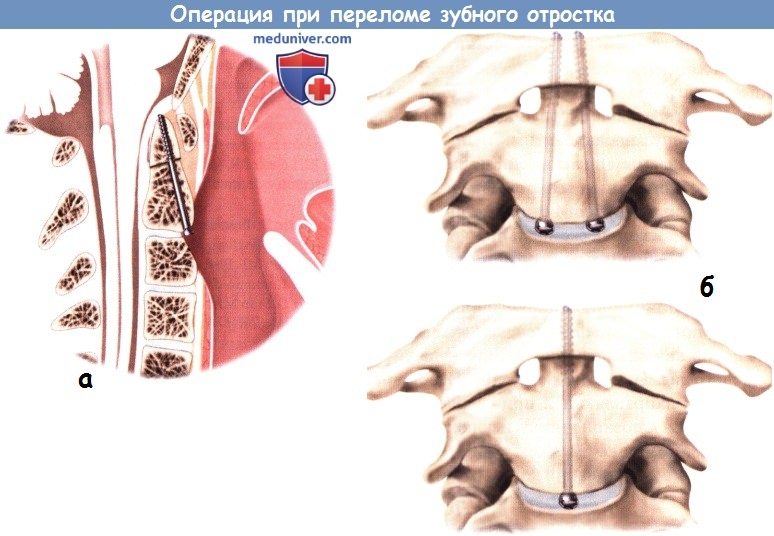 а – Бикортикальная фиксация боковых частей позвонка С2.
а – Бикортикальная фиксация боковых частей позвонка С2.