Перелом стопы ладьевидный симптомы

Переломы ладьевидной кости стопы – редкая патология в общей популяции, но широко представлена в среде легкоатлетов и людей, занимающихся спортом, связанным с бегом и прыжками.
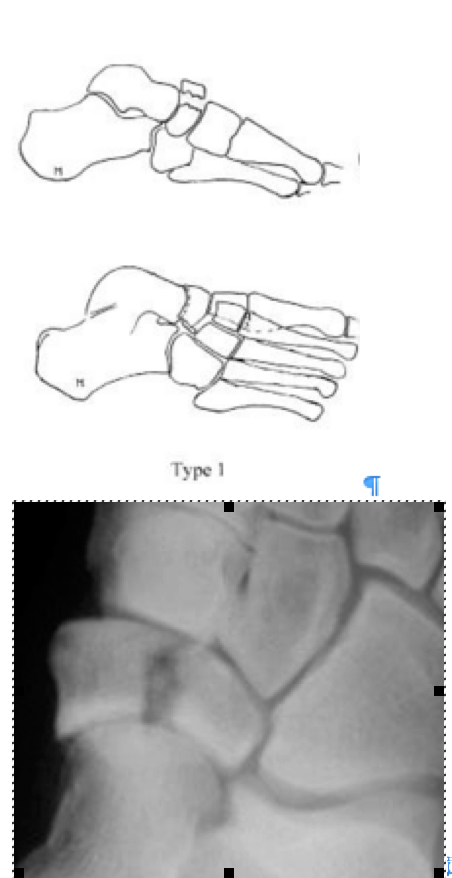
Переломы ладьевидной кости стопы подразделяются на две основные группы: травматические переломы и стресс-переломы. Травматические переломы в свою очередь подразделяются на отрывные переломы, переломы бугристости и переломы тела ладьевидной кости.
Отрывные переломы часто становятся следствием резкого подошвенного сгибания стопы. В большинстве случаев лечение консервативное, за исключением отрывного перелома бугристости ладьевидной кости сухожилием задней большеберцовой мышцы, когда требуется операция для предотвращения развития плоскостопия.
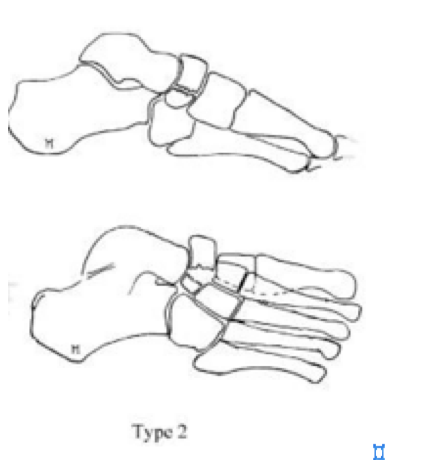
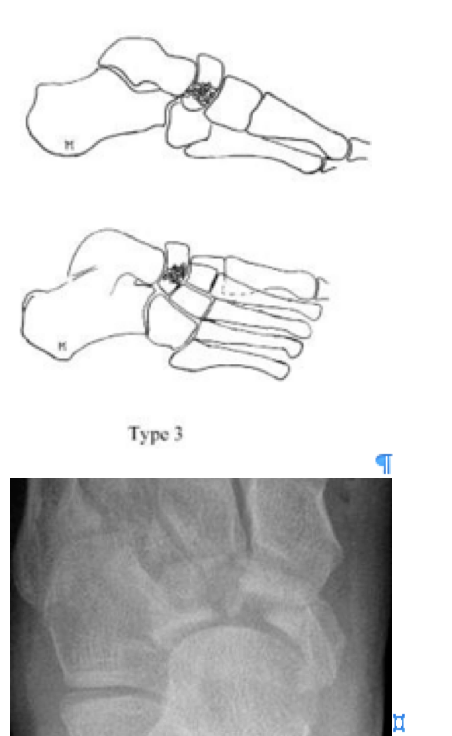
Переломы тела кости часто связаны с высокоэнергетической травмой, по своей тяжести подразделяются на 3 типа. 1 тип – переломы без смещения отломков, 2 тип – переломы с медиальным смещением переднего отдела стопы, 3-тип оскольчатые импрессионные переломы, с наружным смещением переднего отдела стопы.
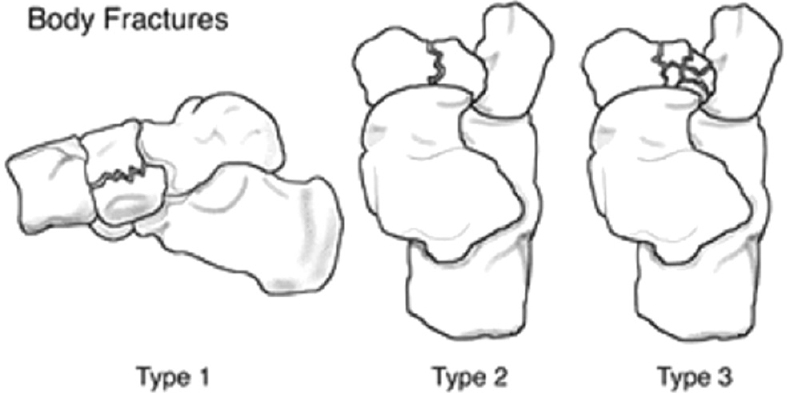
1 тип | Поперечный перелом тыльной части <50% кости вовлечено |
|
2 тип | Косой перелом, от тыльной наружной части к подошвенной внутреней части. Часто сопровождается медиальным смещением переднего отдела стопы |
|
3 тип | Центральный и латеральный оскольчатый, импрессионный перелом. |
|
Стресс переломы ладьевидной кости впервые были описаны Brehaulpt в 1855 году у солдат после длительного марш-броска. По мере популяризации бега частота данного вида переломов возрасла и в общей популяции.
-Тупая, ноющая боль в среднем отделе стопы
-Отёк
-Боль при пальпации
-Часто, полная амплитуда движений
Помимо стандартных прямой и боковой проекции необходимо выполнить рентгенографию под углом 45 °. Если рентгенография ничего не показала но клинически есть признаки перелома рекомендуется выполнение КТ или МРТ.
При отрывных переломах и большинстве переломов бугристости а также переломах тела кости 1 типа показано консервативное лечение. Используется гипсовая циркулярная повязка до в3 голени, ходьба с помощью костылей 6-8 недель с момента травмы, с последующей лечебной физкультурой.
В случае острых травматических переломов 2 и 3 типа, а также переломах бугристости со значительным смещением, чаще всего показано оперативное лечение – открытая репозиция и остеосинтез.
В зависимости от морфологии перелома операция может состоять из простого остеосинтеза одним винтом, или сложной реконструкции с использованием костных трансплантатов и мостовидной фиксацией пластиной или даже артродезом.
Различные методики остеосинтеза блестяще представлены на сайте ассоциации остеосинтеза https://www2.aofoundation.org.
При стресс-переломах ладьевидной кости практически всегда в качестве первой меры применяется консервативное лечение по той же методике что и для травматических переломов, то есть иммобилизация в циркулярной гипсовой повязке или жёстком ортезе от пальцев стопы до коленного сустава сроком на 6-8 недель. Однако в группе профессиональных спортсменов целесообразно рассмотреть вариант раннего оперативного лечения, с целью снижения времени реабилитации, и скорейшего возвращения к тренировкам.
Стресс переломы ладьевидной кости встречаются всё чаще в среде физически-активных людей. Диагноз часто ставится несвоевременно, так как многие травматологи не знакомы с данной патологией и имеются определённые трудности в диагностике. Спортсмен часто жалуется на тупую боль, постепенно нарастающую на протяжении длительного периода времени и иррадиирующую в дистальные отделы стопы, по ходу медиального продольного свода. Рентгенограммы часто не демонстрируют никаких изменений, и в этой ситуации надо иметь клиническое чутьё, для того чтобы назначить сцинтиграфию или КТМРТ.
Ладьевидная кость анатомически предрасположена к стресс-переломам. Она имеет вогнутую форму и зажата между головкой таранной кости с одной стороны и тремя клиновидными костями с другой. Во время толчка стопой ладьевидная кость испытывает высокие сжимающие нагрузки. Помимо такого физиологического импинджмента, ладьевидная кость характеризуется довольно бедным кровоснабжением, с водораздельной зоной как раз в средней своей части.
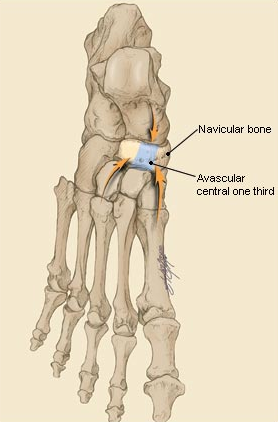
Собственно перелому предшествует длительный период ишемии и повышенного стресса, костной резорбции, которые можно выявить при сцинтиграфии до появления самой линии перелома на КТ или МРТ.
В ряде исследований выявлены несколько возможных предрасполагающих к перелому факторов: кавоварусная деформация стоп, короткая первая плюсневая кость, обувь с избыточно широкой задней частью, метатарсус аддуктус, ограничение движений в подтаранном суставе, ограниченное тыльное сгибание стопы. Однако основным фактором всё равно остаётся избыточная физическая нагрузка, которая становится следствием неправильного режима тренировок, неправильной техники бега, плохого обмундирования, превышения предела доступных данной анатомической конституции возможностей.
Размытая клиническая картина делает диагностику стресс-переломов ладьевидной кости трудной задачей. Тупые ноющие боли в области свода стопы могут быть настолько слабыми что спортсмен будет продолжать тренироваться через боль, сохраняется полный объём движений, боли провоцируются стоянием на мысках, пальпацией области ладьевидной кости. Обычные рентгенограммы выявляют стресс переломы ладьевидной кости только в 30 % случаев. Сцинтиграфия, наоборот, является самым точным методом, позволяющим выявить изменения в кости до возникновения собственно линии перелома. Однако все результаты костного сканирования должны дополнительно контролироваться при помощи КТ или МРТ, так как в случае наличия перелома они не позволяют оценить его морфологию.
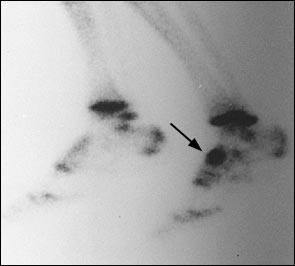
При выполнении КТ оптимально использовать малый шаг (1,5мм) и делать срезы в плоскости таранно-ладьевидного сустава. КТ часто позволяет выявить неполный перелом, начинающийся проксимально по тыльной поверхности и идущий в косом направлении к дистальной части подошвенной поверхности.
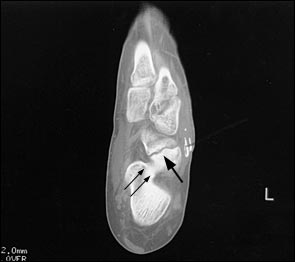
Большой стрелкой обозначен перелом ладьевидной кости, двумя маленькими стрелками – синостоз пяточной и ладьевидной кости.
На основании КТ-картины можно подразделить пациентов на 3 группы, 1 тип – изолированные переломы дорсальной кортикальной пластинки, 2 тип – перелом дорсального кортекса и тела кости, 3 тип – полный перелом ладьевидной кости. Тяжесть течения и сроки сращения увеличиваются соответственно от 1 типа к 3.
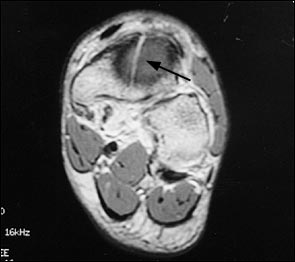
МРТ является вторым по сенситивности исследованием и становится альтернативой сцинтиграфии. Отёк кости на Т-2 взвешенных изображениях обнаруживает костные изменения предшествующие перелому. МРТ нецелесообразно выполнять если уже выполнены сцинтиграфия и КТ.
 ‘
‘
В 80 % случаев переломов ладьевидной кости без смещения для выздоровления достаточно 6 недель в циркулярной гипсовой повязке без нагрузки на повреждённую конечность. После иммобилизации начинается физическая реабилитация, нагрузка постепенно увеличивается под контролем специалиста, при возобновлении болей нагрузка снижается. При неэффективности консервативного лечения рекомендуется оперативное лечение. Чаще всего хирургическое лечение сводится к компрессионному остеосинтезу одним или двумя винтами, иногда с использованием остеокондуктивных материалов.
Среднее время до полной реабилитации составляет от 3 до 6 месяцев в зависимости от морфологии перелома.
Возможно вам также будут интересны статьи:
-перелом лодыжки
-перелом 5-й плюсневой кости
-сустав Лисфранка
-разрыв ахиллова сухожилия
-плоскостопие у взрослых
Источник
Симптомы перелома стопы (таранная)
Этот вид перелома fracturae ossis tali в клинической практике встречается редко, но если диагностируется, то в качестве тяжелой травмы, серьезного перелома. Чаще всего повреждению поддается шейка костей, реже – блок таранной кости. Уникальными клиническими случаями считаются переломы заднего отростка кости. Причиной травмы может стать падение и приземление на пятки, приводящее к компрессионному перелому тела таранной кости. Если причиной травмы является слишком активная нагрузка на стопу (сгибание), то перелому подвергается шейка кости с последующим осложнением в виде вывиха костного блока назад. Симптомы перелома стопы такого вида типичны и похожи на признаки прочих повреждений костной системы. Это и отек в месте повреждения, болезненные ощущения при пальпации, гемартроз (кровоизлияние в суставную полость), снижение подвижности стопы, изменение контуров сустава. Дифференцировать перелом таранной от перелома дистального переднего или заднего края большой берцовой кости, либо от травмы лодыжки чрезвычайно трудно. Часто подобные признаки учитываются как симптомы схожей травмы, и в комплексе с остальной информацией они являются основанием для постановки ошибочного диагноза, например, растяжение или разрыв связок. Чтобы исключить ошибку, следует провести детальный опрос и конкретизировать симптомы перелома стопы. Характерные симптомы перелома стопы в таранной области:я усиленное кровоизлияние и сильная отечность во области внутренней части голени, часто эти признаки расширяются до нижней трети голеностопного сустава. Перелом шейки кости характерен вальгусной деформацией (шишки и выступы), а наиболее болезненной является передняя зона голеностопа. Если поврежден задний отросток, сильная боль наблюдается в области пяточного сухожилия, с обеих сторон. Также боль может вызвать постукивание при осмотре, особенно по пятке. Необходимо обратить внимание и на кожные покровы, которые при переломе шейки имеют бледный, синюшный оттенок и визуально выглядят натянутыми. Подтверждает первичный диагноз рентгеновский снимок, который также нужно внимательно изучить. Часто перелом заднего отростка похож на сесамовидную треугольную косточку, которая является дополнительным отростком таранной кости. Перелом задней части визуально отличается от сесамовидной косточки, он выглядит немного зазубренным. Для уточнения диагноза снимки делают в двух проекциях совместно со снимком здоровой стопы.
Симптомы перелома стопы (пяточная)
Сначала образуется отек на месте травмы, затем возможно появление гематомы в подлодыжечной области. Контуры пятки сглажены из-за отечности, при пальпировании пятки ощущается боль. Симптомы перелома стопы такого вида характерны очень быстрым распространением отека и сильной болью в пяточной зоне при ходьбе. Если перелом был сложным, компрессионным, продольный свод стопы начинает уплощаться, поврежденная стопа визуально очень отличается от здоровой. Если травма касается задней зоны пятки при наличии смещения осколков, боль нарастает и переходит в икроножную мышцу. Диагноз уточняется с помощью рентгена, который делают в двух проекциях.
Симптомы перелома стопы (ладьевидная)
Причиной может стать сильная травма, которая наносится тяжелым посторонним предметом, сдавливание. Реже повреждение происходит непрямым способом – при активном, чрезмерном сгибании подошвы. Как правило, такие переломы сочетаются с травмами кубовидной кости, возможно – и с переломом клиновидной кости. Поврежденный фрагмент ладьевидной косточки начинает смещаться вовнутрь и в тыл. Отеки небольшие, так же как и боль. Ходить пострадавшему больно, но травма не ограничивает движения. Признаком может служить пальпируемый выступ – вывих фрагмента на месте травмы и типичное предпочтение наступать в ходьбе только на пятку. Диагноз уточняется с помощью рентгенологического обследования.
Симптомы перелома стопы (кубовидная и клиновидная)
Симптомы перелома стопы такой формы диагностируются трудно, они очень напоминают травму ладьевой кости. Отличием может служить боль, которая локализуется в наружной области стопы при травме кубовидной косточки, и внутри стопы при переломе клиновидной кости. Также необходимо дифференцировать на рентгеновском снимке сесамовидную косточку от перелома и визуально видимых фрагментов кубовидной и клиновидной костей.
Симптомы перелома стопы (плюсна)
Это наиболее распространенный вид перелома стопы, особенно часто травмируются 1-я и 4-я косточки. При прямой травме (наезд автомобиля, падение тяжелого предмета) могут диагностироваться полипереломы, то есть травма всех плюсневых косточек. Симптомы перелома стопы зависят о степени тяжести повреждения, это могут быть множественные отеки, сильная боль, невозможность наступить на стопу. Рентген проводят с двух сторон – косая пронация под углом 50° и тыльно-подошвенная сторона.
Симптомы перелома стопы фаланг пальцев
Также как и в случае повреждения плюсны, фаланги травмируются прямым способом. Наиболее подвержены переломам проксимальные фаланги, реже дистальные. Наиболее редким случаем является перелом средней фаланги пальца стопы. Симптомы перелома стопы типичны для мелких переломов, боль терпимая, отеков практически нет. Диагноз подтверждается с помощью рентгена.
Симптомы перелома стопы очень разнообразны, дифференцировать их помогает внимательный осмотр хирурга, рентгенологическое обследование, и, разумеется, своевременное обращение пострадавшего за врачебной помощью.
Источник
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Переломы костей стопы возникают как в результате прямого повреждения, так и вследствие непрямой травмы (неудачного прыжка, подворачивания стопы, падения). Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.С диагностической целью выполняются рентгенограммы стопы в 2-3-х проекциях. В отношении переломов костей стопы проводится открытая/закрытая репозиция с последующей иммобилизацией сроком до 1,5 мес.
Общие сведения
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.
Анатомия стопы
Стопа состоит из 26 костей, связанных между собой мелкими суставами и большим количеством связок. Выделяют три отдела стопы: предплюсну, плюсну и фаланги пальцев. Предплюсна образована пяточной, таранной, кубовидной, ладьевидной и тремя клиновидными костями.
Проксимально (ближе к центру тела) таранная кость соединяется с костями голени. Дистально (дальше от центра тела) кости предплюсны сочленяются с костями плюсны, которые, в свою очередь, образуют суставы с костями основных фаланг пальцев.
Переломы костей предплюсны
Переломы таранной кости
Таранная кость имеет особенности, отличающие ее от остальных костей стопы. Во-первых, через таранную кость на стопу передается давление всей тяжести человеческого тела. Во-вторых, таранная кость является единственной костью стопы, к которой не прикрепляется ни одна мышца. В-третьих, таранная кость играет значительную роль в формировании сводов стопы.
Переломы таранной кости встречаются в травматологии редко (около 3% от общего числа переломов костей стопы), относятся к группе тяжелых повреждений костей стопы и нередко сочетаются с другими повреждениями (переломами лодыжек, вывихами стопы, переломами других костей стопы). Различают переломы тела, головки, шейки, латерального или заднего края таранной кости.
Переломы таранной кости чаще являются результатом непрямой травмы (подворачивание стопы, прыжок, падение с высоты). Реже причиной повреждения становится сдавление стопы или прямой удар тяжелым предметом.
Симптомы
Пациент жалуется на резкие боли в поврежденной области. Стопа и голеностопный сустав отечны, на коже видны кровоизлияния, преимущественно – в области внутренней лодыжки. При смещении отломков выявляется деформация. Движения в голеностопном суставе практически невозможны из-за боли.
Определяется резкая болезненность при прощупывании на уровне суставной щели, причем при переломах шейки боли сильнее выражены спереди, а при переломах заднего отростка – по задней поверхности кнаружи от ахиллова сухожилия.
Для подтверждения перелома таранной кости, определения его локализации, выявления характера и степени смещения фрагментов выполняют рентгенографию в 2-х проекциях.
Лечение
При переломе со смещением показана неотложная репозиция отломков. Следует учитывать, что при увеличении давности травмы сопоставление костных фрагментов резко затрудняется или вовсе становится невозможным. Неудача закрытой репозиции является показанием к открытому вправлению или наложению скелетного вытяжения.
При переломах заднего отростка гипс накладывается на 2-3 недели, при остальных переломах таранной кости – на 4-5 недель. С 3-4 недели пациенту рекомендуют вынимать поврежденную ногу из шины и совершать активные движения в голеностопном суставе.
В последующем назначают ЛФК, массаж и физиолечение. Восстановление трудоспособности происходит через 2,5-3 месяца. В течение года после травмы больным рекомендуют ношение супинаторов для предупреждения травматического плоскостопия.
Переломы ладьевидной кости
Эта разновидность переломов костей стопы, как правило, возникает в результате прямой травмы (падение тяжелого предмета на тыл стопы). Реже причиной перелома ладьевидной кости становится ее сдавление между клиновидными костями и головкой таранной кости. Нередко переломы ладьевидной кости сочетаются с другими переломами костей стопы.
Симптомы
Опора на ногу ограничена из-за боли. Выявляются припухлость и кровоизлияния на тыле стопы. Прощупывание ладьевидной кости, поворот стопы кнутри и кнаружи, а также отведение и приведение стопы вызывают резкую болезненность в области перелома. Для подтверждения перелома ладьевидной кости выполняют рентгенографию стопы в 2-х проекциях.
Лечение
При переломах ладьевидной кости без смещения костных фрагментов травматологом накладывается циркулярная гипсовая повязка с тщательно отмоделированными сводами стопы. При переломах со смещением проводится репозиция. Если отломки невозможно отрепонировать или удержать, выполняется открытое вправление. Фиксация гипсовой повязкой осуществляется в течение 4-5 недель.
Переломы кубовидной и клиновидных костей
Причиной травмы обычно становится падение тяжелого предмета на тыл стопы. Мягкие ткани в области повреждения отечны. Выявляется боль при прощупывании, давлении, поворотах стопы кнутри и кнаружи. Для подтверждения этого вида переломов костей стопы большое значение имеет рентгенография. Лечение – циркулярная гипсовая повязка на срок 4-5 недель. В течение года после такого перелома костей стопы пациент должен носить супинатор.
Переломы плюсневых костей
 Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Одиночные переломы плюсневых костей очень редко сопровождаются значительным смещение фрагментов, поскольку оставшиеся целыми кости плюсны выполняют функцию естественной шины, удерживая отломки от смещения.
Симптомы
При одиночных переломах плюсневых костей выявляется локальный отек на тыле и подошве, боль при опоре и прощупывании. Множественные переломы плюсневых костей сопровождаются выраженным отеком всей стопы, кровоизлияниями, болью при пальпации. Опора затруднена или невозможна из-за боли. Возможна деформация стопы. Диагноз подтверждается данными рентгенографии в 2-х проекциях, а при переломах основания костей плюсны – в 3-х проекциях.
Лечение
При переломах костей плюсны без смещения накладывают заднюю гипсовую шину сроком на 3-4 недели. При переломах со смещением проводят закрытое вправление, выполняют открытый остеосинтез или накладывают скелетное вытяжение. Срок фиксации при таких переломах костей стопы удлиняется до 6 недель. Затем пациенту накладывают специальную гипсовую повязку «с каблучком», а в последующем рекомендуют использовать ортопедические вкладки.
Переломы фаланг пальцев стопы
 Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Симптомы
Травмированный палец синюшен, отечен, резко болезненен при движениях, ощупывании и осевой нагрузке. Переломы ногтевой фаланги часто сопровождаются образованием подногтевой гематомы. Для подтверждения переломов фаланг выполняют рентгенограммы в 2-х проекциях.
Лечение
При переломах фаланг пальцев стопы без смещения накладывают заднюю гипсовую шину. При смещении отломков выполняют закрытую репозицию. Костные фрагменты фиксируют спицами. При переломах ногтевой фаланги без смещения возможна иммобилизация с использованием лейкопластырной повязки. Срок фиксации зависит от тяжести перелома и составляет от 4 до 6 недель.
Источник