Перелом при плоскостопии

Плоскосто́пие – изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов.

Различают первоначальное, поперечное и продольное плоскостопие, возможно сочетание обеих форм.
При поперечном плоскостопии уплощается поперечный свод стопы, её передний отдел опирается на головки всех пяти плюсневых костей, длина стоп уменьшается за счет веерообразного расхождения плюсневых костей, отклонения I пальца наружу и молотко-образной деформации среднего пальца. При продольном плоскостопии уплощён продольный свод и стопа соприкасается с полом почти всей площадью подошвы, длина стоп увеличивается.

Плоскостопие находится в прямой зависимости от массы тела: чем больше масса и, следовательно, нагрузка на стопы, тем более выражено продольное плоскостопие. Данная патология имеет место в основном у женщин. Продольное плоскостопие встречается чаще всего в возрасте 16-25 лет, поперечное – в 35-50 лет. По происхождению плоскостопия различают врожденную плоскую стопу, травматическую, паралитическую и статическую. Врожденное плоскостопие установить раньше 5-6-летнего возраста нелегко, так как у всех детей моложе этого возраста определяются все элементы плоской стопы. Однако приблизительно в 3 % всех случаев плоскостопия плоская стопа бывает врожденной.
Травматическое плоскостопие – последствие перелома лодыжек, пяточной кости, предплюсневых костей. Паралитическая плоская стопа – результат параличаподошвенных мышц стопы и мышц, начинающихся на голени (последствие Полиомиелита).
Рахитическое плоскостопие обусловлено нагрузкой тела на ослабленные кости стопы.
Статическое плоскостопие (встречающееся наиболее часто 82,1 %) возникает вследствие слабости мышц голени и стопы, связочного аппарата и костей. Причины развития статического плоскостопия могут быть различны – увеличение массы тела, работа в стоячем положении, уменьшение силы мышц при физиологическом старении, отсутствие тренировки у лиц сидячих профессий и т. д. К внутренним причинам, способствующим развитию деформаций стоп, относится также наследственное предрасположение, к внешним причинам – перегрузка стоп, связанная с профессией (человек с нормальным строением стопы, 7-8 часов проводящий за прилавком или в ткацком цехе, может со временем приобрести это заболевание), ведением домашнего хозяйства, ношение нерациональной обуви (узкой, неудобной).

Внешний вид пациента с плоскостопием 3 степени
При ходьбе на «шпильках» происходит перераспределение нагрузки: с пятки она перемещается на область поперечного свода, который её не выдерживает, деформируется, отчего и возникает поперечное плоскостопие.
Основные симптомы продольного плоскостопия – боль в стопе, изменение её очертаний.

Диагноз «плоскостопие» выставляется на основании Рентгенографии стоп в 2 проекциях с нагрузкой (стоя). Предварительный диагноз «плоскостопие» может быть выставлен ортопедом на основании физикального осмотра или анализа изображений, полученных при помощи подоскопа. Определяются правильность расположения анатомических ориентиров стопы и голеностопного сустава, объем движений и углы отклонения стопы, реакция сводов и мышц на нагрузку, особенности походки, особенности износа обуви.
В целях медицинской экспертизы плоскостопия решающее значение имеют рентгеновские снимки обеих стоп в прямой и боковой проекции, выполненные под нагрузкой (пациент стоит).

Для экспертизы степени выраженности поперечного плоскостопия производится анализ полученных рентгенограмм.
На рентгеновских снимках в прямой проекции для определения степени поперечного плоскостопия проводятся три прямые линии, соответствующие продольным осям I-II плюсневых костей и основной фаланге первого пальца. Ими формируется
- При I степени деформации угол между I-II плюсневыми костями составляет 10-12 градусов, а угол отклонения первого пальца – 15-20 градусов;
- при II степени эти углы соответственно увеличиваются до 15 и 30 градусов;
- при III степени – до 20 и 40 градусов, а при IV степени – превышают 20 и 40 градусов.
Для определения степени выраженности продольного плоскостопия выполняется рентгенография стоп в боковой проекции. На снимке проводятся три линии образующие треугольник тупым углом направленным вверх.
В норме угол продольного свода стопы равен 125-130°, высота свода >35 мм. Различают 3 степени продольного плоскостопия.
- 1 степень – угол свода равен 130-140°, высота свода 35-25 мм, деформации костей стопы нет.
- 2 степень – угол свода равен 141-155°, высота свода 24-17 мм, могут быть признаки деформирующего артроза таранно-ладьевидного сустава.
- 3 степень – угол свода равен >155°, высота <17 мм; имеются признаки деформирующего артроза таранно-ладьевидного и других суставов стопы.
Осложнения плоскостопия
- Боли в стопах, коленях, бедрах, спине.
- Неестественная походка и осанка.
- Легче согнуться, чем присесть на корточки; присев, тяжело удержать равновесие.
- «Тяжёлая» походка.
- Косолапие при ходьбе
- Деформированные стопы (плоская стопа, искривлённые, непропорциональной длины пальцы ног, «косточка» на большом пальце (hallux valgus), чрезмерно широкая стопа), деформация коленных суставов, непропорциональное развитие мышц ног и голени.
- Плоскостопие предрасполагает к развитию вросшего ногтя.
Согласно действующим приказам МО РФ, основанием для освобождения от службы в армии служит плоскостопие 3 степени.

Источник
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Переломы костей стопы возникают как в результате прямого повреждения, так и вследствие непрямой травмы (неудачного прыжка, подворачивания стопы, падения). Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.С диагностической целью выполняются рентгенограммы стопы в 2-3-х проекциях. В отношении переломов костей стопы проводится открытая/закрытая репозиция с последующей иммобилизацией сроком до 1,5 мес.
Общие сведения
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.
Анатомия стопы
Стопа состоит из 26 костей, связанных между собой мелкими суставами и большим количеством связок. Выделяют три отдела стопы: предплюсну, плюсну и фаланги пальцев. Предплюсна образована пяточной, таранной, кубовидной, ладьевидной и тремя клиновидными костями.
Проксимально (ближе к центру тела) таранная кость соединяется с костями голени. Дистально (дальше от центра тела) кости предплюсны сочленяются с костями плюсны, которые, в свою очередь, образуют суставы с костями основных фаланг пальцев.
Переломы костей предплюсны
Переломы таранной кости
Таранная кость имеет особенности, отличающие ее от остальных костей стопы. Во-первых, через таранную кость на стопу передается давление всей тяжести человеческого тела. Во-вторых, таранная кость является единственной костью стопы, к которой не прикрепляется ни одна мышца. В-третьих, таранная кость играет значительную роль в формировании сводов стопы.
Переломы таранной кости встречаются в травматологии редко (около 3% от общего числа переломов костей стопы), относятся к группе тяжелых повреждений костей стопы и нередко сочетаются с другими повреждениями (переломами лодыжек, вывихами стопы, переломами других костей стопы). Различают переломы тела, головки, шейки, латерального или заднего края таранной кости.
Переломы таранной кости чаще являются результатом непрямой травмы (подворачивание стопы, прыжок, падение с высоты). Реже причиной повреждения становится сдавление стопы или прямой удар тяжелым предметом.
Симптомы
Пациент жалуется на резкие боли в поврежденной области. Стопа и голеностопный сустав отечны, на коже видны кровоизлияния, преимущественно – в области внутренней лодыжки. При смещении отломков выявляется деформация. Движения в голеностопном суставе практически невозможны из-за боли.
Определяется резкая болезненность при прощупывании на уровне суставной щели, причем при переломах шейки боли сильнее выражены спереди, а при переломах заднего отростка – по задней поверхности кнаружи от ахиллова сухожилия.
Для подтверждения перелома таранной кости, определения его локализации, выявления характера и степени смещения фрагментов выполняют рентгенографию в 2-х проекциях.
Лечение
При переломе со смещением показана неотложная репозиция отломков. Следует учитывать, что при увеличении давности травмы сопоставление костных фрагментов резко затрудняется или вовсе становится невозможным. Неудача закрытой репозиции является показанием к открытому вправлению или наложению скелетного вытяжения.
При переломах заднего отростка гипс накладывается на 2-3 недели, при остальных переломах таранной кости – на 4-5 недель. С 3-4 недели пациенту рекомендуют вынимать поврежденную ногу из шины и совершать активные движения в голеностопном суставе.
В последующем назначают ЛФК, массаж и физиолечение. Восстановление трудоспособности происходит через 2,5-3 месяца. В течение года после травмы больным рекомендуют ношение супинаторов для предупреждения травматического плоскостопия.
Переломы ладьевидной кости
Эта разновидность переломов костей стопы, как правило, возникает в результате прямой травмы (падение тяжелого предмета на тыл стопы). Реже причиной перелома ладьевидной кости становится ее сдавление между клиновидными костями и головкой таранной кости. Нередко переломы ладьевидной кости сочетаются с другими переломами костей стопы.
Симптомы
Опора на ногу ограничена из-за боли. Выявляются припухлость и кровоизлияния на тыле стопы. Прощупывание ладьевидной кости, поворот стопы кнутри и кнаружи, а также отведение и приведение стопы вызывают резкую болезненность в области перелома. Для подтверждения перелома ладьевидной кости выполняют рентгенографию стопы в 2-х проекциях.
Лечение
При переломах ладьевидной кости без смещения костных фрагментов травматологом накладывается циркулярная гипсовая повязка с тщательно отмоделированными сводами стопы. При переломах со смещением проводится репозиция. Если отломки невозможно отрепонировать или удержать, выполняется открытое вправление. Фиксация гипсовой повязкой осуществляется в течение 4-5 недель.
Переломы кубовидной и клиновидных костей
Причиной травмы обычно становится падение тяжелого предмета на тыл стопы. Мягкие ткани в области повреждения отечны. Выявляется боль при прощупывании, давлении, поворотах стопы кнутри и кнаружи. Для подтверждения этого вида переломов костей стопы большое значение имеет рентгенография. Лечение – циркулярная гипсовая повязка на срок 4-5 недель. В течение года после такого перелома костей стопы пациент должен носить супинатор.
Переломы плюсневых костей
 Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Одиночные переломы плюсневых костей очень редко сопровождаются значительным смещение фрагментов, поскольку оставшиеся целыми кости плюсны выполняют функцию естественной шины, удерживая отломки от смещения.
Симптомы
При одиночных переломах плюсневых костей выявляется локальный отек на тыле и подошве, боль при опоре и прощупывании. Множественные переломы плюсневых костей сопровождаются выраженным отеком всей стопы, кровоизлияниями, болью при пальпации. Опора затруднена или невозможна из-за боли. Возможна деформация стопы. Диагноз подтверждается данными рентгенографии в 2-х проекциях, а при переломах основания костей плюсны – в 3-х проекциях.
Лечение
При переломах костей плюсны без смещения накладывают заднюю гипсовую шину сроком на 3-4 недели. При переломах со смещением проводят закрытое вправление, выполняют открытый остеосинтез или накладывают скелетное вытяжение. Срок фиксации при таких переломах костей стопы удлиняется до 6 недель. Затем пациенту накладывают специальную гипсовую повязку «с каблучком», а в последующем рекомендуют использовать ортопедические вкладки.
Переломы фаланг пальцев стопы
 Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Симптомы
Травмированный палец синюшен, отечен, резко болезненен при движениях, ощупывании и осевой нагрузке. Переломы ногтевой фаланги часто сопровождаются образованием подногтевой гематомы. Для подтверждения переломов фаланг выполняют рентгенограммы в 2-х проекциях.
Лечение
При переломах фаланг пальцев стопы без смещения накладывают заднюю гипсовую шину. При смещении отломков выполняют закрытую репозицию. Костные фрагменты фиксируют спицами. При переломах ногтевой фаланги без смещения возможна иммобилизация с использованием лейкопластырной повязки. Срок фиксации зависит от тяжести перелома и составляет от 4 до 6 недель.
Источник
Плосковальгусная стопа
Одной из основных функций стопы является амортизация нагрузок при ходьбе и беге. Анатомически это решено за счет того, что стопа имеет форму свода и при нагрузке может уплощаться, смягчая удар.
В связи с этим плоскостопие – комплексная проблема, проявляющаяся уплощением свода стопы в поперечном и продольном направлении в результате изменений в связочно-сухожильных и костно-суставных структурах.
К основным причинам плоскостопия можно отнести:
- врожденная патология,
- патология сухожилия задней большеберцовой мышцы,
- воспалительные заболевания суставов стопы,
- травмы, операции,
- сахарный диабет,
- нейромышечные заболевания,
- врожденные сращения между костями стопы.

В большинстве случаев, плоскостопие носит так называемый «эластичный» характер, когда причина заключается в повышенной подвижности связок, суставных капсул, сухожилий или в строении самих костей, т.е. врожденное состояние на которое наслаивается воздействие приобретенных факторов – повышенный вес, тяжелые физические нагрузки.
Как следствие происходит ослабление мышечно-связочного аппарата стопы, снижение ее амортизационной функции, поэтому повышенная нагрузка будет передаваться на голеностопный сустав, тазобедренный сустав и суставы позвоночника.
Клиническим проявлением эластичного типа плоскостопия является тест на цыпочках и при разгибании первого пальца – в этой ситуации появляется свод стопы. Если же при этом тесте свод стопы не формируется, пятка не отклоняется кнутри, то имеет место ригидный тип плоскостопия. Подходы к лечению каждого типа плоскостопия имеют существенные различия.
При вальгусном плоскостопии у подростков, когда отсутствуют грубые компенсаторные изменения стопы возможно проведение миниинвазивного вмешательства – подтаранного артроэрезиса (Arthroereisis), когда в подтаранное пространство устанавливается имплант, блокирующий «соскальзывание» таранной кости с пяточной кости, за счет чего поддерживается медиальный свод.
Полное излечение плоскостопия возможно только в детстве, лечение должно быть комплексным и направлено на снятие болевого синдрома, укрепление мышц и связок стопы, однако с помощью реабилитационных мероприятий можно притормозить развитие плоскостопия. И если от консервативного лечения эффект недостаточный, то необходимо оперативное лечение.
Патология малых лучей
Патологией малых лучей называется деформация малых (со второго по пятый) пальцев стопы. Данное состояние является наиболее частым поводом для обращения к врачу-ортопеду, чаще всего лечатся консервативно, однако при длительном существовании проблемы для стойкого эффекта необходимо оперативное лечение.
Основными причинами возникновения деформации малых пальцев являются травмы, конституциональные особенности (длинный второй палец), ношение тесной обуви, болезни нервной системы.
Так как основной задачей пальцев стопы является увеличение площади контакта переднего отдела стопы в момент отталкивания стопы от поверхности при ходьбе, то стабильность пальцев достигается за счет подошвенной фасции. Повреждение этой соединительнотканной прослойки и приводит к деформациям малых пальцев.
Существует большое количество видов деформаций малых пальцев стопы, из которых выделяют молоткообразный палец, когтистый палец, молоточкообразный палец, удлинение, укорочение, увеличение в размерах, изгибы в разных плоскостях.
Наиболее частая деформация – молоткообразный палец, возникает в результате разрыва подошвенной фасции в месте прикрепления к капсуле плюснефалангового сустава, вследствие чего палец вывихивается в плюснефаланговом суставе.
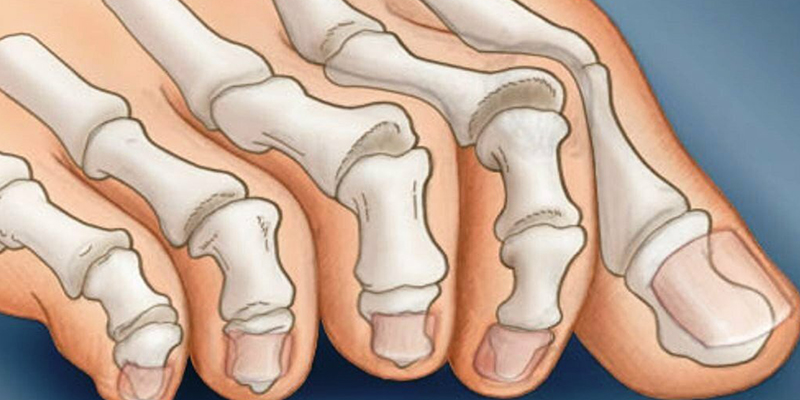
Когтистый палец – чаще всего причиной является патология нервной системы, поэтому поражаются несколько пальцев на обоих стопах. Отличием от молоткообразного пальца является сгибание в ногтевой фаланге.
Молоточкообразная деформация пальца возникает вследствие избыточной тяги длинного сгибателя пальца и является разновидностью молоткообразной деформации и достаточно легко устраняется хирургическим путем.
Так как причины возникновения деформации малых лучей разнообразны, то и лечение должно производится по результатам детального обследования. В частности, молоточкообразная деформации пальца, явившаяся следствием Hallux valgus, должна устраняться одновременно с причиной. Выявление когтистого пальца требует детального неврологического обследования.
Лечение может быть консервативным и хирургическим. Зачастую болевые ощущения и дискомформ можно значительно уменьшить до исчезновения за счет подбора обуви, использования ортоприспособлений, лейкопластырной фиксации. Также консервативное лечение изъязвлений и натоптышей предшествует хирургическому этапу лечения. В хирургическое лечение входит устранение самой деформации и причины ее вызвавшей. После операции чаще всего будет необходима фиксация костей пальцев спицами в правильном положении.
Полая стопа
В основе полой стопы лежит увеличение сводов стопы, в первую очередь продольного, и как следствие свод не уменьшается при ходьбе и сгибается в подошвенную сторону, особенно в области первого пальца.
Основной причиной полой стопы является неврологическая патология, т.к. в основе лежит мышечный дисбаланс вплоть до «конской стопы» за счет тяги икроножной мышцы.
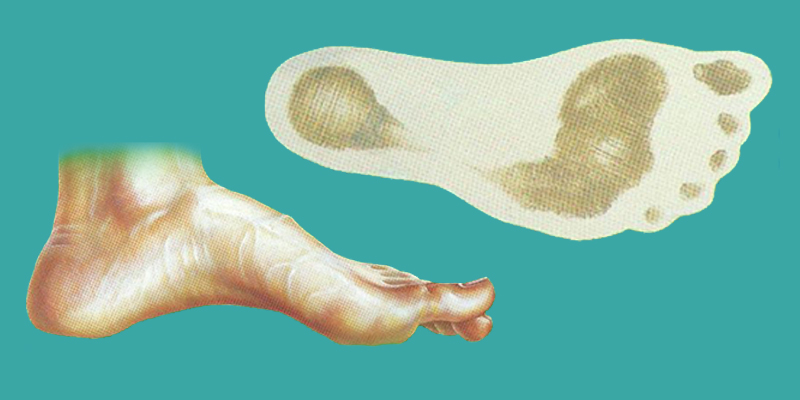
При данной патологии консервативные мероприятия (ортезы, медикаменты, ЛФК, массаж) длительное время помогают поддерживать компенсацию заболевания, однако рано или поздно возникает декомпенсация состояния, когда перестают помогать консервативные мероприятия.
При подготовке к операции учитывается тип деформации (полая, пяточная, эквинусная), эластичная или тугоподвижная деформация, степень неврологических нарушений, возраст.
При эластичном характере деформации возможно проведение суставосберегающих операций в виде различных остеотомий с последующим сращением в необходимом положении.
При тугоподвижном типе деформации применяются артродезы различных суставов.
Так как причиной является нейро-мышечный дисбаланс, то очень часто приходится вмешиваться на сухожилиях, при этом проводится пересадка «сильных» сухожилий на «слабый», без проведения которой велик риск рецидива, даже если остеотомия проведена корректно.
Артроз голеностопного сустава
Результатом наиболее частого вида переломов костей – переломов лодыжек, является артроз голеностопного сустава. Это состояние проявляется болями, отечностью, ограничением движения в голеностопном суставе.
На ранних этапах артроза голеностопного сустава хороший эффект имеет консервативная терапия (ортезы, физиотерапия, медикаментозная терапия, в т.ч. внутрисуставно), однако в запущенных случаях требуется хирургическое лечение.
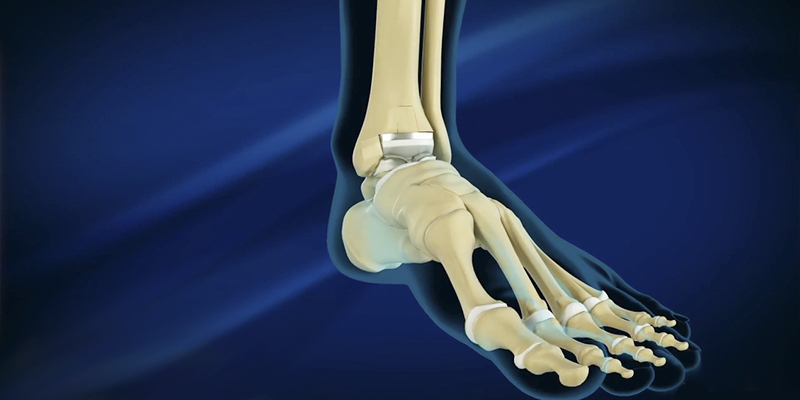
Долгие годы основным методом лечения артроза голеностопного сустава являлся артродез голеностопного сустава. Смысл метода заключается в обездвижении (сращении) между большеберцовой, малоберцовой и таранной костями.
В результате этой кажущейся простой, но требовательной к соблюдению хирургической техники операции пациент на долгие годы избавляется от болевого синдрома. Однако в жертву принесена подвижность голеностопного сустава, то способность ходить, а в некоторых случаях даже бегать, реализуется через повышенную нагрузку на смежные суставы, в результате чего болевой синдром может вернуться.
Поэтому методом выбора при тяжелом артрозе голеностопного сустава является эндопротезирование голеностопного сустава. Данная технология уже является рутинной практикой, хотя еще и не очень распространенной, разработана с учетом достижений в эндопротезировании тазобедренного и коленного суставов и позволяет пациенту вернуться к полноценной функции стопы.
Подробнее:
- Артроскопия голеностопного сустава
Обязательно ли делать операцию?
Консервативные методы (подбор обуви, использование стелек, лечебная физкультура, физиотерапия) имеют свое место в лечении больных с деформациями стопы, приносят облегчение, делают стопу более опороспособной, помогают избежать или отсрочить операцию, в случае проведения операции создают более благоприятные условия. Все это позволяет адекватно оценить необходимость проведения операции и принимать взвешенное решение.
Какие особенности операции?
На современном этапе используются миниинвазивные методики, при которых доступ к оперируемым костям осуществляется через проколы до 0,5 см. под рентгенологическим контролем. Этим достигается меньшая травма тканей окружающих кость, уменьшается время восстановления, а также значительно уменьшается послеоперационый болевой синдром.
Также современные анестетики позволяют проводить операции под периферической проводниковой анестезией, при которой производится обезболивание только области вмешательства. Это также снижает травмирующее воздействие анестезии по сравнению с эндотрахеальным наркозом и спинномозговой анестезией.
К сожалению, в сильно запущенных случаях заболевания требуются открытые доступы, поэтому рекомендуем нашим пациентам обращаться на ранних этапах заболевания.
Какая гарантия результата после операции? Смогу ли я носить любимую обувь снова?
Успешное хирургическое лечение деформаций стопы связано с адекватным подбором метода оперативного вмешательства, соблюдением хирургических техник и правильным послеоперационным ведением.
С учетом нашего опыта все это позволяет говорить о том, что в случае своевременно и адекватно проведенного лечения пациент возвращается к полноценному образу жизни, забывает о проблемах со стопами, носит обычную, удобную обувь.
Необходимо, однако, помнить о том, что стопа является высоконагружаемой частью тела, поэтому есть вероятность рецидива деформаций, в том числе из-за использования любимой, но травмирующей обуви, которая возможно и послужила причиной возникновения первичной деформации.
В этом отношении необходимо понимать, что достигнутое равновесие во многом является заслугой самого пациента.
Проконсультируйтесь с нашими специалистами или запросите второе врачебное мнение травматолога-ортопеда по уже полученным рекомендациям.
Источник
