Перелом передней стенки гайморовой пазухи на рентгенограмме

Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.
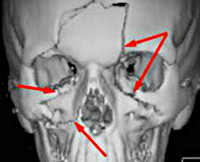
Травмы придаточных пазух носа
Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Травмы придаточных пазух носа – лечение в Москве
Источник
(Новости лучевой диагностики 1998 4: 8-9)
Лучевая диагностика повреждений и заболеваний околоносовых пазух.
Станкевич Н. Я.
Республиканская больница патологии слуха, голоса и речи.
Поздняя диагностика остро или хронически протекающих заболеваний лорорганов чревата серьезными последствиями для их функционирования, но иногда и для жизни пациента. 7% взрослого населения даже высокоразвитых стран страдает хроническим поражением околоносовых пазух (ОНП). Визуализация ОНП и соседних с ними структур является актуальной, но одновременно, и сложной задачей. По данным Республиканской клинической больницы патологии слуха, голоса и речи количество рентгенологических исследований ОНП составляет 16,6% в общем количестве рентгенологических исследований.
Благодаря появлению и внедрению в клиническую практику современного оборудования возможности лучевой диагностики заболеваний и повреждений ОНП значительно расширились. Однако, с учетом диагностических возможностей каждого из методов, а также технических параметров имеющегося в распоряжении врача оборудования актуальна проблема обоснованности (целесообразности) назначений того или иного метода. Применение метода компьютерной томографии (КТ), обладающего возможностями одновременно визуализировать как костные так и мягкие ткани, проводить их прямую денситометрию с целью объективизации получаемой информации, несомненно, во многих случаях является предпочтительным.
У пациентов с механической травмой ОНП на КТ-граммах удается увидеть как прямые признаки повреждения, так и вторичные проявления: скопление крови в воздухоносной пазухе, пневмоцефалию и др. Нередко при лобно-лицевых повреждениях возникают локальные переломы с образованием небольших трещин задней стенки лобной пазухи и решетчатой пластинки, а также фрагментацией петушиного гребня. Такие переломы на обычных снимках определяются недостаточно четко. Для достоверного выявления подобных повреждений в области передней черепной ямки необходимо томографическое исследование. Но наиболее четко особенности лобно-лицевых травм распознаются на КТ. Пример тому разрывные (гидродинамические) переломы в наиболее тонких участках костных стенок глазниц, возникающие при ударах тупыми предметами. Рентгенологически разрывные переломы глазниц непосредственно не выявляются, а определяются лишь косвенные признаки: затемнение околоносовых пазух вследствие гемосинуса, уплотнение ткани глазницы из-за кровоизлияния и отека, наличие воздуха в мягких тканях глазниц (интрапальпебральная или интраорбитальная эмфизема). КТ позволяет изучить характер повреждений наиболее детально, при этом можно определить даже ущемление мышц глаза. С помощью денситометрического анализа на КТ-граммах можно отличить скопление в ОНП крови и спинномозговой жидкости у пациентов с назальной ликвореей.
Таким образом, при переломе костей основания черепа, стенок ОНП предпочтительным является применение КТ, а не традиционных методик, тем более, что при помощи КТ удается одновременно оценить состояние соседних с ОНП областей, прежде всего – головного мозга. Хотя при заведомо легкой травме все же сразу прибегать к КТ-исследованию не следует.
При бактериальных синуитах по информативности КТ не превышает традиционное рентгенологическое исследование, а для дифференциации характера патологического субстрата в сложных случаях все равно приходится прибегать к синусографии (Рис. 1). Поэтому, при достаточно четких рентгенологических признаках, подтверждающих клиническую картину острого воспаления, прибегать к КТ нецелесообразно.
Полипы по данным КТ удается правильно распознать в 94,6%. Но практически невозможно дифференцировать полипы, расположенные в альвеолярных бухтах, от одонтогенных кист. Существенную помощь в дифференциальной диагностике полипоза оказывает синусография (Рис. 2) – даже на традиционных рентгенограммах и томограммах на фоне рентгенконтрастного вещества хорошо видна поверхность полипозно измененной слизистой ОНП.
Особо тщательную дифференциальную диагностику приходится проводить при наличии симптомов «ремоделирования» пазухи, т.е. изменения формы и объема. Ремоделирование пазухи обычно отражает медленное увеличение мягкотканного образования, развивающегося в синусе. Полипозные массы в гайморовой пазухе, в большинстве случаев, ремоделируют медиальную стенку, проникая через естественные отверстия в полость носа. Начинать исследование в данном случае необходимо с синусографии, а если полученных данных недостаточно – прибегать к КТ.
Что касается ячеек решетчатого лабиринта, то полипы выполняют, как правило, весь объем, вызывая истончение перегородок. В противоположность этому, при хронических воспалительных процессах в решетчатом лабиринте наблюдается не истончение, а реактивное утолщение медиальной стенки орбиты. В то же время ремоделирование решетчатого лабиринта происходит при эстезионейробластоме, аденокарциноме, а по литературным данным, и при фибросаркоме. Агрессивная костная деструкция более характерна для плоскоклеточного рака, ангиосаркомы, меланомы. Поэтому, обнаружение ремоделирования пазухи, особенно в сочетании с деструкцией ее стенок на традиционных томограммах и на КТ является прямым показанием к биопсии.
Полипозно-гнойный процесс трудно дифференцировать с опухолью даже по данным КТ (не говоря о традиционной томографии), если имеется деструкция костных стенок и перегородок ОНП. Наличие этих признаков считается показанием к безотлагательной биопсии.
Особенно показана КТ в наиболее сложных диагностических случаях – при развитии патологического процесса в пазухах, ремоделированных после оперативных вмешательств, когда по рентгенограммам и даже томограммам дать точную характеристику состояния синуса затруднительно из-за невозможности законтрастировать пазуху, особенно, если операция проводилась на аномально развитой пазухе.
Для новообразований ОНП ведущими симптомами заболевания и на традиционных томограммах и на КТ-граммах являются агрессивная костная деструкция и наличие мягкотканного патологического образования, которое при выраженном экспансивном росте за пределы пазухи вызывает изменение структуры окружающих тканей. Ремоделирование пазухи при злокачественных опухолях происходит не только в зонах анатомического истончения стенок синуса, но может наблюдаться, в отличие от доброкачественного ремоделирования при воспалительных процессах, в любом ее отделе. Но только КТ позволяет выявить минимальные признаки костной деструкции, которые не находят отражения на рентгенограммах и традиционных томограммах.
При доброкачественных новообразованиях ОНП, таких как менингиомы, ангиофибромы и нейрофибромы, дифференциация их от злокачественных опухолей затруднительна, поскольку и они сопровождаются экспансивным ростом и костной деструкцией – необходима биопсия патологической ткани. С помощью КТ удается гораздо точнее, чем при рентгенографии, визуализировать и локализовать остеомы лобных пазух, развившиеся из задней стенки синуса.
Выводы.
КТ-исследование является методом выбора в распознавании наиболее сложных случаев повреждений и заболеваний ОНП.
Применительно к типичным клиническим ситуациям (острый синуит, одиночные полипы и кисты в ОНП, опухолевая деструкция) информативность традиционной рентгенодиагностики лишь незначительно уступает КТ-исследованию.




Источник
