Перелом основания черепа это зчмт или очмт
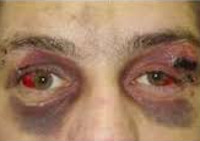
Перелом основания черепа – это нарушение целостности одной либо нескольких костей, образующих основание черепной коробки. Общемозговая симптоматика включает головные боли, головокружения, тошноту, рвоту. Возможны нарушения слуха, вестибулярные расстройства, истечение крови и ликвора из носа и ушей, «симптом очков», признаки повреждения черепно-мозговых нервов. Диагноз устанавливается с учетом жалоб, анамнеза, данных общего и неврологического осмотра, рентгенографии, КТ, ЭХО-ЭГ. Лечение – противошоковые мероприятия, медикаментозная терапия. При тяжелых травмах и развитии осложнений показаны операции.
Общие сведения
Перелом основания черепа выявляется достаточно редко, составляет около 4% от общего количества тяжелых ЧМТ, часто диагностируется в составе сочетанной либо комбинированной травмы. У 32-59% пациентов линия перелома переходит со свода на основание. Среди больных преобладают молодые физически активные люди и представители социально неблагополучных слоев населения. Соотношение мужчин и женщин составляет примерно 3,5:1. У детей из-за высокой пластичности костных структур травма диагностируется редко, обычно – у школьников. Повреждение часто сопровождается тяжелым ушибом головного мозга, что негативно влияет на прогноз и повышает летальность, особенно – при сочетанных переломах черепа с повреждением основания и свода.

Перелом основания черепа
Причины
Причиной перелома основания черепа чаще становится интенсивное непрямое травмирующее воздействие. Целостность костей нарушается в результате автодорожных происшествий, падений с высоты, занятий экстремальными видами спорта, производственных происшествий, криминальных травм (ударов кулаком или тяжелым предметом в нижнюю челюсть либо в основание носа). Типичные для детского возраста переломы пирамиды височной кости обычно наблюдаются при боковом ударе.
Патогенез
Переломы сопровождаются кровоизлияниями в окружающие ткани и ушибом мозга. Часто обнаруживаются разрывы твердой мозговой оболочки либо слизистой придаточных пазух, в результате которых возникает контакт внутричерепных структур с внешней средой. Разрыв оболочки может локализоваться в области околоносовых синусов, глазницы, ротовой и носовой полости либо полости среднего уха, стать причиной истечения ликвора из уха либо носа, по стенке носоглотки. В зоне разрыва возможно проникновение патогенных микробов, обуславливающее инфекционное поражение структур мозга. При травмах ячеек решетчатой кости наблюдается пневмоцефалия. Кроме того, при нарушении целостности твердых структур основания черепа часто выявляется повреждение диэнцефальных отделов мозга, VII и VIII, реже других черепных нервов.
Классификация
По распространенности различают комбинированные и изолированные переломы, по типу повреждения – линейные (продольные, поперечные, косые), оскольчатые и вдавленные. При комбинированных поражениях линия перелома распространяется со свода черепа на его основание, при изолированных страдает только основание, а свод остается целым. По расположению выделяют переломы задней, средней и передней черепной ямки. Чаще всего страдает средняя ямка (около 70%), превалируют продольные повреждения височной кости. Из-за формирования сообщения с окружающей средой все переломы данной группы рассматриваются как открытые проникающие.
Симптомы переломов черепа
Клиника определяется локализацией перелома и тяжестью ЧМТ, включает общемозговую симптоматику, признаки ушиба мозга, оболочечные симптомы, истечение ликвора и крови из естественных отверстий, а также проявления, вызванные поражением черепных нервов. Состояние больных существенно варьируется. В легких случаях пациенты контактны, жалуются на головокружение, головную боль, тошноту и рвоту. В анамнезе выявляется кратковременная потеря сознания. При тяжелой травме обнаруживается сопор или кома, могут наблюдаться генерализованные судороги.
Повреждение пирамиды сопровождается истечением крови из уха, решетчатой кости – носовым кровотечением, клиновидной кости – кровотечением из глотки и полости рта. Поскольку подобные симптомы могут наблюдаться при различных травмах, в качестве диагностически значимых их рассматривают при выявлении сопутствующей неврологической симптоматики. Истечение ликвора из перечисленных естественных отверстий является патогномоничным признаком перелома соответствующей кости. При массивном разрушении мозговых тканей возможно выделение мозгового детрита.
Наряду с кровотечением и ликвореей определенное диагностическое значение имеет локализация кровоподтеков. При повреждении в зоне передней ямки определяется положительный симптом «очков» – кровоподтеки вокруг глаз, которые, в отличие от обычных гематом мягких тканей, появляются не в течение 1-2 часов, а спустя несколько часов или 1-2 дня. О возможной травме средней ямки свидетельствует наличие гематомы в височной области. При поражении задней ямки может определяться кровоподтек в зоне сосцевидного отростка.
У части больных выявляются симптомы, свидетельствующие о повреждении стволовых структур: псевдобульбарный или бульбарный синдром, учащение пульса, снижение АД, поверхностное аритмичное дыхание с неэффективными дыхательными движениями. При сопутствующей травме лицевого нерва возможно нарушение движений мимических мышц. Лицо искажено, асимметрично, угол рта опущен, глазная щель расширена, кожные складки сглажены, щека вздувается («парусит») в такт дыханию. При повреждении слухового нерва отмечаются расстройства слуха, обонятельного – аносмия.
Осложнения
Переломы основания черепа сопровождаются ушибом мозга разной степени тяжести, могут стать причиной массивного субарахноидального кровоизлияния, образования гематомы головного мозга, повреждения либо сдавления ствола мозга с расстройствами дыхания и сердечной деятельности. При попадании инфекции развиваются менингиты. В отдаленном периоде возможно формирование ликворной фистулы – свища, являющегося причиной постоянной риноликвореи или отоликвореи. Опасными поздними осложнениями считаются абсцесс мозга и менингит, которые могут возникать через несколько месяцев или лет после травмы с повреждением воздушного синуса. При тяжелых переломах со смещением в исходе наблюдаются косметические деформации, при поражении нервных стволов – парезы соответствующих нервов (чаще – лицевого).
Диагностика
Диагноз перелом основания черепа выставляется с учетом результатов осмотра нейрохирурга и данных аппаратных исследований. Программа обследования определяется тяжестью состояния пострадавшего, необходимостью проведения неотложных реанимационных мероприятий и технической оснащенностью стационара. Дифференциальная диагностика осуществляется с другими ЧМТ, иногда (при получении травмы в состоянии тяжелой интоксикации) дополнительно требуется различение симптомов, обусловленных травматическим повреждением и токсическим воздействием наркотиков или алкоголя на головной мозг. Используются следующие методики:
- Опрос, общий осмотр. Врач выясняет у больного или сопровождающих лиц обстоятельства травмы и особенности состояния (в частности – наличие «светлого промежутка» с последующим резким ухудшением, свидетельствующего об образовании гематомы) от времени повреждения до момента поступления в стационар. Нейрохирург оценивает степень нарушения сознания и общеклинические показатели (пульс, дыхание, АД), обнаруживает симптомы, указывающие на наличие и локализацию ЧМТ (кровотечение и ликворея, типичные кровоподтеки), выявляет сопутствующие повреждения, требующие консультативной и лечебной помощи других специалистов.
- Неврологический осмотр. Из-за нарушений сознания, развития жизнеугрожающих состояний зачастую осуществляется по упрощенной методике, предусматривает изучение всех показателей с учетом топографической привязки (лицо, руки, ноги, туловище). Врач определяет тяжесть ЧМТ по шкале Глазго, обращает внимание на объективные признаки, указывающие на локализацию повреждения, в том числе – стволовые нарушения и расстройства деятельности черепных нервов.
- Рентгенография. Всем пациентам выполняют обзорные снимки черепа в двух проекциях, при поражении затылочной кости дополнительно используют заднюю полуаксиальную проекцию, при возможном повреждении височной кости назначают рентгенограммы по Шюллеру. При интерпретации снимков учитывают, что небольшие трещины могут не визуализироваться, косвенным признаком травмы в подобных случаях является затемнение крыловидно-теменного синуса или сосцевидного отростка.
- Эхоэнцефалография. Наряду с рентгенографией входит в перечень обязательных диагностических манипуляций. Обычно ЭХО-ЭГ проводится нейрохирургом в условиях приемного покоя, в дальнейшем может производиться в динамике в палате или в операционной. Является доступным неинвазивным исследованием, позволяющим обнаруживать дислокационные симптомы, смещение М-эха и другие признаки, которые свидетельствуют о наличии структурных изменений головного мозга.
- Компьютерная томография. Дает возможность детализировать данные, полученные в ходе эхоэнцефалографии, входит в рекомендуемые современные программы создания «поэтапного нейроизображения». Церебральная КТ применяется для уточнения характера и локализации перелома, более точной оценки тяжести повреждения внутримозговых структур, выявления отека мозга. Иногда в качестве альтернативы назначается церебральная МРТ.
- Спинальная пункция. Из-за риска вклинения ствола мозга люмбальная пункция применятся только при отсутствии признаков дислокации и смещения М-эха на ЭХО-ЭГ. Осуществляется для подтверждения травматического субарахноидального кровоизлияния и определения степени его тяжести. Дополняется исследованием ликвора. На раннем этапе в спинномозговой жидкости определяется повышение количества эритроцитов, обычно коррелирующее с тяжестью ЧМТ. В последующем обнаруживается ксантохромия вследствие гемолиза эритроцитов.
Лечение переломов основания черепа
Непосредственно переломы обычно не требуют проведения специализированных мероприятий, необходимость лечения обусловлена сопутствующей ЧМТ. Пациенты подлежат экстренной госпитализации в нейрохирургический стационар или отделение ОРИТ. Всем больным рекомендован строгий постельный режим. По показаниям выполняют противошоковые мероприятия. При истечении ликвора накладывают асептические повязки. На начальном этапе вводят аналептические смеси. При внутричерепной гипотензии производят внутривенные инфузии глюкозы с гидрокортизоном, подкожные введения эфедрина. Терапевтическая программа включает:
- Профилактику отека мозга. Используют салуретики, петлевые диуретики, раствор альбумина и глюкокортикостероидные средства. При необходимости осуществляют ИВЛ с нормо- или гипервентиляцией для нормализации газообмена и обеспечения адекватного венозного оттока. Возможно проведение гипербарической оксигенации и краниоцеребральной гипотермии.
- Предупреждение инфекционных осложнений. При поступлении назначают курс антибиотикотерапии с применением средств широкого спектра действия. При наличии признаков инфекции схему лечения корректируют после определения чувствительности возбудителя.
- Лечение геморрагического синдрома. Предусматривает введение хлорида кальция, ингибиторов протеаз, викасола, аскорбиновой кислоты. При массивном субарахноидальном кровоизлиянии могут выполняться люмбальные пункции, однако предпочтительным вариантом является ликворный дренаж.
Для стимуляции обменных процессов с 3-5 суток используют глутамин, АТФ, витамины В6 и В12, ноотропы и ГАМК-ергические средства. Вводят медикаменты для регуляции тонуса сосудистой стенки. Проводят десенсибилизирующую терапию. По показаниям продолжают дегидратацию. Осуществляют наблюдение для раннего выявления нарушений сознания и общего состояния, нарастающей очаговой симптоматики, свидетельствующих о развитии осложнений.
Операции требуются при эпидуральных гематомах в средней и задней мозговых ямках, остром отеке мозжечка, образовании артериовенозных аневризм синусов мозговой оболочки, вдавленных и оскольчатых переломах с нарушением целостности воздухоносных полостей (сосцевидного отростка, придаточной пазухи), длительно существующей ринорее. С учетом характера патологии выполняют декомпрессию, восстановление целостности мозговой оболочки, удаление содержимого гематомы и пр.
Прогноз и профилактика
Прогноз при травмах основания черепа определяются тяжестью ЧМТ. При изолированных повреждениях летальность достигает 28,9%, у 55-60% больных в исходе наблюдается умеренная инвалидность, 5% травм завершаются тяжелой инвалидностью, в остальных случаях отмечается хорошее восстановление. При одновременных переломах свода и основания черепа прогноз ухудшается, в 44,7% случаев наблюдается гибель пострадавших. Профилактика включает предупреждение бытового травматизма и автодорожных происшествий, соблюдение техники безопасности на производстве и при занятиях опасными видами спорта.
Источник
При ушибе мозга средней степени (соответствует среднетяжелой ЗЧМТ) длительность потери сознания от нескольких десятков минут до 4-6 часов. Интенсивная головная боль, многократная рвота, расстройство психики. Возможны преходящие нарушения жизненно важных функций: брадикардия или тахикардия, повышение артериального давления; тахипноэ, субфебрилитет. Выражены оболочечные и некоторые стволовые симптомы: нистагм, мышечная гипотония, угнетение сухожильных рефлексов, имеются патологические знаки. Среди очаговых симптомов зрачковые и глазодвигательные нарушения, парезы конечностей, нарушение речи, чувствительные расстройства. Этому могут сопутствовать переломы костей черепа и выраженное субарахноидальное кровоизлияние. Перечисленные симптомы сглаживаются на протяжении 3-5 недель. Однако они могут оставаться и более длительное время.
Ушиб головного мозга тяжелой степени
Ушиб мозга тяжелой степени (соответствует тяжелой ЗЧМТ) -характеризуется выключением сознания от нескольких часов до нескольких недель. Возвращается оно крайне медленно, через периоды спутанности, дезориентировки и грубых психических расстройств. У части больных развивается выраженный, но большей частью обратимый корсаковский синдром. Часто двигательное возбуждение. Постоянны массивные субарахноидальные кровоизлияния, переломы основания и свода черепа. В острой стадии возникает крайне тяжелый первичностволовой синдром с нарушением сердечно-сосудистой деятельности, дыхания, терморегуляции (гипертермия) и другими витальными расстройствами. Наблюдаются плавающие движения глазных яблок, парезы взора, нарушения глотания, двусторонний мидриаз или миоз, межъядерная офтальмоплегия, дивергенция глаз, меняющийся мышечный тонус, децеребрационная ригидность, угнетение или оживление сухожильных рефлексов, двусторонние патологические симптомы. Могут быть подкорковые очаговые признаки: рефлексы орального автоматизма, гиперкинезы, эпилептические припадки. Нередко бывают выраженные парезы, нарушения чувствительности и речевых функций. Общемозговые и очаговые симптомы регрессируют очень медленно (несколько месяцев) с возможными остаточными явлениями в виде различных степеней тяжести неврологических дефектов и травматического слабоумия.
Сдавление мозга
Сдавление мозга – отличается жизненно опасным нарастанием общемозговых, очаговых и стволовых симптомов, которые проявляются непосредственно или через некоторое время после травмы. Возникает или углубляется нарушение сознания, усиливаются головные боли, сопровождающиеся повторной рвотой и психомоторным возбуждением; появляются или углубляются гемипарез, односторонний мидриаз, фокальные эпилептические припадки и др.; появляются или углубляются брадикардия, парез взора, асимметричный спонтанный нистагм, диффузная гипотония (дистония), повышается артериальное давление, нарушается дыхание.
Среди причин сдавления на первом месте стоят внутричерепные гематомы (эпи- и субдуральные, внутримозговые), затем вдавленные переломы костей черепа, очаги размозжения мозга с перифокальным отеком, гигромы, пневмоцефалия.
Внутричерепная гематома
Распознать образующуюся внутричерепную гематому можно только с помощью систематического тщательного наблюдения и повторного неврологического обследования больного. Необходимо установить, нарастают или регрессируют симптомы, определить характер и особенность признаков поражения ствола мозга. Основные симптомы: повышение цереброспинального и артериального давления, брадикардия, гиперемия (или бледность) лица, одышка, затрудненное дыхание, анизокория, снижение мышечного тонуса, оглушенность (или возбуждение, переходящее в патологический сон). Могут развиться застойные явления на глазном дне. Быстрота развития указанных симптомов свидетельствует об остром, подостром или хроническом гипертензионно-дислокационном синдроме ствола мозга, который возникает в результате его сдавливания.
В развитии гематомы выделяют пять стадий: 1) бессимптомная (светлый промежуток) – может быть кратковременной или развернутой и исчисляться часами, днями, неделями. Мозг смещается в резервные пространства, и внутричерепное давление остается в пределах нормы; 2) повышение внутричерепного давления: появляются или усугубляются головная боль, рвота, оглушенность или возбуждение; 3) возникают начальные симптомы дислокации и сдавления верхних отделов ствола (промежуточного мозга), когда оглушение переходит в патологический сон, появляется или усугубляется брадикардия, повышается артериальное давление; 4) выражены симптомы дислокации и ущемления среднего мозга: глубокое коматозное состояние с грубыми нарушениями мышечного тонуса, расстройство дыхания, брадикардия, артериальная гипертензия, зрачковые и глазодвигательные нарушения (утрата реакции зрачков на свет, максимальное сужение или расширение их, анизокория и др.); 5) остановка дыхания и вторичное падение сердечно-сосудистой деятельности.
В зависимости от быстроты развития и смены стадий различают гематомы острые, подострые и хронические.
В диагностике гематомы большое значение имеют ЭЭГ, Эхо-ЭЭГ, АГ и КТ, состояние глазного дна, рентгенограмма черепа. ЭЭГ – над очагом повреждения регистрируются медленные дельта-волны или низкая альфа- активность (биоэлектрическое молчание). Смещение М-эхо более чем на 2 мм. АГ – боковое смещение передних мозговых артерий, над очагом поражения – аваску- лярная зона. КТ-изменения можно обнаружить уже при ушибе легкой степени (зоны пониженной плотности мозговой ткани). Они нарастают соответственно тяжести повреждения мозга и наиболее четко определяются при сдавлении. Внутримозговые гематомы с помощью КТ выявляются в виде округлых или вытянутых зон гомогенного интенсивного повышения плотности с четко очерченными краями. Субдуральные гематомы чаще характеризуются серповидной зоной измененной плотности, могут иметь плосковыпуклую, двояковыпуклую или неправильную форму.
Стволовые симптомы всегда сопутствуют тяжелой травме мозга. Выраженность и динамика их характеризуют тяжесть повреждения мозга. Они проявляются нарушениями сознания, сердечно-сосудистой деятельности, дыхания, терморегуляции, мышечного тонуса, зрачковых реакций и функций глазодвигателей и сопровождаются глубокой комой, четким диссоциированным нистагмом глазных яблок, парезом глазодвигательных мышц. Мышечный тонус при этом может быть понижен (болтающаяся голова) или, наоборот, повышен (горметоничес- кий синдром или ранняя контрактура по Давиденкову). Могут быть приступы тонических судорог и перемежающийся тонус (дистония). Регресс или прогрессирование стволовых симптомов характеризует тяжесть ЗЧМТ.
Первичные стволовые симптомы острого периода
ЗЧМТ имеют тенденцию к обратному развитию, что типично для диффузного отека мозга. Вторичные симптомы отличаются нарастанием и являются результатом сдавления и последующей дислокации (смещения) ствола мозга нарастающей гипертензией.
Для своевременной диагностики угрожающего состояния необходимо уже в догоспитальном периоде завести на пострадавшего специальную карту, а на госпитальном этапе регистрировать в динамике следующие основные показатели: состояние сознания, зрачков (величина, форма, реакция на свет), мышечного тонуса, пульса, АД, частоту дыхания, температурную реакцию, двигательную активность.
Переломы костей черепа
Переломы или трещины костей черепа нередко соответствуют очагам ушиба или внутричерепной гематоме. Параличи глазодвигательных мышц, черепных нервов указывают на повреждение основания черепа. Трещины основания черепа могут проходить через околоносовые пазухи (лобную, решетчатой кости), среднее ухо. В этом случае их условно относят к открытым повреждениям. Наибольшая опасность инфекции возникает в случае разрыва твердой мозговой оболочки и истечения цереброспинальной жидкости через нос или ухо. Истечение мозгового детрита – показатель травмы крайней тяжести.
Различают переломы передней, средней и задней черепных ямок. Переломы передней черепной ямки проходят через решетчатую кость или верхнюю стенку орбиты. Основными симптомами такого перелома являются очковая гематома, истечение крови, реже цереброспинальной жидкости из носа. Значительное ретробульбарное кровоизлияние может привести к резкому экзофталь- мированию и неподвижности глазного яблока. После улучшения состояния иногда у больного обнаруживают нарушение обоняния. Односторонний амавроз служит симптомом очень редкого перелома, проходящего через канал зрительного нерва. В некоторых случаях, если в результате травмы появляется сообщение между околоносовой пазухой и внутричерепным пространством, в последнее проникает воздух (пневмоцефалия).
Переломы средней черепной ямки обычно поперечные, часто ограничиваются трещиной пирамидки височной кости, проникающей в барабанную полость уха. Симптомы такого перелома: истечение из наружного слухового прохода крови, изредка цереброспинальной жидкости.
Если барабанная перепонка осталась целой, наружного кровотечения или ликвореи не будет, но при отоскопии обнаруживают гематотимпанон. Кровь через слуховую (евстахиеву) трубу может проникать в носоглотку, заглатываться и давать кровавую рвоту. При переломах пирамидки височной кости нередко повреждаются лицевой и слуховой нервы. Если трещина распространяется на клиновидную пазуху и турецкое седло, возможно повреждение кавернозного синуса и проходящих в нем сосудов и нервов.
Переломы задней черепной ямки чаще всего проходят через блюменбахов скат и большое затылочное отверстие. При них обычно развиваются крайне тяжелые явления ушиба ствола, встречаются нарушения функций блуждающего и языкоглоточного нервов.
Переломы свода черепа могут носить характер линейной трещины или вдавления. Широкая трещина иногда сопровождается вскрытием вен диплоэ, повреждением прилегающих сосудов твердой мозговой оболочки и даже синусов. Острые отломки в результате вдавленного перелома могут повреждать оболочки, сосуды и само вещество мозга.
Переломы основания черепа бывают самостоятельным повреждением или продолжением перелома свода лицевого черепа. Направление возникших при этом трещин может быть самым разнообразным: поперечным и продольным. В большинстве случаев трещины идут через костные отверстия и каналы.
Оценка тяжести состояния при ЗЧМТ.
Для правильной и однозначной оценки клинических форм острого периода ЗЧМТ важно учитывать состояние сознания и виды его нарушения. При закрытой черепно-мозговой травме выделяют семь градаций состояния сознания пострадавшего: ясное, оглушение умеренное и глубокое, сопор, кома умеренная, глубокая и запредельная (терминальная).
Сознание ясное – бодрствование, полная ориентировка, адекватные реакции, активное внимание, развернутый речевой контакт, возможны ретро- или антероградные амнезии.
Оглушение умеренное: сонливость, негрубые ошибки ориентировки во времени при несколько замедленном осмыслении и выполнении словесных команд (инструкций), способность к активному вниманию снижена. Речевой контакт сохранен, но чтобы получить ответы, порой требуется повторить вопросы. Команды выполняются правильно, но несколько замедленно, особенно сложные. Повышенная истощаемость, вялость, некоторое обеднение мимики.
Оглушение глубокое: выраженная сонливость, дезориентировка во времени, месте; ориентировка в собственной личности может быть сохранена, выполняются простые команды, возможно двигательное возбуждение. Речевой контакт затруднен, ответы чаще односложные по типу «да – нет». Сохраняется защитная реакция на боль, способность выполнять элементарные задания. Контроль за функциями тазовых органов ослаблен.
Сопор: патологическая сонливость, глаза закрыты, словесные команды не выполняются, глаза открываются на боль. Неподвижность или автоматизированные стереотипные движения. Возможен кратковременный выход из патологической сонливости (открывание глаз на боль, резкий звук). Зрачковые, корнеальные, глоточный и другие глубокие рефлексы сохранены. Контроль над сфинктерами нарушен. Жизненно важные функции сохранены либо умеренно изменены по одному из параметров.
Кома умеренная: неразбудимость, неоткрывание глаз, некоординированные защитные движения без локализации болевых раздражений. Реакции на внешние раздражения, кроме болевых, отсутствуют. Глаза на боль не открываются. Зрачковые и роговичные рефлексы обычно сохранены. Брюшные рефлексы угнетены, сухожильные вариабельны, чаще повышены. Появляются рефлексы орального автоматизма и патологические симптомы. Глотание резко затруднено. Защитные рефлексы верхних дыхательных путей сохранены. Контроль за сфинктерами нарушен. Дыхание и сердечно-сосудистая деятельность сравнительно стабильны, без угрожающих отклонений.
Кома глубокая: неразбудимость, отсутствие защитных реакций на внешние раздражители, кроме сильной боли (экстензорные движения конечностей). Разнообразны изменения мышечного тонуса: от генерализованной горме- тонии до диффузной гипотонии. Изменение кожных, сухожильных, роговичных и зрачковых рефлексов мозаичные с преобладанием угнетения. Выраженные нарушения спонтанного дыхания и сердечно-сосудистой деятельности.
Кома запредельная (терминальная): мышечная атония, двусторонний фиксированный мидриаз, диффузная мышечная атония, тотальная арефлексия. Критические нарушения жизненно важных функций – грубые расстройства ритма и частоты дыхания или апноэ, резчай- шая тахикардия, артериальное давление ниже 60 мм рт. ст.
При ЗЧМТ необходимо различать понятия «тяжесть черепно-мозговой травмы» и «тяжесть состояния пострадавшего», которые не всегда совпадают – например, легкая ЗЧМТ и подострая или хроническая субдуральная гематома, которая относится к тяжелому осложнению, повреждение «немых» зон полушарий мозга при вдавленных переломах и т. д.
Между тем объективная оценка тяжести пострадавшего при поступлении и динамическом наблюдении за ним позволяет правильно оценить конкретную клиническую форму ЗЧМТ, что является решающим в выборе тактики лечения (консервативное, хирургическое).
Тяжесть состояния в остром периоде ЗЧМТ, а также прогноз для жизни и восстановления трудоспособности могут быть оценены с учетом трех основных показателей: сознание, витальные функции, очаговые неврологические симптомы. Выделяют пять градаций состояния больных с ЗЧМТ: удовлетворительное, средней тяжести, тяжелое, крайне тяжелое, терминальное.
Состояние удовлетворительное – сознание ясное, витальных нарушений не наблюдается, вторичной (дислокационной) неврологической симптоматики не имеется, отсутствуют или слабо выражены те или иные первичные полушарные или краниобазальные симптомы, двигательные нарушения не достигают степени пареза. Наряду с объективными показателями учитываются жалобы пострадавшего. Угроза для жизни при адекватном лечении отсутствует, прогноз восстановления трудоспособности обычно хороший.
Состояние средней тяжести – сознание ясное или умеренное оглушение, витальные функции не нарушены (возможна лишь брадикардия); очаговые симптомы (избирательные полушарные и краниобазальные симптомы, двигательные – моно- или гемипарезы, парезы отдельных черепных нервов, сенсорная или моторная афазия и др.), слабо выражены стволовые симптомы (спонтанный нистагм и др.). Угроза для жизни при адекватном лечении незначительна, прогноз восстановления трудоспособности чаще благоприятный.
Состояние тяжелое – оглушение глубокое (сопор), витальные функции нарушены преимущественно по 1-2 показателям; очаговые симптомы (стволовые выражены умеренно – анизокория, легкий парез взора вверх, спонтанный нистагм, гомолатеральная пирамидная недостаточность, менингеальные симптомы и др.), могут быть грубые полушарные или краниобазальные симптомы, эпилептические припадки и двигательные нарушения – пле- гии. Угроза для жизни значительная: во многом зависит от длительности тяжелого состояния. Прогноз восстановления трудоспособности менее благоприятный.
Состояние крайне тяжелое – кома умеренная или глубокая; витальные функции – грубые нарушения одновременно по нескольким параметрам; очаговые симптомы – четко выражены стволовые, чаще тенториального уровня (парез взора вверх, анизокория, дивергенция глаз по вертикали и горизонтали, тонический спонтанный нистагм, ослабление реакции зрачков на свет, двусторонние патологические знаки, децеребрационная ригидность и др.). Полушарные и краниобазальные симптомы грубые, вплоть до двусторонних параличей. При тяжелом состоянии у больного определяются выраженные нарушения по всем трем параметрам, причем по одному из них обязательно предельные. Угроза для жизни – максимальная, во многом зависит от длительности крайне тяжелого состояния. Прогноз восстановления трудоспособности мало- или неблагоприятный.
Состояние терминальное – кома запредельная; витальные функции – критические нарушения; очаговые симптомы: стволовые – двусторонний мидриаз, полушарные или краниобазальные обычно перекрыты общемозго- выми и стволовыми. Угроза для жизни абсолютная, выживание, как правило, невозможно.
Для оценки прогноза следует учитывать длительность пребывания больного в том или ином состоянии. Тяжелое состояние в течение 15-60 мин после травмы может наблюдаться у пострадавших с сотрясением и легким ушибом мозга, но обычно мало влияет на благоприятный прогноз жизни и восстановление трудоспособности. Пребывание в тяжелом и крайне тяжелом состоянии более 6- 12 часов почти всегда свидетельствует о тяжелой ЗЧМТ и отягощает прогноз.
Клинический случай: Больной У., 52 года. Доставлен машиной скорой помощи с диагнозом: острое нарушение мозгового кровообращения в левом каротидном бассейне атеросклеротического генеза, с моторной и сенсорной афазией. Клинический диагноз: хроническая субдуральная гематома в правом полушарии на фоне отдаленных последствий черепно-мозговой травмы. Заболевание началось судорогами левых конечностей с последующим расстройством речи и кратковременным нарушением сознания. Затем кратковременное улучшение и вновь ухудшение (повторение тех же симптомов) и длительная потеря сознания. В отдаленном анамнезе-тяжелая черепно-мозговая травма. В теменной области справа определяется костный дефект размером 2,5×3 см. Неврологический статус: состояние тяжелое, сопор, двигательное беспокойство, умеренная тахикардия, анизокория, правый зрачок шире левого, легкий парез взора вверх, спонтанный нистагм. Парез левых конечностей, симптом Бабинского слева. Ригидность мышц затылка и положительный симптом Кернига. Цереброспинальная жидкость прозрачная, вытекает каплями, белок 0,5 %, цитоз 4/3, реакция Ланге отрицательная. Глазное дно: ангиосклероз сосудов сетчатки. ЭЭГ — межполушарная асимметрия, на фоне редуцированного альфа-ритма регистрируются медленные дельта- и тета-волны, значительно преобладающие в правом полушарии в затылочно-теменно-височных отведениях. Эхо-ЭГ – межполушарная асимметрия, определяется смещение М-эхо справа налево на 3,5 см. АГ – в прямой проекции смещение правой передней мозговой артерии, в боковой проекции – аваскулярная зона в правом полушарии теменно-височной области. В нейрохирургическом отделении больному удалена осумкованная гематома в правой теменно-височной области размером 5X6 см. Послеоперационное течение без осложнений. Выписан в удовлетворительном состоянии.
Источник
