Перелом мейснера

Перелом кости представляет собой любое нарушение ее целостной структуры. Этому виду травмы, теоретически, может быть подвержена совершенно любая кость в теле человека, однако отдельные его виды встречаются гораздо чаще, чем все остальные. К ним относятся перелом лодыжки, лучевой кости в типичном месте и «бамперный» перелом. Как же их заподозрить и каким образом оказать пострадавшему помощь при переломах?
Перелом лучевой кости в типичном месте

Термин «перелом луча в типичном месте» хорошо знаком врачам и некоторым людям, в жизни которых был данный вид травмы. И те, и другие отлично понимают, о чем идет речь, ведь этот перелом имеет специфический механизм возникновения.
Лучевая кость — одна из двух костей предплечья. В ее дистальной части (более удаленной от тела) она имеет небольшой тонкий участок, где плотность костной ткани меньше, чем в любом другом месте. Он как раз и именуется термином «типичное место», так как именно в нем происходит перелом лучевой кости или, как его называют врачи, «луча» у большинства людей. Медицинское название локализации этого участка — дистальный метаэпифиз, и находится он в непосредственной близости от кисти.
Механизм травмы довольно простой. Она возникает в результате падения на вытянутую вперед руку. Это нередко случается при поскальзывании на ледяном участке дороги, крутой лестнице или в темное время суток в условиях плохого освещения. При этом возможно два положения кисти:
- разогнутое (что встречается у большей части пострадавших), подобный вид повреждения именуют переломом Коллеса,
- согнутое. Это перелом Смита.
Чаще всего такой перелом относится к категории закрытых, ведь падение редко случается с высоты больше человеческого роста. Сразу после травмы у пострадавшего возникает интенсивная боль в области места перехода предплечья в кисть, одновременно появляется деформация этой области, отек, иногда — гематома. Движение пальцами кисти крайне затруднено из-за болезненности.
Боль и гематома — первые симптомы перелома лодыжки

Перелом лодыжки — второй по популярности вид данного повреждения, частота которого многократно увеличивается в зимние месяцы. Механизм получения травмы — это падение на разогнутую или согнутую стопу. В большинстве случаев это имеет место при поскальзывании на обледенелом участке дороги или при спуске вниз с лестницы. Особая группа риска данного повреждения — женщины среднего или преклонного возраста, отдающие предпочтение обуви на высоком каблуке, однако и среди мужчин перелом лодыжки встречается нередко.
В зависимости от того, какая из костей голени подверглась повреждению (малоберцовая или большеберцовая), возможен перелом медиальной (внутренней) или латеральной (внешней) лодыжки. На локализацию влияет, прежде всего, механизм повреждения: первый чаще получается при падении на согнутую в голеностопном суставе ногу, а второй — на разогнутую.
Симптомы перелома лодыжки следующие:
- выраженная боль в области голеностопного сустава,
- невозможность совершать движения или приступать на травмированную ногу,
- отечность в области голеностопного сустава,
- выраженная гематома, сглаживающая контуры сустава.
«Бамперный» перелом костей голени
Термин «бамперный» перелом костей голени вошел в лексикон врачей относительно недавно: с тех пор, как резко увеличилось количество автомобилей, и, как следствие, дорожно-транспортных происшествий. Ранее подобный механизм получения травмы был практически невозможен, так как он очень специфичен. Под понятием «бамперный» перелом костей понимают достаточно серьезный перелом костей голени (большеберцовой и малоберцовой) при резком ударе бампером легкового автомобиля при наезде на пешехода.
Характер повреждения зависит, прежде всего, от того, с какой стороны на кости голени воздействовала внешняя сила, а именно машина. Чаще всего он приходится спереди, несколько реже — сзади, и еще реже — сбоку. При ударе бампером спереди чаще всего возникает перелом большеберцовых костей голени, нередко имеет место сочетанная травма обеих ног. При ударе сзади в большинстве случаев перелому подвержены обе кости голени.
Учитывая то, что данный вид травмы возникает нередко при очень сильном воздействии внешней силы в виде быстро движущегося автомобиля, характер ее обычно тяжелый. «Бамперный» перелом костей чаще всего бывает открытый, со смещением отломков, иногда он носит оскольчатый характер, параллельно имеют место повреждения крупных сосудов и массивное кровотечение (артериальное или венозное). Больной хватается за поврежденную ногу, нередко испытывает болевой шок, в результате которого теряет сознание. Неотложная помощь при переломах этого вида нужна ему как можно быстрее, так как шок и кровотечение непосредственно угрожают жизни пострадавшего.
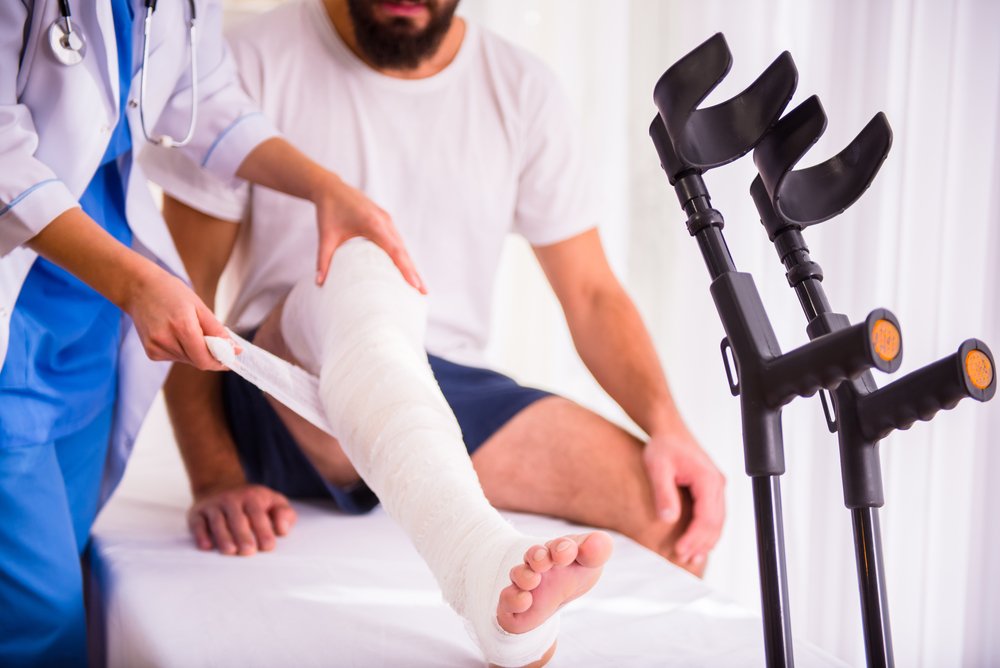
Как оказать доврачебную помощь при переломах
В жизни каждого человека может возникнуть ситуация, когда его помощь понадобится человеку, который только что получил перелом. Поэтому знать основы тактики в этом случае необходимо любому.
Первое, что нужно сделать, это подойти к пострадавшему и спросить у него, что случилось: что его беспокоит, каким образом он получил травму и как давно. Если он находится в сознании, отвечает на вопросы и его жизни визуально ничего не угрожает, то можно помочь ему: придать удобное положение, при котором травмированная конечность будет находиться в покое.
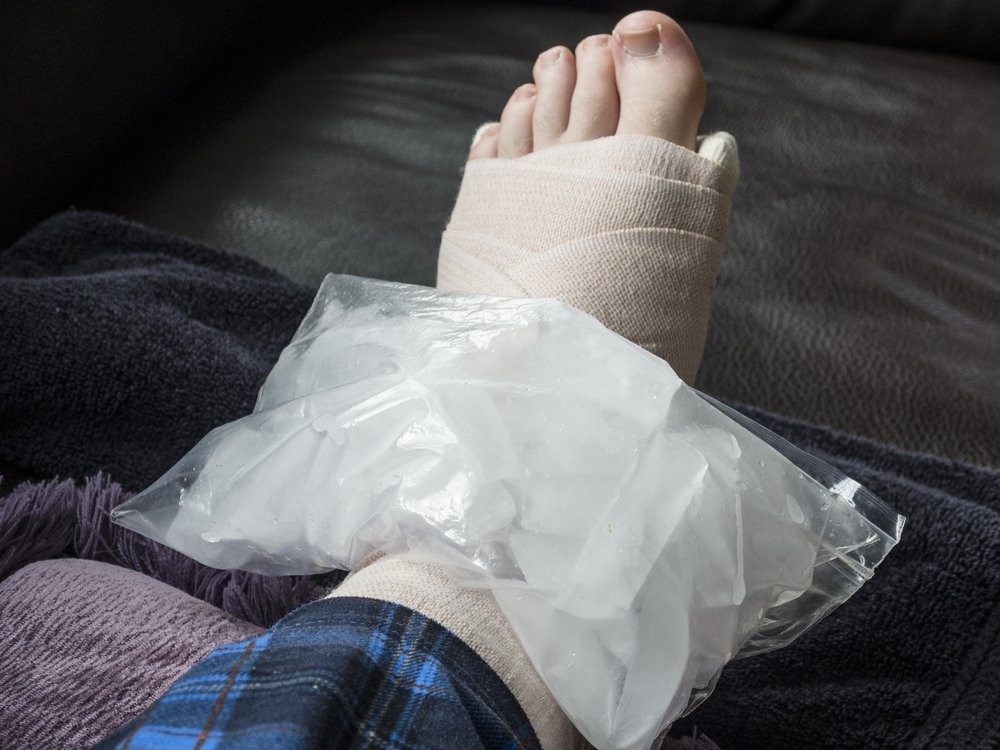
Доврачебная помощь при переломах предполагает две основные манипуляции. Первая — это придание поврежденной части тела неподвижности за счет наложения повязки или фиксации ветками, палками при помощи подручных средств (шарф, платок и т. д.). Если есть возможность — к области перелома можно приложить холодный предмет (чаще всего это лед). Однако своими неаккуратными действиями человек, который оказывает помощь, может нанести больше вреда, чем пользы.
Поэтому одновременно с этим необходимо вызвать неотложную помощь, так как человек без медицинского образования не всегда может правильно оценить тяжесть состояния пациента. Иногда она серьезнее, чем кажется на первый взгляд.
Лечением переломов должны заниматься только врачи, которые после рентгеновского исследования смогут поставить полный диагноз и определить, какой будет дальнейшая тактика.
Источник
МАЛЬГЕНЯ ПЕРЕЛОМЫ (J.F. Malgaigne, франц. хирург и анатом, 1806—1865)— сложные виды переломов лодыжек и таза. Они описаны Ж. Мальгенем в 1847—1855 гг.
Перелом лодыжек Мальгеня

Рис. 1. Схематическое изображение вариантов повреждений при супинационно-аддукционных переломах правого голеностопного сустава: 1 — перелом медиальной лодыжки и разрыв латеральной связки; 2 — перелом латеральной и медиальной лодыжек.

Рис. 2. Схема переднезадней (слева) и боковой (справа) рентгенограмм левого голеностопного сустава при супинационно-аддукционном переломе лодыжек без смещения отломков: линии перелома указаны стрелками
Перелом лодыжек Мальгеня относится к супинационно-аддукционным переломам, при которых стопа под влиянием нагрузки подворачивается кнутри — механизм, обратный механизму абдукционного перелома лодыжек Дюпюитрена (см. Голеностопный сустав, Дюпюитрена перелом). При этом происходит разрыв латеральных связок голеностопного сустава или отрыв основания латеральной лодыжки на уровне суставной щели; при продолжающемся в момент травмы смещении стопы кнутри таранная кость, надавливая на медиальную лодыжку, вызывает ее перелом с косой или чаще вертикальной линией излома, распространяющейся на эпиметафиз большеберцовой кости (рис. 1 и 2). Подвывих стопы кнутри и смещение латеральной лодыжки при этом виде перелома обычно бывает редко. Если к супинации стопы присоединяется ротация голени, то, кроме перелома малоберцовой кости, может произойти частичный разрыв межберцовых связок, ведущий к диастазу межберцового синдесмоза.
При клин, обследовании отмечается значительная припухлость области голеностопного сустава, резкая болезненность в зоне перелома латеральной лодыжки или разрыва латеральных связок. Линия перелома медиальной лодыжки более четко видна на переднезадней рентгенограмме, латеральной — на боковой рентгенограмме.
При свежих переломах лодыжек типа Мальгеня со смещением отломков показано ручное их вправление, как правило, под местным обезболиванием. Оно производится путем давления на стопу с внутренней стороны при одновременной продольной тяге и противоупоре с наружной стороны голени. Фиксация гипсовой повязкой продолжается 10—12 нед. Трудоспособность восстанавливается через 3—4 нед. после снятия гипса.
При безуспешном закрытом вправлении, когда остается смещение отломков и подвывих стопы, а также при застарелых переломах с подвывихом стопы (до 21/3—3 мес. после травмы) производят оперативное вмешательство (открытая репозиция и фиксация отломков металлическими конструкциями).
Прогноз при переломе лодыжек Мальгеня, как правило, благоприятный.
Рис. 3. Схематическое изображение вариантов повреждений тазовых костей при переломах типа Мальгеня: 1 — типичный перелом Мальгеня (двусторонний); 2—5 — переломы и вывихи типа Мальгеня: 2 — односторонний вертикальный перелом таза; 3 — диагональный перелом таза; 4 — перелом подвздошной кости в сочетании с разрывом лобкового симфиза; 5 — перелом седалищной и лобковой костей в сочетании с Переломовывихом крестцово-подвздошного сочленения.
Перелом таза Мальгеня
Ж. Мальгень описал перелом таза в 6 местах: перелом обеих подвздошных костей параллельно крестцово-подвздошным суставам, двусторонний перелом лобковых и седалищных костей (рис. 3, 2).
Такой вид перелома возникает крайне редко. Значительно чаще наблюдают односторонние переломы или переломовывихи в заднем отделе таза в сочетании с одно- или двусторонними переломами в переднем его отделе или с разрывом лобкового симфиза. Общим для этих видов повреждений тазового кольца является одновременное нарушение непрерывности его в заднем и переднем отделах. Все подобные повреждения, в отличие от повреждений только в переднем или заднем отделах тазового кольца, носят название переломов или переломовывихов типа Мальгеня (рис. 3, 2—5). При переломе переднего и заднего отделов тазового кольца с одной стороны говорят о вертикальном переломе таза Мальгеня; при переломе в заднем отделе тазового кольца с одной стороны, а в переднем отделе с противоположной стороны — о диагональном переломе. Переломы переднего и заднего отделов с обеих сторон носят название двусторонних переломов таза Мальгеня. Если возникает не перелом, а разрыв связок крестцово-подвздошного сочленения или лобкового симфиза со смещением половины таза, говорят о переломовывихе.
Переломы таза Мальгеня являются наиболее тяжелыми повреждениями, т. к. они всегда сопровождаются обширными забрюшинными гематомами, развитием тяжелого шока, нередко повреждением тазовых органов.
В диагностике этих переломов имеют значение осмотр и пальпация таза, при которых выявляют асимметрию половин таза, смещение пупка от средней линии, «разворот» одной из половин таза с наружной ротацией ноги той же стороны. При двусторонних переломах видна своеобразная «распластанность» таза — значительное расширение его в поперечнике. При рентгенографии в одной переднезадней проекции обращают внимание на переломы лобковых и седалищных костей, разрыв лобкового симфиза, продольный перелом подвздошной кости или разрыв крестцово-подвздошного сочленения. Определяют высоту смещения половины таза. Рентгенол, исследованию принадлежит ведущая роль и в контроле за правильностью репозиции.
Основной метод лечения переломов таза Мальгеня — двустороннее скелетное вытяжение за бугристости большеберцовых костей и мыщелки бедренной кости. Груз на стороне смещения 6 — 10 пг, на противоположной 4—5 кг. Вытяжение нередко дополняют подвешиванием области таза больного в гамаке. Вытяжение продолжают до 2,5—4 мес. в зависимости от величины смещения и времени наступления репозиции. Иммобилизация скелетным вытяжением при разрыве связок крестцово-подвздошного сустава или лобкового симфиза продолжается дольше, чем при переломах. Трудоспособность восстанавливается в среднем через 4—6 мес. после травмы.
Прогноз зависит от степени восстановления анатомической конфигурации таза и течения сопутствующих перелому нарушений тазовых органов (см. Таз).
Библиография: Быстрицкий М. И. Переломы костей таза. Л,, 1980; Волкоз М. В. и Любошиц Н.А. Повреждения и заболевания опорно-двигательного аппарата, М., 1979; Ерецкая М. Ф. Внутрисуставные переломы костей голеностопного сустава, в кн.; Внутрисуставные переломы, под ред. В. Г. Вайнштейна, с. 180, Л., 1959; Каплан А. В. Повреждения костей и суставов, М., 1979; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1—2, М., 1964; Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972; Школьников Л. Г., Селиванов В. П. и Цодыкс В. М. Повреждения таза и тазовых органов, М., 1966, библиогр.; Mal g a igne J. F. Traite des fractures et des luxations, t. 1—2, P., 1847 —1855.
В. А. Чернавский.
Источник: Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание
Рекомендуемые статьи
Источник
Стрессовые переломы костей у футболистов
Орджоникидзе З.Г., Гершбург М.И.
Московский научно-практический центр спортивной медицины
Костная ткань, особенно в детском и юношеском возрасте, обла дает выраженной пластической способностью приспосабливаться к воздействию физической нагрузки. Однако при физических перегрузках однотипного характера, превышающих физиологический предел, развивается локальное мышечное утомление, снижение функции мышц в поглощении ударных нагрузок что ведет к еще большей нагрузке на кость. Это в свою очередь инициирует все большее ремоделирование остеокластических элементов и, в случае, если отдых и восстановительные мероприятия не уравновешивают этот процесс, появляются зоны патологической перестройки костной ткани, а затем и – стрессовые переломы (СП).
По данным исследований СП составляют около 10% всех спортивных повреждений, причем 95% их происходят в костях голени и стопы [1].
СП характерны в первую очередь для футбола с его большими нагрузками на кости тазового пояса (мощные удары по мячу, быстрый бег, финты, прыжки). Согласно исследованиям травматизма австралийской футбольной лиги СП 1997/2000 гг. в среднем составили 4,9 случая на клуб в течение сезона [2].
Главным этиологическим фактором развития СП являются дисплазии скелета: полая, либо плоская стопа, гиперпронация стопы, различная длина ног, варусная или вальгусная деформация коленных суставов и др., которые создают неправильное нагружение костей с зонами гиперпрессии; слабо развитые, ригидные мышцы; мышечный дисбаланс и недостаточная гибкость суставов, создающие у спортсменов неоптимальный двигательный стереотип.
Провоцирующими факторами риска СП являются тренерские ошибки: чрезмерная, однотипная, превышающая физиологические пределы тренировочно-соревновательная нагрузка, не учитывающая возрастные и половые особенности спортсменов. Особенно опасны внезапные увеличения физической нагрузки без использования средств восстановления, внезапная смена грунта на излишне жесткий (асфальт) или мягкий (песчаный).
Сопутствующие факторы риска: использование спортивной обуви, утратившей амортизационные свойства; остеопороз гормонального (у девочек-подростков) или алиментарного происхождения, приводящий к снижению механической прочности костей.
В начальной стадии в зоне повреждения появляются после интенсивных нагрузок боли, иногда неточно локализованные, небольшая отечность, чувство «забитости» мышц. После снижения тренировочных нагрузок боли исчезают.
В дальнейшем они неизменно появляются после каждой тренировки, во время ее и даже при бытовых нагрузках. Пальпаторно определяется утолщенный, болезненный периост, локальная припухлость. Длительность продромального периода бывает различной – от нескольких недель до нескольких месяцев. Если спортсмен во-время не обращается к врачу и продолжает интенсивные тренировки, боли появляются даже после небольших нагрузок, на рентгенограмме выявляются характерные признаки – утолщение периоста. Вблизи периоста иногда могут появляться облаковидные тени костной мозоли. С течением времени в этой зоне, под истонченным корковым слоем может образоваться тень «надлома» или зона мелкоочаговых овальных разряжений (т.н. зоны Лоозера), При продолжении тренировочных нагрузок формируется линия перелома. Рентгенологические изменения как правило запаздывают и четко проявляются только через несколько недель после начала заболевания. К тому же рентгенография не всегда выявляют патологию. Более информативными методами исследований являются сцинтиграфия и МРТ.
Диагноз ставится на основании в первую очередь клинико-анамнестических данных, дополненных рентгенологическим, сцинтографическим и МРТ исследованиями.
У футболистов, наиболее уязвимыми зонами являются кости плюсны, ладьевидная, пяточная, большеберцовая, бедренная кость и кости таза. Особенностью строения ладьевидной кости является наличие частично аваскулярной зоны, особенно уязвимой для физических перегрузок. На рентгенограмме стрессовый перелом ладьевидной кости визуализируется не всегда. В этих случаях помогает МРТ
Как показали исследования, наиболее нагружаемыми частями стопы футболиста при быстром беге и резкой остановке после быстрого бега с поворотом на наружном отделе стопы является 5-я плюсневая кость[3] . Переломы локализуются между дистальным эпифизом и диафизом.
У футболистов-подростков чаще всего наблюдаются авульсионные (отрывные) переломы области бугристости 5-й плюсневой кости. В результате незавершенного остеогенеза и несоразмерно больших тренировочных нагрузок снижается прочность костной ткани. Внезапная тяга сухожилия короткой перонеальной мышцы и подошвенного апоневроза, прикрепляющихся в области бугристости 5-й плюсневой кости, вызывают отрыв костного фрагмента.
Непременным условием успешного лечения стрессовых переломов является раннее обращение к врачу. Начальные стадии СП успешно лечатся консервативно. Необходим отказ от тренировок. В этот период для поддержания общей работоспособности успешно используется плавание и интенсивные общеразвивающие упражнения для здоровых частей тела, прием энзимов, препаратов кальция и специальная диета.
При выраженном болевом синдроме используются разгрузка конечности с помощью костылей, иммобилизация гипсовой лонгетой или брейсом. Такая схема лечения вполне применима для футболистов-любителей, однако неэффективна для профессиональных футболистов: сращение переломов крайне замедленно и даже в случаях мнимого выздоровления дает частые рецидивы, поэтому для профессиональных футболистов методом выбора является оперативное лечение, вполне надежно сокращающее сроки восстановления спортивной работоспособности. При СП 5-й плюсневой кости используется металлоостеосинтез отломков компрессирующим винтом. После операции на 4 недели накладывается иммобилизация. В этот период используются общеразвивающие упражнения для поддержания общей работоспособности спортсмена, прием препаратов кальция и энзимотерапия (флогэнзим, вобэнзим), ускоряющих сращение перелома и предупреждающих различные осложнения.
СП ладьевидной кости, учитывая дефицит кровоснабжения, требуют 6-недельной иммобилизации, в отдельных случаях оперативного лечения. Восстановление спортивной работоспособности наступает только через 5-6 месяцев.
После прекращения иммобилизации проводится комплексная реабилитация.
Источник
