Перелом медиального метаэпифиза большеберцовой
 31.05.2020
31.05.2020
, : , ,
() 2 5 % , 6 12 % [4].
, ( , , ) [8, 26, 42].
J. F. Keating (1999) [31], 60 58 % . , : ; , , [28].
, : , , . , 5,8 % 28 %, 5,9-9,1 % [1, 4, 19, 34, 43, 60].
, , , , , .
. , genu valgum, – 8,4 – 3,5 5. , .
. [5, 7, 8, 15], . , , – [33, 57].
, , , . , . . (2013) [5, 6], Y.L. Hu (2009) [29], A.O. Mustonen (2008) [39], , , , .
(), , [3, 38, 59]. – [34].
– () . B. K. Markhard (2009) [35], – , 54 % . , 47 , 19 .
A.O. Mustonen (2008) [39], 60 % , 20 % .
L. W. Mui (2007) [37], – .
– – , .
/ASIF, .. Mueller 1996 [8]. , ( ), ( ) ( ).
. , , , , .
, J. Schatzker 1979 [51].
6 :
I ;
II , ;
III ;
IV ;
V ;
VI , .
, I IV , III . , 31-42 % .
IV [30].
80-90- 1-2 8-10 [10, 35]. Bacsus J. D. (2011) [11], , , , .
c , , ; [36]. , , .
, 2 % , 12 9 %.
3 , 12 . 6 , 12- 20 [59].
. , – . . .
. , [11, 33].
C. L Kent (2011) [11] , 1 . . . [36, 52].
, , .
() (). , [3, 12, 19]. .. , .. , .. (2009) [10] 36 , ; 89 % . , , [3, 10]. . P.J. Papagelopoulos, A.A. Partsinevelos (2006) [41], J.T. Watson, S.D. Ripple (2001) [56] , , .
– – 90 , , , , .
, , , [4, 18, 22]. – , [8] 50- . , L- – . . 1999 D.S. Horwitz [28] L- .
D.P. Barei S.E. Nork (2006) [14] . J.R. Ratcliff 2007 [46] , .
, , , . .
. LCP (Locking Compression Plate) [27, 40, 49].
LCP . LCP -. , (LHS), , . [38, 42].
LCP- .
, , .
, [49].
, . Gosling et al. 2004 [24, 25], LCP , – . P. Niemeyer et al. (2006) [40] 25 , LCP – .
LISS (Less Invasive Stabilization System) [20, 24, 26]. LISS , . LISS , [48]. LISS, , . , . , LISS (LHS), , , [38].
LISS (LISS-PT Less Invasive Stabilization System Proximal Tibia).
. LISS [26, 49].
[4, 9, 15, 43, 50, 60] . .
, AO/ASIF, [9]. , , .
. M.A. Karunakar (2007) [30] , . .
6,5 . Patil S. et al. (2006) [43], 6,5 3,5 . , , 3,5 , 6,5 .
(IV, V VI Schatzker) .
(IV Schatzker) . . . . , J.R. Ratcliff (2007) [46], , . LCP . T.J. OMara (2008) [15], LISS .
, LISS . LISS , [22].
, . , [2, 8, 49, 50, 61]. N. Lasanianos (2008) [32], . , . , . , , , , .
. , , , . . , , . [13, 16]. M.R. Bansal et al. (2009) [13], , . , . – , [12, 13].
, , .
P. Lobenhoffer (2002) [33], , , . B. Yu (2009) [61], D.N. Yetkinler (2001) [58] , – , . , – ; – .
, . .
, – , . . – . .
, , , .
, – .
1. . . . ., . . ( ) // . 2002. No 2. C.150-155.
Akhtiamov I.F. Krivoshapko G.M., Krivoshapko S.V. Posleoperatsionnaia reabilitatsiia bol’nykh s vnutrisustavnymi povrezhdeniiami kolennogo sustava i ikh posledstviiami (obzor literatury) [Postoperative rehabilitation of patients with intraarticular knee lesions and their consequences (review of literature)]. Genij Ortop. 2002;(2):150-155.
2. . ., . . – // . 2010. No 2. C. 96-102.
Bakardzhieva A.N., D’iachkov K.A. MRT i UZI-paralleli v otsenke vnutrisustavnykh struktur u bol’nykh s zakrytymi povrezhdeniiami kolennogo sustava [MRT- and US-parallels in the assessment of intra-articular structures in patients with closed injuries of the knee]. Genij Ortop. 2010;(2):96-102.
3. . ., . ., . . – – // . 2010. No 2. C.79-80.
Boimuradov G.A., Dursunov A.M., Shodiev B.U. Spitse-sterzhnevoe ustroistvo dlia osteosinteza pri vnutri- i okolosustavnykh perelomakh kolennogosustava [A wire-and-rod device for osteosynthesis of intra- and periarticular fractures of the knee]. Genij Ortop. 2010;(2):79-80.
4. / . . , . . , . . , . . // . 2012. No. 6. . 121-127.
Gilev M.V., Volokitina E.A., Antoniadi Iu.V., Chernitsyn D.N. Novye podkhody k lecheniiu vnutrisustavnykh perelomov proksimal’nogo otdela
bol’shebertsovoi kosti [New approaches to treatment of intraarticular fractures of proximal tibia]. Ural’skii Meditsinskii Zhurnal. 2012;(6):121-127.
5. / . . , . . , . . , . . , . . // . 2013. No 2. .31-36.
D’iachkova G.V., D’iachkov K.A., Korabel’nikov M.A., Bakardzhieva A.N., Karaseva T.Iu. Rol’ MRT i UZI v otsenke struktur kolennogo sustava privnutrisustavnykh perelomakh [Role of MRT and USE in assessment of the knee structures for intra-articular fractures]. Genij Ortop. 2013;(2):31-36.
6. / . . , . . , . . , . . , . . , . . // . 2008. No5. . 111-116.
D’iachkova G.V., Sukhodolova L.V., Stepanov R.V., D’iachkov K.A., Bakardzhieva A.N., Karasev E.A. MRT v izuchenii protsessa perestroiki kostei kolennogo sustava posle perelomov [MRI in studying the process of the knee bone reorganization after fractures]. Meditsinskaia Vizualizatsiia. 2008;(5):111-116.
7. . ., . . // . – 2009. – No 1. – C.28-32.
Reznik L.B., Zdebskii I.P. Khirurgicheskoe lechenie vnutrisustavnykh perelomov proksimal’nogo otdela bol’shebertsovoi kosti [Surgical treatment of intraarticular proximal tibial fractures]. Genij Ortop. 2009;(1):28-32.
8. / . . , . , . , X. . . . : , 1996. – 750 .Miuller M.E., Al’gover M., Shnaider R., Villinger X.M. Rukovodstvo po vnutrennemu osteosintezu [A manual on internal osteosynthesis]. M.: Meditsina, 1996. 750 s.
9. . ., . . – // – . 2011. No3. . 42-47.
Ternovoi S.K., Mangursuzian M.R. Magnitno-rezonansnaia tomografiia v vyiavlenii nediagnostirovannykh perelomov kostei kolennogo sustava[Magnetic-resonance tomography to reveal undiagnosed fractures of the knee bones]. Radiologiia-praktika. 2011;(3):42-47.
10. / . . , . . , . . , . . , . . // . 2009. No. 3. C. 82-88.Shevtsov V.I., Karaseva T.Iu., Karasev E.A., Dolganova T.I., Karasev A.G. Operativnoe lechenie bol’nykh s zakrytymi perelomami plato bol’shebertsovoi kosti s ispol’zovaniem artroskopicheskoi tekhniki [Surgical treatment of patients with closed fractures of tibial plateau using arthroscopic technique]. Genij Ortop. 2009;(3):82-88.
11.Backus J.D., Furman B.D., Swimmer T., Kent C.L., McNulty A.L., Defrate L.E., Guilak F., Olson S.A. Cartilage viability and catabolism in the intact porcine knee following transarticular impact loading with and without articular fracture. J. Orthop. Res. 2011;29(4):501-10.
12.Bajammal S.S., Zlowodski M., Lelwica A., Tornetta P. 3rd, Einhorn T.A., Buckley R., Leighton R., Russell T.A., Laesson S., Bhandari M. The use of calcium phosphate bone cement in fracture treatment. A -analysis of randomized trials. J. Bone Joint Surg. Am. 2008;90(6):1186-96.
13.Bansal M.R., Bhagat S.B., Shukla D.D. Bovine cancellous xenograft in the treatment of tibial plateau fractures in elderly patients. Int. Orthop. 2009;33(3):779-84.
14.Barei D.P., Nork S.E., Mills W.J., Coles C.P., Henley M.B., Benirschke S.K. al outcomes of severe bicondylar tibial plateau fractures treated with dual incisions and l and lateral plates. J. Bone Joint Surg. Am. 2006;88(8):1713-1721.
15.Barei D.P., OMara T.J., Taitsman L.A., Dunbar R.P., Nork S.E. Frequency and fracture morphology of the posterol fragment in bicondylar tibial plateau fracture patterns. J. Orthop. Trauma. 2008;22(3):176182.
16.Benoit B., Fouad Z., Laflamme G.H., Rouleau D., Laflamme G.Y. Augmentation of tibial plateau fractures with Trabecular l: a biomechanical study. J. Orthop. Surg. Res. 2009;4:37-42.
17.Bono C.M., Levine R.G., Rao J.P., Behrens F.F. Nonarticular proximal tibia fractures: treatment options and decision making. J. Am. Acad. Orthop. Surg. 2001:9(3):176-86.
18.Brunner A., Horisberger M., Ulmar B., Hoffmann A., Babst R. Classification systems for tibial plateau fractures; does computed tomography scanning improve their reliability? Injury. 2010;41(2):173178.
19.Canadian Orthopaedic Trauma Society. Open reduction and internal fixation compared with circular fixator application for bicondylar tibial plateau fractures. Results of a multicenter, prospective, randomized clinical trial. J. Bone Joint Surg. Am. 2006;88(12):2613-23.
20.Cole P.A., Zlowodzki M., Kregor P.J. Treatment of proximal tibia fractures using the less invasive stabilization system: surgical experience and early clinical results in 77 fractures. J. Orhop. Trauma. 2004;18(8):528-35.
21.Egol K.A, Tejwani N.C., Capla E.L., Wolinsky P.L., Koval K.J. Staged management of high-energy proximal tibia fractures (OTA types 41): the results of a prospective, standardized protocol. J. Orthop. Trauma. 2005;19(7):448-455.
22.Farouk O., Krettek C., Miclau T., Schandelmaier P., Guy P., Tscherne H. Minimally invasive plate osteosynthesis and vascularity: preliminary results of a cadaver injection study. Injury. 1997;28(Suppl. 1):A7-12.
23.Foltin E. Bone loss and forms of tibial condylar fracture. Arch. Orthop. Trauma Surg. 1987;106(6):341-348.
24.Gösling T., Schandelmaier P., Marti A., Hufner T., Partenheimer A., Krettek C. Less invasive stabilization of complex tibial plateau fractures: a biochemical evaluation of a unilateral locked screw plate and double plating. J. Orthop. Trauma. 2004;18(8):546-51.
25.Gösling T., Schandelmaier P., Muller M., Hankemeier S., Wagner M., Krettek C. lateral locked screw plating of bicondylar tibial plateau fractures. Clin. Orthop. Relat. Res. 2005;(439):207-214.
26.Jiang R., Luo C.F., Wang M.C., Yang T.Y., Zeng B.F. A comparative study of Less Invasive Stabilization System (LISS) fixation and two-incision double plating for the treatment of bicondylar tibial plateau fractures. Knee. 2008;15(2):139- 43.
27.Jones C.B. Locked plates for proximal tibial fractures. Instr. Course Lect. 2006;55:381-388.
28.Horwitz D.S., Bachus K.N., Craig M.A., Peters C.L. A biomechanical analysis of internal fixation of complex tibial plateau fractures. J. Orthop. Trauma. 1999;13(8):545-49.
29.Hu Y.L., Ye F.G., Ji A.Y., Qiao G.X., Liu H.F. Three-dimensional computed tomography imaging increases the reliability of classification systems for tibial plateau fractures. Injury. 2009;40(12):1282-5.
30.Karunakar M.A., Egol K.A., Peindl R., Harrow M.E., Bosse M.J., Kellam J.F. Split depression tibial plateau fractures: a biomechanical study. J. Orthop. Trauma. 2002;16(3):172-7.
:
Ի, . ,
;
:
234567 (): 31.05.2020 21:24:00
234567 (ID): 989
234567 : , , , , , , , , LCP, LISS, , , , –
12354567899
Источник
Перелом «пилона» – термин, который используется при описании внутрисуставных переломов дистального метаэпифиза большеберцовой кости. Частота встречаемости этих повреждений составляет от 9% до 12% от всех переломов большеберцовой кости.
Данный вид перелома возникает при воздействии компрессирующих сил и связан с высокоэнергетической травмой. Комбинация сил, таких как компрессия, ротация и элементы чрезмерного тыльного сгибания приводят к тяжелому виду повреждения, сочетающемуся с обширным травматическим поражением мягких тканей. Классификация переломов по АО /ASIF переломы типа 44: А – внесуставные переломы дистального метаэпифиза большеберцовой кости, деление 44 -А1, А2, А3 основано на количестве отломков метафизарной области и степени их фрагментации. Переломы типа 44 -В – неполные внутрисуставные переломы, при которых происходит раскол суставной поверхности большеберцовой кости, но при этом часть ее остается связанной с диафизом коси. Деление на 44 – В1, В2, В3 основано на оценке импакции суставной поверхности и характере осколков. Переломы типа 44 – С – полные внутрисуставные переломы с полным прерыванием линиями перелома связи суставной поверхности и диафиза кости. Подразделение на 44 -С1, С2, С3 основано на оценке оскольчатого характера повреждения суставной поверхности и диафиза.
Характер и объем полученных повреждений определяет тактику лечения и вариант оперативного вмешательства.
С 2010 по 2015 г. г. в отделении травматологии и ортопедии ФГБУ КБ №1 УДП РФ по поводу переломов дистального метаэпифиза большеберцовой кости «пилона» наблюдалось 49 пациентов в возрасте от 24 до 65 лет, из них женщин – 15 (30, 6 1%), мужчин – 34 (69, 38%). Переломы типа В (по классификации AO/ASIF) встретились у 27 пациентов (55, 1%), переломы типа С – у 22 (44, 8%). Сроки после травмы составили от 1 суток до 2 недель. У 2 пациентов были переломы обеих нижних конечностей. У 11 пациентов была сочетанная травма (повреждение сегментов конечностей, травма органов грудной, брюшной полости). У 41 (83%) пациента перелом пилона сочетался с переломом малоберцовой кости. У 1-го пациента перелом пилона сочетался с переломом пяточной кости.
Внеочаговый остеосинтез аппаратом наружной фиксации, как основной и окончательный метод лечения был применен в 11 (22% ) случаях. Как метод первичной фиксации в 2-х случаях с последующим погружным остеосинтезом пластиной с угловой стабильностью из переднемедиального доступа. Данный вид фиксации перелома применяется при открытом характере перелома, при обширных повреждениях мягких тканей. Дает возможность ранней активизации больного с осевой нагрузкой на оперированную ногу. Операция открытая репозиция из переднемедиального доступ, остеосинтез пластиной с угловой стабильностью осуществлен у 22 (45%) пациентов. Данный вид фиксации применен при переломах А1-С1.
Осевая нагрузка при таком оперативном лечение возможна примерно после 6-8 недель. В 5-и случаях (22%) у пациентов наблюдался поверхностный некроз мягких тканей в проекции операционного доступа.
Накостный остеосинтез из заднелатерального доступа использовался в 8 (10%) случаях. Применялся при переломах А1-В1. В 1-м случае наблюдался незначительный поверхностный краевой некроз мягких тканей в проекции доступа. Данный вид остеосинтеза позволяет выполнить репозицию и фиксацию перелома с хорошей визуализацией, при минимальном травматизме мягких тканей.
Таким образом, правильно проведенная предоперационная подготовка, оптимально подобранный метод фиксации перелома, стабильный и функциональный остеосинтез, ранняя функциональная реабилитация больных предопределяет успешное восстановление статико-динамических функция сегмента, а так же является профилактикой ранних и поздних осложнений.
Статья добавлена 18 февраля 2016 г.
Источник
Переломы плато большеберцовой кости или внутрисуставной перелом мыщелка большеберцовой кости составляют 1% от всех переломов.
В 75-80% случаев поражает латеральное плато большеберцовой кости (в 50% случаев сочетается с повреждением латерального мениска) и в 5-10% – медиальное плато большеберцовой кости 5-10% – двусторонний перелом.
Эпидемиология
- 50% пациентов являются пешеходами при дорожно-транспортных происшествиях
- Падение с винтообразной травмой
- Часто пожилые женщины (остеопороз, преимущественно компрессионные переломы) и молодые мужчины (спортивные травмы)
Этиология, патофизиология, патогенез
- Наиболее распространенные патомеханизмы перелома проксимального отдела большеберцовой кости является вальгусное стрессовое воздействие с/без осевого компрессионного приложения силы или, при оскольчатых переломах, вертикальное компрессионное приложение силы воздействия (при падении на разогну¬тые нижние конечности)
- Перелом медиального плато большеберцовой кости вызван травмой с воздействием значительно большей силы, чем перелом латерального плато
- Латеральное плато большеберцовой кости имеет меньшую поперечную поверхность трабекул, чем медиальное плато большеберцовой кости.
Классификация Schatzker:
Наиболее распространенными является классификация Schatzker J. (1979), согласно которой переломы подразделяются на 6 типов, которые подробнее описаны далее.Классификация переломов проксимального отдела голени по Schatzker:
I тип: перелом с расщеплением латерального плато большеберцовой кости и углублением (преимущественно у молодых людей).
Чистый раскол со смещением нераздробленного клиновидного фрагмента наружного мыщелка латерально и книзу. Чаще встречается у лиц молодого возраста без явлений остеопороза. При наличии смещения, после закрытой или открытой репозиции может быть фиксирован спонгиозными винтами.
II тип: перелом с расщеплением большеберцовой кости со смещением (вывихом) латеральной суставной поверхности (преимущественно у пожилых пациентов с остеопорозом).
Раскол с элементами импрессии. Перелом наружного мыщелка, при котором наряду с фрагментом клиновидной формы имеется вдавление суставной поверхности в метафизарную кость. Данные повреждения встречаются чаще у лиц старшей возрастной группы при наличии остеопороза. Если импрессия достигает 5 – 8 мм, или имеются признаки нестабильности коленного сустава, то необходима открытая репозиция с восстановлением суставной поверхности и замещением костного дефекта ауто-, аллотрансплантатом или заменителем кости. В качестве фиксатора используется опорная пластина по наружной поверхности.
III тип: углубление латерального плато большеберцовой кости без перелома с расщеплением через суставную поверхность.
Чистая импрессия. Вдавление суставной поверхности в метафизарную часть. Латеральный кортикальный слой при этом не поврежден. Характерно для пациентов с явлениями остепороза. При значительном смещении или нестабильности коленного сустава, необходима репозиция с поднятием тибиального плато и замещением дефекта. Фиксируется опорной пластиной по наружной поверхности.
IV тип: перелом с расщеплением медиального плато большеберцовой кости с/без углубления.
Переломы внутреннего мыщелка обычно представлены отдельным клиновидным фрагментом, однако при высокоэнергетичных травмах может наблюдаться его раздробление. Необходима открытая репозиция с остеосинтезом опорной пластиной по внутренней поверхности.
V тип: перелом с расщеплением через медиальное и латеральное плато большеберцовой кости.
Бикондилярные переломы с отколом обоих мыщелков требуют фиксации обоих мыщелков. Вследствие обычно высокой энергии такие переломы часто сопровождаются тяжелым повреждением мягких тканей, что может требовать отсрочки хирургического лечения. В таких случаях до нормализации состояния мягких тканей (спадение отека, появление кожных морщинок) может быть применена временная иммобилизация аппаратами внешней фиксации, скелетным вытяжением, либо гипсовой повязкой.
VI тип: отделение плато большеберцовой кости от подлежащего метафиза/диафиза (массивная травма).
Перелом обоих мыщелков с потерей связи между диафизом и метафизом. Оба мыщелка требуют фиксации опорными пластинами и спонгиозными шурупами, либо – с учетом тяжести повреждения мягких тканей – аппаратами внешней фиксации. Нередко сроки в которые становиться возможным выполнение окончательного остеосинтеза составляют 2-3 недели с момента травмы, и для облегчения репозиции перелома на операционном столе становится необходимым применение дистрактора, позволяющего растянуть контрагированные мышцы, восстановить ось конечности и достичь частичной репозиции перелома с помощью лигаментотаксиса.
Источник:
- Radiopaedia
Классификации открытых переломов длинных костей (обзор литературы)
Е.Т. Жунусов1, Ш.А. Баймагамбетов2, Р.С. Ботаев2
Classifications of open fractures of long bones (review of literature)
E.T. Zhounousov1, Sh.A. Baimagambetov2, R.S.Botayev2
Бондарев О.Н., Ситник А.А., Белецкий А.В.
Переломы проксимального отдела большеберцовой кости: современные методы диагностики и лечения
Источник
Перелом дистального метаэпифиза большеберцовой кости (перелом Пилона)
В отличие от травм в результате подворачивания, которое является причиной большинства переломов в области голеностопного сустава, этот тип повреждения вызван очень большой травмирующей силой. При переломе пилона тело таранной кости ударяется о суставную поверхность большеберцовой кости, которая из-за своей гораздо меньшей прочности раскалывается на множество осколков.
СИМПТОМЫ ПЕРЕЛОМОВ В ОБЛАСТИ ГОЛЕНОСТОПНОГО СУСТАВА
+
Сразу после травмы быстро нарастает отек. Голеностопный сустав часто деформирован и может находиться в состоянии вывиха. В области повреждения появляются волдыри (фликтены) с кровью, что свидетельствует о тяжелейшей травме кожи и мягких тканей. Иногда выступающий острый конец отломка большеберцовой кости пробивает кожу, и тогда перелом становится открытым.
ДИАГНОСТИКА ПЕРЕЛОМОВ В ОБЛАСТИ ГОЛЕНОСТОПНОГО СУСТАВА
+
На рентгенограммах определяется внутрисуставной оскольчатый перелом дистального конца большеберцовой кости. Во всех случаях диагностировать перелом пилона лучше с помощью КТ (включая режим 3D-реконструкции), чем с помощью обычной рентгенографии.
ЛЕЧЕНИЕ ПЕРЕЛОМОВ ПИЛОНА
+
Лечение внутрисуставных переломов в общем и перелома пилона в частности – хирургическое. Чтобы спланировать операцию, необходимо провести компьютерную томографию. Также при подготовке к вмешательству важен контроль отека мягких тканей, что наилучшим образом достигается путем придания конечности возвышенного положения или наложения наружного фиксатора на голеностопный сустав. Если у пациента образовались фликтены или волдыри, перед операцией они обязательно должны зажить. До улучшения состояния кожи может пройти от двух до трех недель.
Оперативное вмешательство при переломах пилона обычно очень сложное, выполняют его самые опытные врачи. Основная задача хирурга-травматолога – сохранить функцию голеностопного сустава. При этой операции стараются не делать обширных разрезов мягких тканей, чтобы избежать трудностей с заживлением операционной раны и исключить присоединение инфекции. Лучшие результаты в настоящее время можно получить, используя малоинвазивную технику операции. При ней костные отломки большеберцовой кости вначале закрыто растягиваются специальным аппаратом, а потом через мини-разрезы фиксируются подкожно проведенными пластинами и винтами. После малоинвазивной операции при переломе пилона отек обычно меньше, рана заживает быстрее, а что самое главное – снижается риск инфекционных осложнений.
Больше информации о лечении переломов большеберцовой кости.
Лечение перелома пилона занимает от трех до четырех месяцев. Эта травма представляет собой очень серьезное нарушение как мягких тканей, так и костей. Перелом также сопровождается значительным повреждением суставного хряща, который не виден на рентгенограмме, поэтому важно восстановить не только костные, но и хрящевые структуры. При неправильно выполненной операции имеется высокий риск развития артроза голеностопа, который проявляется тугоподвижностью, отеком и болью в области сустава.
ПРИМЕРЫ ЛЕЧЕНИЯ ПЕРЕЛОМОВ «ПИЛОНА» В НАШЕЙ КЛИНИКЕ
+
Пример 1
Пациент Н., 32 года, доставлен в клинику с места работы. С его слов, травма при падении со строительных лесов, с высоты около 2,5 метров. Приземлился на ноги. При осмотре определялись деформация и выраженный отек обеих конечностей. По внутренней поверхности левой голени была рана размером 3 на 6 см. Выполнены рентгенограммы. Установлен диагноз: «Закрытый оскольчатый внутрисуставной перелом дистального метаэпифиза обеих костей правой голени. Открытый оскольчатый внутрисуставной перелом дистального метаэпифиза левой большеберцовой кости со смещением отломков. Gustilo-Anderson II».
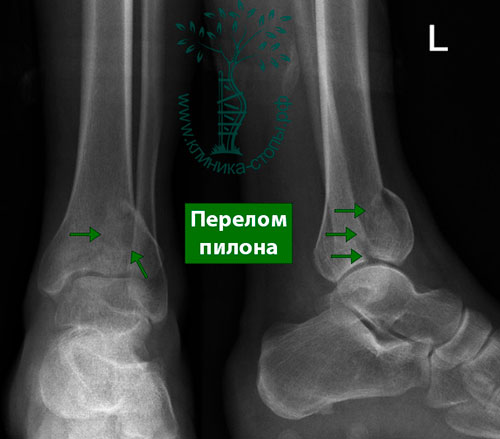
Следует обратить внимание, что переломы пилона чаще всего являются результатом так называемой «высокоэнергетической травмы», например, при падении с высоты, ДТП, занятиях экстремальными видами спорта.
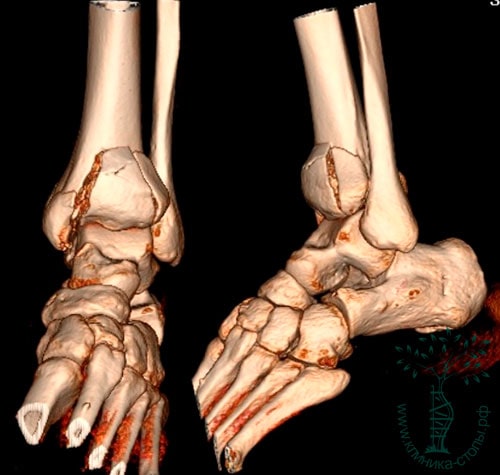
Экстренно, сразу при поступлении, в операционной был наложен стержневой аппарат внешней фиксации на обе голени и стопы. Выполнена хирургическая обработка раны левой голени, налажена VAC-система.
VAC – это система лечения ран отрицательным давлением, которое усиливает кровообращение в ране, что позволяет добиться её скорейшего заживления раны, а также разрешения отека в поврежденной области.
На восьмые сутки выполнен остеосинтез левой большеберцовой кости двумя пластинами и винтами. VAC-система удалена, рана ушита.
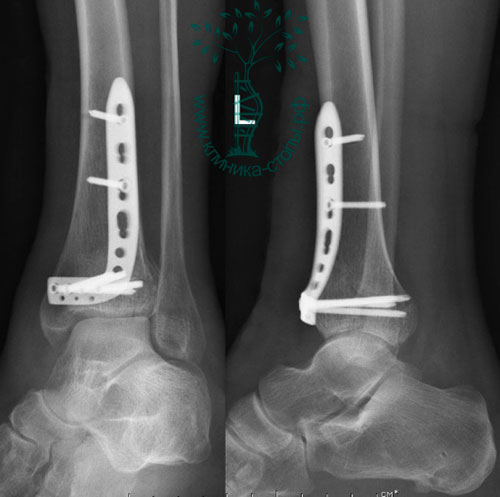
На 17-е сутки выполнен остеосинтез правой большеберцовой кости пластиной и винтами. Послеоперационный период прошел без осложнений. На контрольных рентгенограммах через четыре месяца видно, что переломы полностью консолидированы. Разработан индивидуальный курс 6-месячной программы реабилитации.
Мы интересуемся судьбой наших пациентов, анализируем отдаленные результаты своей работы. При контрольном осмотре через год установлено, что пациент полностью восстановился после травмы, вернулся на прежнюю работу. Отмечаются явления артроза левого голеностопного сустава 1 степени. Учитывая тяжесть повреждения, данный результат мы оцениваемый как хороший.
Пример 2
Пациент, 36 лет, во время пожара выпрыгнул из окна второго этажа. Был доставлен в нашу клинику. После осмотра травматологом и выполнения рентгенограмм установлен диагноз: «Закрытый фрагментарный внутрисуставной перелом левой большеберцовой и малоберцовой кости со смещением отломков».
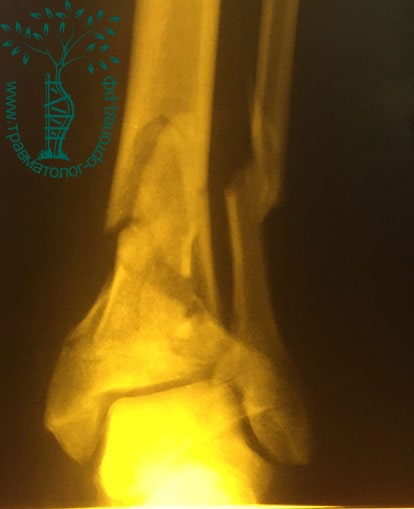
У пациентов с подобными переломами на первом этапе используется временная фиксация голени и стопы аппаратом внешней фиксации, предотвращающая дальнейшее повреждение мягких тканей подвижными костными отломками. Создаются благоприятные условия для спадения отека, также улучшается питание поврежденных тканей.
Вторым этапом на шестые – восьмые сутки выполняется окончательная открытая операция с фиксацией отломков большеберцовой кости пластинами и винтами, во время которой восстанавливается нормальная анатомия голеностопного сустава.
Открытые операции на голеностопном суставе при переломе пилона сразу после травмы не выполняются не случайно: их неблагоприятный исход в ранние сроки подтвержден опытом предыдущих поколений. В 80-х годах прошлого столетия в Америке была популярна тактика первичного хирургического вмешательства, но результаты были неутешительными. Большой процент нагноений послеоперационных ран, остеомиелиты, несращения и другие осложнения привели к формированию современной концепции лечения таких переломов, которые мы используем в своей повседневной практике.
Пример 3
Пациентка, 36 лет, получила травму в результате ДТП. Сидела на переднем пассажирском кресле автомобиля, который врезался в отбойник на МКАД. При осмотре обращал на себя внимание выраженный отек правой ноги, деформация правого голеностопного сустава. Кожа багрово-синюшного цвета. После осмотра врача и рентгенографии был установлен диагноз: «Закрытый оскольчатый внутрисуставной перелом дистального метаэпифиза правой большеберцовой кости со смещением отломков. Закрытый надсиндесмозный перелом нижней трети правой малоберцовой кости со смещением отломков».
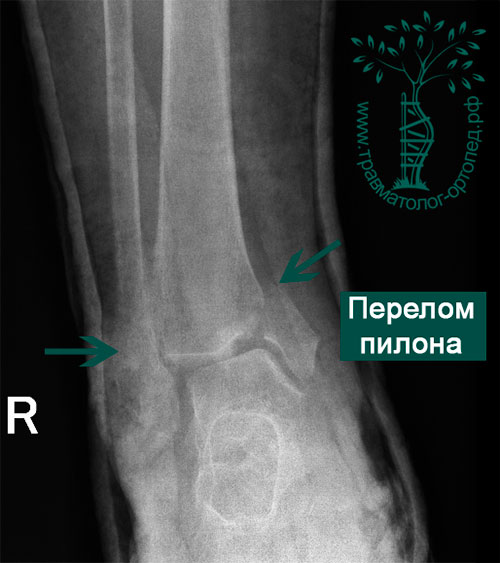
В неотложном порядке пациентка подана в операционную, где было выполнено наложение аппарата внешней фиксации на голень-стопу.
Особенностью повреждений пилона является массивная травма окружающих мягких тканей, даже при отсутствии ран, что и является основной проблемой в лечении переломов данной локализации. В связи с этим всегда существуют высокие риски осложнений при выполнении открытых операций непосредственно после получения травмы.
Через 12 дней с момента получения травмы, после уменьшения отека и улучшения состояния кожи, была выполнена открытая операция. Через два отдельных разреза восстановлена анатомия малоберцовой и большеберцовой костей, а также голеностопного сустава. Отломки зафиксированы титановыми пластинами и винтами.
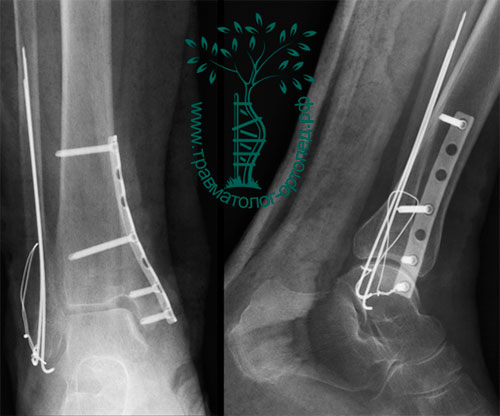
Послеоперационный период протекал без осложнений, пациентка выписана с рекомендациями передвигаться на костылях без нагрузки на оперированную конечность в течение десяти недель. Впоследствии контрольные рентгенограммы показали, что перелом сросся в правильном положении.
На момент описания данного клинического случая пациентка заканчивает пятимесячный курс реабилитации. Жалоб не предъявляет. Планирует продолжить заниматься спортом.
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС
+
Видео о нашей клинике травматологии и ортопедии
Первичная консультация врача травматолога-ортопеда, к.м.н. – 2000 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога – ортопеда, к.м.н. – бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение внутрисуставных переломов большеберцовой кости – от 49500 рублей до 99500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная анестезия)
- Остеосинтеза внутрисуставного перелома большеберцовой кости
- Расходные материалы и импланты (пластины и винты от ведущих мировых производителей)
* Анализы и послеоперационный ортез в стоимость не входят
Прием врача травматолога – ортопеда, к.м.н. после операции – бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
- Введение препаратов гиалуроновой кислоты в коленный сустав при необходимости
Источник
