Перелом лучевой кости у ребенка и зоны роста
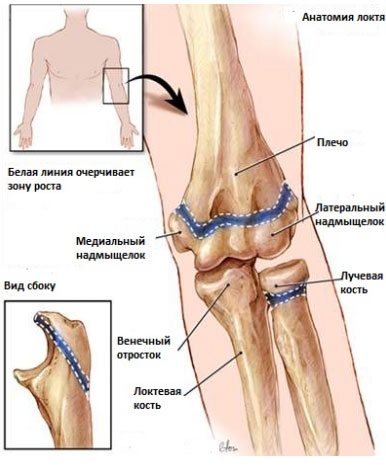
Перелом лучевой кости у детей – это нарушение целостности нижней, реже средней или верхней трети одной из двух костей предплечья, расположенной со стороны большого пальца. Сопровождается болью, отеком, ограничением движений. Деформация и патологическая подвижность присутствуют не всегда, клиническая картина может быть сглаженной, напоминать ушиб. Диагноз выставляется на основании анамнеза, данных внешнего осмотра, результатов рентгенографии, УЗИ. В сомнительных случаях назначаются КТ, МРТ. Лечение чаще консервативное: репозиция, фиксация гипсовой повязкой. При невозможности вправления или удержания отломков производятся операции.
Общие сведения
Перелом лучевой кости у детей – один из самых распространенных переломов детского возраста. Встречаемость травматических поражений предплечья (включая повреждения локтевой кости и обеих костей), по различным данным, составляет от 25 до 53% от общего количества травм костей конечностей. Мальчики страдают чаще девочек. При своевременном обращении травмы хорошо поддаются лечению, функция конечности полностью восстанавливается. В неблагоприятном исходе возможны остаточные деформации, ограничения движений.
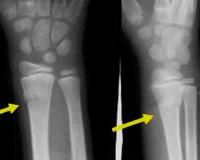
Перелом лучевой кости у детей
Причины
У маленьких детей основной причиной являются бытовые травмы. Дети среднего и старшего возраста чаще травмируются на улице – падают на руку во время подвижных игр, бега, катания на велосипеде, обычных или роликовых коньках. В отдельных случаях причиной становятся автодорожные происшествия, падения с высоты, драки между детьми, семейное насилие. Уровень перелома луча определяется характером травматического воздействия:
- Нижняя треть. Основная причина – падение с упором на ладонь, реже на тыльную поверхность кисти, иногда травма провоцируется ударом по дорсальной поверхности запястья.
- Средняя треть. Кость ломается при ударе по лучевой стороне предплечья.
- Верхняя треть. В качестве причины рассматривают падение на вытянутую и слегка отведенную руку.
Патогенез
Нарушение целостности кости происходит в случае, когда сила воздействия превышает ее прочностные характеристики. В классическом варианте кость ломается полностью. У детей, наряду с классическими переломами, возможны травмы, при которых кость повреждается, но надкостница остается целой. Еще одной разновидностью детского перелома является эпифизеолиз – нарушение целостности хряща в ростковой зоне. Эпифизеолиз может наблюдаться только вблизи от суставных концов кости, рядом с запястьем либо локтевым суставом.
Классификация
С учетом уровня и типа травмы у детей можно выделить следующие повреждения лучевой кости:
- В нижней трети: перелом луча в типичном месте, поднадкостничный перелом, эпифизеолиз, остеоэпифизеолиз (повреждение ростковой зоны с переходом на кость). Наиболее распространенная разновидность травм.
- В средней трети: обычный и поднадкостничный перелом. Встречается редко, что обусловлено неудобством нанесения удара по этой зоне, рефлекторным защитным сгибанием предплечья при драках и несчастных случаях.
- В верхней трети: остеоэпизифеолиз, эпифизеолиз головки, перелом шейки луча. Составляет 20-50% от общего числа переломов луча, нередко сочетается с вывихом, повреждениями других структур локтевого сустава.
Перелом Галеацци может возникать в нижней либо средней трети сегмента, характеризуется нарушением целостности луча в сочетании с вывихом головки локтевой кости в области запястья. Все переломы могут быть закрытыми или открытыми, сопровождаться либо не сопровождаться смещением костных фрагментов.
Симптомы
Переломы нижней трети лучевой кости
Чаще всего у детей наблюдается эпифизеолиз лучевой кости – поражение зоны роста, располагающейся непосредственно рядом с суставом. Возможны изолированные повреждения, сочетание с эпифизеолизом локтевой кости, отрывом шиловидного отростка. Клинические проявления зачастую сглажены. Ребенок жалуется на незначительную или умеренную болезненность, при осмотре обнаруживается локальная припухлость со стороны 1 пальца.
При сочетании с другими травмами дистального отдела предплечья отечность распространяется на весь сустав. Из-за неяркой симптоматики родители нередко рассматривают травму, как ушиб, обращаются к специалистам через несколько дней, когда становится понятно, что проявления слишком стабильные, не уменьшаются с течением времени. При выраженном смещении признаки соответствуют перелому, наблюдаются резкий болевой синдром, деформация, прогрессирующая разлитая отечность.
Поднадкостничные переломы луча располагаются чуть выше эпифизеолизов – по линии метафиза. Симптоматика скудная, боли незначительные, отечность умеренная. Важным признаком, позволяющим отличить перелом от ушиба, является болезненность при осевой нагрузке. При достаточном угловом смещении определяется видимая деформация. Обычные переломы чаще наблюдаются у детей старшего возраста. Проявления аналогичны переломам у взрослых.
Повреждение Галеацци
Ребенка одновременно беспокоит боль в средней либо нижней трети предплечья и болезненность в лучезапястном суставе со стороны мизинца. В обоих местах выявляются кровоизлияния, отек мягких тканей, деформации. Нарастающая отечность обуславливает высокую вероятность развития осложнений.
Диафизарные переломы лучевой кости
Клиническая картина неяркая. Присутствуют жалобы на боль, усиливающуюся при движениях, особенно вращении кисти. При поднадкостничных повреждениях может быть заметна угловая деформация, при полных переломах в зоне травмы может прощупываться «ступенька». Патологическая подвижность и костный хруст обнаруживаются крайне редко, поскольку костные фрагменты удерживаются в фиксированном положении за счет межкостной мембраны и неповрежденной локтевой кости.
Переломы шейки и головки лучевой кости
Возможны поражения на всем протяжении от головки до шейки, но в клинической практике преобладают переломы на границе этих анатомических образований. Из-за внутрисуставного расположения клиника выражена достаточно ярко. Дети жалуются на боль в суставе, преимущественно в зоне локтевой ямки. Сустав отечный, его контуры сглажены, все виды движений ограничены. Наибольшее ограничение отмечается при попытке развернуть руку ладонью кверху. Крепитация отсутствует.
Осложнения
К числу ранних осложнений относятся сдавление нервов и сосудов, развитие компартмент-синдрома из-за нарастающего отека конечности. Негативные последствия чаще наблюдаются при переломе Галеацци, но могут встречаться и при других повреждениях, особенно сопровождающихся значительным смещением. Настораживающими признаками являются нарушения чувствительности и движений, ослабление или исчезновение пульса, прогрессирующие мучительные боли в дистальных отделах конечности.
Поздние осложнения включают уменьшение объема движений, остаточные деформации, замедление роста лучевой кости с развитием лучевой косорукости. Серьезным осложнением, ограничивающим трудоспособность, является контрактура Фолькмана, возникающая на фоне длительно сохраняющегося компартмент-синдрома.
Диагностика
Постановка диагноза осуществляется детским врачом-травматологом. Определение характера травмы базируется на жалобах, данных объективного осмотра, дополнительных исследований. При стертой клинической симптоматике повышается значимость визуализационных методик. Для подтверждения диагноза назначаются:
- Рентгенография. Является базовым исследованием, позволяет обнаруживать обычные и поднадкостничные переломы, но может быть малоинформативной при эпифизеолизе. В зависимости от уровня повреждения производится рентгенография костей предплечья, лучезапястного либо локтевого сустава в двух проекциях.
- Ультрасонография. УЗИ сустава – доступный и информативный метод исследования при подозрении на эпифизеолиз. Позволяет оценивать состояние хрящевой ткани, которая плохо просматривается на рентгеновских снимках. Дополнительным преимуществом метода является его функциональность – возможность оценить состояние зоны поражения при различных положениях конечности.
- КТ и МРТ. Методики назначаются на заключительном этапе обследования при недостаточной информативности базовых исследований. Дают возможность изучить область повреждения в различных плоскостях, создать трехмерную модель пораженной зоны.
Лечение перелома лучевой кости у детей
Помощь на догоспитальном этапе
Руку фиксируют с помощью косыночной повязки. При тяжелых травмах диафиза и верхней части производят иммобилизацию шиной с захватом двух соседних сегментов: кисти и плеча. При наличии ран и ссадин накладывают асептическую повязку. К зоне поражения прикладывают холод: пакет со льдом, завернутый в полотенце, грелку с холодной водой.
Мочить область перелома (прикладывать мокрые салфетки, полотенца) не рекомендуется, это плохо влияет на состояние кожи. При сильных болях дают анальгетик в дозе, соответствующей возрасту. Ребенка немедленно доставляют в специализированное медицинское учреждение.
Консервативная терапия
Лечение чаще амбулаторное. Госпитализация требуется при открытых повреждениях, признаках сдавления сосудов и нервов, значительном отеке, сочетании с иными травмами, неэффективности репозиции, невозможности удержания костных фрагментов в правильном положении. При переломах без смещения накладывают гипсовую повязку. При наличии смещения осуществляют репозицию.
В сложных случаях для предупреждения повторного смещения производят чрескожную фиксацию отломков. Детям старшего возраста манипуляцию выполняют под местной анестезией, у пациентов младшей возрастной группы применяют общий наркоз. Последующее консервативное лечение проводят с использованием следующих методов:
- Охранительный режим. Рекомендуют сохранять возвышенное положение конечности, исключить нагрузку на руку. Продолжительность иммобилизации зависит от вида перелома, в большинстве случаев составляет от 2 до 4 недель.
- Обезболивание. Требуется в первые дни после травмы. Чаще производится с помощью пероральных анальгетиков. При стационарном лечении тяжелых повреждений, после операций на лучевой кости возможно внутримышечное введение.
- Физиотерапия. На начальном этапе назначают УВЧ для уменьшения отека и воспаления. Затем применяют парафин, озокерит. Тепловые процедуры дополняют комплексами ЛФК.
Хирургическое лечение
При переломах луча у детей хирургические вмешательства требуются нечасто. Проводятся:
- Диафизарные переломы. Операция показана при сохраняющемся смещении по ширине более 1/3 диаметра кости, угловом смещении свыше 10 градусов. Металлоостеосинтез выполняется редко, фрагменты чаще фиксируют кетгутовой нитью либо внедряют один отломок в другой. Иногда используют дополнительную чрескожную фиксацию спицей.
- Переломы верхней части луча. Традиционная фиксация головки или шейки луча спицей почти в половине случаев влечет за собой ограничения движений в отдаленном периоде. Хорошие результаты отмечаются при использовании эластичных титановых гвоздей, биодеградируемых спиц и винтов.
- Переломы нижней части луча. В качестве показаний рассматриваются смещение по ширине на треть, угловое смещение 15-20 градусов. Фиксация осуществляется с использованием тех же способов, что при диафизарных переломах.
Прогноз
Прогноз в подавляющем большинстве случаев благоприятный. Переломы луча хорошо срастаются, образование ложных суставов нехарактерно. Небольшие угловые смещения у детей устраняются самостоятельно по мере роста кости. Деформации, ограничения функции конечности, другие последствия возможны при отсутствии репозиции, позднем обращении за медицинской помощью, развитии осложнений.
Профилактика
Основной профилактической мерой является исключение причин травмы путем создания безопасной среды, обучения детей основам правильного поведения дома и на улице. Родителям рекомендуют проявлять повышенную настороженность при жалобах детей на боли в типичных областях, даже если эти жалобы не соответствуют классической картине перелома.
Источник
Зона роста также называемая эпифизарной пластиной или физисом – это участок растущей ткани в конце длинных трубчатых костей у детей и подростков.Каждая длинная кость имеет по крайней мере две пластины роста: по одному на каждом конце. Рост пластины определяет будущую длину и форму зрелой костной ткани. После завершения роста в конце пубертатного возраста рост пластин завершается и эта зона замещается твердой костной тканью.
Повреждения пластинок возникают у детей и подростков. Пластины является самой слабой областью растущего скелета, они слабее даже, чем соседние связки и сухожилия, которые соединяют кости с другими костями и мышцами. У ребенка в период роста при серьезных травмах суставов, наиболее вероятно,будет повреждение пластин роста, чем связок, отвечающих за стабильность сустава. Травмы, которые могут вызвать растяжение связок у взрослых, могут вызвать повреждение пластин роста у детей.
 Повреждения пластин роста происходят при переломах. Они составляют 15 процентов всех детских переломов. Они встречаются в два раза чаще у мальчиков чем, у девочек, и наиболее часто встречаются у 14 – 16-летних мальчиков и 11 – 13-летних девочек. У девочек в более старшей возрастной группе реже встречаются переломы так, как опорно-двигательный аппарат у девочек созревает раньше, чем у мальчиков. В результате у девочек раньше завершается формирование костной ткани и пластинки роста сменяются плотной костной тканью. Примерно половина всех травм пластинок роста происходят в нижней части предплечья ( лучевой кости) или в локте. Эти травмы также часто встречаются в нижней части ноги (голени и малоберцовой кости). Они могут также возникать в верхней части ноги (бедре) или в лодыжке и стопе.
Повреждения пластин роста происходят при переломах. Они составляют 15 процентов всех детских переломов. Они встречаются в два раза чаще у мальчиков чем, у девочек, и наиболее часто встречаются у 14 – 16-летних мальчиков и 11 – 13-летних девочек. У девочек в более старшей возрастной группе реже встречаются переломы так, как опорно-двигательный аппарат у девочек созревает раньше, чем у мальчиков. В результате у девочек раньше завершается формирование костной ткани и пластинки роста сменяются плотной костной тканью. Примерно половина всех травм пластинок роста происходят в нижней части предплечья ( лучевой кости) или в локте. Эти травмы также часто встречаются в нижней части ноги (голени и малоберцовой кости). Они могут также возникать в верхней части ноги (бедре) или в лодыжке и стопе.
Причины
Хотя травмы пластинок роста, как правило, связаны с острой травмой ( падение или удар по конечности),повреждение может быть вызвано и хронической травмой, возникающей в результате избыточных частых нагрузок. Например, такие повреждения пластин роста могут возникнуть у спортсменов: гимнастов, легкоатлетов, игроков в бейсбол.
На основании определенных исследований травматизма у детей были получены данные, что повреждения пластин роста возникают в результате падений на детской площадке или со стульев. На такие виды спорта такие, как футбол, легкая атлетика и гимнастика, приходится одна треть всех травм. На другие виды физической активности такие, как езда на велосипеде, катание на санях, катание на лыжах и катание на роликовой доске, приходится одна пятая всех переломов пластин роста. Травмы при езде на автомобиле, мотоцикле, и связанных с ними транспортных происшествиях составляют лишь небольшой процент переломов пластин роста.
Eсли у ребенка после острой травмы или чрезмерной нагрузки возникает боль, которая не исчезает или проходит изменение физической активности или есть локальная болезненность,то в таком случае обязательно необходима консультация врача. Ребенок, ни в коем случае,не должен двигаться через боль. Дети, которые занимаются спортом, часто испытывают некоторый дискомфорт, так как им приходится выполнять новые движения. В некоторых случаях появление определенных неприятных ощущений вполне предсказуемо, но,тем не менее,любая жалоба ребенка заслуживает внимания так,как некоторые травмы при отсутствии адекватного лечения могут приводить к необратимым изменениям и нарушить надлежащий рост костей поврежденной конечности.
Хотя в большинстве случаев травмы пластин роста связаны с травмами во время игры или занятий спортом,тем не менее, возможны и другие причины повреждения зон роста (например, при инфекции костей ),которые могут изменить нормальный рост и развитие костной ткани.
Другие возможные причины травмы пластинок роста
Жестокое обращение с детьми может стать причиной травм костей, особенно у маленьких детей, у которых рост костных тканей только начинается.
Воздействие холода (например, обморожение) может также повредить пластинки роста у детей и в результате чего могут быть короткие пальцы в старшем возрасте или ранее развитие дегенеративного артрита.
Радиационное излучение, которое используется для лечения некоторых видов рака у детей, может привести к повреждению роста пластины. Более того, недавние исследования показали,что и химиотерапия, используемая для лечения онкологических заболеваний у детей, может негативно повлиять на рост костей. Аналогичное действие оказывает и длительное применение стероидов для при лечении ревматоидного артрита.
Наличие у детей определенных неврологических нарушений, которые приводят к сенсорному дефициту или мышечному дисбалансу, повышает риск переломов пластинок роста, особенно в области лодыжки и колена.
Подобные типы травм часто наблюдаются у детей, которые родились с нечувствительностью к боли.
Область зон роста является местом приложения многих наследственных заболеваний, которые влияют на опорно-двигательный аппарат. Наука постепенно изучает гены и мутации генов, участвующих в формировании скелета, роста и развития костной ткани. Со временем эти исследования помогут лечить различные отклонения в нормальном функционировании пластин роста.
Симптомы
- Невозможность продолжать игру из-за болей после острой травмы.
- Снижение способности играть в течение длительного времени из-за постоянной боли после перенесенной травмы.
- Визуально заметная деформация руки или ноги ребенка.
- Сильная боль и невозможность движений после травмы.
Диагностика
После выяснения обстоятельств травмы врач назначает рентгенографию для определения типа перелома и выработки плана лечения. Поскольку зоны роста не имеют такой плотности, как кости, то рентгенография их не визуализирует и они определяются как промежутки ( зазоры) между метафизом и эпифизом длинной трубчатой кости.В связи с плохой визуализацией на рентгенографии зон роста рекомендуется проводить рентгенографию парной конечности для сравнения изображений.
МРТ (магнитно-резонансная томография) позволяет достаточно четко визуализировать изменения в тканях и, поэтому, может быть назначена для диагностики повреждений пластин роста. В некоторых случаях, возможно использование другие диагностических методов, таких как компьютерная томография (КТ) или УЗИ исследование.
Классификация переломов пластин роста (Солтер и Харрис)
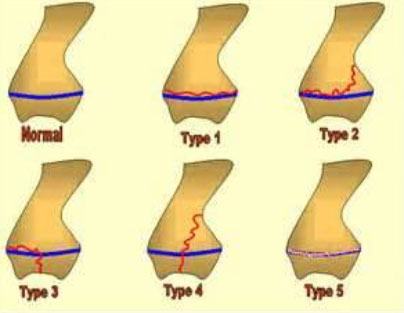 Переломы пластин роста делятся на 5 типов:
Переломы пластин роста делятся на 5 типов:
- Тип I
Эпифиз полностью отделен от конца кости или метафиза, через глубокий слой пластинки роста. Пластина роста остается прикрепленной к эпифизу. Врачу необходимо провести репозицию при наличии смещения. При этом типе перелома необходима иммобилизация с помощью гипса для полноценной консолидации. Как правило, вероятность полноценного восстановления кости при этом типе перелома очень высокая. - Тип II
Это наиболее распространенный тип перелома пластины роста. Эпифиз, вместе с пластиной роста отделяется от метафиза. Как и при типе I,при переломах типа II обычно необходимо проводить репозицию и жесткую фиксацию гипсом. - Тип III
Этот тип перелома происходит в редких случаях, как правило, в нижней части голени, в большеберцовой кости. Это происходит, когда перелом проходит полностью через эпифиз и отделяет часть эпифиза и пластинку роста от метафиза. При таких переломах нередко требуется хирургическое восстановление суставной поверхности. Прогноз при таких переломах хороший,если нет нарушения кровоснабжения отделенной части эпифиза и нет выраженных смещений отломков. - Тип IV
Этот перелом проходит через эпифиз, через всю пластинку роста и в метафиз.При этом типе перелома необходима хирургическая реконструкция геометрии костей и выравнивание пластинки роста. Если реконструкция не будет проведена качественно, то прогноз при таком тип перелома может быть не очень хорошим. Эта травма встречается,чаще всего,в конце плечевой кости рядом с локтем. - Тип V
Это редкий тип травмы,когда происходит дробление конца кости и пластина роста сжимается. Чаще всего,такой тип перелома встречается в колене или лодыжке.Прогноз неблагоприятный, так как преждевременное окостенение зоны роста почти неизбежно.
Новая классификация, называемая классификация Петерсона различает также перелом типа VI, при котором часть эпифиза, пластина роста, и метафиз отсутствуют. Это обычно происходит при открытых ранах или переломах (травмы при применение сельскохозяйственной техники,снегоходов, газонокосилки или при огнестрельных ранениях). При VI типе перелома обязательно требуется хирургическое вмешательство, и большинстве случаев бывают необходимы поздние реконструктивные или корректирующие операции. Рост костей почти всегда нарушен.
Лечение
Как правило, лечением травм (за исключением незначительных) занимается врач-травматолог. В некоторых случаях требуется детский ортопед-травматолог так,как травмы у детей нередко имеют свои особенности.
Лечение при переломах зависит от типа перелома.Лечение, которое должно быть начато как можно раньше после травмы и, как правило, представляет собой следующие действия:
- Иммобилизация. На поврежденную конечность накладывается гипс или шина и ограничивают любую деятельность ребенка,которая может оказать давление на травмированную область.
- Репозиция. При наличии смещения отломков необходима ручная репозиция или нередко хирургическая репозиция с фиксацией отломков. Фиксация необходима для нормальной консолидации костной ткани.После проведения репозиции накладывается гипсовая повязка с захватом зоны роста и сустава. Иммобилизация в гипсе необходима в течение от нескольких недель до нескольких месяцев до тех пор, пока не произойдет нормальная консолидация костной ткани.Необходимость в оперативном восстановлении целостности костных структур определяется размерами смещения, наличием опасности повреждения близлежащих сосудов и нервов и возрастом ребенка.
- ЛФК назначается только после завершения регенерации костной ткани. Долгосрочные наблюдения врача необходимы для оценки адекватного роста костной ткани так, как происходит травма зон роста. Поэтому, рекомендуется проведение рентгенографии конечностей с интервалами 3-6 месяцев, в течение 2 лет после перелома зон роста. Некоторые переломы требуют динамического наблюдения до завершения роста ребенка.
Прогноз
Почти в 85 процентов случаев переломов пластинок роста происходит полное заживление без каких-либо последствий.
Нарушение формирования костной ткани при травме пластинки роста возникают в следующих случаях:
- Тяжесть травмы. Если травма вызывает нарушение притока крови к эпифизу,то происходит нарушение роста костной ткани.Также при при смещении, разрушении или компрессии пластинки роста возможно замедление роста костной ткани.Наличие открытой травмы может повлечь за собой риск инфицирования и инфекция может разрушить пластину роста.
- Возраст ребенка. В младшем возрасте повреждение пластин роста может приводить к более серьезным нарушениям в развитии костной ткани так, как необходим большой прирост костей. И поэтому,при переломах в раннем детском возрасте требуется длительное наблюдение врача. В то же время более молодая костная ткань обладает большей регенераторной способностью.
- Локализация переломов зон роста.Например,зоны роста в колене более ответственны за экстенсивный рост костей, чем другие.
- Тип роста перелома пластин – Тип IV и V являются наиболее серьезными.
Лечение зависит от вышеперечисленных факторов, а также опирается на прогноз.
Наиболее частым осложнением перелома пластины роста является преждевременная остановка роста костей. Пораженная кость растет медленнее, чем это было бы без травмы, и в результате конечность может быть короче, чем неповрежденная конечность. Если же повреждена только часть пластинки роста, рост кости может быть в одну сторону и происходит искривление конечности. Травмы зоны роста в колене подвержены наибольшему риску осложнений. Так как нередко травма зоны роста в колене сопровождается повреждением нервов и сосудов, то поэтому травмы зон роста в колене чаще сопровождаются нарушением роста костей и искривлениями конечности.
В настоящее время в ведущих исследовательских клиниках проводятся исследования, изучающие возможности стимуляции регенерации тканей с использованием результатов генной инженерии, что позволит в будущем избежать остановки роста и деформации конечностей после перенесенных травм зон роста.
Источник
