Перелом лучевой кости ноги без смещения фото
Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
У людей пожилого возраста срок срастания костной ткани значительно больше по причине недостаточного количества кальция в организме и возрастных изменений, которые затягивают процесс восстановления всего организма.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
фаланги пальцев – 22 дня;
кости запястья – 29 дней;
лучевая кость – 29-36 дней;
локтевая кость – 61-76 дней;
кости предплечья – 70-85 дней;
плечевая кость – 42-59 дней.
Сроки заживления переломов нижних конечностей:
пяточная кость – 35-42 дня;
плюсневая кость – 21-42 дня;
лодыжка – 45-60 дней;
надколенник – 30 дней;
бедренная кость – 60-120 дней;
кости таза – 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
Полные. Кость в таких случаях разъединяется на несколько частей.
Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства – фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
Нарушение метаболизма.
Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Как ускорить срастание костей?
Чтобы процесс восстановления кости происходил быстрее, следует получить адекватное лечение, обеспечить пациенту правильное питание, прием витаминных комплексов, обогащенных кальцием, витамином D. Источником последнего компонента являются куриный желток и солнечные лучи.
Процесс срастания костей после перелома, не в последнюю очередь зависит от количества кальция в организме («строительного» минерального элемента для костной ткани). Для повышения концентрации данного элемента в организме пациенту назначаются специальные медицинские препараты. В обязательном порядке корректируется питание, основу рациона должны составлять молочные продукты.
Пациентам с повреждением костей рекомендована физическая активность уже через несколько суток после травмы. Физические упражнения можно разделить на занятия в период иммобилизации и активность в период постиммобилизации.
В то время, когда наложен гипс, нагрузка дается для профилактики застойных процессов. Выполняются следующие упражнения:
идеомоторные упражнения – мысленное сохранение двигательной активности в поврежденной зоне;
упражнения для свободных мышц для сохранения активности и профилактики мышечной атрофии;
статические упражнения для поддержания тонуса;
упражнения для противоположной конечности.
Тщательное выполнение всех этих пунктов обязательно ускорит процесс восстановления, а кость срастется быстро и правильно.
Источник
Перелом лучевой кости является частой и типичной травмой, составляя больше трети случаев различных переломов костей верхних конечностей. Пик такого рода переломов приходится на осенне-зимний период, когда тротуары покрыты коркой льда. При падении человек инстинктивно вытягивает руку вперед, пытаясь подстраховать себя от ушибов. В 2 раза чаще, чем мужчины, от таких травм страдают женщины, обладающие более тонкими костями рук. А в период постменопаузы наступает также возрастное разрежение костной ткани, и для женщины переломом может обернуться даже падение в домашних условиях.
Симптомы и типы переломов
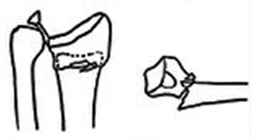
Перелом лучевой кости, фото которого можно увидеть на медицинских сайтах, может быть разгибательного типа, при таком случае травма случается на раскрытую ладонь. К данному типу относится более 80% всех случаев перелома лучевой кости руки. Очень часто такой перелом сопровождается отрывом шиловидного отростка в локтевой кости. Сгибательный тип перелома бывает намного реже, и он становится следствием падения на согнутую кисть руки. Для травмы характерны признаки:
• отек в месте трещины или разлома кости;
• гематома, особенно при смещенном переломе, когда отломки кости травмируют сосуды;
• выпирание и патологическая подвижность костных фрагментов;
• болезненная неподвижность лучезапястного сустава.
Если перелом произошел без смещения, то человек может и не ощущать сильной боли, ярко выраженных симптомов тоже нет, появляется лишь небольшая припухлость, да и сустав запястья нормально функционирует. Чтобы точно установить клиническую картину, необходимо провести рентгенографию. Перелом лучевой кости, фото которого выполняют в двух проекциях, будет точно определен даже при отсутствии внешних признаков.
Лечение
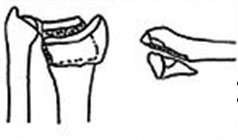
После получения травмы нужно обязательно отправиться в медицинский центр или к травматологу, ведь даже если перелом не доставляет проблем, без своевременной фиксации кость может сместиться. После того, как будет точно установлен диагноз, врач приступает к лечению, которое зависит от типа перелома и характера травмы. При обычном переломе, при котором кости не смещены, необходимо лишь зафиксировать ближайшие суставы в среднефизиологическом состоянии и повторить рентген через несколько дней, когда спадет отек, чтобы подтвердить отсутствие смещения.
Если имеется смещение, то проводят ручную репозицию кости, а затем руку иммобилизируют при помощи гипсовой шины. Через сутки проводят контроль, затем обязательно повторяют рентгенографию через 3 дня и через неделю, при смене повязки. При открытом виде перелома, оскольчатом или нестабильном, выполняют хирургическую операцию. Вмешательство проводится с использованием наркоза и применением спиц, пластин или прочих металлических конструкций, которые стабилизируют положение отломков костей. Это приводит к формированию костной мозоли и сращению перелома.
Реабилитация
Через месяц-полтора после травмы обязательно проводят контрольное рентгенологическое обследование, после чего снимают гипс и приступают к реабилитации поврежденной конечности. Первое время может сохраняться отечность и болезненность в месте перелома, что связано с длительной гиподинамией. Необходимо подобрать курс лечебной физкультуры и физиотерапевтических процедур, для того, чтобы быстрее восстановить подвижность и трудоспособность руки. Кроме того, назначают лечебный массаж, который улучшает кровообращение и обменные процессы, а также укрепляет сформировавшуюся костную мозоль. Необходимо соблюдать все рекомендации врача и не нагружать чрезмерно руку. Все виды травм лечат в нашей клинике. Приходите, мы поможем вам поскорее выздороветь!
Запись на прием Стоимость услуг
Источник
Переломы дистального метафиза лучевой кости являются одной из наиболее распространённых травм в практике травматолога ортопеда. И как это часто бывает с часто встречающейся травмой, многие аспекты, как самого повреждения, так и методов лечения, остаются скрыты не только от пациентов, но и от практикующих врачей. По этой причине хочется отдельно рассмотреть эту проблему и разобрать её на реальных клинических примерах из нашей практики.
Этиология переломов луча в типичном месте.
В большинстве случаев это падение с опорой на выпрямленную руку, в случае молодых пациентов чаще встречается высокоэнергетическая травма, падение во время занятий спортом, с велосипедов или других катящихся девайсов, дорожно-транспортные происшествия. В случае пациентов старше 50 лет, особенно женщин, переломы дистального отдела луча чаще носят низкоэнергетический характер и происходят на фоне остеопороза. Низко-энергетические переломы дистального метаэпифиза лучевой кости являются показанием к проведению денситометрии и последующей консультации эндокринолога и значимо увеличивают риск последующих остеопоротических переломов.
Сопутствующие повреждения.
50% этих переломов являются внутрисуставными, могут сопровождаться повреждением дистального радиоульнарного сочленения, в 40 % случаев встречается повреждение триангулярного хряща, в 30% повреждение ладьевидно-полулунной связки, в 15% случаев полулунно-трёхгранной связки.
Классификация переломов луча в типичном месте.
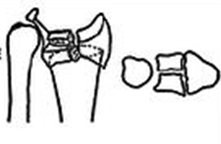
Классификация Фернандеса (Fernandez)
Тип перелома в зависимости от механизма повреждения | Стабильность (риск вторичного смещения в гипсе) | Смещение | Рекомендованное лечение |
1 тип – простой разгибательный
| Стабильный, риск вторичного смещения небольшой. | 1)Без смещения 2)дорсальное смещение (перелом Коллиса) 3)Ладонное смещение (перелом смита) | 1)гипс 2) чрезкожная фиксация спицами 3) Внешний фиксатор |
2 тип, срезающий суставную поверхность
| Нестабильный, всегда происходит вторичное смещение | 1)ладонное 2)Комбинированное | 1) открытая репозиция. Внутренняя фиксация |
3 тип с компрессией суставной поверхности
| Может быть как стабильным так и нестабильным в зависимости от качества кости и количества фрагментов | Различные комбинации | При отсутсвии значительного смещения может быть консервативным. Открытая репозиция и Остеосинтез. Альтернативно – пины или Внеший фиксатор. . |
4 тип – отрыв связочных структур с вывихом лучезапястного сустава
| Очень редкий. Нестабильный | различные комбинации | Закрытое или открытое устранение. Внешний фиксатор. Фиксация костных фрагментов пинамивинтами |
5 тип – комбинированный, высокоэнергетическая травма
| Очень редкий Нестабильный | различные комбинации | Комбинированные закрытыйоткрытый метод 0000, |
Ну и конечно же любимая всеми нами классификация АО.
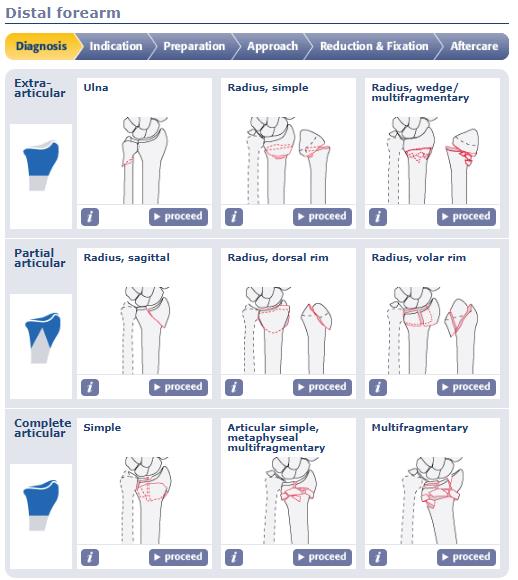
Классификация АО очень подробная, внутри каждой группы, как правило, есть ещё 3 подгруппы, и в конечном счёте она охватывает практически всё возможное разнообразие переломов данной анатомической области.
Врачи амбулаторного звена часто склонны упрощать подход к лечению и зачастую даже не информируют пациентов о возможных осложнениях и функциональном результате. По этой причине первично крайне нестабильные переломы могут лечиться консервативно и срастаются в заведомо неправильном положении, что может послужить причиной развития артроза и стойкого ограничения функции конечности. Когда речь идёт о пожилом пациенте с низкими функциональными запросами это может быть приемлемо и даже желаемо, чтобы не подвергать человека ненужным операционным рискам ради получения результата который не сильно нужен в этой категории больных. Но когда речь идёт о молодых пациентах, которым предстоит долгая трудовая жизнь, занятия спортом и многое другое, то выбор тактики для получения оптимального результата становится принципиально важен.
Хорошие результаты лечения зависят от многих факторов: 1) восстановление суставной поверхности 2) восстановление нормальных анатомических взаимоотношений 3) ранние движения в суставах кисти и лучезапястном суставе.
Соблюдения этих принципов можно достичь как консервативно, так и оперативно, но консервативное лечение имеет целый ряд ограничений.
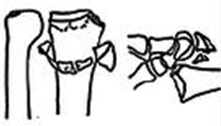
Показаниями для консервативного лечения являются экстраартикулярные (внесуставные) переломы, с укорочением не более 5 мм и угловой деформацией не более 20 градусов. Такие переломы можно стабилизировать в гипсовой повязке и для них не характерно вторичное смещение. Все остальные типы переломов (а их большинство) склонны к вторичному смещению в гипсе, и множественные перегипсовки не исправят положения. Конечно если пациент твёрдо решил отказаться от операции несмотря на возможные осложнения, то лечение проводится методом гипсовой иммобилизации.
Хирургические методы включают 1)закрытую репозицию и чрезкожную фиксацию спицами, 2) закрытуюминимально открытую репозицию и остеосинтез с использованием внешних фиксаторов 3) открытая репозиция и накостный остеосинтез с использованием пластин и винтов.
Показаниями для хирургического лечения являются противопоказания для консервативного: укорочение более 5 мм, угловая деформация более 20 градусов, внутрисуставные переломы, многооскольчатые переломы с дефектами ладонной или тыльной кортикальной пластинок.
Консервативное лечение переломов луча в типичном месте.
Гипсовая иммобилизация на срок от 4 до 6 недель в зависимости от морфологии перелома, возраста пациента, наличияотсутсвия остеопороза. При простых переломах дистального отдела лучевой кости когда гипсовая иммобилизаия обеспечивает адекватную стабильность уже через 4 недели можно приступить к разработке активных движений в лучезапястном суставе. Когда гипсовая иммобилизация используется для лечения оскольчатых, нестабильных, внутрисуставных переломов как вынужденная мера, например при отказе от операции, иммобилизация должна быть более длительной, так как имеется риск несращения перелома и формирования ложного сустава.
В случае если при первой репозиции не удалось добиться нормального положения отломков такой перелом скорее всего сместится в последующем.
К возможным осложнениям гипсовой иммобилизации стоит отнести острый синдром карпального тоннеля, комплексный регионарный болевой синдром (когда гипсовая иммобилизация накладывается на фоне выраженного отёка).
Хирургическое лечение переломов луча в типичном месте.
Закрытая репозиция и чрескожная фиксация спицами.
Может удерживать репозицию в саггитальном плане и по длине при сохранной кортикальной пластинке по ладонной поверхности. При оскольчатом переломе и смятии кости по ладонному кортексу репозицию удержать не может.
Используется техника Капанджи (Kapandji) и техника Рейхак (Rayhack) при которой репозиция производится под артроскопическим контролем.
82-90 % отличных результатов когда используется по показаниям.
Наружная фиксация.
Если используется только наружный фиксатор невозможно восстановить нормальную ладонную ангуляцию суставной поверхности.
По этой причине часто используется в комбинации с пинами, спицами и в ряде случаев с пластинами.
Внешний фиксатор использует для стабилизации перелома лигаментотаксис. Ставить пины внешнего фиксатора на лучевой кости лучше под прямым контролем зрения чтобы избежать повреждения поверхностной ветви лучевого нерва. При создании дистракции не следует «перерастягивать» сустав, суставная щель не должна быть более 5 мм. Также не стоит избыточно отводить кисть в локтевую и ладонную сторону так как при оскольчатом повреждении ладонного кортекса это всё равно не позволит поставить суставную поверхность под правильным углом.
Время иммобилизации не должно превышать 8 недель и наружный фиксатор не должен мешать ранним движениям всеми пальцами.
Осложнения внешнего фиксатора: 1) возможно несращение преелома из-за недостаточной стабильности, 2) тугоподвижность лучезапястного сустава и снижение силы хвата 3) инфекция в месте введения пинов 4) рефлекторная симпатическая дистрофия 5) ятрогенное повреждение поверхностного лучевого нерва 6) нейропатия срединного нерва
Открытое лечение перелома с внутренней фиксацией.
Смещение суставной поверхности более 2 мм, переломы типа Бартона (Barton) Смятие кортекса по ладонной поверхности, «вдавленные» переломы суставной поверхности.
Хирургическая техника.
В настоящее время предпочтение отдаётся волярным пластинам. Современные пластины имеют малую толщину, предизогнуты согласно нормальной анатомии, блокируемые винты позволяют добиться стабильной фиксации даже в тяжёлых случаях, когда имеется дефект кости в метафизарной зоне и эпифиз представлен тонкой полоской кости.
Для профилактики КРБС (комплексного регионарного болевого синдрома) в настоящее время рекомендуется использовать Витамин С по 200 мг ежедневно на протяжении 45 дней после травмы.
Клинический пример лечения перелома дистального метафиза лучевой кости при помощи открытой репозиции и остеосинтеза пластиной.
Пример 1.
Пациентка М 65 лет, травма в результате падения на улице с опорой на кисть. В анамнезе множественные переломы, миеломная болезнь в стадии ремиссии (7 лет). После падения обратилась в РТП где ей была наложена гипсовая повязка. По какой то причине репозиция не производилась. После обращения в нашу клинику госпитализирована для оперативного лечения.
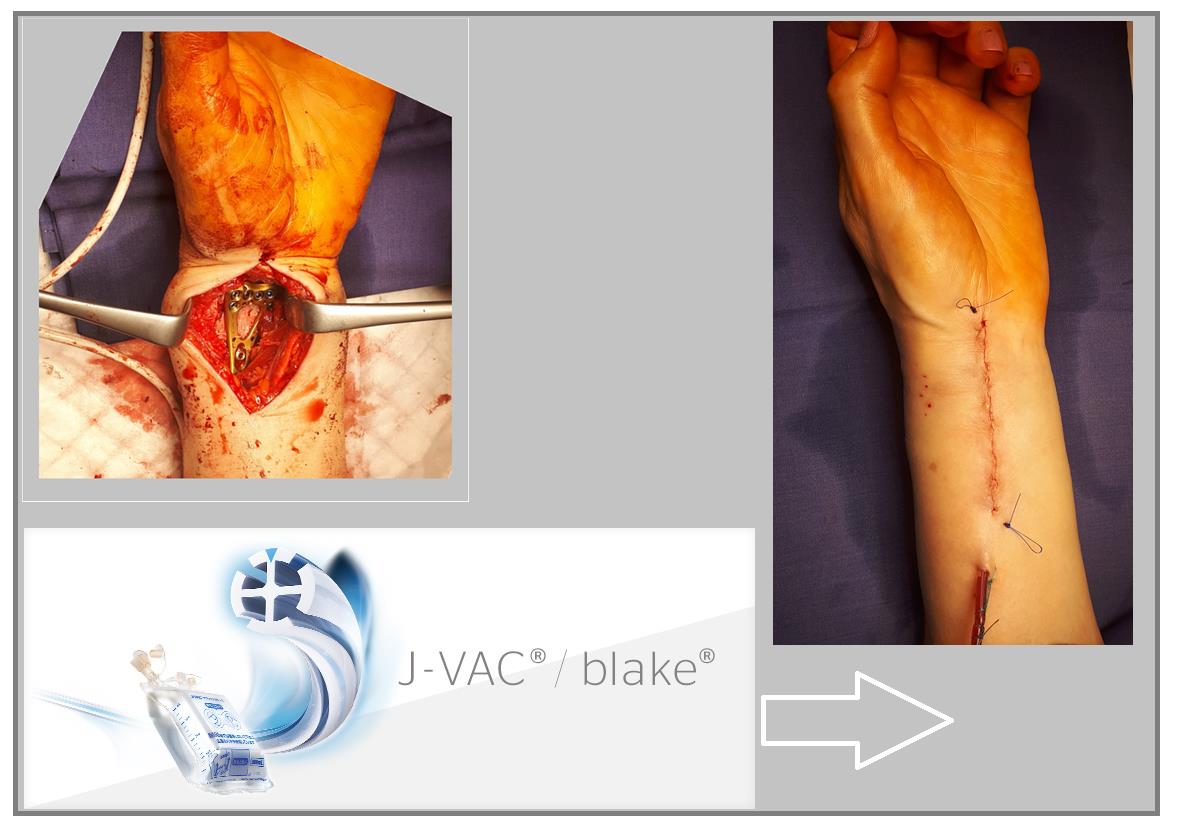
Внешний вид конечности после снятия гипсовой повязки. Рентгенограммы выполненные при помощи ЭОП на операционном столе выявили полное смещение всего дистального метафиза лучевой кости к тылу на целый поперечник.
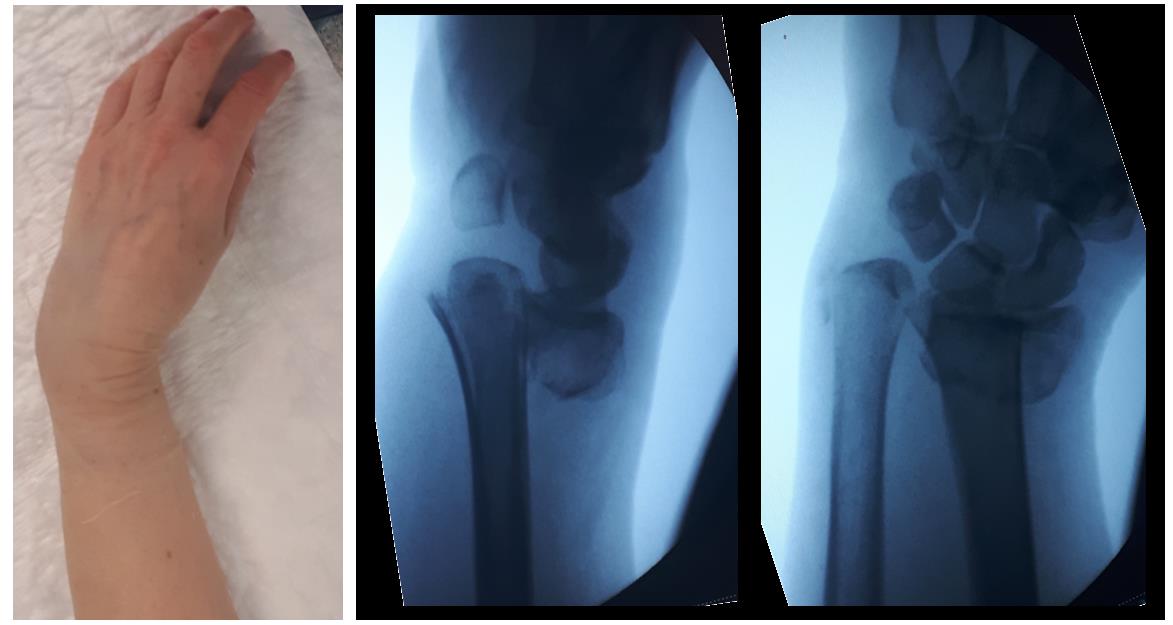
Когда имеешь дело с таким переломом на фоне остеопороза становится ясно, что в метафизарной зоне будет «каша» из множества мелких отломков, и что суставная поверхность будет расколота минимум на 3 части.
В такой ситуации требуется надёжная фиксация при помощи пластины с угловой стабильностью, так как риск вторичного смещения в гипсовой повязке крайне высокий. При отказе от операции возможно лечение методом гипсовой иммобилизации, при этом перелом срастётся с небольшим смещением, но в функциональном плане рука будет работать удовлетворительно. По этой причине у пожилых пациентов с низкими функциональными запросами лечение может проводится методом гипсовой иммобилизации.
Но наша пациентка хотела максимального восстановления функции, силы хвата, амплитуды движений и нормальных анатомических взаимоотношений своей конечности, по этой причине было принято решение о выполнении операции.
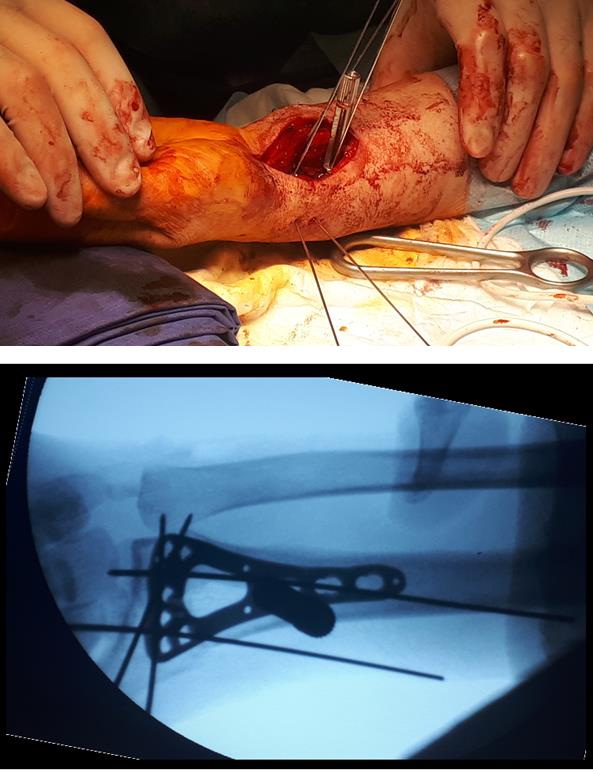
Интраоперационно под контролем ЭОП произведена закрытая репозиция перелома.
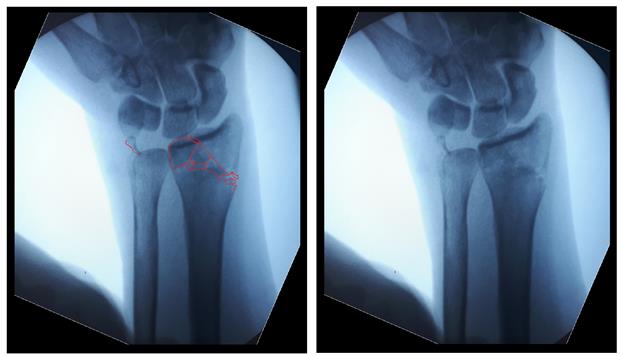
После репозиции на рентгенограммах отчётливо виден многоооскольчатый, нестабильный характер перелома.
Произведён доступ к месту перелома по ладонной поверхности предплечья. При ревизии выявлено множество мелких осколков в метафизарной области по волярному кортексу. Произведена открытая репозиция перелома, временная фиксация спицами. Накостно уложена пластина VA-LCP™ Two-Column Distal Radius Plate
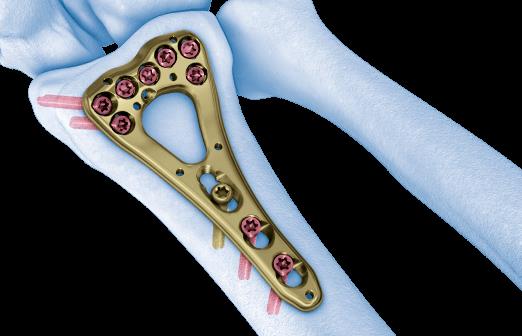
После рентгенконтроля производится введение блокируемых винтов диаметром 2,4 или 2,7 мм.
Данная пластина отлично подходит для фиксации оскольчатых переломов дистального метаэпифиза лучевой кости, однако в ряде случаев, когда перелом располагается более дистально, предпочтительнее использовать пластину другой конструкции (Volar rim).
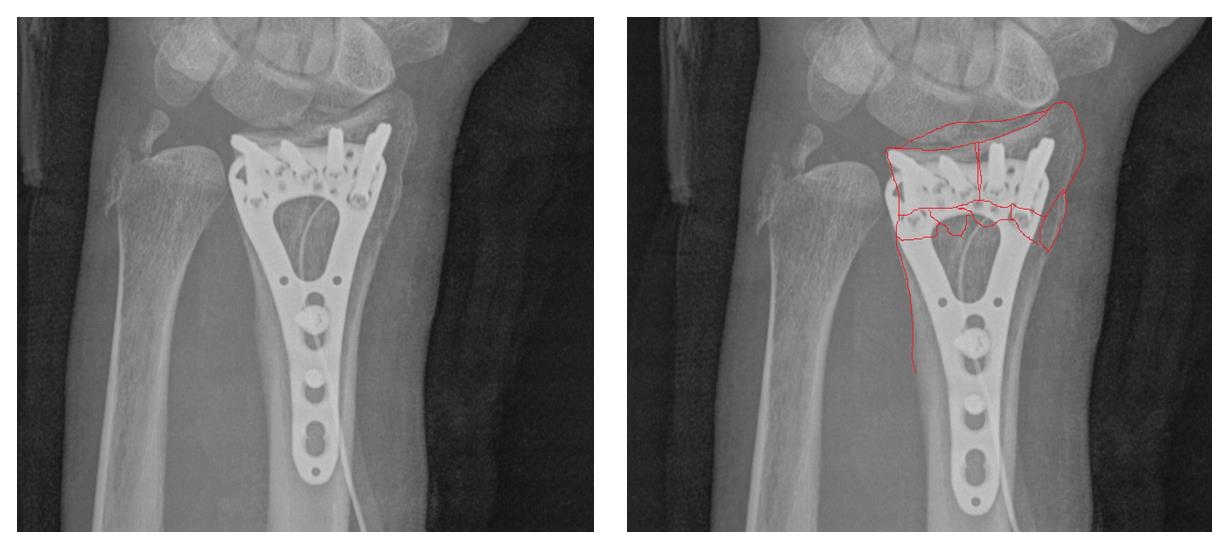
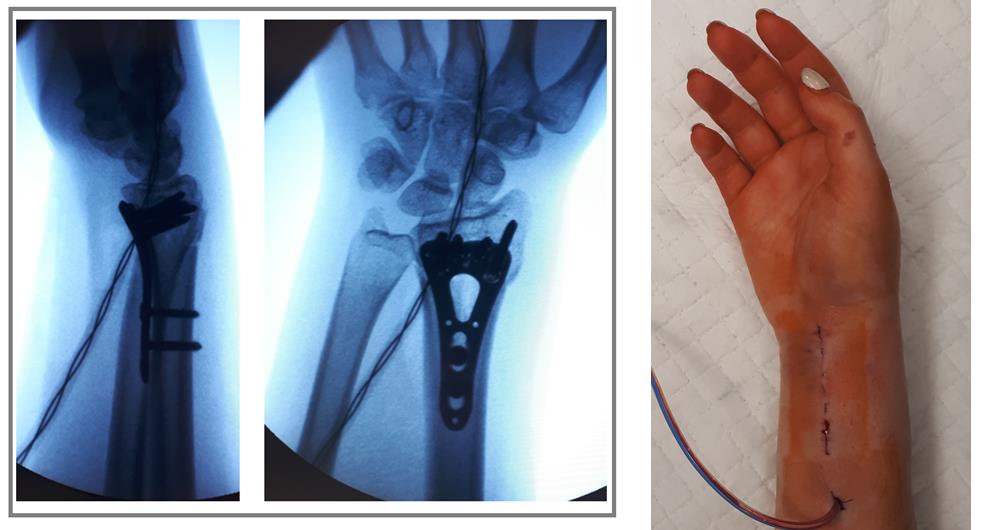
Окончательный остеосинтез после проведения всех винтов выглядит на рентгенограмме примерно так. На левой части рисунка схематично отображено расположение фрагментов кости, фиксированных пластиной.

В случаях оскольчатых переломов дистального метафиза лучевой кости со значительным смещением рекомендуется использовать активный вакуумный дренаж. Это позволяет снизить давление в сгибательном компартменте, уменьшает отёк и пропитывание тканей кровью, и предотвращает развитие КРБС (комплексного регионарного болевого синдрома). Также для профилактики КРБС рекомендуется использование витамина С в дозе 200 мгсут до 45 дней после травмы. Локальная криотерапия, хивамат, магнит, возвышенное положение конечности, способствуют уменьшению отёка и позволяют раньше приступить к реабилитационным мероприятиям.
Функция конечности через 3 недели после остеосинтеза.
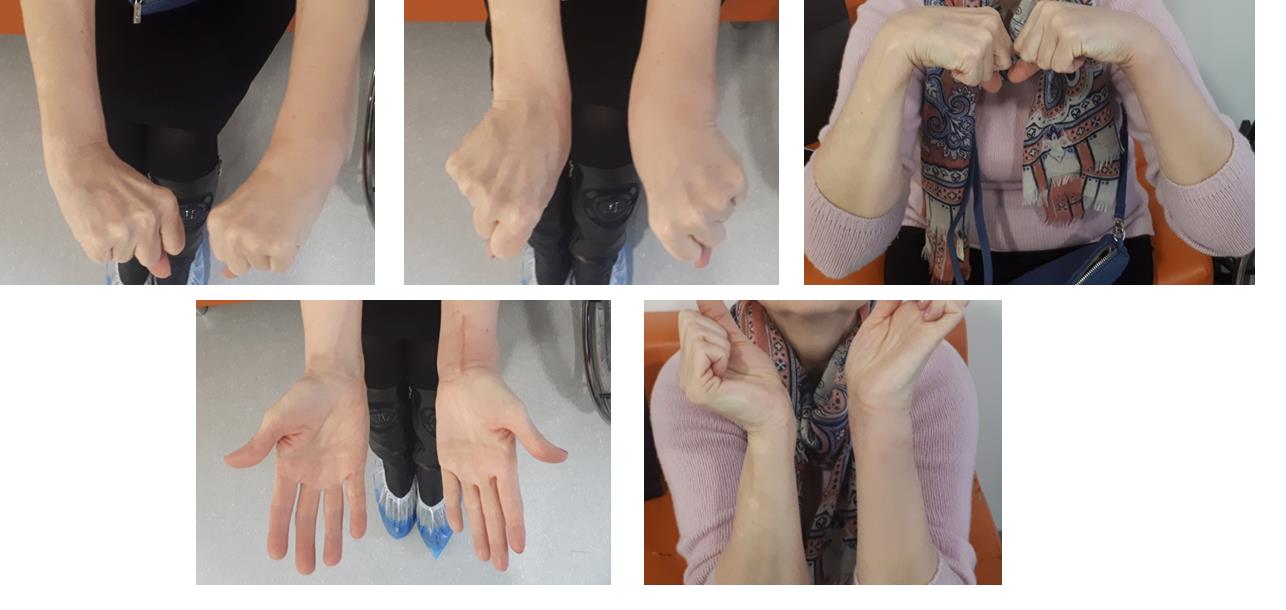
В более простых случаях, когда суставная поверхность представлена одним большим фрагментом кости, фиксация LCP пластиной настолько надежная и стабильная, что позволяет начать активную разработку движений уже на следующий день после операции, и использовать руку для бытовых нужд уже через 2 недели после операции.
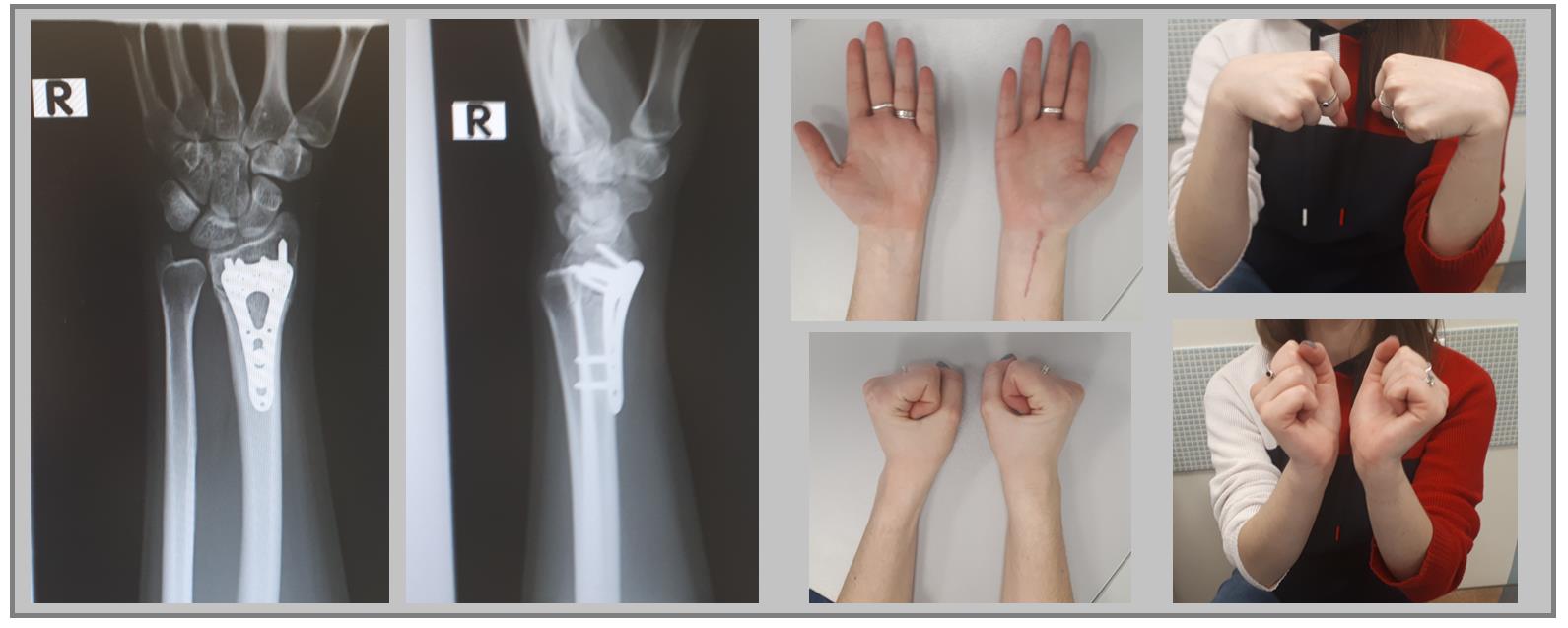
Например у Пациентки А, 24 лет, операция выполнена по поводу относительно простого перелома дистального метаэпифиза лучевой кости с угловым смещением к тылу на 30 градусов и укорочением лучевой кости на 7 мм. Учитывая молодой возраст и высокие функциональные запросы принято решение о выполнении остеосинтеза. Учитывая сохранность волярного кортекса использована пластина меньшего размера, которая установлена более проксимально, с целью максимального сохранения кровоснабжения эпифиза лучевой кости.
Через 6 недель наблюдается рентгенологическое сращение перелома. Функция конечности к этому времени уже практически полностью восстановлена.
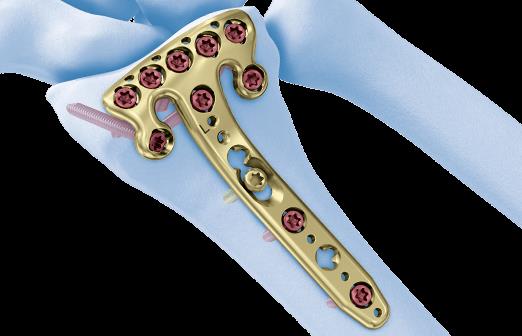
В случае дистальных переломов, расположенных ближе к лучезапястному суставу, может возникнуть необходимость расположить пластинку ближе к суставной поверхности. Для этого лучше использовать специальную пластинку VA-LCP™ Volar Rim Distal Radius Plate.
Клинический пример. Пациентка С. 36 лет, травма при падении во время матча по большому тенису, получила закрытый оскольчатый перелом дистального метаэпифиза лучевой кости с большим количеством мелких фрагментов в метафизарной зоне.
На 7 сутки после получения травмы пациентка обратилась в Клинику К+31, учитывая нестабильный характер перелома предложено оперативное вмешательство. Для остеосинтеза использована пластина VA-LCP™ Volar Rim Distal Radius Plate.
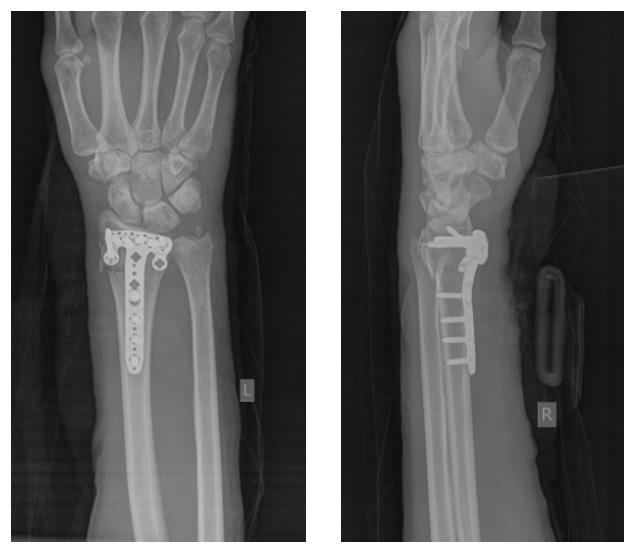
Такая фиксация даже при таких тяжёлых дистальных переломах позволяет начать раннюю активизацию, занятия лечебной физкультурой в кратчайшие сроки после операции. Для профилактики КРБС при тяжёлых оскольчатых переломах рекомендуется использование витамина С в дозе 200 мг в сутки до 45 дней после травмы, возвышенное положение конечности в покое, хивамат, гипербарическая оксигенация, использование таких препаратов как актовегин и трентал.
Источник