Перелом лодыжки тройной

 Трехлодыжечный перелом — это нарушение нормального анатомического строения лодыжки и большеберцовой кости.
Трехлодыжечный перелом — это нарушение нормального анатомического строения лодыжки и большеберцовой кости.
Считается частой травмой у лиц разных возрастов, но в наибольшей степени к ней предрасположены люди после 60 лет. Это обусловлено нарушениями координации движений, изменениями в физической форме, снижением прочности костной ткани и рядом иных процессов характерных для данной возрастной группы.
Особенности перелома
Голеностоп состоит из большеберцовой, малоберцовой и таранной костей. Все они находятся в тесной физиологической связи. Главной в суставе считается именно большеберцовая кость. Она формирует внутреннюю лодыжку, а малоберцовая является необходимым составным элементом латеральной лодыжки.
Все указанные наименования костей формируют суставную вилку, охватывающую таранную кость. Кости могут совершать движения, потому что в суставе в достаточном количестве вырабатывается синовиальная жидкость. При некоторых травматических повреждениях нарушается целостность всех указанных костей. Иногда травма сочетается с поражением дельтовидной связки. Если костные отломки сохраняются в нормальном положении, то говорят о травме без смещения.

О трехлодыжечном переломе со смещением свидетельствует изменение отломками своего первоначальное расположения. Такого рода травма является более серьезным нарушением сустава, и ее лечение представляет собой гораздо более сложную задачу, по сравнению с обычным переломом (без смещения).
Факторы и классификация перелома
Причины возникновения травмы:
- Подворачивание стопы (оно имеет разные направления — внутрь или в наружную сторону).
- Неестественное, сильное сгибание сустава.
- Разгибание сверх пределов естественной двигательной амплитуды сустава.
- Перекручивание сустава.
- Высокая вертикальная нагрузка. Такое бывает, например, при прыжках с высоты.

В соответствии с патогенезом травмы трехлодыжечные переломы классифицируются на:
- Пронационно-абдукционный. Появляется при неестественном развороте стопы в наружную сторону. Происходит поражение межберцовой связки, изменение локализации берцовых костей.
- Супинационно-аддукционный. Возникает в результате неестественного поворота стопы вовнутрь.
- Ротационный перелом развивается из-за выворачивания стопы. Обычно повреждаются обе лодыжки.
- Изолированный сгибательный перелом появляется из-за подошвенного сгибания и диагностируется достаточно редко. Такие травмы бывают без изменения локализации костей.
- Изолированный разгибательный перелом возникает из-за сильного удара по стопе или неестественного тыльного сгибания.
- Комбинированный перелом диагностируется в случае сочетания большого количества травматизирующих факторов.

Симптоматика перелома
Симптоматическая картина зависит от условий, при которых травма возникла, и от выраженности поражения голеностопа. Проявляются следующие признаки:
- Резкая болезненность в стопе, которая значительно усиливается во время ходьбы.
- Распухание тканей лодыжки (возникает из-за разрушения связки и вытекания суставной жидкости, геморрагии в суставную полость).
- Гематомы (они распространяются в сторону пальцев ног).
- Нарушение формы стопы.
- Поражение сустава.
- Нарушения кожи над отломками костей.
- Разрыв кожи при открытой травме со смещением, образование открытой раны (иногда можно заметить отломки выступающих костей).
- Онемение ноги, если повреждаются сосуды или нервы.
- Побледнение кожи над травмированной областью.
Трехлодыжечный перелом со смещением характеризуется очень сильной болезненностью и распуханием сустава. Обнаруживаются многочисленные и выраженные кровоподтеки. Кожа синюшна или ярко-красная. Из-за отека невозможно определить контуры лодыжки. В отдельных случаях отмечается неестественная подвижность в пораженной области и крепитация. Активность невозможна по причине развития болевого синдрома.
Особенности диагностики
Данные виды травмирования необходимо дифференцировать от повреждения связочного аппарата голеностопа. Важное значение в диагностике имеет локализация боли: если у больного имеется перелом, то боль располагается выше, а ее усиление происходит при пальпации костной ткани.
Постановка точного диагноза возможна при назначении:
- Рентгенографии пораженного сустава (применяются две проекции — боковая и передне-задняя);
- Компьютерная томография;
- Артроскопия;
- Ультразвуковое обследование;
- Магнитно-резонансная томография (дает возможность оценить состояние мягких тканей).
Особенности терапии перелома
При наличии трехлодыжечного перелома чрезвычайно важно возобновить полную целостность сустава. Если физиологическое сопоставление нарушенных костей не будет выполнено, в дальнейшем у человека может развиваться прогрессирующий артроз — серьезные дегенеративные изменения тканей внутри сустава. Все это заканчивается инвалидностью.
При нарушении целостности кости без смещения, необходимо накладывать повязку из гипса. Она располагается до колена. Длительность иммобилизации не меньше 6 недель. Для возможности ходьбы накладывается стремя
Во время лечения важна не только репозиция костных обломков, но и их удержание до того момента, пока не будет образована костная мозоль.
Закрытая репозиция делается в условиях больницы и только с использованием местной анестезии. Пациенту накладывается гипсовая повязка в виде сапога.

Длительность такой иммобилизации — не менее 2,5 месяцев. Все это время назначаются физиотерапевтические процедуры, анальгезирующие и противовоспалительные препараты. Нетрудоспособность устанавливается на срок от 2 до 4 месяцев, в зависимости от сложности травмы.
Если закрытое сопоставление провести не удается, необходимо хирургическое вмешательство. Желательно, чтобы оно было проведено через несколько дней после травмы. Для фиксации применяются винты, спицы. Рана ушивается, и устанавливается дренирующая система. Пациенту накладывают гипс и назначают противомикробные препараты.

Через повязку можно проводить эффективную терапию с помощью УВЧ, лазеротерапии, магнитотерапии, ультрафиолетового излучения. После снятия гипсовой повязки назначают ЛФК, массаж. Крайне важно предупреждать развитие послетравматического синдрома.
Некоторые больные могут жаловаться на усиление болевых ощущений при смене погодных условий, после физической нагрузки. В случае выраженных болей может назначаться электрофорез (применяется Новокаин, Эуфиллин). Полностью болевой синдром проходит через год.
Никогда нельзя вправлять сустав самостоятельно. Это приводит к развитию тяжелых осложнений.
Осложнения в течение реабилитационного периода случаются редко, при условии, что пациент внимательно выполняет все рекомендации.
Когда нельзя делать массаж
Выполнение массажа и других лечебных процедур запрещено в следующих случаях:
- Тяжелое общее состояние;
- Склонность к геморрагиям;
- Нестабильность перелома, множественные разрывы связок;
- Злокачественные новообразования;
- Обострение хронических патологий;
- Психические расстройства;
- Гематологические патологии;
- Тяжелый гнойный процесс;
- Беременность.
Последствия и осложнения перелома
Травмы без смещения обычно хорошо срастаются, после выздоровления не доставляют пострадавшим неудобств. Но это справедливо лишь в том случае, когда лечение осуществлялось своевременно и правильно. Последствия нелеченого перелома, следующие:
- Постоянный болевой синдром;
- Отек сустава;
- Гнойное воспаление раны;
- Эмболия;
- Некроз кожных покровов;
- Патологическое срастание;
- Ложный сустав;
- Подвывих;
- Посттравматическая дистрофия сустава;
- Уменьшение интенсивности и силы движений;
- Хромота;
- Тромбоэмболия;
- Замедление срастания.
При развитии деформирующего артроза быстро нарушается подвижность стопы, больной утрачивает способность нормально ходить. Это является показанием для оформления группы инвалидности.
Травма голеностопного сустава является тяжелым поражением опорно-двигательного аппарата. От того, насколько своевременно будет начато лечение, зависит как скоро наступит выздоровление пациента и восстановление его двигательной активности. Всесторонний подход к лечению перелома позволяет значительно сократить время иммобилизации и вернуть пациента к обычному ритму жизни. Только комбинированное лечение позволяет снять воспалительные явления, ускорить рассасывание отека, улучшить кровообращение в суставе, укрепить сустав и пораженные мышцы.
Источник
Çäðàâñòâóéòå. Ïðåæäå, ÷åì ïèñàòü ïîñò î ïîìîùè, ÿ îáîøåë îãðîìíîå êîëè÷åñòâî âðà÷åé (8 óðîëîãîâ, 2 íåâðîëîãîâ, ðåâìàòîëîã è íà äíÿõ áóäåò åùå èíôåêöèîíèñò), ïðî÷èòàë ìàññó ñòàòåé, âñ¸ ÷òî íàøåë â èíòåðíåòå, òàê æå èñêàë ïîìîùè íà ôîðóìå äëÿ ïîäîáíûõ çàáîëåâàíèé. Áîëåþ óæå 1 ãîä è 8 ìåñÿöåâ, ïîòðàòèë î÷åíü ìíîãî äåíåã è ñèë, à òî÷íûé äèàãíîç äëÿ íàçíà÷åíèÿ àäåêâàòíîãî ëå÷åíèÿ – íèêòî òàê è íå ïîñòàâèë. Íà ìîìåíò íà÷àëà áîëåçíè íåäàâíî èñïîëíèëîñü 29 ëåò, ñêîðî óæå 31 ãîä. Èçâèíÿþñü, ÷òî ïîñò ïîëó÷èëñÿ îãðîìíûé.
Áîëèò ÿéöî, ëåâîå. Çàáîëåëî â ôåâðàëå 2019ã, áûëà íåáîëüøàÿ áîëü. Èç-çà ÷åãî – íå çíàþ, ïðîñòî çàáîëåëî (ïûòàëñÿ íåîäíîêðàòíî âñïîìíèòü ïîåçäêè, îòðàâëåíèÿ, ïåðåîõëàæäåíèÿ, à äëÿ àêòèâèðîâàíèÿ âîñïîìèíàíèé ÷èòàë ñâîè ïåðåïèñêè â âê çà ìåñÿöû, ÷òîáû ïîíÿòü ïðè÷èíó). Ïîñòîÿííàÿ íîþùàÿ áîëü, èíîãäà óñèëèâàåòñÿ, èíîãäà óìåíüøàåòñÿ. Íàïèøó õðîíîëîãèþ ñîáûòèé ñ êëþ÷åâûìè ìîìåíòàìè è ðåçóëüòàòàìè:
Ôåâðàëü 2019: Ñèæó æäó, ïîêà áîëü ïðîéäåò. Íå äëÿ ìóæèêà îáðàùàòüñÿ ê âðà÷ó (íåò!). Âåñ 110 êã ïðè ðîñòå 190 ñì (âàæíî äëÿ äàëüíåéøåãî ïîâåñòâîâàíèÿ).
Ìàðò 2019: Îáðàùåíèå ê óðîëîãó ¹1 â áåñïëàòíîé êëèíèêå. Ïîùóïàë, ñêàçàë, íè÷åãî ïîäîçðèòåëüíîãî íå âèäèò, íåáîëüøàÿ âîäÿíêà ñëåâà, îòïðàâëÿåò íà ÓÇÈ. Íà ÓÇÈ âåíû ñëåâà 2,5 ìì, âîäÿíêà 80 ìë (êàê äàâíî îíà ó ìåíÿ – íå çíàþ), êèñòà 0,4 ìì. Ïî ÓÇÈ ãîâîðèò, ÷òî âñ¸ äàæå õîðîøî, çàíèìàéñÿ ñïîðòîì, ïîïåé íèìåñèë è ïðîéäåò.
Àïðåëü 2019: Íèìåñèë ïüþ, ñïîðòîì íå çàíèìàþñü. Íè÷åãî íå ïðîøëî.
Ìàé 2019: Èäó â äðóãóþ êëèíèêó, ñïåöèàëèçèðóþùóþñÿ íà ìóæñêèõ áîëÿ÷êàõ. Óðîëîã ¹2 îòïðàâëÿåò íà ÓÇÈ, íà ÓÇÈ âåíû 2,7 ìì, âîäÿíêà 60 ìë, ñêàçàëè, âàðèêîöåëå.
Èþíü 2019: Îïåðàöèÿ ìåòîäîì Ìàðìàðà ïîä ìåñòíîé àíåñòåçèåé (îé êàê ïîæàëåë, ÷òî âûáðàë å¸). Áîëèò âñ¸, âñ¸ â ñèíÿêàõ, ëåæó äîìà àõðåíåâàþ.
Èþëü 2019: Ëåæó, ñèæó, èíîãäà õîæó, íî áîëü íå ïðîõîäèò.
Àâãóñò 2019: Åäó â êëèíèêó, ãäå äåëàëè îïåðàöèþ, óðîëîã ¹2 ãîâîðèò, ÷òî íàäî ïîïèòü àíòèáèîòèê Ëåâîôëîêñàöèí, ïîõîæå íà ýïèäèäèìèò, ñêîðî ïðîéäåò. Îò ïðè¸ìà Ëåâîôëîêñàöèíà ëîìèëî âñ¸ òåëî, òåìïåðàòóðà 37,5-38, íî êóðñ 10 äíåé ïî 500 ìã äîïèë.
Ñåíòÿáðü 2019: Âñ¸ åùå áîëèò. ×åðåç ñâÿçè ïîïàäàþ ê Óðîëîãó ¹3 â êðàåâîé áîëüíèöå, îí îòïðàâëÿåò ñäàòü òåñò íà òóáåðêóë¸ç è ê Óðîëîãó ¹4 â òîé æå áîëüíèöå. Ðåçóëüòàò – îòðèöàòåëüíî, ¹4 îòïðàâëÿåò ê ¹3, êîòîðûé îòïðàâëÿåò ìåíÿ ê Óðîëîãó ¹5 – ãëàâíûé óðîëîã ïî êðàþ. ¹5 îòïðàâëÿåò ñäàòü òåñò íà áðóöåëë¸ç, òîæå îòðèöàòåëüíî, à åãî ïîëíîìî÷èÿ – âñ¸, ýòî íåâðàëãèÿ.
Îêòÿáðü 2019: Åäó â ëàáîðàòîðèþ ê ñëó÷àéíîìó Óðîëîãó ¹6, ñêàçàë, ÷òî íåâðàëãèÿ. Åäó ê äðóãîìó Óðîëîãó ¹7, êîòîðûé îòïðàâëÿåò ñäàòü âñå àíàëèçû íà ÇÏÏÏ è êàê ìîæíî ñêîðåå, ò.ê. ïåðåä îïåðàöèåé ïðîâåðÿëè ÑÏÈÄ, ãåïàòèòû è ïðî÷åå, ÷òî ìîæåò íàâðåäèòü âðà÷ó ïðè êîíòàêòå ñ êðîâüþ, à ÇÏÏÏ íå ïðîâåðÿëè. Ñäàþ. Âñ¸ îòðèöàòåëüíî. Ñäàþ òàê æå àíàëèç íà óñëîâíî-ïàòîãåííóþ ôëîðó, ãäå âûñåèâàåòñÿ enterococcus faecalis â 3 ñòåïåíè ñ îòñóòñòâèåì ðåçèñòà ê äîêñèöèêëèíó. Ïüþ òàáëåòêè 2 ðàçà â äåíü ïî 100 ìã 20 äíåé, äàæå ïîä òàáëåòêàìè áîëü íå óõîäèò. ÒÐÓÇÈ – âñ¸ ÷èñòî, íè÷åãî íå óâåëè÷åíî, â ïî÷êàõ ìàëåíüêèé ïåñîê, âîäÿíêà 40 ìë.
Íîÿáðü 2019: Áîëü íå óøëà. Ýíòåðîêîêê íå âûñåÿëñÿ, íèêòî äðóãîé â ïîñåâå íå âûðîñ. Íåâåðîÿòíûå áîëè â æèâîòå, â ïðàâîì ïîäðåáåðüå, ïàðó ðàç äóìàë àïïåíäèöèò, óåçæàë íà ñêîðîé, ãäå äåëàëè ÓÇÈ áðþøèíû è ãîâîðèëè, ÷òî âçäóòèå òàêîå, ÷òî íè÷åãî íå âèäíî. Æðó òîííàìè ñèìåòèêîí, ñ æèâîòîì ñòàëî ÷óòü ïðîùå. Åñòü ïî÷òè íå ìîã, ïîòîìó ÷òî ïîåë = áîëü â áðþõå, íî ñî ñòóëîì âñ¸ áûëî áåç ïðîáëåì è ïî ðàñïèñàíèþ. Åäó ê Óðîëîãó ¹8. Ñ íèì îáñóæäàåì ïëàí äåéñòâèé äî ñèõ ïîð, äàæå äàë íîìåð òåëåôîíà, ÷òîáû íå íà ïðè¸ì õîäèòü, à íåêîòîðûå äåéñòâèÿ îáñóæäàòü òàê. Äåéñòâèòåëüíî ïîìîã, ïîãîâîðèë, âûñëóøàë, äåëàë áåñïëàòíûå òåñòû. Îòïðàâèë ê íåâðîëîãó ìåæäó äåëîì, ó êîòîðîãî ñäåëàë òåñòû ïóäåíòàëüíîãî íåðâà è ñ íèì âñ¸ îòëè÷íî.
Äåêàáðü 2019: Íè÷åãî íå ïðîõîäèò, îïóñêàþ ðóêè, äåíåã íåò. Êóøàòü áîëüíî.
ßíâàðü 2020: Âñ¸ ïî-ïðåæíåìó áîëèò. Âåñ 95 êã.
Ôåâðàëü 2020: Áîëèò. Ïîäñîáðàë äåíåã, ñäåëàë ÌÐÒ ìîøîíêè, íà êîòîðîì âñ¸ ÷èñòî, çà èñêëþ÷åíèåì âîäÿíêè 40 ìë, ìèêðîêàëüöèíàòîâ, êèñòà ñëåâà 0,4 ìì.
Ìàðò 2020: Áîëèò. Êàðàíòèí. Óçíàë, ÷òî ñõåìà ìîåãî ïèòàíèÿ íàçûâàåòñÿ “êåòî-äèåòà”. Ïîïàñòü íåðåàëüíî ê âðà÷àì, ÷èòàþ ãóãë, ÷èòàþ ôîðóì ïðî ïðîñòàòèòû è òä. Àõðåíåâàþ îò âñåé èíôîðìàöèè, êàê ìíîãî ëþäåé ñ ïðîáëåìàìè è ÷òî ÿ åùå íå ñàìûé íåóäà÷íûé.
Àïðåëü 2020: Áîëèò. Êàðàíòèí. Ïî ïîâîäó æèâîòà äåëàþ âñåâîçìîæíûå àíàëèçû, ãäå íàõîäÿò ëåãêèé äèñáèîç è îòñóòñòâèå êàêèõ-ëèáî ïàðàçèòîâ è âûñîêîãî êîëè÷åñòâà ÓÏÌ. Îïûòíûì ïóò¸ì âûÿñíèë, ÷òî ðåàêöèÿ áðþõà íà óãëåâîäû. Ñòàë åñòü îâîùè, ìÿñî, ÷òî-íèáóäü æèðíîå, ÷òîá áûëè õîòü êàêèå-òî ñèëû.
Ìàé 2020: Áîëèò. Óçíàë, ÷òî ñõåìà ìîåãî ïèòàíèÿ íàçûâàåòñÿ “êåòî-äèåòà”. Óãëóáèëñÿ â ýòó òåìó, ïîíðàâèëîñü, ñïàñèáî þòóáó è îäíîìó çàðóáåæíîìó âðà÷ó-áëîãåðó. Æèâîò áîëèò íà 1/10, â ñðàâíåíèè ñ íîÿáð¸ì.
Èþíü 2020: Áîëèò. Íà ôîíå ïîäúåìà ñèë íà÷àë âåñòè àêòèâíûé îáðàç æèçíè, íî äî òî÷êè “áîëèò ïïö”.
Èþëü 2020: Áîëèò. Íàáðàëñÿ çíàíèé èç èíòåðíåòà, ñàìîñòîÿòåëüíî ñäàë êó÷ó àíàëèçîâ: òåñòîñòåðîí (íîðìàëüíûé ðåçóëüòàò), àíäðîôëîð (äèñáèîç, enterobacteriaceae â 4 ñòåïåíè), ïîñåâ íà ÓÏÌ – Klebsiella oxytoca âî 2 ñòåïåíè (ñëèøêîì ìàëî), õëàìèäèè, óðåàïëàçìà, ãîíîðåÿ, ìèêîïëàçìà – êðîâü íà àíòèòåëà, âñ¸ ÷èñòî (õëàìèäèè ñ òåïëîâûì øîêîì).
Àâãóñò 2020: Áîëèò. Âåñ 82 êã. Âîçâðàùàþñü ê Óðîëîãó ¹8, îòïðàâëÿåò ê íåâðîëîãó, ò.ê. ÿ èñêëþ÷èë âñ¸ ÷òî òîëüêî ìîæíî áûëî. Ïîñëå íåâðîëîãà äåëàþ ÌÐÒ ïîÿñíèöû, ìåäèàííàÿ ýêñòðóçèÿ L4-L5 7,0ìì, óìåðåííî ñäàâëèâàþùàÿ äóðàëüíûé ìåøîê. Âðîäå áû – áèíãî, âîò îíî! Íî, áîëüøèå ïîäîçðåíèÿ. Íà âñÿêèé ñëó÷àé äåëàþ ÌÐÒ îðãàíîâ ìàëîãî òàçà – íèêàêîé ïàòîëîãèè íåò, íåìíîãî óâåëè÷åíû ñåìåííûå ïóçûðüêè (òóò âàæíî ñêàçàòü, ÷òî íà ñëåäóþùèé äåíü ïîñëå ñ***à áîëè áûëè â íåñêîëüêî ðàç ñèëüíåå, ïîýòîìó ïðåäïî÷èòàë âîçäåðæèâàòüñÿ, ÷òîáû áûëà õîòü êàêàÿ-òî àêòèâíîñòü â æèçíè). Êàëüöèíàòîâ, ôèáðîçîâ è êàêèõ-ëèáî èçìåíåíèé íåò, ïðîñòàòà 13 ìë.  ïîñåâå íåò ëåéêîöèòîâ (0,1 ìë, ïðè äîïóñêå 2,0 ìë), çíà÷èò âîñïàëåíèÿ íåò.
Ñåíòÿáðü 2020: ÍÅ ÁÎËÈÒ, òàê êàê ïüþ öåëåêîêñèá è ïî ñâîåé òóïîñòè è “íà âñÿêèé ñëó÷àé” òåòðàöèêëèí ñ íèñòàòèíîì ïî 100 ìã 1 ðàç â äåíü, ÷òîáû ÷óòü ïî÷èñòèòü êèøå÷íóþ ôëîðó. Èçó÷àÿ ãðûæè è âñ¸ ÷òî ñ ýòèì ñâÿçàíî, ïðèõîæó ê òîìó, ÷òî ñïèíà åñëè áîëåëà, òî î÷åíü ðåäêî, ïîñëå ïîäúåìà òÿæåñòåé íåïðàâèëüíûì ñïîñîáîì. Àêòèâíîñòü âñåãî ïîçâîíî÷íèêà áåç ïðîáëåì, áåç êàêèõ-ëèáî îãðàíè÷åíèé ñãèáàþñü ïîïîëàì è çàêèäûâàþ íîãó íà øåþ (äåëàë óïðàæíåíèÿ è ðàñòÿæêó âî âðåìÿ êàðàíòèíà). Ïðèõîæó ê âûâîäó, ÷òî ïðîáëåìà ìîæåò áûòü ñ êðåñòöîì, ò.ê. îí ìîæåò äàâàòü áîëè â òå÷åíèè î÷åíü äëèòåëüíîãî ïåðèîäà, â ò.÷. ïðîÿâëÿòüñÿ â ïàõîâîé îáëàñòè è äàæå â ïðàâîì ïîäðåáåðüå. Åäó ê ðåâìàòîëîãó, îíà ïîäòâåðæäàåò, ÷òî êðåñòåö áîëüíîé (íàäàâëèâàëà îñîáûì îáðàçîì, áûëî áîëüíî). Ïîìèìî ýòîãî, ùóïàåò ñóñòàâû ñòîï, êîëåíè, ëîêòè.  îáùåì, âñå ñóñòàâû íèæå ïîÿñà â ïëà÷åâíîì ñîñòîÿíèè, ìåñòàìè ìÿãêèå, îò íàäàâëèâàíèÿ áîëüíî. Ïîñëå öåëåêîêñèáà è òåòðàöèêëèíà ÷åðåç 5 äíåé âîçâðàùàåòñÿ áîëü. Äàæå íå òàê, à òàê – ÁÎËÜ. Òåïåðü åùå è â ïðàâîì ÿè÷êå. Ñïàòü òÿæåëî. Ñäàë îáùèé àíàëèç êðîâè (÷åðåç 12 äíåé ïîñëå îêîí÷àíèÿ ïðè¸ìà òåòðàöèêëèíà), ãäå ëèìôîöèòû âûøå íîðìû, íåéòðîôèëû ñèëüíî ïîíèæåíû. Êóïèë öåëåêîêñèá (îí äåéñòâóåò íà ñóñòàâû êàê îáåçáîë), ýôôåêòà íèêàêîãî, çíà÷èò áîëü ñíÿë òåòðàöèêëèí. Ïîñëå ðÿäà âîïðîñîâ îò ðåâìàòîëîãà, òàêèõ êàê ïðîáëåìû ñ æèâîòîì, ïðîáëåìà ñ ñóñòàâîì, ïðîñûïàþñü ëè ÿ îò áîëè íî÷üþ – ñêàçàëà, ÷òî äëÿ ãîðîäà ýòî ðåäêàÿ áîëåçíü, äà åùå â òàêîé õðîíè÷åñêîé ôîðìå, à ÷òîá å¸ ïîäöåïèòü, íàäî óìóäðèòüñÿ èèè… èìåòü êîíòàêò ñ ãðûçóíàìè. Ó ìåíÿ èõ ñåé÷àñ 5: 2 êðîëèêà è 3 êðûñû. Ïðî êðîëü÷èõó äàæå äåëàë ïîñò Êàê ìû êðîëü÷èõó èç çîîïàðêà óòàùèëè Ñåé÷àñ æäó àíàëèç íà àíòèòåëà ê Yersinia (ðîä enterobacteriaceae), ê äâóì áðàòüÿì ñ Yersinia pestis (âîçáóäèòåëü áóáîííîé ÷óìû).
Ñåé÷àñ, îñíîâíûå ïóòè ðàçâèòèÿ ëå÷åíèÿ, êàêèå ìîãó âûäåëèòü ñàì:
1. Ñêðûòàÿ èíôåêöèÿ, êîòîðóþ ïîäáèë òåòðàöèêëèíîì.
2. Ïðîáëåìû ñ êðåñòöîì.
3. Óìåðåííîå ñóæåíèå äóðàëüíîé êàìåðû èç-çà ýêñòðóçèè.
4. Yersinia.
5. Ñèíäðîì Ìåÿ-Òåðíåðà.
Ïîñò ïèñàë ñ îãðîìíîé íàäåæäîé, ÷òî ïèêàáó ïîìîæåò. Óæå íå çíàþ êóäà äåâàòüñÿ è ê êîìó îáðàùàòüñÿ. Äëÿ âñåõ áóìàæåê ñ àíàëèçàìè è ïîñåùåíèé âðà÷åé ñäåëàë îòäåëüíóþ ïàïêó, êîòîðàÿ äîñòèãëà óæå âíóøèòåëüíûõ ðàçìåðîâ. ×òîáû ñîêðàòèòü ïîñò, íåêîòîðûå àíàëèçû íå ñòàë îïèñûâàòü, îïèñàë òîëüêî êëþ÷åâûå.
Источник
Перелом со смещением – сложная травма: врачу придется тщательно сопоставлять отломки, удалять попавшие между ними мягкие ткани, высок риск неправильного сращения костей. Обычно с такими травмами пострадавшего госпитализируют. Если же диагностирован перелом двух лодыжек со смещением, внутренней и наружной, риск вторичных смещений еще выше, придется потратить немало времени и сил на восстановление и тщательно соблюдать рекомендации лечащего врача.
Механика травмы
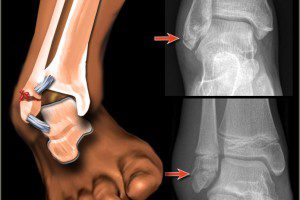
Перелом голеностопного сустава
Чаще разлом кости возникает, когда стопа подворачивается наружу. Если дельтовидная связка натянута до предела, внутренняя лодыжка отрывается возле основания у верхушки или же наблюдается разрыв связок. При условии, что таранная кость смещается к внешней стороне стопы, на любом уровне возникает надлом с последующим нарушением целостности малоберцовой кости.
Когда действие травмирующей силы не прекращается, связки не выдерживают нагрузки и разрываются с повреждением «вилки» голеностопа. У пострадавшего отмечают вывих или частичный вывих кнаружи. Такая последовательность свойственна классическому «завершенному» перелому Дюпюитрена. Обе кости сломаны, чаще всего перелом закрытый.
Когда ступня подворачивается подошвой внутрь, пяточная малоберцовая связка натягивается, разрывается, возникает перелом наружной лодыжки со смещением.
Непрекращающееся воздействие вызовет перелом лодыжки внутренней с переходом на большеберцовую кость. И если стопа согнута, она может быть сломана.
В этом случае диагностируют перелом с трех сторон.
Двухсторонний и трехсторонний переломы – сложные нестабильные повреждения, которые нередко сопровождаются разрывом мягких тканей оскольчатыми частями кости в месте ее выхода наружу.
Риск переломов щиколотки со смещением возрастает зимой, в гололед.
Терапия переломов лодыжки со смещением
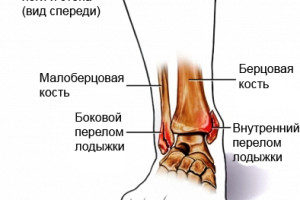
Виды перелома лодыжки
Фундаментальный принцип лечения – возвращение на место костей и связок с последующей фиксацией гипсовой повязкой. При этом предпочтительнее использовать внутривенный наркоз, дающий более сильное мышечное расслабление.
Главная задача при восстановлении целостности костей – не переусердствовать, не мешать образованию костной мозоли. Поэтому основной акцент в лечении – на ликвидацию местных факторов, замедляющих процесс восстановления.
Для этого:
- проводят противошоковые мероприятия;
- блокируют патогенную микрофлору, питательной средой для нее служат гематомы;
- восстанавливают периферическое кровообращение;
- снимают сопутствующий отек;
- стимулируют регенерацию кости;
- при сохранении стабильности фиксации как можно раньше функционально нагружают ногу.
Сахар в крови на протяжении нескольких дней после травмы повышается, что учитывается при медикаментозном назначении. Применяют антибиотики, белковые препараты, витамины группы В.
Примерно с третьей недели – начала второй стадии костной регенерации – добавляют препараты кальция. Показаны биостимуляторы: стекловидное тело, ФиБС, алоэ.
Для снятия болевого синдрома, местных воспалительных процессов, усиления интенсивности иммунных реакций, обменных процессов и костной регенерации назначают физиопроцедуры:
- гипербарическую оксигенацию;
- УВЧ-терапию;
- электростимуляцию;
- магнитотерапию;
- лазертерапию;
- массаж.
Сразу после травмы начинается курс лечебной физкультуры.
Консервативные методы лечения

Костыли помогут избежать вторичного смещения отломков кости
Терапия фиксированными повязками и длительное вытяжение относятся к проверенным традиционным методам лечения.
Пострадавшего укладывают на спину и проводят репозицию с применением обезболивающих средств. Сначала добиваются релаксации мышц, согнув ногу в колене примерно под углом 90 градусов. Затем хирург проводит вытяжение части конечности по центральной линии голени и вправляет вывих. Отломки ставят на место пальцевым нажатием.
Если разорвана связка, прижимают руками берцовые кости, пока гипсовая повязка не закрепилась.
Чаще всего используют двухлангетный бандаж из гипса: U – образная лангета для фиксации боковых поверхностей и обычная – для задней, до пальцев.
Для хорошей фиксации гипсовая повязка должна начинаться от головки малоберцовой кости. Для предотвращения посттравматического плоскостопия моделируют свод с помощью формирования рельефа задней гипсовой лангеты.
Затем конструкцию укрепляют бинтом. По мере уменьшения отечности повязки затягивают, чтобы не допустить смещения отломков. Если нет вторичных смещений, гипсовое наложение переводят в циркулярный «сапожок», в котором держат ступню и голеностоп.
Если при переломе лодыжки со смещением костей наружу из-за состояния кожных покровов (раны, гематомы, сильный отек) нельзя применить гипсовый фиксатор, прибегают к скелетному вытяжению с фиксацией пяточной кости на шине Белера.
Оперативное вмешательство
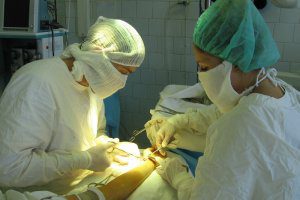
Оперативное вмешательство
При разрыве фиброзных соединений удаленных эпифизов берцовых костей, когда наблюдают закрытый или открытый перелом лодыжки со смещением, проводят операцию. Показанием к оперативному вмешательству будет также неэффективная закрытая репозиция отломков.
Из осколков собирают поврежденную кость, фиксируя титановыми пластинами, спицами и винтами. Также применяют проволочные швы, металлические или костные штифты.
Опасность инфекционных поражений возрастает при открытых переломах латеральной и медиальной лодыжек. Питательной средой для инфекций в открытой загрязненной ране служат кровянистые выделения и поврежденная мягкая ткань, поэтому накостные погружные фиксаторы не применяют.
Репозицию заканчивают введением спиц в большеберцовую кость сквозь пяточную кость и голеностоп. Это так называемая трансартикулярная фиксация.
Для восстановления целостности сустава применяют специальную пластину, а также разрезную гипсовую повязку. Когда спадает отечность, швы снимают, гипсовый бандаж меняют на глухой. Оставленные перкутанно спицы извлекают через месяц. Если использовался компрессионно-дистракционный аппарат, демонтаж проводят через 1,5 – 2 месяца.
Если лечение не устранило смещение костных отломков, без лечения через некоторое время начнет развиваться посттравматический деформирующий артроз, разрушающий суставные поверхности. Другая возможная патология – нейродистрофический синдром Зудека-Турнера: при выраженном болевом синдроме развивается остеопороз со снижением плотности близлежащих костей. В этом случае пациента оперируют повторно.
Послеоперационное восстановление
Когда отек спадет, после сложного комбинированного перелома лодыжки разрешают дозированную ходьбу. Наступать на травмированную ступню нельзя, чтобы не допустить повторного смещения. Рекомендуется использовать костыли. Через месяц к повязке подгипсовывают подпяток, в это время уже разрешено совсем немного нагружать лодыжку.
Освобождают конечность от гипса спустя 2,5 – 3 месяца, а все фиксаторы удаляют в период от 4 месяцев до полугода.
В течение года для ускорения функций сустава рекомендовано использовать супинатор. В зависимости от возраста, сложности перелома и сопутствующих травм полное восстановление наступает от 3 месяцев до 2 лет.
Сократить срок восстановления можно, применяя физиотерапию. Сколько сеансов нужно и какой вид показан для больного определяет лечащий врач с учетом общего состояния.
Реабилитация после перелома
Гипсовая повязка
За время нахождения в гипсе мышцы конечности ослабевают без нагрузки. Поэтому основными задачами реабилитации будут:
- восстановление подвижности сустава;
- активация работы икроножной мышцы и мышц стопы;
- предотвращение развития плоскостопия.
В среднем работоспособность восстанавливается в течение полугода, полное восстановление может занять до двух лет. Для ускорения реабилитации лодыжки после перелома со смещением используют лечебную гимнастику.
Сначала голеностопный сустав разрабатывают в ванночках с теплой соленой водой, это ускоряет снятие отека, улучшает трофику конечности. Начинают с малоамплитудных вращений, затем нагрузку постепенно увеличивают: добавляют движение пальцами, захват и перекатывание мелких предметов со дна ванночки.
При ходьбе и беге трусцой связки пассивны, поэтому энергичная ходьба и очень медленный бег показаны при ранней реабилитации.
За счет стимуляции обменных и трофических процессов время лечения сокращается, при этом стопу нужно ставить только на ровную поверхность для предотвращения натяжения связок.
Такую физическую нагрузку выполняют в толстых шерстяных носках и мягкой обуви. Подъем и спуск по лестнице, а также бег в среднем темпе исключают, поскольку натяжение связок находится на предельной границе.
Показан массаж щиколотки. Сначала это лишь поглаживающие и осторожные растирающие движения с применением противоотечных и обезболивающих мазей. Далее массажист добавляет потряхивания, пощипывание и более глубокое воздействие на ткани.
При самомассаже полезно пользоваться фото и видео для контроля техники.
Необходим этапный рентгенологический контроль. Если появились слабые боли вокруг сустава, припухлость в нижней трети голени и боль при надавливании в месте прикрепления связок – это указывает на хроническое перенапряжение голеностопа.
Чтобы ускорить восстановление после операции после перелома лодыжки со смещением, нужно правильно питаться, не лениться разрабатывать ногу по инструкциям врача и пройти курс назначенной физиотерапии.
Источник
