Перелом левого фаланга
Переломы средней и проксимальной фаланг пальцев кисти. Диагностика и лечение
Переломы средней и проксимальной фаланг имеют много общего как в анатомии, так и в механизмах повреждения и лечении, что позволяет рассматривать их вместе, но с учетом различий.
К проксимальной фаланге сухожилия не прикрепляются. Тем не менее некоторые сухожилия, проходящие близко к ней, могут осложнить лечение переломов. Переломы проксимальных фаланг имеют тенденцию к угловой деформации в сторону ладони вследствие преобладания тяги межкостных мышц над сухожилиями разгибателей.
Переломы средних фаланг встречаются реже проксимальных вследствие того, что большая часть повреждающей силы, действующей по оси пальца, поглощается проксимальной фалангой. Это приводит к частым переломам и вывихам проксимальных, но не средних фаланг. Большая часть переломов средней фаланги возникает в наиболее слабой ее части — диафизе. Важно отметить, что поверхностный сгибатель прикреплен почти ко всей ладонной поверхности фаланги, тогда как место прикрепления сухожилия разгибателя ограничено проксимальным участком дорсальной поверхности.
Сухожилие поверхностного сгибателя раздвоено и прикреплено к латеральному и медиальному краям кости.
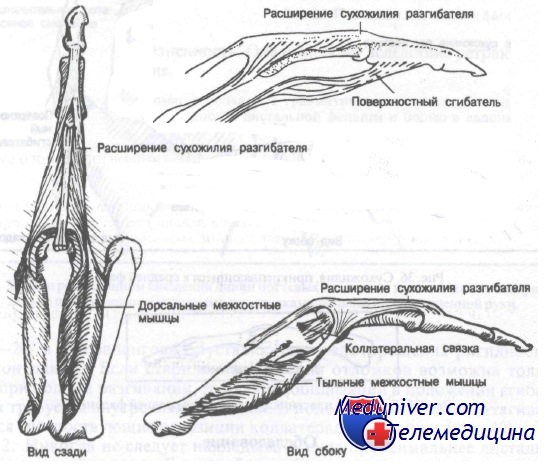
Межкостные мышцы и их взаимосвязь с расширением сухожилия разгибателя
Имея широкий участок прикрепления, поверхностный сгибатель развивает значительную силу, ведущую к деформации при переломе средней фаланги. Например, перелом основания средней фаланги обычно приводит к смещению дистального отломка в сторону ладони, в то время как перелом диафиза, как правило, сопровождается смещением фрагментов под углом, открытым в дорсальную сторону.
Последняя анатомическая особенность, которую следует учитывать, это наличие хрящевой пластинки на ладонной стороне основания средней фаланги. Внутрисуставные переломы могут осложняться смещением этой хрящевой пластинки.
Классификация переломов проксимальной и средней фаланг пальцев кисти
Переломы проксимальной и средней фаланг делят на три типа. Переломы I типа — стабильные без смещения, их может лечить врач неотложной помощи. При переломах II типа возможно смещение, после репозиции они могут оставаться как стабильными, так и нестабильными. Больных с переломами II типа надлежит направлять на лечение к ортопеду. Переломы III типа нестабильны и часто осложняются ротационным смещением. Репонируют их хирургическим путем.
Эти больные требуют тщательного обследования с фиксированием функции нерва дистальнее места перелома. При лечении переломов этого типа надлежит выявить и корригировать ротационное смещение. Ротационную деформацию можно заподозрить, когда не все пальцы сжатого кулака указывают на ладьевидную кость. Другой метод диагностики заключается в сравнении направления линий ногтевых пластинок на каждой руке. В норме линия ногтевой пластинки разогнутого III пальца правой руки будет проходить в одной плоскости с линией III пальца левой руки. При ротационном смещении эти линии будут непараллельны.
Ротационное смещение можно выявить, сравнивая диаметр костных фрагментов фаланги. Его следует подозревать в случае асимметрии этих фрагментов.
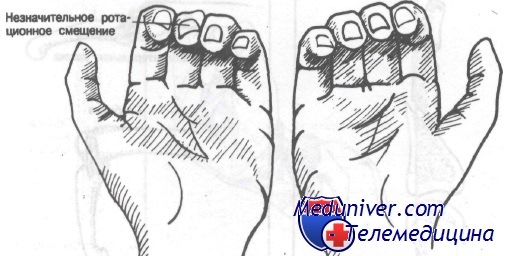
При ротационном смещении линии ногтевых пластинок располагаются непараллельно по сравнению с ногтевыми пластинками пальцев неповрежденной руки
Лечение переломов средней и проксимальной фаланг пальцев кисти
В лечении переломов средней и проксимальной фаланг существуют два основных принципа:
1. Никогда не следует иммобилизовывать палец в положении полного разгибания. Палец должен быть иммобилизован в функционально выгодном положении: сгибание 50° в пястно-фаланговом и сгибание 15—20° в межфаланговых суставах для предотвращения ригидности и контрактур. Если стабильная фиксация отломков возможна только при полном разгибании, то для иммобилизации в положении сгибания требуется внутренняя фиксация. В положении сгибания натягиваются способствующие репозиции коллатеральные связки.
2. Никогда не следует накладывать гипс проксимальнее дистальной ладонной складки. Если требуется более широкая иммобилизация, нужно использовать желобоватую лонгету, захватывающую вместе с травмированным пальцем соседний здоровый палец, или гипсовую повязку с устройством для вытяжения.
Известны три метода лечения переломов средней и проксимальной фаланг. Выбор зависит от вида перелома, его стабильности и опыта врача.
Динамическое шинирование. Этот способ лечения заключается в фиксации поврежденного пальца вместе с соседним здоровым. Это позволяет максимально использовать кисть с ранним началом движений и предотвращает ригидность. Метод показан только при стабильных переломах без смещения, а также стабильных поперечных или вколоченных переломах. Его не следует применять при переломах с угловым или ротационным смещением. Наложение гипсовых повязок, лонгет и приспособлений для вытяжения.
Этими методами пользуются в основном только ортопеды или хирурги (за исключением желобоватых лонгет). Желобоватую лонгету применяют при переломах стабильных, не нуждающихся в вытяжении и не осложненных ротационным или угловым смещением. Желобоватая лонгета обеспечивает иммобилизацию более надежную, чем динамическое шинирование. Приспособления для вытяжения используют при осложненных переломах и накладывают их, как правило, только после консультации хирурга-ортопеда.
Внутренняя фиксация. Обычно внутреннюю фиксацию спицей Киршне-ра выполняют при нестабильных или внутрисуставных отрывных переломах, когда требуется точная репозиция.
– Вернуться в раздел “травматология”
Оглавление темы “Общая травматология. Травмы кисти”:
- Ишемическая контрактура Фолькмана. Клиника и лечение
- Остеомиелит. Клиника и лечение
- Газовая гангрена. Посттравматическая рефлекторная дистрофия
- Синдром жировой эмболии. Клиника и лечение
- Радиоизотопное исследование костей. Показания к сцинтиграфии скелета
- Компьютерная томография (КТ) костей. Диагностические возможности
- Переломы костей кисти. Классификация, диагностика и лечение
- Внесуставные переломы дистальных фаланг пальцев кисти. Диагностика и лечение
- Внутрисуставные переломы дистальных фаланг кисти. Диагностика и лечение
- Переломы средней и проксимальной фаланг пальцев кисти. Диагностика и лечение
Источник
Лучевая диагностика перелома первого шейного позвонка (С1) Джефферсона
а) Терминология:
1. Синонимы:
• Взрывной перелом атланта
2. Определения:
• Перелом(ы) кольца С1
б) Визуализация:
1. Общие характеристики перелома первого шейного позвонка (С1) Джефферсона:
• Наиболее значимый диагностический признак:
о Боковое смещение обеих суставных масс С1 относительно границ С2 на рентгенограмме через открытый рот
2. Рентгенологические данные перелома первого шейного позвонка (С1) Джефферсона:
• Рентгенография:
о Нарушение целостности С1
о Увеличение расстояния между зубовидным отростком и боковыми массами С1 на рентгенограмме через открытый рот:
– Ротация головы в норме может быть причиной изменения этого интервала и симулировать таким образом перелом
– Суммарное увеличение офсета боковых масс С1 относительно латеральных границ С2 > 7 мм позволяет заподозрить разрыв поперечной связки:
Потенциально нестабильное повреждение
о Расширение атланто-аксиального интервала:
– >4 мм -требует исключения разрыва поперечной связки
– > 7 мм-свидетельствует о разрыве поперечной связки:
Потенциально нестабильное повреждение
о Отек превертебральных мягких тканей на верхне-шейном уровне
о Сочетанные переломы С2 (переломы палача, зубовидного отростка)
о Переломы нижележащих позвонков встречаются нечасто
3. Флюороскопия:
• При нестабильных повреждениях будет виден подвывих
4. КТ при переломе первого шейного позвонка (С1) Джефферсона:
• Бесконтрастная КТ:
о Аксиальные КТ-срезы позволяют наилучшим образом визуализировать все фрагменты перелома:
– Множественные переломы дуг С1 (2-х, 3-х или 4-х фрагментарные переломы)
– Отрыв костного фрагмента внутренней поверхности кольца С1 в области прикрепления поперечной связки свидетельствует о нестабильном повреждении
о Могут наблюдаться самые различные варианты переломов кольца С1
о При кровоизлиянии в эпидуральное пространство могут визуализироваться соответствующие гиперденсные участки
• КТ-ангиография:
о При развитии сосудистой симптоматики нарушения мозгового кровообращения в вертебробазилярном бассейне может быть диагностировано нарушение целостности позвоночной артерии
5. МРТ при переломе первого шейного позвонка (С1) Джефферсона:
• Т1-ВИ:
о Отек превертебральных мягких тканей кпереди от С1
о Нарушение целостности кортикальных пластинок С1
• Т2-ВИ:
о Отек превертебральных мягких тканей
о При наличии контузии спинного мозга в его толще может быть виден гиперинтенсивный очаг отека:
Низкоинтенсивный сигнал в толще очага ушиба свидетельствует о кровоизлиянии
• МР-ангиография:
о Повреждение позвоночной артерии (при наличии такового) в виде расслоения стенки или окклюзии
6. Ангиография:
• Ангиография может быть информативна при невозможности исключения повреждения позвоночной артерии по данным КТА/МРА
• Эндоваскулярное вмешательство
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Бесконтрастная мультидетекторная КТ
• Протокол исследования:
о Любые признаки латерального смещения боковых масс С1 на рентгенограмме через открытый рот требуют проведения КТ
о Тонкосрезовая (< 1 мм) аксиальная КТ с последующей реконструкцией изображений:
– Максимально короткая продолжительность исследования, позволяющая минимизировать влияние эффектов движения на качество изображений
– Сагиттальные и фронтальные реконструкции:
Фронтальные реконструкции наиболее информативны для оценки латерального подвывиха боковых масс С1
о Обследование должно включать полностью весь шейный и верхнегрудной отделы позвоночника:
– Сочетанные переломы на других уровнях наблюдаются у 24-48% пациентов
о Аксиальные и сагиттальные Т1-ВИ, Т2-ВИ и сагиттальные STIR МР-И для оценки морфологии перелома, степени дислокации фрагментов, диагностики повреждения связок и отека мягких тканей
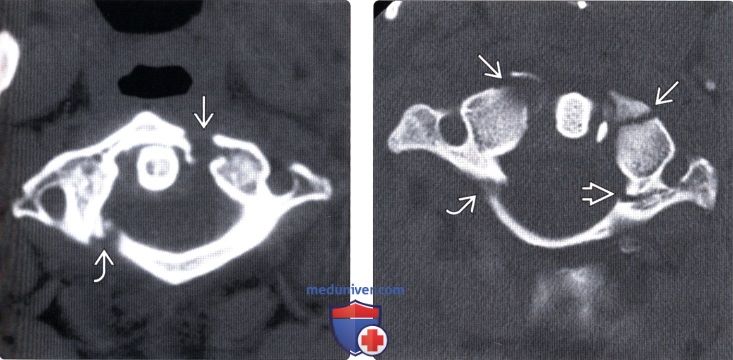
(Слева) КТ, аксиальный срез: взрывной перелом передней и задней дуг С1 с боковым расхождением фрагментов.
(Справа) КТ, аксиальный срез: симметричные переломы передней дуги С1, правой боковой части задней дуги и левой боковой массы, последняя линия перелома распространяется на отверстие поперечного отростка.
в) Дифференциальная диагностика перелома первого шейного позвонка (С1) Джефферсона:
1. Врожденные варианты строения, расщелины, мальформации атланта:
• Офсет боковых масс С1 относительно боковых масс С2 может достигать 1 -2 мм
• Расщелины задней дуги атланта встречаются у 4% людей, передней дуги-у 0,1 %
• 97% расщелин задней дуги атланта располагаются по срединной линии, 3% – в области борозды позвоночной артерии
• Могут наблюдаться различные варианты аномалий развития атланта
• Наиболее распространенная из них — частичная гемиаплазия задней дуги
• Расщелины, врожденные дефекты развития характеризуются ровными с хорошо выраженным кортикальным слоем краями
2. Ротационные подвывихи атланта, осевого позвонка:
• Обычно односторонние, сопровождаются ротацией и наклоном головы
3. Псевдоподвывих атланта у детей:
• Наиболее распространенная находка у детей в возрасте трех месяцев-четырех лет, обследование которым проводится по поводу относительно незначительной травмы
• Наблюдается у 90% и более детей в возрасте двух лет
• Причиной являются различия в скорости роста атланта и осевого позвонка
• Перелом Джефферсона в раннем детском возрасте встречается редко ввиду большей пластичности позвонка и наличия синхондрозов, которые действуют как буферные зоны
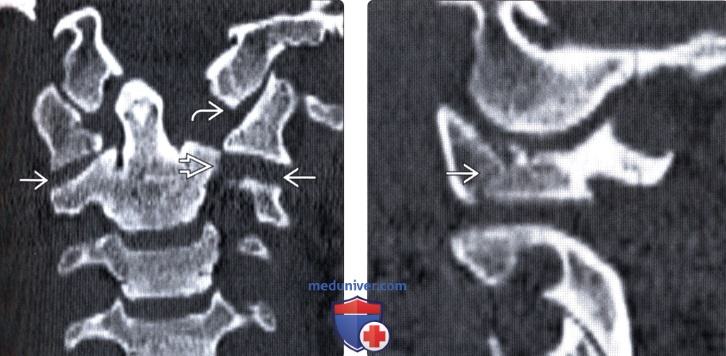
(Слева) КТ, фронтальный срез: латеральная дислокация боковой массы С1. Верхушка зубовидного отростка находится у края большого затылочного отверстия в связи с потерей высоты атланта. Обратите внимание на повреждение атланто-затылочного сустава и вывих в дугоотростчатом суставе С1-С2. Также здесь имеет место перелом левой суставной колонны С2.
(Справа) КТ, сагиттальный срез: часть взрывного перелома С1, линия которого проходит через боковую массу позвонка, подчеркивая роль аксиальной нагрузки со стороны мыщелка затылочной кости в механизме возникновения данного повреждения.
г) Патология:
1. Общие характеристики перелома первого шейного позвонка (С1) Джефферсона:
• Этиология:
о Аксиальная компрессирующая сила, действующая со стороны свода черепа
о Перелом возникает при действии аксиальной нагрузки, действующей через мыщелки затылочной кости на боковые массы С1 при жесткой фиксации головы и шеи в вертикальном положении:
– Эффект клина
о Поперечная связка нередко остается интактной
о При повреждении поперечной связки стабильность перелома определяется целостностью крыловидных связок
• Сочетанные травмы:
о Переломы на других уровнях
о Повреждение позвоночной артерии: расслоение стенки или окклюзия
о Травма спинного мозга (редко)
2. Стадирование, степени и классификация перелома первого шейного позвонка (С1) Джефферсона:
• Тип I: двусторонний перелом одной из дуг атланта
• Тип II: сочетанные переломы передней и задней дуги:
о В т. ч. классический четырехфрагментарный перелом Джефферсона
• Тип III: перелом боковой массы атланта
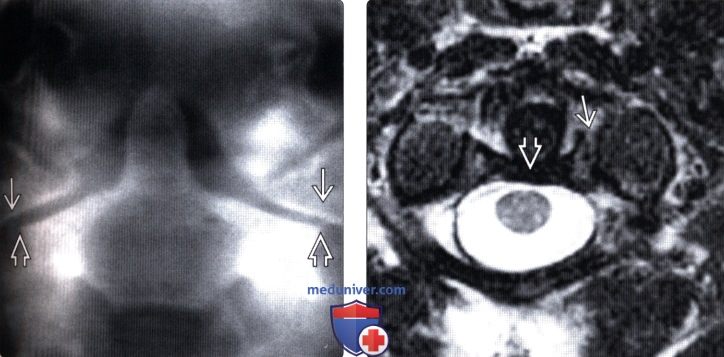
(Слева) На фронтальной томограмме, полученной через зубовидный отросток, отмечается латеральное смещение боковых масс С1 относительно боковых масс С2.
(Справа) На аксиальном Т2-ВИ пациента со взрывным переломов С1 видна интактная поперечная связка атланта. Обратите внимание на отрывной перелом костного фрагмента в области прикрепления этой связки при сохранении целостности самой связки.
д) Клинические особенности:
1. Клиническая картина перелома первого шейного позвонка (С1) Джефферсона:
• Наиболее распространенные симптомы/признаки:
о Боль в подзатылочной области после компрессионной травмы (например, после ныряния)
о Спазм мышц шеи
о Ограничение объема движений
о Наклон головы
• Другие симптомы/признаки:
о Неврологический дефицит развивается нечасто, только при нестабильных повреждениях, переломах на других уровнях и травме сосудов:
– Травма верхнего отдела спинного мозга:
Потенциально фатальное повреждение вследствие развития апноэ
– Синдром задней нижней мозжечковой артерии, в частности синдром Валленберга
• Внешний вид пациента:
о Пострадавший в результате травмы
о Боль в подзатылочной области шеи
2. Демография:
• Эпидемиология:
о Переломы С1 составляют 6% всех травм позвоночника
о 1/3 всех переломов С1 представляют собой классические переломы Джефферсона
о У младенцев и детей раннего возраста встречаются редко
3. Течение заболевания и прогноз:
• Стабильный перелом:
о В большинстве случаев консолидация при консервативном лечении
4. Лечение перелома первого шейного позвонка (С1) Джефферсона:
• Изолированные переломы передней и задней дуги или боковой массы атланта без смещения:
о Наружная иммобилизация шейного отдела позвоночника
о Жесткий воротник, подзатылочно-челюсгной ортез или гало-аппарат
о 8-12 недель
о Консолидация в 96% случаев
• Сочетанные переломы передней и задней дуг атланта с сохранением целостности поперечной связки:
о Жесткий воротник, подзатылочно-челюсгной ортез или гало-аппарат о 10-12 недель
• Сочетанные переломы передней и задней дуг атланта с повреждением поперечной связки:
о Гало-фиксация в течение 12 недель или хирургическая стабилизация и спондилодез
е) Диагностическая памятка:
1. Следует учесть:
• КТ у пострадавших в результате травмы с выраженным болевым синдромом в области шеи должно быть рутинным исследованием
• Прицельно ищите признаки распространения перелома на отверстия поперечных отростков
• Для исключения других переломов необходимо включение в обследование и нижележащих позвонков
2. Советы по интерпретации изображений:
• Имеющие хорошо выраженный кортикальный слой края срединного дефекта дуги С1 с высокой долей вероятности свидетельствует о врожденном характере этого дефекта
• Офсет боковых масс С1 относительно С2 в 1-2 мм на рентгенограмме через открытый рот у детей младенческого возраста может быть вариантом нормы
ж) Список использованной литературы:
1. Ryken ТС et al: Management of isolated fractures of the atlas in adults. Neurosurgery. 72 Suppl 2:127-31, 2013
2. Munera F et al: Imaging Evaluation of Adult Spinal Injuries: Emphasis on Multidetector CT in Cervical Spine Trauma. Radiology. 263(3):645-60, 2012
3. Kakarla UK et al: Atlas fractures. Neurosurgery. 66(3 Suppl):60-7, 2010
4. Chen YF et al: Imaging of craniovertebral junction. Neuroimaging Clin N Am. 1 9(3):483-510, 2009
5. Klimo P Jr et al: Cervical spine trauma in the pediatric patient. Neurosurg Clin N Am. 18(4):599-620, 2007
6. Korinth MC et al: Jefferson fracture in a child —illustrative case report. Pediatr Neurosurg. 43(6):526-30, 2007
7. Lustrin ES et al: Pediatric cervical spine: normal anatomy, variants, and trauma. Radiographics. 23(3): 539-60, 2003
8. Torreggiani WC et al: Musculoskeletal case 20. Jefferson fracture (C1 burst fracture). Can J Surg. 45( 1): 16, 65-6, 2002
9. Connor SEetal: Congenital midline cleft of the posterior arch of atlas: a rare cause of symptomatic cervical canal stenosis. Eur Radiol. 11 (9): 1 766—9, 2001
10. Harris J Jr: The cervicocranium: its radiographic assessment. Radiology. 21 8(2):337-51, 2001
11. Judd DB et al: Pediatric atlas fracture: a case of fracture through a synchondrosis and review of the literature. Neurosurgery. 46(4):991 —4; discussion 994-5, 2000
12. Sharma A et al: Partial aplasia of the posterior arch of the atlas with an isolated posterior arch remnant: findings in three cases. AJNR Am J Neuroradiol. 21(6): 1 167-71,2000
13. Guiot Bet al: Complex atlantoaxial fractures. J Neurosurg. 91 (2 Suppl): 139-43, 1999
14. Haakonsen M et al: Midline anterior and posterior atlas clefts may simulate a Jefferson fracture. A report of 2 cases. Acta Orthop Scand. 66(4):369-71, 1995
15. Currarino G et al: Congenital defects of the posterior arch of the atlas: a report of seven cases including an affected mother and son. AJNR Am J Neuroradiol. 1 5(2):249-54, 1994
16. Kesterson L et al: Evaluation and treatment of atlas burst fractures (Jefferson fractures). J Neurosurg. 75(2):213-20, 1991
17. Lee C et al: Unstable Jefferson variant atlas fractures: an unrecognized cervical injury. AJNR Am J Neuroradiol. 12(6): 1 105-10, 1991
18. Gehweiler JA Jr et al: Malformations of the atlas vertebra simulating the Jefferson fracture. AJR Am J Roentgenol. 140(6): 1083-6, 1983
19. Suss RA et al: Pseudospread of the atlas: false sign of Jefferson fracture in young children. AJR Am J Roentgenol. 140(6): 1079-82, 1983
20. Jefferson G: Fracture of the atlas vertebra. Report of four cases, and a review of those previously recorded. Br J Surg. 7(27):407-22, 1919
– Вернуться в оглавление раздела “Лучевая медицина”
Редактор: Искандер Милевски. Дата публикации: 29.7.2019
Источник
Переломы и ранения верхней челюсти.
Верхняя челюсть является парной костью, но обе половины ее спаяны между собой по средней линии очень прочно, так что в большинстве случаев при травме она ломается как одна кость. Линия перелома часто захватывает обе стороны кости. Верхняя челюсть построена из довольно тонких костных пластинок, которые являются стенками расположенной внутри кости верхнечелюстной пазухи, выстланной слизистой оболочкой. Верхняя челюсть при помощи костных швов прочно сращена с другими костями лицевого скелета и участвует в образовании полости рта, носа, глазницы, а также подвисочной и крылонебной ямок. В заднем отделе она сращена с костями основания черепа.
Верхняя челюсть занимает более углубленное положение среди костей лицевого скелета. Менее защищен от ударов передний отдел альвеолярного отростка челюсти, поэтому переломы его встречаются довольно часто и составляют 60 % всех переломов верхней челюсти. Вследствие прочного соединения верхней челюсти с соседними костями очень часто при ее переломе одновременно возникает перелом других костей лица, а иногда и основания черепа.
Верхняя челюсть, как и нижняя, имеет несколько слабых участков, в которых при травме обычно происходят переломы. Переломы в этих местах носят название переломов по Ле Фору. Выделяют три типа таких переломов.
Первый тип (Ле Фор-1) — линия перелома проходит поперечно через корень носа, затем идет на медиальную стенку орбиты до нижнеглазничной щели, отсюда направляется к нижнему краю орбиты в области соединения верхней челюсти со скуловой костью. Далее она идет через наруэкную стенку и наружный край орбиты и кзади проходит через крыловидный отросток основной кости, также вызывая перелом скуловой дуги. При этом переломе происходит полный отрыв верхней челюсти с носовыми и скуловыми костями от основания черепа. Такой перелом называют полным черепно-лицевым разъединением.
Второй тип (Ле Фор-2) — линия перелома проходит поперечно через корень носа, затем идет на медиальную стенку орбиты до нижнеглазничной щели, отсюда направляется к нижнему краю орбиты в области соединения верхней челюсти со скуловой костью. Линия перелома проходит через перегородку носа и через концы крыловидных отростков основной кости. При этом переломе верхняя челюсть вместе с носовыми костями отделяется от скуловой кости и костей черепа. Такой перелом сопровождается кровоизлиянием в области век и конъюнктивы, иногда бывают кровотечения изо рта, носа и носоглотки. Нередко эти переломы сочетаются с переломами решетчатой кости, сопровождаются сотрясением головного мозга и даже образованием трещин основания черепа.

Третий тип (Ле Фор-3) — линия перелома проходит горизонтально над альвеолярным отростком от основания грушевидного отверстия к малому крыловидному отростку основной кости. При этом обычно отламывается дно верхнечелюстной пазухи и ломается перегородка носа.
Нередко при травматических переломах верхней челюсти указанные выше линии перелома располагаются несимметрично: с одной стороны — по второму типу, с другой — по первому. Наблюдаются и односторонние переломы верхней челюсти, когда линия перелома не переходит за среднюю линию. У таких пациентов одна половина верхней челюсти отделяется от другой по средней линии.
Следует иметь в виду, что приведенная выше схема переломов верхней челюсти по Ле Фору не моэкет охватывать все возможные варианты переломов этой кости лицевого скелета. Могут быть переломы одной половины челюсти со значительным раздроблением кости, оскольчатые и т. д. Вследствие прочной анатомо-физиологической связи верхней челюсти с основанием мозгового черепа возможны переломы и трещины костей орбиты, решетчатой кости, а также сочетания с переломом турецкого седла, большого или малого крыловидных отростков основной кости, области ската затылочной кости и каменистой части височной кости.
При переломе верхней челюсти пострадавшие жалуются на головную боль, невозможность сжимать челюсти, указывают на хруст при движении отломков. В одних случаях при осмотре обращает на себя внимание значительная припухлость среднего отдела лица, иногда с кровоизлиянием под нижними веками и у внутренних углов глаз, могут быть кровоизлияния в склеру глазного яблока. В других случаях выявляется западение средней части лица, что указывает на смещение отломков верхней челюсти кзади. Одновременно при переломе носовых костей и перегородки моэкет иметь место деформация спинки носа.
При осмотре полости рта чаще можно обнаружить нарушение прикуса. При смещении отломков кзади бывает открытый прикус, при смещении книзу отломок моэкет висеть на околочелюстных мягких тканях и свободно выдвигается кпереди. При кровоизлияниях в ретробульбарную клетчатку наблюдается выпячивание глазного яблока (экзофтальм). Повреждение верхнечелюстной пазухи иногда сопровождается подкожной эмфиземой на соответствующей стороне лица. В тяжелых случаях эмфизема моэкет распространяться и на шею.
Если отломки сместились и сдавливают нижнеглазничный нерв, появляется боль в области подглазничного отверстия. При полном разрыве подглазничного нерва отмечается анестезия в области верхней губы и крыла носа на соответствующей стороне. При травматическом повреэкдении нерва в канале еще до выхода его из подглазничного отверстия наступает анестезия зубов на соответствующей половине верхней челюсти. Если перелом верхней челюсти сочетается с переломом крыла основной кости, возможна боль при глотании. При пальпации поверхности лица можно определить подвижность отломка, сопровождающуюся резкой болезненностью. При пальпации верхней челюсти со стороны полости рта подвижность отломков кости выявляется более четко.
При вколоченном переломе, включая отломок кости основания черепа, патологическую подвижность определить не удается. Нарушение прикуса и наличие других описанных выше симптомов позволяют с достаточной точностью поставить диагноз перелома и установить его характер. Рентгенография костей лицевого черепа в фасной и боковой проекциях помогает уточнить линию перелома, его локализацию и характер.
– Также рекомендуем “Первая помощь при ранениях и переломах челюстно-лицевой области.”
Оглавление темы “Заболевания полости рта.”:
1. Кровотечение после удаления зуба. Переломы и ранения нижней челюсти.
2. Переломы и ранения верхней челюсти.
3. Первая помощь при ранениях и переломах челюстно-лицевой области.
4. Репозиция отломков челюстей. Закрепление отломков челюстей.
5. Временное и постоянное шинирование челюстей.
6. Вывихи нижней челюсти. Вправление нижней челюсти.
7. Уход за больными челюстно-лицевой хирургии.
8. Одонтогенные кисты. Признаки и лечение одонтогенных кист.
9. Врожденные кисты и свищи шеи. Кисты слюнных желез.
10. Одонтогенные опухоли и опухолеподобные образования. Фиброма полости рта.
Источник
