Перелом латеральной стенки гайморовой пазухи

Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.
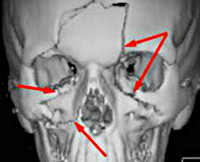
Травмы придаточных пазух носа
Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Травмы придаточных пазух носа – лечение в Москве
Источник
Лечение при травме околоносовых пазух
- Клиника
- О клинике
- История
- Официальная информация
- Оборудование
- Новости
- Отзывы
- ЛОР конференции
- Вакансии
- Клиника лечения кашля и аллергии
- ЛОР врачи
- ЛОР врачи
- ЛОР врачи
- Заболевания
- Ухо
- Горло
- Нос
- У детей
- У беременных
- Методы лечения
- Диагностика
- Вопрос-ответ
- Вопросы по заболеваниям уха
- Вопросы по заболеваниям горла
- Вопросы по заболеваниям носа
- Вопросы по детским заболеваниям
- Вопросы по операциям
- Задать свой вопрос?
- ЛОР операции
- Аденотомия
- Вазотомия
- Мастоидэктомия
- Тимпанопластика 1 типа
- Тимпанопластика 2 типа
- Оссикулопластика
- Септопластика
- Стапедопластика
- Тонзиллотомия
- Полипотомия
- Микрогайморотомия
- Слуховые аппараты
- Цены
- Контакты
Что делать при травме околоносовых пазух? Причины, признаки, симптомы, диагностика, методы лечения.
Травматические повреждения околоносовых пазух представляют большую опасность в связи с возможностью поражения полости черепа, глазницы, крупных сосудов.
Травмы околоносовых пазух нередко сопровождаются переломом костей носа и носовым кровотечением.
При травмах носа и пазух тупым предметом целостность кожных покровов лица и носа может быть сохранена, однако, наряду с ушибами, возможны значительные повреждения подкожных мягких тканей (размозжение) и переломы костных структур лицевого и мозгового черепа.
Наиболее часто при тупых ударах, помимо костей носа и пазух, повреждаются костные структуры глазницы и ее содержимое. Глазное яблоко травмируется в различной степени. Нередко образуются опасные для зрения кровоизлияния в камеры глаза. Возможны случаи, когда в результате травмы наступает перелом нижней стенки глазницы. Глазное яблоко при этом с минимальными повреждениями смещается в той или иной степени в верхнечелюстную пазуху.
Повреждение внутренней стенки глазницы (решетчатой кости) ведет к образованию подкожной эмфиземы (проникновению воздуха в мягкие ткани).
Тупая травма лобной кости и проекции верхнечелюстной пазухи приводит к перелому передней стенки лобной и верхнечелюстной пазухи, которая проявляется западением, нередко соответствующим виду травмирующего предмета.
Сильный прямой удар, нанесенный в область корня носа при спортивных и боевых единоборствах, а также во время дорожно-транспортных происшествий при ударах лобно-лицевой зоны о приборную панель и другие препятствия, может привести к очень тяжелой сочетанной травме. В этих случаях, при возможных минимальных повреждениях кожных покровов, имеют место многочисленные переломы костей носа и пазух. Наружный нос при этом может грубо вдавливаться вовнутрь.
Повреждение решетчатой кости относящиеся к перелому основания черепа, приводит к нарушению обоняния и появлению подкожной эмфиземы на лице, проявляющейся в виде припухлости и крепитации (хрустящее потрескивание при пальпации).
Переломы в области клиновидной пазухи могут сопровождаться смертельно опасным повреждением внутренней сонной артерии.
Основные симптомы
– Деформация наружного носа, проекции околоносовых пазух
– Припухлость и отечность мягких тканей носа и прилегающих участков лица
– Подкожная эмфизема мягких тканей в области носа и на лице
– Гематома мягких тканей лица (синяк)
– Носовое кровотечение
– Нарушение обоняния, зрения
Диагностика
Обязательным является рентгенологическое обследование (компьютерная томография). Травма пазух практически всегда сопровождается черепно-мозговой травмой, повреждением глаз, скуловой кости, поэтому проводится осмотр невролога, офтальмолога, стоматолога.
Лечение
Данный вид повреждений требует немедленного обращения в лечебное учреждение. Вызов бригады «Скорой медицинской помощи» ускорит оказание медицинской помощи. В лечебном учреждении по показаниям проводится срочное хирургическое вмешательство на повреждённой пазухе с целью удаления костных отломков, инородных тел. Проводятся мероприятия по остановке кровотечения, антибактериальная терапия.
Оцените, пожалуйста, статью.:
Приём ведут опытные ЛОР врачи
Фундаментальная теоретическая подготовка и большой практический опыт в сочетании с внимательным индивидуальным подходом являются причиной успеха лечения тысяч наших пациентов
Ежедневно 27
ЛОР врачей работают в клинике
В том числе 4
кандидата медицинских наук
Свыше 12 000
успешно проведенных операций
Лебединская Елена Александровна
ЛОР врач, хирург, основатель Клиники ухо, горло, нос
Кандидат медицинских наук
ЛОР врач, хирург. Главный врач
Кандидат медицинских наук
Кандидат медицинских наук
Березина Елизавета Сергеевна
Синдяев Алексей Викторович
ЛОР врач, хирург. Заведующий клиникой на Г. Звезда, 31а
Шайдурова Валентина Николаевна
Верещагина Лидия Владимировна
ЛОР врач, фониатр, хирург. Заведующий клиникой на К.Цеткин, 9
Макарова Людмила Германовна
ЛОР врач, сурдолог, хирург.
Семерикова Наталия Александровна
Кандидат медицинских наук
Анфилатов Андрей Викторович
Головач Светлана Вячеславовна
Ворончихина Наталия Валерьевна
Кандидат медицинских наук, доцент кафедры ПГМУ
ЛОР врач, хирург. Заведующий ЛОР отделением
Генеральчук Людмила Владимировна
Волкова Надежда Геннадьевна
Конищев Дмитрий Владимирович
ЛОР врач, фониатр, хирург. Заведующий клиникой на К.Цеткин, 9
Коротаева Владлена Александровна
Будьте здоровы!
Вопросы ответы по лечению заболеваний
Источник
- Авторы
- Файлы
Переломы верхней стенки верхнечелюстной пазухи нередко вызывают смещение глазного яблока в её просвет, что проявляется энофтальмом и диплопией, а позже – снижением зрения в поражённом глазу. Важность клинических признаков повреждений околоносовых пазух, таких как, подкожная эмфизема век, эмфизема глазницы, гемосинус, снижение прозрачности решётчатой пазухи на при рентгеновском исследовании, возрастает в случаях «взрывных» переломов, когда в результате удара по глазному яблоку резко возрастает давление внутри глазницы, что приводит к перелому, а иногда и к разрушению тонких костей дна глазницы (верхней стенки верхнечелюстной пазухи), нередко при отсутствии повреждений глазного яблока (А.С.Киселёв и соавт., 1997).
Для восстановления положения стенки пазухи и предотвращения смещения глазного яблока в ее просвет хирурги используют синтетические материалы – силикон (K.Joughin et al., 1993), тефлон (A.E.Brown, P.Banks, 1993), биологические структуры – широкую фасцию бедра (R.L.Crumley et al., 1977), аутогенные ткани перегородки носа (R.A.Dailey, J.I.Cohen, 1995), надкостницу сосцевидного отростка (P.Dost, 1996), ткани сустава нижней челюсти (V.Krishnan et al., 1997), кость стенок верхнечелюстной пазухи (H.H.Lee et al., 1997), в последние годы – гидроксилапатит (D.Li et al., 1996), сверхвысокомолекулярный полиэтилен и титановую сетку с напылённым биоситаллом (Р.М.Николаев, 2000), пластины лактосорбида (G.Enislidis et al., 1997).
После хирургического восстановления стенки пазухи, пытаясь фиксировать транс- или имплантаты снизу B.Celikoz et al. (1997) ее просвет обтурировали катетером Foley, R.A.Dailey, J.I.Cohen (1995) заполняли аутокостью или хрящом, а P.Dost (1996) – твёрдой мозговой оболочкой или тканями перегородки носа.
В последние годы клиницисты стали использовать для пластики поврежденной структуры пазухи деминерализованные костные трансплантаты (ДКТ) (J.M.Neigel, P.O.Ruzicka, 1996; А.С.Киселёв и соавт., 1997). Лишенные минеральной основы ДКТ в послеоперационном периоде быстрее васкуляризируются в организме реципиента, стимулируют эндохондральный остеогенез и в очаге трансплантации замещаются новообразованной костной аутотканью (Ю.В.Зотов и соавт., 1998).
С помощью ДКТ в Ростовской ЛОР клинике с 1995 года проводится замещение различных костных дефектов лицевого скелета (А.Г.Волков, 2000).
Нами была предпринята попытка восстановления жесткости верхней стенки верхнечелюстной пазухи после ее перелома для восстановления позиций глазного яблока в орбите (А.Г.Волков, Н.И.Бастриков, 2001, 2003). Кроме того, одной из задач хирургического вмешательства становилось и восстановление дооперационного контура поврежденной орбиты (B.S.Biesman et al., 1996).
Вначале на секционном материале была разработана модель травматического повреждения верхней стенки верхнечелюстной пазухи и методика хирургического вмешательства.
В течение 1998-2004гг нами оперированы 14 пострадавших с переломами верхних стенок верхнечелюстных пазух в различные сроки (до 8 дней) с момента травмы. Разрез мягких тканей производили по нижнему краю орбиты до кости. Наиболее сложным, продолжительным и ответственным этапом вмешательства, была отслойка тарзоорбитальной фасции. После вскрытия полости орбиты проводили ревизию места перелома, часто для этой цели использовали эндоскопы фирмы Storz. Свободные костные обломки удаляли. Специальным шпателем и собственным приспособлением поднимали глазное яблоко и фиксировали его в орбите. Подготавливали фрагмент деминерализованного костного трансплантата, который должен был обладать значительной жёсткостью и превышать размеры костного дефекта на 30-35%, его замачивали в теплом физиологическом растворе 40-50 мин. Трансплантат истончали по краям и придавали форму, позволяющую ввести его в полость орбиты, нередко используя данные А.П.Малецкого (1991). Затем трансплантат устанавливали в орбите, крайне редко – при необходимости фиксировали его к костным структурам. После извлечения фиксирующего шпателя глазное яблоко устанавливали в орбите, при этом его подвижность полностью сохранялась. Дренажи в ране не устанавливали. Мягкие ткани послойно ушивали наглухо. В послеоперационном периоде проводили консервативное лечение, включающее в себя антимикробные, противоотёчные и стимулирующие остеогенез, препараты, а также – иммуномодуляторы.
Наблюдение за группой оперированных больных в течение 6 лет не выявило осложнений, связанных с повреждением верхнечелюстной пазухи и глазного яблока.
Библиографическая ссылка
Волков А.Г. ХИРУРГИЧЕСКОЕ ВОССТАНОВЛЕНИЕ ПОВРЕЖДЕННОЙ ВЕРХНЕЙ СТЕНКИ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ – ВАЖНЕЙШИЙ ЭЛЕМЕНТ РЕАБИЛИТАЦИИ ПОСТРАДАВШИХ // Успехи современного естествознания. – 2004. – № 8. – С. 35-35;
URL: https://natural-sciences.ru/ru/article/view?id=13227 (дата обращения: 31.05.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
