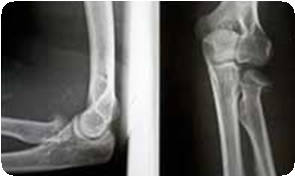
Перелом головки лучевой кости у ребенка 6 лет

В проксимальной части лучевой кости у детей наблюдаются в основном эпифизеолизы и переломы на уровне шейки. Переломы эпифиза встречаются очень редко и только у детей старшего возраста. Переломы являются следствием непрямого механизма травмы и возникают при падении на прямую или слегка согнутую в локтевом суставе руку. При этом предплечье находится в положении отведения и супинации. Переломы верхнего конца лучевой кости нередко сочетаются с переломами локтевой кости и вывихами в плечелучевом сочленении.
Клиническая и рентгенологическая картина
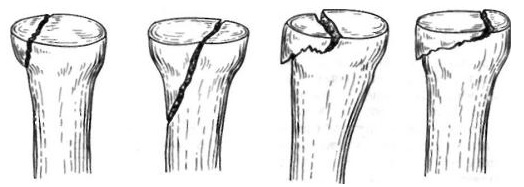
Отмечается умеренная припухлость локтевого сустава, движения в нем болезненны, особенно супинация и пронация предплечья. Давление на головку лучевой кости также болезненно. Отчетливо обнаруживается гемартроз. Диагноз подтверждается рентгенологическим исследованием локтевого сустава в двух плоскостях. Трудности при интерпретации рентгенограмм могут возникнуть при эпифизеолизах головки лучевой кости без смещения и у маленьких детей, у которых в эпифизе не появилось еще ядро окостенения. Как показывает практика, диагностические ошибки встречаются при полном смещении эпифиза головки лучевой кости кзади, когда тень его наслаивается на локтевую кость. Такие повреждения встречаются только у детей 13-14 лет. Но при внимательном изучении рентгенограмм этой ошибки удается избежать. У большинства пострадавших наблюдается характерное смещение головки лучевой кости кнаружи и кпереди. Она также наклонена в эти стороны. В силу анатомического строения локтевого сустава под головкой лучевой кости определяется, как правило, спрессованное костное вещество в виде интенсивной тени. При остеоэпифизеолизе смещается метафизарный фрагмент. Нередко встречается и полное смещение головки лучевой кости кпереди, кнаружи или кзади. Иногда головка лучевой кости определяется в подкожной клетчатке области локтевого сустава.
Лечение
При отсутствии смещения отломков лечение заключается в иммобилизации травмированной руки задней гипсовой лонгетой до 3 недель. Опыт показал, что смещение до 60° обычно удается устранить закрытым методом. При большем смещении определяют показания для оперативного вмешательства. Существуют много способов закрытой репозиции, но их можно разделить на два направления. При одном – вправление производят в положении супинации предплечья. При другом – в положении пронации. Второе направление более обоснованно, так как учитывает механизм возникновения травмы. При открытой репозиции отмечается, что в положении пронации дистальный отломок подходит к раневой поверхности головки лучевой кости.
Техника репозиции заключается в том, что при тяге и противотяге и полном разгибании в локтевом суставе попеременно производят крайнюю супинацию и пронацию предплечья. Одновременно хирург давлением пальцев стремится сместить головку лучевой кости до полного сопоставления. Этот прием важен потому, что отломки часто сцеплены между собой. Делают несколько указанных ротационных движений предплечья и завершают крайней пронацией. В этом положении накладывают заднюю гипсовую лонгету от оснований пальцев до верхней трети плеча. Иммобилизацию продолжают не менее 3 недель.
При безуспешности закрытой репозиции и при больших смещениях отломков показано оперативное лечение. Принято считать, что при данных переломах оно дает плохие результаты. Однако детальное изучение этого вопроса показывает, что неудовлетворительные результаты операций объясняются не только большим смещением отломков, тяжестью травмы, но и ошибками, допущенными в ходе вмешательств. Как показывает опыт, при данных переломах, даже при значительных смещениях, сохраняется мягкотканная связь между отломками. Через нее продолжает осуществляться кровоснабжение центрального отломка. Опыт также показывает, что при вправлении головки лучевой кости хирург часто испытывает определенные трудности. Вследствие этого он нередко нарушает мягкотканную связь между отломками, что приводит к нежелательным последствиям.
Открытую репозицию осуществляют через заднелатеральный доступ. Вскрывают капсулу сустава, удаляют сгустки крови. Оценивают положение лучевой кости, величину смещения, характер мягкотканной связи между отломками. Отклоняют предплечье кнутри, тем самым открывают латеральную часть локтевого сустава. Давлением на головку лучевой кости пытаются сместить ее в суставную щель. Если костное вещество шейки лучевой кости спрессовано, то головка лучевой кости не удерживается в правильном положении, а наклоняется в сторону деформации шейки лучевой кости, и ее фиксируют спицей. Если головку лучевой кости не удается приподнять и вправить, не повредив связь между отломками, то в качестве элеватора используют шило, которое проводят через перемычку между отломками. Если головка лучевой кости полностью свободна, то ее вправляют, при этом не допускают ротации головки вокруг продольной оси шейки. Рану зашивают послойно. Руку фиксируют под углом 100-110°, в среднем положении предплечья.
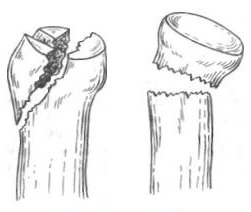
Срок иммобилизации зависит от степени нарушения кровоснабжения головки лучевой кости. При сохранении мягкотканной перемычки между отломками иммобилизацию осуществляют в течение 4-5 недель, при полном разъединении отломков продолжительность ее увеличивают до 7 недель. В первые дни применяют поле УВЧ, которое оказывает благоприятное влияние на процесс заживления перелома, способствует более быстрому рассасыванию отека и кровоизлияний. После прекращения иммобилизации начинают постепенную разработку движений в локтевом суставе по принятым правилам, обращая особое внимание на восстановление супинации и пронации предплечья. В большинстве случаев достигают полного выздоровления. Однако наблюдается и резкое нарушение функции локтевого сустава при значительном или полном нарушении кровоснабжения головки лучевой кости. В ней происходят дегенеративно-дистрофические процессы. Возникает реваскуляризация головки и, как следствие, образуются оссификаты, которые, естественно, отрицательно влияют на функцию локтевого сустава, особенно страдает ротация предплечья. Это естественный процесс. На рентгенограммах наблюдается характерная картина, появляется тень оссификата в виде серпа, идущего между головкой и метафизом лучевой кости. Контрактура в локтевом суставе трудно поддается лечению. Иногда возникает радиоульнарный синостоз. Такое осложнение возникает обычно у детей старшей возрастной группы.
Потому в тех случаях, при которых прогнозируют тяжелые контрактуры в локтевом суставе, в последние годы у детей старшего возраста прибегают к удалению головки лучевой кости с хорошим функциональным результатом. У детей младшего возраста удаление головки является калечащей операцией, приводящей к значительной деформации верхней конечности, вальгусному отклонению предплечья. Реваскуляризация головки у них идет более активно, и функция локтевого сустава страдает меньше.
Переломы проксимальной части лучевой кости в сочетании с переломами локтевой кости
Одним из типичных сочетаний повреждений локтевого сустава является перелом головки и шейки лучевой кости с одновременным переломом локтевой кости. Это повреждение встречается сравнительно редко. Преимущественный возраст пострадавших – 7-12 лет.
Клиническая картина и диагностика
Клиническая картина имеет некоторые особенности, присущие этим повреждениям. Отмечается равномерная припухлость локтевого сустава. Нередко имеется вальгусное отклонение предплечья. Пальпация выявляет локальную болезненность в области головки лучевой кости и на том или ином уровне проксимальной части локтевой кости. Решающее диагностическое значение имеет рентгенологическое исследование.
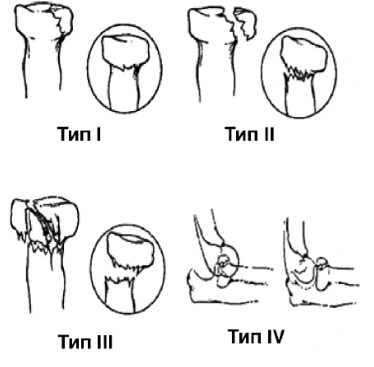
Подробное изучение механизма возникновения травмы, клинических и рентгенологических признаков убеждает в практической целесообразности выделения двух главных видов этих повреждений:
отводящего;
разгибательного.
Отводящие переломы возникают при падении с упором на разогнутую руку при условии форсированного наружного отклонения предплечья. При этом возникает перелом шейки лучевой кости или остеоэпифизеолиз ее головки, а также перелом локтевой кости в проксимальной части. Смещение отломков лучевой кости обычно бывает значительным: под углом 60-90° и по ширине более половины поперечника кости. Однако контакт между отломками, как правило, сохраняется. Перелом локтевой кости возникает на различных уровнях. Характерно, что перелом в проксимальной трети возникает у детей младшего возраста. Смещение отломков бывает в основном только под углом, открытом кнаружи, и не превышает 20-30°. Чаще наблюдается перелом локтевого отростка. Значительного расхождения отломков не наблюдается.
Лечение
Техника репозиции при отводящем переломе заключается в стремлении одновременно устранить смещение отломков лучевой и локтевой костей. Ассистент фиксирует плечо в дистальной части и осуществляет противотягу. Хирург одной рукой захватывает дистальную часть предплечья, пронирует его, полностью разгибает конечность в локтевом суставе и осуществляет тракцию по оси конечности. Другой рукой он захватывает проксимальную часть предплечья так, что I палец располагается по латеральной поверхности локтевого сустава в области головки лучевой кости и препятствует ее смещению при выполнении давящих приемов репозиции. Одновременно с этим второй рукой он отклоняет предплечье кнутри, тем самым устраняет угловое смещение локтевой кости, а также смещение отломков лучевой кости. Этот прием не всегда приводит к желаемому результату. Поэтому в таких случаях хирург производит более значительное приведение предплечья. Оно возможно из-за имеющегося перелома лучевой кости. При таком отклонении предплечья раневая поверхность периферического отломка лучевой кости оказывается направленной навстречу раневой поверхности центрального отломка, что позволяет произвести стыковку их. Это осуществляет хирург I пальцем. Далее он несколько отводит предплечье и восстанавливает правильное соотношение в плечелучевом сочленении и ось локтевой кости. Предплечье сгибают до 170° и руку иммобилизуют гипсовой лонгетой.
Перелом шейки лучевой кости
Разгибательные переломы происходят от насильственного переразгибания в локтевом суставе или прямого удара по задней поверхности верхней части предплечья. У всех пострадавших рентгенологическая картина практически одинакова. Это остеоэпифизеолиз головки лучевой кости и перелом локтевой кости на границе проксимальной и средней третей со смещением под углом, открытым кзади. Такая рентгенологическая картина напоминает переломовывих Монтеджи, но при данном повреждении нет вывиха головки лучевой кости, а имеется остеоэпифизеолиз со смещением дистального отломка кпереди. Описанные переломы встречаются только у детей 12-14 лет.
Методика вправления разгибательных переломов также продиктована особенностями механизма возникновения травмы и смещения отломков. Оба перелома устраняют одновременно. Хирург захватывает одной рукой дистальную часть предплечья и осуществляет тракцию по оси при разогнутой в локтевом суставе конечности. Второй рукой захватывает предплечье у локтевого сустава так, что I палец его располагается по передней поверхности предплечья. Им он давит на центральный конец периферического отломка лучевой кости и смещает его кзади, приближая к раневой поверхности головки лучевой кости. В этот момент хирург сгибает конечность в локтевом суставе до острого угла. В этом положении накладывают заднюю гипсовую лонгету.
Определяя оптимальный срок иммобилизации, принимают во внимание возраст пострадавшего, уровни перелома локтевой кости и др. В среднем он составляет 4-5 недель.
Переломы шейки лучевой кости в сочетании с вывихом в плечелоктевом сочленении.
Переломы шейки лучевой кости с одновременным вывихом в плечелоктевом суставе составляют 1,8% от числа всех переломов шейки лучевой кости. Характерен узкий возрастной диапазон пострадавших – 9-14 лет. Травмы наиболее часто возникают при падении с упором на кисть разогнутой руки.
Клинико-рентгенологическая характеристика
На основании только клинических признаков правильный диагноз установить трудно. Отмечаются припухлость локтевого сустава, деформация его, отчетливое пружинистое сопротивление при попытках движений в локтевом суставе, резкая болезненность при давлении на область головки лучевой кости. Изучение рентгенологической картины позволяет различить два вида повреждений: с задним и передним вывихом в плечелоктевом сочленении. Последнее бывает крайне редко.
При переломе шейки лучевой кости с задним вывихом в плечелоктевом суставе периферический отломок лучевой кости смещен кзади и кверху вместе с локтевой костью, а также ротирован кнаружи. Смещение этого отломка кзади, как правило, полное. Сохраняется контакт между головкой мыщелка плеча и головкой лучевой кости. Но встречаются подвывихи и даже вывихи головки лучевой кости.
Лечение
Руководствуясь особенностями механизма травмы и характера смещения фрагментов, перелом и вывих стремятся выправить одновременно. При заднем вывихе методика вправления заключается в следующем. Ассистент фиксирует плечо больного, осуществляет противотягу и производит давление на локтевой отросток, способствуя тем самым смещению его в дистальном направлении и вправлению вывиха локтевой кости. Хирург одной рукой захватывает дистальную часть предплечья, пронируя его, устраняя ротацию дистального отломка лучевой кости наружу, и осуществляет тракцию. Другой рукой он захватывает проксимальную часть предплечья так, что I пальцем давит спереди на головку лучевой кости, тем самым ограничивает подвижность и препятствует смещению ее кпереди в момент вправления. Далее, не прекращая тяги за предплечье, сгибает конечность в локтевом суставе. При этом возникает щелчок, что свидетельствует о вправлении вывиха. При этом происходит также сопоставление отломков лучевой кости, так как при этом периферический отломок ее смещается кпереди и подходит к центральному. Если сопоставление отломков оказывается неполным и сохраняется определенное смещение, то его устраняют способом, который заключается в том, что при тяге за предлечье и давлении на головку лучевой кости поочередно производят супинацию и пронацию предплечья. В положении пронации, в котором завершают вправление и фиксируют руку, раневая поверхность дистального отломка лучевой кости подходит к раневой
поверхности головки лучевой кости и наступает их сопоставление. Предплечье сгибают до 170° и накладывают заднюю гипсовую лонгету. При таком положении локтевого сустава не происходит вторичного вывиха и смещения отломков.
Если сопоставление отломков лучевой кости не приводит к успеху, то прибегают к оперативному лечению. Головку лучевой кости фиксируют чрессуставно, при помощи спицы.
При переднем вывихе локтевой кости периферический отломок лучевой кости вместе с вывихнутой локтевой костью смещен кпереди. Головка лучевой кости находится впереди головки мыщелка плечевой кости, правильно контактирует с последней и находится в том положении, когда конечность сгибают в локтевом суставе до 90°. Иными словами, соотношения в плечелоктевом суставе не нарушены. Наблюдается отрыв верхушки локтевого отростка с большим смещением.
При переднем вывихе закрытое вправление также производят одномоментно. Оно заключается в тракции за предплечье, давлением пальцами на головку мыщелка плечевой кости с последующим сгибанием предплечья в локтевом суставе до 170°.
Принципиальным является вопрос об определении оптимальных сроков иммобилизации. Они зависят не только от возраста пострадавшего, но и от степени адаптации отломков и нарушения кровоснабжения головки лучевой кости. В среднем иммобилизация длится 4-5 недель. При полном разъединении отломков ее увеличивают до 8 недель. Как показал опыт, при достаточном периоде покоя локтевого сустава течение повреждения является более благоприятным.
Необходимо подчеркнуть, что при одномоментном и целенаправленном закрытом вправлении переломовывихов часто удается достигнуть желаемого результата даже при значительных смещениях отломков лучевой кости.
При переломах шейки лучевой кости, сросшихся при удовлетворительном положении отломков, и отсутствии нарушения гемодинамики восстановление функции локтевого сустава происходит без осложнений. Однако не устранение смещения, нарушение васкуляризации головки лучевой кости приводят к организации сгустков крови, минерализации мягких тканей в области перелома. На рентгенограммах выявляются дегенеративно-дистрофические изменения. Происходят реваскуляризация головки лучевой кости, образование оссификатов. Клинически это проявляется нарушением сгибания и разгибания в локтевом суставе. Особенно страдают ротационные движения предплечья, поэтому восстановлению их уделяют особое внимание. В таких случаях восстановление функции локтевого сустава требует длительного времени, особенно у старших детей, требует большого врачебного искусства и терпения. Самым хорошим лекарством в таких случаях является время. Пассивные, насильственные движения, движения, вызывающие боль, применять нельзя, так же как и парафин, озокерит, массаж области локтевого сустава.
Техника ЛФК проста. Плечо и предплечье укладывают на стол. Локтевой сустав должен быть фиксированным, прижатым к плоскости стола. В таком положении производят дозированные сгибания и разгибания в локтевом суставе, а также одновременные ротационные движения предплечья в различных его положениях. В дальнейшем подключают электрофорез лидазы, калия йодидом и другими препаратами.
Источник
Вывих локтевого или лучезапястного сустава, а также перелом локтевой и лучевой костей, у детей являются самыми часто встречающимися повреждениями скелета. Такая статистка объективно обусловлена высокой двигательной активностью малышей и подростков в быту, занятиями в спортивных секциях.
Особое место среди травм руки занимает поднадкостничный перелом лучевой кости у детей, на долю которого приходится более 50% от всех случаев сломов предплечья в возрастной категории до 14 лет.

Поднадкостничные переломы без рентгена путают с ушибами или растяже6ниями суставов
Информация, фото и видео в этой статье помогут родителям, бабушкам и дедушкам составить представление о том, что представляют собой поднадкостничные изломы и каковы особенности их лечения.
Анатомические особенности детских костей
Известно, что у детей кости ломаются реже, а срастаются быстрее, чем у взрослых и, тем более, у пожилых людей. Почему?

Схематические структурные возрастные изменения, происходящие в трубчатых костях
Это объясняется следующими возрастными особенностями:
- Детская костная ткань упруга и пластична. В ней, по сравнению со зрелой здоровой костью взрослого человека, содержится больше воды и органических веществ, и меньше неорганических – кальция, магния, фосфора. Тем не менее количество последних вполне достаточно для того, чтобы успешно и быстро справиться со сращиванием костей без помощи из вне.
- Надкостница у малышей и подростков не только гибкая. Она ещё и толще, и прочнее, и при этом, для обеспечения нормального роста, лучше снабжается кровью.
- На концах трубчатых костей, до выхода из подросткового возраста и окончания процесса окостенения зоны роста, есть эластичная широкая «лента» ростковой хрящевой ткани, которая в значительной мере способствует амортизации повреждающей силы.
Статистика. Дети ломают руки чаще, чем ноги. Приблизительное соотношение повреждений – 7 к 3. А вот у взрослых статистическая картина противоположная.
Что такое перелом по типу «зелёной ветки»
Поднадкостничное повреждение косной ткани и надкостницы часто называют переломом «ивового прута» или «зелёной ветки». Такая аналогия более чем уместна. В силу обусловленных природой, выше описанных «предосторожностей» для обеспечения нормального роста костей, детские трубчатые кости выдерживают большие повреждающие нагрузки.
При сильном ударе или неудачном падении у пожилого человека кость надломится сложной линией с острыми концами и большим количеством мелких осколков, как старая сухая ветка у дерева.

При сильном ударе
У детей же ровно такая повреждающая сила вызовет надломы костного цилиндра внутри и лишь микроскопическое растрескивание надкостницы, которая будет «натянута» кровоизлиянием, образовавшимся в её кортикальном слое. Это не позволит кости сломаться полностью, а если вдруг и образуется трещина, то она будет поперечной, и в очень редких случаях иметь незначительное угловое смещение (на фото вверху). Действительно, такая картина очень схожа со сломанной зелёной веточкой ивы.
На заметку. Если поставлен диагноз Перегиб кости, который является одним из вариантов поднадкостничного перелома, родителям стоит приготовиться к лечению у ребёнка рахита или другой патологии, ведущей к размягчению костной ткани.
Диагностика
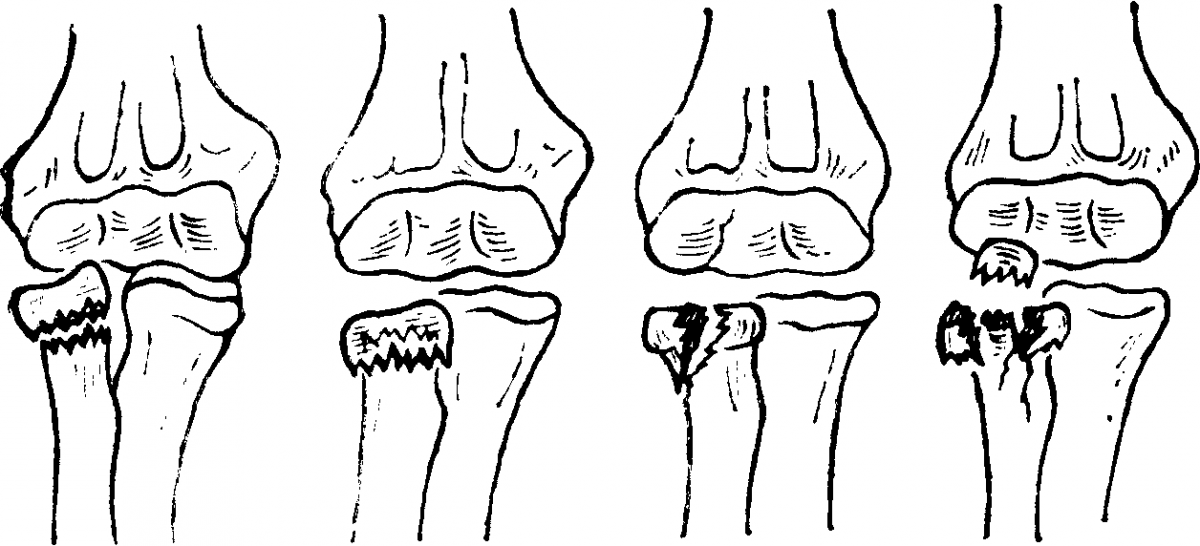
Для классических изломов тела лучевой кости у детей со смещением, при травмах локтевого сустава с полным переломом шейки или головки лучевой кости, а также при именных повреждения Коллеса или Смита, когда ломается шиловидный отросток луча, присущи характерные симптомы – боль, отёк, гематома, хруст при пальпации.
В случаях поднадкостничного перелома диагностика крайне затруднена:
- ребёнок не может или не хочет рассказать о факте и подробностях получения травмы;
- если и есть боль, то она незначительна, и зачастую оценивается родителями как последствие ушиба;
- типичная крепитация (хруст при прощупывании) отсутствует;
- синяка и отёчной припухлости или нет вообще, или они крайне незначительны.
Поэтому большая часть травматических периоститов, ещё одно название сломов по типу «зелёной ветки», остаются нераспознанными.
На заметку. Единственный метод, который позволяет распознать поднадкостничный перелом – рентген, но даже он не дает 100% гарантии. Врачу могут помешать неопытность, усталость или невнимательность. Но паниковать не стоит. В подавляющем большинстве случаев эти травмы быстро заживают сами и не оставляют последствий.

Пятно отслоения надкостницы без видимой линии слома (1), классический поднадкостничный перелом (2)
Тем не менее если ребёнок начал странно себя вести, например, прижимать руку к груди или животу, непроизвольно гладить её, или выполняя какое-то движение вдруг морщиться, всё-таки надо сводить его к врачу, и настоять на выполнении рентгена.
Ведь возможная цена игнорирования может быть достаточно велика:
- неправильно сросшийся полный слом тела луча может привести к искривлению предплечья;
- отрыв росткового хряща грозит преждевременным замыканием зоны роста, укорочением и угловой деформацией руки;
- повреждение концов лучевой кости в локте или запястье возможно закончится нарушением функции сустава.
Консервативное лечение
Детские кости срастаются в 3-4 раза быстрее сломанных взрослых. В зависимости от степени тяжести и локализации на это может уйти минимум 14, максимум 60 дней.
Этот срок консолидации костной ткани также находится в прямой зависимости от состояния здоровья ребёнка – наличия авитаминоза, рахита или других сопутствующих заболеваний. Ну а на восстановление тканей после поднадкостничного перелома лучевой кости у детей до 7 лет обычно уходит еще меньше времени – 7-10 дней.
Особенности иммобилизации
Главным методом лечения у детей переломов лучевой кости остаётся консервативный. При этом при первичной репозиции не требуется особо точного сопоставления отломков, так сам процесс роста детских костей самостоятельно нивелирует смещение костных фрагментов. Однако подвывихи, вывихи и ротационные смещения всё-таки нуждаются в коррекции перед выполнением фиксации повязкой.
Точную репозицию и проверку её контрольной рентгенограммой рекомендуют выполнять если при травме получены следующие смещения костных фрагментов:
- по длине – более 2 см;
- по ширине – более поперечного сечения кости;
- по углу – более 10°.

Для фиксации переломов у детей рекомендуют применять не гипс, а современные полимерные материалы
При надкостничных повреждениях повязки по типу гипсовых нецелесообразны. Ручку фиксируют задней шиной от локтя до лучезапястного сустава включительно, с обхватом конечности не более чем на 2/3, в среднефизиологическом положении. В некоторых случаях можно обойтись даже повязкой Дезо. Такая методика позволяет избежать нарушения кровообращения.
Лечебные физкультура, массаж и физиопроцедуры
Упражнения ЛФК выполняются только по составленному врачом плану-конспекту. Гимнастика не должна вызывать у ребёнка болевых ощущений, быть умеренной и щадящей.
При лечении повреждения со смещением, если не соблюдать временные рекомендации врача по ношению фиксирующей повязки и давать ребёнку нагружать руку раньше срока, возможно вторичное смещение отломков или получение повторного перелома.

Лучший способ реабилитации после любого перелома – занятия в плавательном бассейне
При поднадкостничных травмах луча можно вообще не заниматься лечебной физкультурой. Двигательной дневной активности ребёнка будет вполне достаточно, разве что пару раз в день постоять с ним 1-2 минуты, подняв руки вверх, шевеля пальцами и сжимая-разжимая кулачки.
Важно! Лечебный массаж и физиопроцедуры в зоне переломов предплечья, локтя и лучезапястного сустава, для лечения у детей не показаны, а запрещены! Они вызывают разрастание патологической костной мозоли, фибродистрофию и «окостенение» связок.
Хирургия переломов лучевой кости у детей

Внутрикостный остеосинтез гибкими спицами костей предплечья у ребёнка 6,5 лет
Показания к выполнению хирургического вмешательства при детских переломах луча:
- Около- и внутрисуставные сломы с ротацией и значительным фрагментарным смещением.
- Открытые переломы лучевой кости фиксируются внешними дистракционными аппаратами.
- Полные переломы тела луча, если 2-3 кратная репозиция оказалась неэффективной, фиксируются спицами.
- Сопутствующие перелому лучевой кости повреждения магистральных кровеносных сосудов, нервов и мягких тканей.
- Случаи патологических переломов, вызванных опухолевым процессом, крайне замедленной консолидации костной ткани, несращение или образование ложного сустава хоть и случаются у детей очень редко, но также, как и у взрослых, требуют хирургического исправления.
К сведению. Надеемся, что через несколько лет начавшаяся недавно практика использования биодеградирующих материалов для детского остеосинтеза станет более доступной широким слоям населения. Их преимущества неоспоримы. По инструкции они бесследно рассасываются в течение 1-2 лет и освобождают ребёнка от перенесения операции по их извлечению.
И в заключение статьи посмотрите короткое тематическое видео, которое будет информационно полезно не только для родителей детей, получивших слом луча, но и для взрослых людей с подобного рода повреждениями.
Источник
