Перелом головки лучевой кости локтя у ребенка
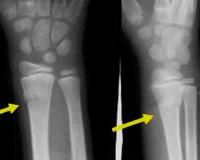
Перелом лучевой кости у детей – это нарушение целостности нижней, реже средней или верхней трети одной из двух костей предплечья, расположенной со стороны большого пальца. Сопровождается болью, отеком, ограничением движений. Деформация и патологическая подвижность присутствуют не всегда, клиническая картина может быть сглаженной, напоминать ушиб. Диагноз выставляется на основании анамнеза, данных внешнего осмотра, результатов рентгенографии, УЗИ. В сомнительных случаях назначаются КТ, МРТ. Лечение чаще консервативное: репозиция, фиксация гипсовой повязкой. При невозможности вправления или удержания отломков производятся операции.
Общие сведения
Перелом лучевой кости у детей – один из самых распространенных переломов детского возраста. Встречаемость травматических поражений предплечья (включая повреждения локтевой кости и обеих костей), по различным данным, составляет от 25 до 53% от общего количества травм костей конечностей. Мальчики страдают чаще девочек. При своевременном обращении травмы хорошо поддаются лечению, функция конечности полностью восстанавливается. В неблагоприятном исходе возможны остаточные деформации, ограничения движений.

Перелом лучевой кости у детей
Причины
У маленьких детей основной причиной являются бытовые травмы. Дети среднего и старшего возраста чаще травмируются на улице – падают на руку во время подвижных игр, бега, катания на велосипеде, обычных или роликовых коньках. В отдельных случаях причиной становятся автодорожные происшествия, падения с высоты, драки между детьми, семейное насилие. Уровень перелома луча определяется характером травматического воздействия:
- Нижняя треть. Основная причина – падение с упором на ладонь, реже на тыльную поверхность кисти, иногда травма провоцируется ударом по дорсальной поверхности запястья.
- Средняя треть. Кость ломается при ударе по лучевой стороне предплечья.
- Верхняя треть. В качестве причины рассматривают падение на вытянутую и слегка отведенную руку.
Патогенез
Нарушение целостности кости происходит в случае, когда сила воздействия превышает ее прочностные характеристики. В классическом варианте кость ломается полностью. У детей, наряду с классическими переломами, возможны травмы, при которых кость повреждается, но надкостница остается целой. Еще одной разновидностью детского перелома является эпифизеолиз – нарушение целостности хряща в ростковой зоне. Эпифизеолиз может наблюдаться только вблизи от суставных концов кости, рядом с запястьем либо локтевым суставом.
Классификация
С учетом уровня и типа травмы у детей можно выделить следующие повреждения лучевой кости:
- В нижней трети: перелом луча в типичном месте, поднадкостничный перелом, эпифизеолиз, остеоэпифизеолиз (повреждение ростковой зоны с переходом на кость). Наиболее распространенная разновидность травм.
- В средней трети: обычный и поднадкостничный перелом. Встречается редко, что обусловлено неудобством нанесения удара по этой зоне, рефлекторным защитным сгибанием предплечья при драках и несчастных случаях.
- В верхней трети: остеоэпизифеолиз, эпифизеолиз головки, перелом шейки луча. Составляет 20-50% от общего числа переломов луча, нередко сочетается с вывихом, повреждениями других структур локтевого сустава.
Перелом Галеацци может возникать в нижней либо средней трети сегмента, характеризуется нарушением целостности луча в сочетании с вывихом головки локтевой кости в области запястья. Все переломы могут быть закрытыми или открытыми, сопровождаться либо не сопровождаться смещением костных фрагментов.
Симптомы
Переломы нижней трети лучевой кости
Чаще всего у детей наблюдается эпифизеолиз лучевой кости – поражение зоны роста, располагающейся непосредственно рядом с суставом. Возможны изолированные повреждения, сочетание с эпифизеолизом локтевой кости, отрывом шиловидного отростка. Клинические проявления зачастую сглажены. Ребенок жалуется на незначительную или умеренную болезненность, при осмотре обнаруживается локальная припухлость со стороны 1 пальца.
При сочетании с другими травмами дистального отдела предплечья отечность распространяется на весь сустав. Из-за неяркой симптоматики родители нередко рассматривают травму, как ушиб, обращаются к специалистам через несколько дней, когда становится понятно, что проявления слишком стабильные, не уменьшаются с течением времени. При выраженном смещении признаки соответствуют перелому, наблюдаются резкий болевой синдром, деформация, прогрессирующая разлитая отечность.
Поднадкостничные переломы луча располагаются чуть выше эпифизеолизов – по линии метафиза. Симптоматика скудная, боли незначительные, отечность умеренная. Важным признаком, позволяющим отличить перелом от ушиба, является болезненность при осевой нагрузке. При достаточном угловом смещении определяется видимая деформация. Обычные переломы чаще наблюдаются у детей старшего возраста. Проявления аналогичны переломам у взрослых.
Повреждение Галеацци
Ребенка одновременно беспокоит боль в средней либо нижней трети предплечья и болезненность в лучезапястном суставе со стороны мизинца. В обоих местах выявляются кровоизлияния, отек мягких тканей, деформации. Нарастающая отечность обуславливает высокую вероятность развития осложнений.
Диафизарные переломы лучевой кости
Клиническая картина неяркая. Присутствуют жалобы на боль, усиливающуюся при движениях, особенно вращении кисти. При поднадкостничных повреждениях может быть заметна угловая деформация, при полных переломах в зоне травмы может прощупываться «ступенька». Патологическая подвижность и костный хруст обнаруживаются крайне редко, поскольку костные фрагменты удерживаются в фиксированном положении за счет межкостной мембраны и неповрежденной локтевой кости.
Переломы шейки и головки лучевой кости
Возможны поражения на всем протяжении от головки до шейки, но в клинической практике преобладают переломы на границе этих анатомических образований. Из-за внутрисуставного расположения клиника выражена достаточно ярко. Дети жалуются на боль в суставе, преимущественно в зоне локтевой ямки. Сустав отечный, его контуры сглажены, все виды движений ограничены. Наибольшее ограничение отмечается при попытке развернуть руку ладонью кверху. Крепитация отсутствует.
Осложнения
К числу ранних осложнений относятся сдавление нервов и сосудов, развитие компартмент-синдрома из-за нарастающего отека конечности. Негативные последствия чаще наблюдаются при переломе Галеацци, но могут встречаться и при других повреждениях, особенно сопровождающихся значительным смещением. Настораживающими признаками являются нарушения чувствительности и движений, ослабление или исчезновение пульса, прогрессирующие мучительные боли в дистальных отделах конечности.
Поздние осложнения включают уменьшение объема движений, остаточные деформации, замедление роста лучевой кости с развитием лучевой косорукости. Серьезным осложнением, ограничивающим трудоспособность, является контрактура Фолькмана, возникающая на фоне длительно сохраняющегося компартмент-синдрома.
Диагностика
Постановка диагноза осуществляется детским врачом-травматологом. Определение характера травмы базируется на жалобах, данных объективного осмотра, дополнительных исследований. При стертой клинической симптоматике повышается значимость визуализационных методик. Для подтверждения диагноза назначаются:
- Рентгенография. Является базовым исследованием, позволяет обнаруживать обычные и поднадкостничные переломы, но может быть малоинформативной при эпифизеолизе. В зависимости от уровня повреждения производится рентгенография костей предплечья, лучезапястного либо локтевого сустава в двух проекциях.
- Ультрасонография. УЗИ сустава – доступный и информативный метод исследования при подозрении на эпифизеолиз. Позволяет оценивать состояние хрящевой ткани, которая плохо просматривается на рентгеновских снимках. Дополнительным преимуществом метода является его функциональность – возможность оценить состояние зоны поражения при различных положениях конечности.
- КТ и МРТ. Методики назначаются на заключительном этапе обследования при недостаточной информативности базовых исследований. Дают возможность изучить область повреждения в различных плоскостях, создать трехмерную модель пораженной зоны.
Лечение перелома лучевой кости у детей
Помощь на догоспитальном этапе
Руку фиксируют с помощью косыночной повязки. При тяжелых травмах диафиза и верхней части производят иммобилизацию шиной с захватом двух соседних сегментов: кисти и плеча. При наличии ран и ссадин накладывают асептическую повязку. К зоне поражения прикладывают холод: пакет со льдом, завернутый в полотенце, грелку с холодной водой.
Мочить область перелома (прикладывать мокрые салфетки, полотенца) не рекомендуется, это плохо влияет на состояние кожи. При сильных болях дают анальгетик в дозе, соответствующей возрасту. Ребенка немедленно доставляют в специализированное медицинское учреждение.
Консервативная терапия
Лечение чаще амбулаторное. Госпитализация требуется при открытых повреждениях, признаках сдавления сосудов и нервов, значительном отеке, сочетании с иными травмами, неэффективности репозиции, невозможности удержания костных фрагментов в правильном положении. При переломах без смещения накладывают гипсовую повязку. При наличии смещения осуществляют репозицию.
В сложных случаях для предупреждения повторного смещения производят чрескожную фиксацию отломков. Детям старшего возраста манипуляцию выполняют под местной анестезией, у пациентов младшей возрастной группы применяют общий наркоз. Последующее консервативное лечение проводят с использованием следующих методов:
- Охранительный режим. Рекомендуют сохранять возвышенное положение конечности, исключить нагрузку на руку. Продолжительность иммобилизации зависит от вида перелома, в большинстве случаев составляет от 2 до 4 недель.
- Обезболивание. Требуется в первые дни после травмы. Чаще производится с помощью пероральных анальгетиков. При стационарном лечении тяжелых повреждений, после операций на лучевой кости возможно внутримышечное введение.
- Физиотерапия. На начальном этапе назначают УВЧ для уменьшения отека и воспаления. Затем применяют парафин, озокерит. Тепловые процедуры дополняют комплексами ЛФК.
Хирургическое лечение
При переломах луча у детей хирургические вмешательства требуются нечасто. Проводятся:
- Диафизарные переломы. Операция показана при сохраняющемся смещении по ширине более 1/3 диаметра кости, угловом смещении свыше 10 градусов. Металлоостеосинтез выполняется редко, фрагменты чаще фиксируют кетгутовой нитью либо внедряют один отломок в другой. Иногда используют дополнительную чрескожную фиксацию спицей.
- Переломы верхней части луча. Традиционная фиксация головки или шейки луча спицей почти в половине случаев влечет за собой ограничения движений в отдаленном периоде. Хорошие результаты отмечаются при использовании эластичных титановых гвоздей, биодеградируемых спиц и винтов.
- Переломы нижней части луча. В качестве показаний рассматриваются смещение по ширине на треть, угловое смещение 15-20 градусов. Фиксация осуществляется с использованием тех же способов, что при диафизарных переломах.
Прогноз
Прогноз в подавляющем большинстве случаев благоприятный. Переломы луча хорошо срастаются, образование ложных суставов нехарактерно. Небольшие угловые смещения у детей устраняются самостоятельно по мере роста кости. Деформации, ограничения функции конечности, другие последствия возможны при отсутствии репозиции, позднем обращении за медицинской помощью, развитии осложнений.
Профилактика
Основной профилактической мерой является исключение причин травмы путем создания безопасной среды, обучения детей основам правильного поведения дома и на улице. Родителям рекомендуют проявлять повышенную настороженность при жалобах детей на боли в типичных областях, даже если эти жалобы не соответствуют классической картине перелома.
Источник
Переломы головки лучевой кости встречаются во всех возрастных группах, они, как правило, происходят у взрослых (85% от 20 до 60 лет) и чаще у женщин и составляют 1/3 всех переломов в локтевом суставе.
Анатомия перелома головки лучевой кости
Как же устроен локтевой сустав. Лучевая кость в нем сочленяется с плечевой и проксимальным отделом локтевой кости. Этот сустав позволяют сгибать и разгибать предплечье, а так же пронацию (разворот ладони вниз) и супинацию (разворот ладони вверх) предплечья.
Головка лучевой кости покрыта суставным хрящем. Что обеспечивает скольжение суставной поверхности в двух плоскостях, что крайне важно для локтевого сустава. Таким образом, суставные переломы с посттравматическим артрозом могут привести к механическому препятствию для движений.
Так же головка является важным стабилизатором локотевого сустава.
Перелом головки лучевой кости, помимо резкой боли, характеризуется:
- значительным снижением подвижности локтевого сустава, в том числе пассивных и ротационных движений,
- гемартрозом,
- деформациями наружной поверхности, локтевого сустава.
При подозрении на перелом головки лучевой кости локтевого сустава, необходимо исключать возможность переломовывиха головки лучевой кости, сопровождающегося нарушением межкостной мембраны. Поэтому при подозрении на перелом, должны быть подвергнуты обследованию и смежные суставы.
Большинство переломов головки лучевой носят изолированный характер, но иногда сопровождаются следующими повреждениями:
- перелом венечного отростка локтевой кости
- разрыв коллатеральной связки локтевого сустава
- разрыв межкостной мембраны
- Переломо-вывих Голиацци
Такая травма, сопровождающаяся также переломом головки плечевой кости, может протекать с повреждением медиальных боковых связок и переломом локтевых костей с их укорочением.
Причины и механизм перелома головки лучевой кости
Как правило перелом, происходит в результате непрямой травмы, а в результате падения на вытянутую руку с минимальным или умеренным сгибанием в локтевом суставе при пронации предплечья. Основная осевая нагрузка в таком случает идет на луче-плечевоое сочленение. При травме возникает столкновение головки лучевой и блока плечевой кости. Прямой удар в область головки лучевой кости очень редко может вызвать её перелом.
Симптомы переломов головки лучевой кости
При данной травме наблюдается:
- острая болезненность, локализующаяся в области локтевого сустава,
- отек области локтевого сустава,
- ограничение сгибания и/или разгибания предплечья,
- острые боли при осевом давлении на руку.
Диагностика переломов лучевой кости
Диагностика травмы локтевого сустава начинается с опроса пациента. Врач должен выяснить каков был механизм травмы. Оценить есть ли видымые деформации, отек, крепитация ксотных отломков (хруст), подкожное кровоизлияние (если перелому 2 и более дня), т.е. сиптомы характерные для перелома.
Практически во всех случаях повреждения локтевого сустава выполняется рентгенография. Как правило, в прямой и боковой проекциях, хотя в косой проекции головка лучевой кости очень хорошо визуализируется. Если травма была незначительная и на рентгенограммах мы видим нормальное расположение головки лучевой кости, то диагноз перелома ставится под сомнение.
Переломы головки лучевой кости часто могут быть без смещения и поэтому их легко пропустить на простых рентгенограммах. Даже если перелом не видно на рентген снимке, это не значит что его нет. Через 7 дней необходимо выполнить контрольные рентгенограммы, для исключения перелома. Именно за это время происходит резорбция места перелома и его можно отчетливо увидеть на снимках.
Внутрисуставные переломы обязательно попровождаются кровоизлиянием в сустав, что можно определить на УЗИ.
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) используются в диагностике сложных переломов головки лучевой кости, а также для предоперационного и послеоперационного ведения.
Классификация переломов головки лучевой кости
Исторически сложилось так, что переломы головки лучевой кости были разграничены в соответствии с классификацией Mason, в которой выделяют три типа повреждения:
1. Краевой перелом(без смещения и движения отломков).
2. Краевой перелом(со смещением и движением отломков).
3. Многооскольчатый (при котором в процессе участвует вся головка лучевых костей).
(Четвертый тип был добавлен, чтобы обозначить перелом головки с вывихом.)
4. Перелом, сопровождающийся вывихом костей предплечья.
Так же выделяют перелом Эссекс-Лопрести (Essex-Lopresti),описанный в 1951 г. Он характеризуется многооскольчатым переломом головки лучевой кости, разрывом дистального лучелоктевого сочленения и вывихом головки локтевой кости в направлении запястья.
И так называемую страшную триаду локтя (вывих костей предплечья, перелом венечного отростка и перелом головки лучевой кости).
Как правило только перый тип переломов не требует хирургического вмешательства.
Лечение переломов головки лучевой кости
Основными задачами терапии при данной травме можно назвать:
- восстановление возможности ротационного движения,
- восстановление всего объема движения и предплечий и локтей,
- проведение профилактики возможности раннего возникновения артрозов локтевых суставов.
Тактика лечение основывается на степени смещения, размера фрагментов и наличия внутрисуставного компонента при переломах головки лучевой кости. И зависит от типа приведенной выше классификации.
Консервативно лечатся переломы головки локтя без смещений. Для данного вида лечения применяется иммобилизация при помощи гипса, пластиковой полимерной повязкой и жестким ортезом.
Иммобилизация проводится сроком не более 3-х недель в положении сгибания руки в локтевом суставе под углом 100-110 градусов и супинации (разворот ладони кверху) предплечья под углом 45 градусов!!! Локтевой сустав очень “капризен” в отношение длительности иммобилизации. Так по данным исследований и личного опыта, заверяю вас, что разработать локтевой сустав до полного объема движений после нахождения в гипсе более 3-х недель катастрофически сложно.
По истечении трех недель гипс или полимерный бинт срезают или заменяют шарнирным отрезом для начала разработки движений в локтевом суставе.
Хирургическое лечение переломов головки лучевой кости применяется, когда:
- наблюдается открытый перелом,
- консервативное лечение не дает результата,
- наблюдается сегментарный перелом,
- имеется сложный перелом,
- наблюдается перелом с отсутствием возможности проводить движения локтевым суставом в результате смещения,
- при повреждении Голеацци.
Фиксация отломков или эндопротезирование головки лучевой кости, как правило, осуществляется через задне-латеральный доступ (Кохера), между локтевым разгибателем запястья и локтевой мышцей. В положении пронации предплечья с отведением и защитой лучевого нерва во время операции.
При данном виде лечения используются:
- эндопротезирование,
- накостный остеосинтез,
- резекция головки лучевых костей,
- установка спиц Киршнера.
Удаление головки лучевой кости происходит при тяжелых переломах с наличием множества осколков и отломков. При этом у пациентов отмечается вальгусная нестабильность и боль. Тем не менее, данный метод широко используется в России, ввиду отсутсвия опыта эндопротезирования головки лучевой кости у хирургов или чаще ввиду отсутсвия эндопротеза в медицинском учреждении. Не многие пациенты имеют финансовую возможность приобрести протез за свой счет.
Реабилитация после перелома
Сразу после уменьшения болей в области перелома, врачами разрешаются умеренные движения в локтевом суставе. Спортсменам категорически запрещено проводить реабилитацию с использованием чрезмерных нагрузок при разработке сустава во избежание повторного травмирования. Только после консолидации перелома головки лучевой кости можно проводить мероприятия по разработке с умеренной нагрузкой.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
| Лечение переломов головки лучевой кости | Цена, руб |
|---|---|
| Остеосинтез переломов головки лучевой кости | от 38 000 |
| Проводниковая анестезия | от 3 000 |
| Перевязка, снятие швов | от 500 |
Источник
