Перелом голени через 2 месяца
Лечение переломов голени является одной из часто встречаемых задач на жизненном пути травматолога. Переломы голени чаще всего являются высокоэнергетическими, то есть появляются вследствие падения с высоты, дорожно-транспортных происшествий, скручивания тела вокруг фиксированной голени (например когда нога застряла между камнями или зафиксирована горнолыжным ботинком а тело скручивается в сторону). Низкоэнергетические переломы возможны у бабушек и дедушек с остеопорозом. Чаще всего ломаются сразу обе кости голени. В зависимости от места где сломана кость можно выделить переломы верхней средней и нижней трети голени, кроме того отдельно выделяют переломы суставных концов образующих коленный и голеностопный суставы, переломы лодыжек, так называемые переломы пилона, но об этом мы вам расскажем в других статьях.
Симптомы перелома голени.
Симптомами перелома голени являются выраженная боль, невозможность наступить на ногу, а чаще всего невозможность придать своему телу какое либо положение кроме лежачего. При переломах диафиза голени (верхнейсреднейнижней трети) часто определяется видимая глазу деформация, иногда костные отломки просто торчат под кожей или даже перфорируют её, переводя перелом в разрыд намного более тяжёлых, открытых переломов. Если вы оказываете помощь кому то у кого по вашему мнению может быть сломана голень, надо постараться осторожно зафиксировать её при необходимости транспортировки, так как при передвижении тела перелом может перестать быть закрытым из-за того что отломки повредят кожу и встретятся с окружающей средой. Сразу после перелома а также в течение 2-3 дней будет нарастать отёк и появится гематома, так как кость хорошо кровоснабжается и из перелома в окружающие мягкие ткани выделится значительное количество крови.
Диагностика перелома голени.
В диагностике переломов голени любой локализации наибольшее значение по прежнему остаётся за рентгеном. При внутрисуставных переломах часто может потребоваться компьютерная томография для лучшей визуализации.
Лечение переломов голени.
Лечение переломов голени в большинстве случаев оперативное, так как часто не удаётся добиться адекватного сопоставления костных фрагментов и избежать вторичной деформации в гипсе. Кроме того длительные сроки иммобилизации (12 недель и более) приводят к формированию контрактур в смежных суставах, выраженной мышечной атрофии, что значительно затрудняет последующую реабилитацию.
Хирургическое лечение переломов голени чаще всего протекает по одному из следующих сценариев: закрытая репозиция, остеосинтез штифтом с блокированием, открытая репозиция, остеосинтез пластиной и винтами, а также лечение открытых переломов аппаратами внешней фиксации. Возможно использование нескольких техник одновременно в комбинации или последовательный переход от одной техники к другой.
Клинический пример.
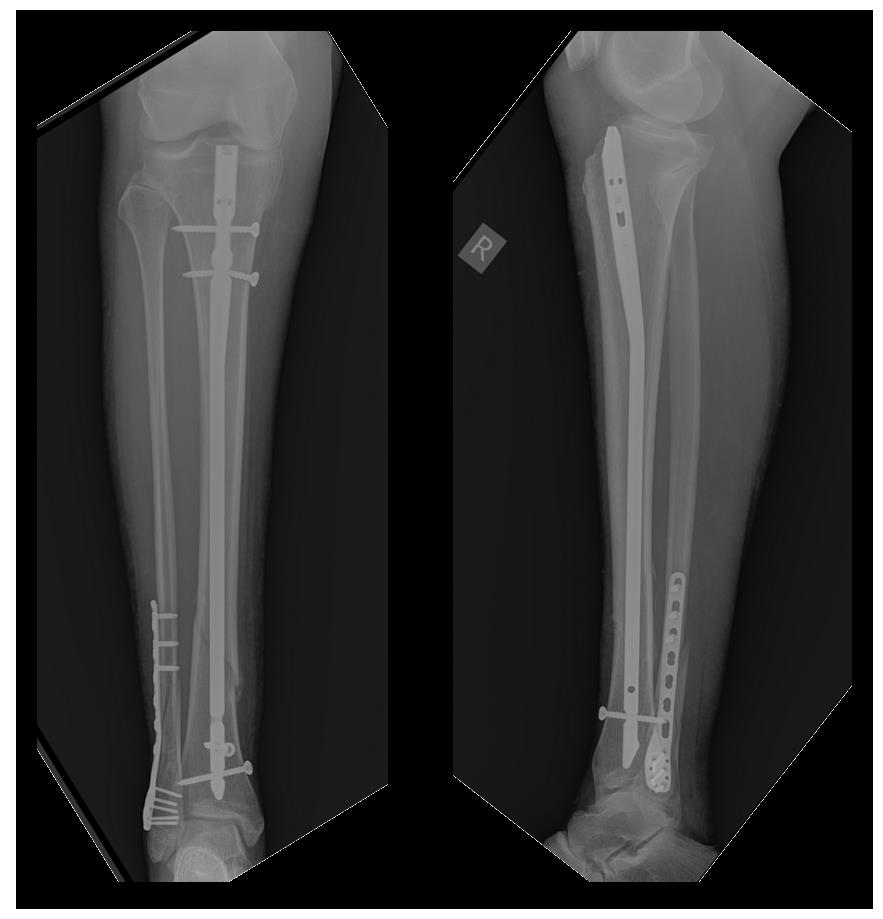
Пациент Г. 56 лет, упал на даче со стремянки, получил закрытый перелом обеих костей правой голени со смещением, госпитализирован в К+31 страховой компанией. В день поступления проведено полное предоперационное обследование пациента, наложено скелетное вытяжение, госпитализированв отделение.
В тот же день выполнен остеосинтез перелома большеберцовой кости штифтом с блокированием, малоберцовой кости пластиной и винтами. Активизирован на вторые сутки. На третьи сутки в удовлетворительном состоянии выписан на амбулаторное долечивание.
Через 6 недель после операции разрешена осевая нагрузка на конечность. Перелом сросся через 12 недель после операции в удовлетворительном положении.

Пациент полностью активизирован, ходит без дополнительной опоры не хромая, боли не беспокоят. Внимательный читатель сможет заметить
Второй клинический пример.
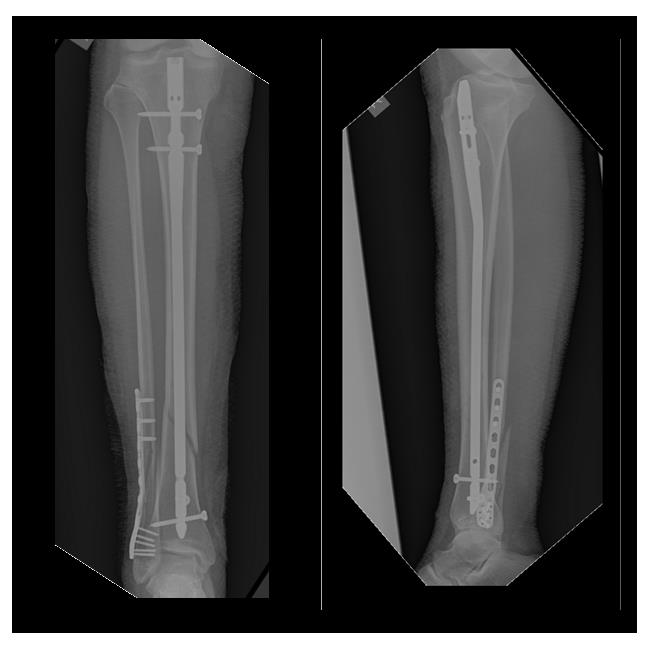
Пациентка Б. 62 лет, страдающая остеопорозом, получила перелом обеих костей правой голени в нижней трети в январе 2017 года. После предоперационного обследования в день обращения выполнен остеосинтез перелома 2 пластинами. Пациентка выписана через 4 дня после обращения.
Рентгенконтроль после операции.
Рентген-контроль через 3 месяца после операции, определяется консолидация переломов.
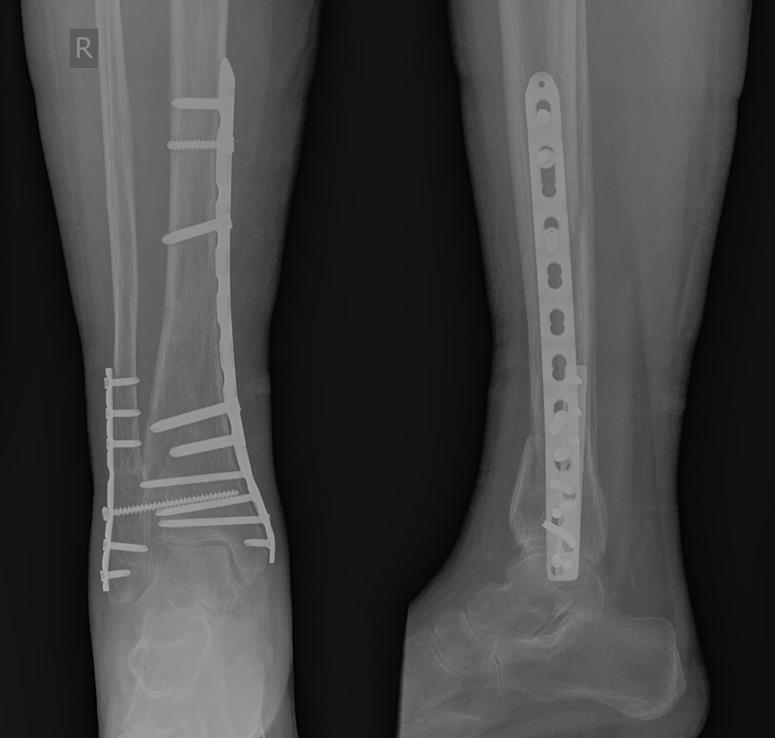
Рентгенконтроль через 6 месяцев после травмы, определяется полная консолидация переломов.
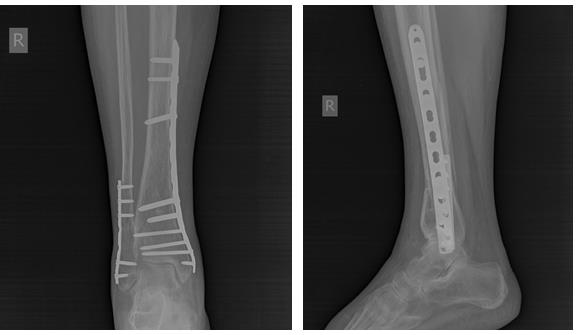
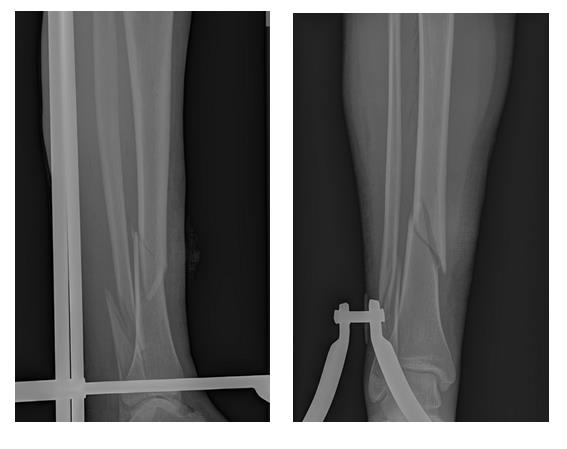
Но на этом злоключения нашей пациентки не закончились. Повторная травма, падение в быту на область правого коленного сустава. Рентгенограммы при обращении. Определяется оскольчатый перелом верхней трети правой голени.
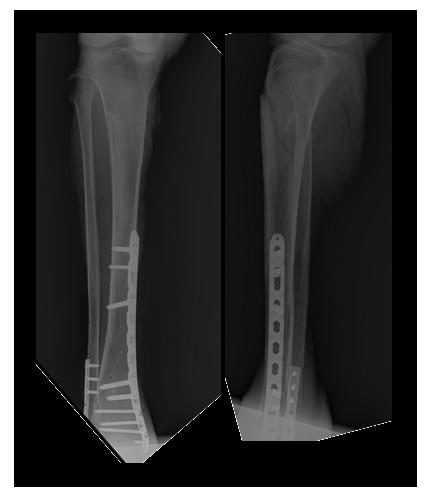
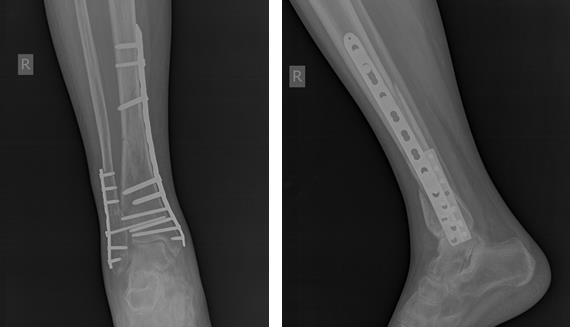
После предоперационного обследования на 2-й день после госпитализации выполнена операция, открытая репозиция, остеосинтез перелома верхней трети большеберцовой кости пластиной и винтами. Пациентка выписана на 5 день после госпитализации в удовлетворительном состоянии.
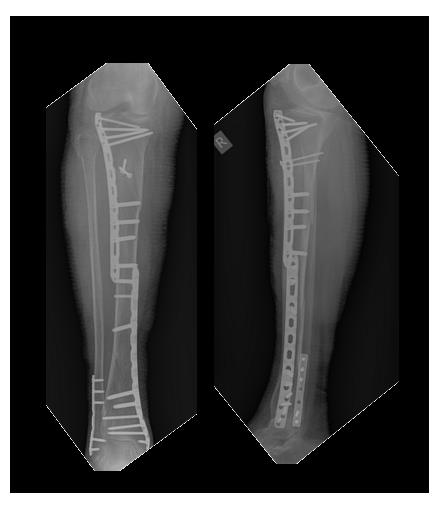
Переломы консолидировались, пациентка проходит лечение по поводу тяжёлого остеопороза у эндокринолога.
Источник
Голень – это часть ноги, расположенная между коленным и голеностопным суставами. Состоит из двух трубчатых костей – малой и большой берцовой. На большеберцовую кость приходится большая часть нагрузки и веса тела. Малоберцовая кость выполняет поддерживающую функцию и увеличивает устойчивость голени. Обе кости соединены между собой связками и межкостной мембраной.
Перелом обеих костей голени – травма, встречающаяся в 10% случаев. От его локализации и характера зависит тактика и длительность лечения. Причиной травмы становится прямой удар по голени, падение с высоты, резкое скручивание ноги, сильный удар ногой о предмет. В большинстве случаев при переломе большой берцовой кости малая берцовая не выдерживает нагрузки и ломается следом за ней.
Классификация переломов костей голени
Различают следующие виды переломов голени:
- По характеру поражения:
- открытый перелом костей голени (рваная рана, видно часть кости, мягкие ткани голени повреждены);
- закрытый перелом костей голени (целостность кожи не нарушена).
- По характеру смещения:
- перелом костей голени со смещением (отломки костей смещаются относительно оси костей, требуется сопоставление и фиксация);
- перелом костей голени без смещения (отломки сохраняются в правильном положении, сопоставление не требуется).
- По количеству переломов:
- единичный перелом (кость сломана только в одном месте);
- множественный перелом (кость сломана в нескольких местах или сломаны обе кости).
- По форме края отломка кости:
- ровный;
- оскольчатый.
- По линии излома:
- прямой (кость сломана по прямой линии);
- косой (перелом произошел по диагонали);
- винтообразный или спиралевидный (кость сломана по спирали).
- По вовлеченности сустава
- внутрисуставные переломы (кость сломана с повреждением сустава);
- внесуставные переломы (сломано тело кости, сустав не поврежден).
- По локализации перелома
- перелом верхней трети голени – проксимальный перелом (повреждается шейка и головка, бугристость и мыщелки);
- перелом средней трети голени – диафизарный перелом (встречаются в 10-13% случаев, часто осложняются смещением, сложно поддающимся сопоставлению. После вправления высока вероятность повторного смещения);
- перелом нижней трети голени – дистальный перелом (трех-, двухлодыжечный перелом).

Признаки и симптомы перелома костей голени
Далее перечислены основные признаки и симптомы перелома голени:
- интенсивная боль и отек;
- покраснение или посинение голени;
- невозможность пошевелить ногой;
- заметно укорочение или деформация формы голени;
- часто присутствует аномальная подвижность костей;
- при нажатии на голень слышится хруст;
- при открытом переломе из раны видны концы кости;
- иногда онемение и покалывание в нижней части голени и в стопе.

Диагностика перелома костей голени не является сложной: травматолог осуществляет осмотр и направляет на рентген, после чего ставит окончательный диагноз. Иногда может потребоваться МРТ, если перелом осложнен сопутствующими повреждениями мягких тканей, сосудов или нервов или раздроблением кости.
Консервативное лечение перелома костей голени
Лечение перелома костей голени может осуществляться консервативным и хирургическим методом.
Консервативное лечение перелома голени применяется при косых, оскольчатых, винтообразных, поперечных переломах, при переломах со смещением, которое можно устранить без хирургического вмешательства и переломах без смещения. При необходимо проводится репозиция отломков кости и накладывается гипсовая повязка.

Назначается медикаментозная терапия: прием обезболивающих, противовоспалительных средств и витаминов. После снятия гипса назначается массаж, физиотерапия и ЛФК. Постепенная физическая нагрузка допускается в среднем через 8-10 недель со дня получения травмы.
Если костные отломки существенно смещены, и нет возможности выполнить репозицию, делается скелетное вытяжение, которое длится до двух месяцев. Также при лечении перелома голени порой необходимо хирургическое вмешательство и установка аппарата Илизарова. После вытяжения легкая нагрузка на ногу разрешается только спустя три месяца после получения травмы. Назначается ЛФК и массаж для восстановления функции голени.
Лечение закрытого перелома костей голени без смещения
Перелом голени без смещения – самая легкая форма травмы. Консервативная терапия заключается в наложении гипса и назначении физиотерапевтических процедур, которые ускоряют процесс регенерации. С образованием костной мозоли назначается лечебная физкультура, цель которой предотвратить атрофию мышечной ткани, улучшить кровообращение и восстановить полную амплитуду движений.

Как правило, при закрытом переломе без смещения не возникает осложнений и последствий. Кость хорошо срастается, и восстановиться удается через 4-6 месяцев.
Лечение закрытого перелома костей голени со смещением
Лечение перелома голени со смещением предполагает сопоставление отломков кости. Для этого делается скелетное вытяжение за пяточную кость или проводится операция в зависимости от степени тяжести перелома. При хирургическом вмешательстве фиксация костей осуществляется при помощи металлических пластин, винтов или установки аппарата Илизарова.

После операции накладывается гипс, если делалось вытяжение – гипсовую повязку накладывают через 1-1,5 месяца. Периодически делается рентген для проверки состояния костной мозоли и своевременного предотвращения/устранения повторного смещения. Гипс снимается через 2-4 месяца, после чего начинается восстановительный период, включающий занятия ЛФК.
Хирургическое лечение перелома костей голени
Операция при переломе голени проводится в тех случаях, когда перелом невозможно вылечить консервативным путем, при множественных переломах с существенным смещением отломков, при повреждении сосудов и нервов, при открытых переломах, при сильных хронических болях после завершения консервативного лечения.

Остеосинтез при переломе голени осуществляется с применением специальных фиксаторов (винтов, болтов, пластин, штифтов, аппарата Илизарова и пр.). Как правило, результат лечения и скорость восстановления зависят от выбранного метода остеосинтеза. В послеоперационный период накладывается гипсовая повязка на срок до 2-2,5 месяцев.
Лечение открытого перелома костей голени
Открытый перелом голени – это разновидность травмы, при которой костные отломки видно снаружи через порванную кожу. Лечение такого вида перелома осуществляется только оперативным путем. Открытую рану промывают, обеззараживают, освобождают от пыли и мусора, сопоставляют фрагменты кости, фиксируют, устраняют повреждения мягких тканей, нервных стволов и накладывают шов. Если использовались металлические фиксаторы кости, тогда сразу после операции накладывают гипсовую повязку для обездвиживания ноги. Назначается антибиотиковая терапия. После успешного срастания кости делается повторная операция по удалению металлических фиксаторов. Затем начинается реабилитация.

Лечение ложного сустава после перелома костей голени
При срастании кости в норме формируется костная мозоль, которая впоследствии замещается костной тканью. Однако бывают патологические случаи, когда трубчатая кость не срастается. Спустя время края отломков сглаживаются и формируют ложный сустав, или псевдоартроз, который считается осложнением перелома. Не редко в месте перелома кости формируется тонкая хрящевая прослойка и скапливается жидкость, вокруг которых формируется так называемая суставная капсула.
Ложный сустав после перелома голени лечится преимущественно хирургически. Консервативная терапия заключается в использовании медикаментов и физиотерапии, действие которых направлено на стимулирование срастания кости и, как правило, оказывается неэффективной.

Хирургическое вмешательство проводится с целью восстановления целостности кости и устранения деформации. После операции назначается реабилитация, в том числе ЛФК, которое направлено на повышение тонуса мышц, улучшение местного кровообращения и восстановление функции голени.
Скелетное вытяжение и аппарат Илизарова при переломе костей голени
При переломе голени скелетное вытяжение может быть как самостоятельным методом лечения, так и первым этапом в сопоставлении костных отломков. Вытяжение предполагает использование местной анестезии, введения через пяточную кость спицы, которую натягивают при помощи скоб. Для вытяжения на спицу вешается груз весом до 8 кг, и через каждые 30 минут делается движение для возвращения кости на место. После того как удастся сопоставить отломки кости, вес груза уменьшается до 3-5 кг для удержания кости в правильном положении. В течение процесса вытяжения делается контрольный рентгеновский снимок.

Первые три недели ежедневно контролируется положение ноги для предотвращения повторного смещения.
При переломе голени часто используют аппарат Илизарова для сопоставления и удержания отломков и правильного срастания кости. Установка аппарата Илизарова может осуществляться и после скелетного вытяжения. Приспособление устанавливается хирургическим путем. Метод эффективен, но имеет недостаток – высокую вероятность инфицирования проколов в голени.
Реабилитация после перелома костей голени
Полноценная реабилитация после перелома голени начинается после снятия гипса. При этом некоторые мероприятия проводятся в период ношения гипса, включая ЛФК, массаж и физиотерапевтические процедуры. Ходьба разрешается только с использованием костылей для адаптации сустава к нагрузкам. ЛФК при переломе голени состоит из комплекса силовых упражнений и растяжки.
Ранняя нагрузка на ногу позволяет нормализовать кровообращение, предотвратить развитие дегенеративных процессов в тканях, остеопороза и контрактуры суставов.

Восстановление после перелома голени также включает в себя массаж. В период ношения гипса массаж проводится на участках, свободных от гипсовой повязки. Кроме этого, врач в обязательном порядке назначит комплекс физиопроцедур.
Массаж после перелома костей голени
- см. массаж после перелома костей голени
Комплекс упражнений при переломе костей голени
- Упражнения для голеностопного сустава после перелома голени
- Упражнения для коленного сустава после перелома голени
Сроки восстановления после перелома костей голени
Как правило, минимальный срок восстановления после перелома голени составляет 2 месяца. Это время формирования костной мозоли, которая дает возможность ходить на костылях. После снятия вытяжения в течение двух месяцев пострадавший ходит только на костылях. Затем нагрузка на ногу постепенно повышается – костыли заменяются тростью. Лечение перелома путем постоянного вытяжения растягивается в среднем на полгода. В это время лечение дополняется гимнастикой для укрепления мышц и предотвращения атрофии.
Быстрее всего восстановление проходит при переломе без смещения. После травмы полное восстановление происходит к 3-5 месяцу. Лечебная гимнастика длится от одного до трех месяцев.

Если у пострадавшего был диагностирован винтовой перелом голени со смещением, то лечение проходит оперативным путем с установкой металлического штифта. Реабилитация начинается сразу после операции – назначается ЛФК. Через 2,5 месяца нагрузка повышается. Сам же штифт удаляется спустя 1,5-2 года после хирургического вмешательства.
Последствия и возможные осложнения перелома костей голени
Основные осложнения при переломе голени заключаются в повреждении сосудов и нервов. Это способствует нарушению кровообращения и чувствительности в голени. Одним из наиболее опасных осложнений является жировая эмболия. Патология возникает вследствие попадания частиц жира из костномозгового канала в кровоток. В результате происходит закупоривание сосуда.
При открытом переломе или после установки аппарата Илизарова возрастает риск инфицирования костной ткани, что становится причиной развития остеомиелита, который опасен растворением костных фрагментов. Также возможные последствия использования аппарата Илизарова – травмирование сосудов, нервов и искривление кости (из-за слабой фиксации), что может повлечь за собой появление хромоты.

Заключение
Кости голени могут ломаться в разных местах. Это обусловливает различные методы терапии. Поскольку перелом голени без смещения случается редко, то первоочередной задачей является сопоставление костных отломков. Это делается с использованием металлических конструкций. После репозиции отломков накладывается гипс, и назначается комплекс реабилитационных мероприятий для предотвращения осложнений и восстановления функции голени.
Источник
Сколько срастается перелом, зависит от степени тяжести полученной травмы, возраста пациента и соблюдения всех врачебных предписаний во время восстановительного периода.
У людей пожилого возраста срок срастания костной ткани значительно больше по причине недостаточного количества кальция в организме и возрастных изменений, которые затягивают процесс восстановления всего организма.
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
фаланги пальцев – 22 дня;
кости запястья – 29 дней;
лучевая кость – 29-36 дней;
локтевая кость – 61-76 дней;
кости предплечья – 70-85 дней;
плечевая кость – 42-59 дней.
Сроки заживления переломов нижних конечностей:
пяточная кость – 35-42 дня;
плюсневая кость – 21-42 дня;
лодыжка – 45-60 дней;
надколенник – 30 дней;
бедренная кость – 60-120 дней;
кости таза – 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
Полные. Кость в таких случаях разъединяется на несколько частей.
Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства – фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
Нарушение метаболизма.
Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Как ускорить срастание костей?
Чтобы процесс восстановления кости происходил быстрее, следует получить адекватное лечение, обеспечить пациенту правильное питание, прием витаминных комплексов, обогащенных кальцием, витамином D. Источником последнего компонента являются куриный желток и солнечные лучи.
Процесс срастания костей после перелома, не в последнюю очередь зависит от количества кальция в организме («строительного» минерального элемента для костной ткани). Для повышения концентрации данного элемента в организме пациенту назначаются специальные медицинские препараты. В обязательном порядке корректируется питание, основу рациона должны составлять молочные продукты.
Пациентам с повреждением костей рекомендована физическая активность уже через несколько суток после травмы. Физические упражнения можно разделить на занятия в период иммобилизации и активность в период постиммобилизации.
В то время, когда наложен гипс, нагрузка дается для профилактики застойных процессов. Выполняются следующие упражнения:
идеомоторные упражнения – мысленное сохранение двигательной активности в поврежденной зоне;
упражнения для свободных мышц для сохранения активности и профилактики мышечной атрофии;
статические упражнения для поддержания тонуса;
упражнения для противоположной конечности.
Тщательное выполнение всех этих пунктов обязательно ускорит процесс восстановления, а кость срастется быстро и правильно.
Источник
