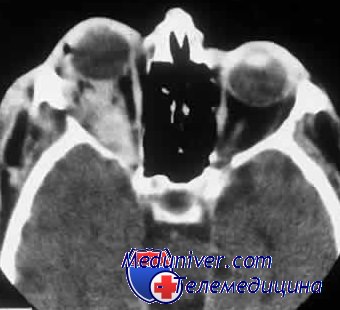
Перелом глазницы у ребенка

Перелом глазницы у ребенка
Переломы глазницы часто сопровождаются повреждением глаза и требуют лечения у офтальмолога.
а) «Взрывные» (blow-out) переломы. «Взрывными» (blow-out) переломами называются те, при которых происходит проваливание одной из стенок глазницы, окружающих глаз. Чаще всего возникает перелом нижней стенки глазницы, но также могут встречаться повреждения медиальной стенки. У детей нередко встречаются переломы типа «крышки люка», обычно это переломы нижней стенки глазницы. «Взрывные» переломы не характерны для маленьких детей до формирования придаточных пазух носа.
1. Этиология. «Взрывные» переломы возникают либо при сдавлении глазницы, при котором увеличивается давление на ее содержимое, либо при прямой передаче энергии удара краю глазницы, костям нижней или медиальной стенок глазницы. В экспериментальных исследованиях продемонстрировано, что при таком воздействии на край глазницы возникает «взрывной» перелом ее нижней стенки.
2. Осложнения. «Взрывной» перелом может вызывать две группы осложнений. В результате пролабирования содержимого глазницы в дефект ее нижней или медиальной стенки может развиваться энофтальм. Сразу же после травмы энофтальм может оставаться незаметным из-за отека и набухания тканей, но становится видимым через 5-7 дней после травмы и должен оцениваться по прошествии этого срока. Если перелом приводит к косметически значимому дефекту, мы выполняем репозицию перелома, вправляем содержимое глазницы и восстанавливаем ее первоначальный объем.
Вторым типом осложнений является косоглазие, в том числе вызванное ущемлением или параличом глазодвигательных мышц, вертикальным смещением глазного яблока, синдромом Brown и даже повреждением черепных нервов, если удар был достаточно сильным. Ущемление нижней прямой мышцы — наиболее частая причина косоглазия после «взрывных» переломов. Мышца ущемляется дефектом нижней стенки и фиксирует глаз в положении гипотропии. Большинство пациентов жалуются на вертикальное двоение, усиливающееся при взгляде вверх.
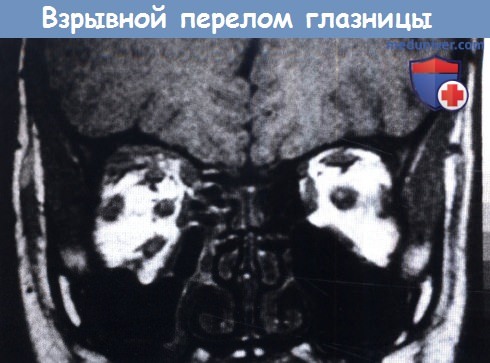
«Взрывной» перелом.
В левой глазнице видно ущемление окружающих нижнюю прямую мышцу тканей.
б) Травматическая нейрооптикопатия:
1. Этиология. Травматическая нейрооптикопатия развивается при травмах лица или головы, сопровождающихся прямым или непрямым повреждением зрительного нерва. У детей такие травмы чаще всего связаны с авариями на транспорте или спортивными травмами. Состояние приводит к односторонней или двусторонней, частичной или полной потере зрения. Чаще всего повреждение зрительного нерва происходит при травмах лобной кости, иногда даже незаметных и внешне незначительных.
Стоит упомянуть и о некоторых специфических клинических ситуациях. Пациенты с тяжелыми психиатрическими расстройствами могут пытаться самостоятельно энуклеировать собственный глаз, что может сопровождаться отрывом зрительного нерва на некотором расстоянии от глазного яблока. Если отрыв происходит в заднем отделе нерва вблизи хиазмы, то односторонняя слепота может сопровождаться височной гемианопсией парного глаза вследствие повреждения хиазмы. У пациентов, которым удается вырвать собственный глаз, часто наблюдается временный регресс психиатрической симптоматики; при повторном обострении болезни пациент может попытаться энуклеировать и свой второй глаз. Такие пациенты требуют пристального наблюдения, а их психотическая симптоматика — интенсивного лечения.
2. Диагноз и лечение. Часто при осмотре врач может обосновывать диагноз на наличии симптоматики односторонней афферентной зрительной дисфункции (афферентный зрачковый дефект, ухудшение цветовосприятия, снижение остроты зрения). К сожалению, многие пациенты, перенесшие такую травму, не в состоянии взаимодействовать с врачом для проведения обследования. При лечении травматической нейрооптикопатии мы применяем высокие дозы стероидов, например метилпреднизолон в дозе 30 мг/кг внутривенно болюсно.
Еще один метод лечения — хирургическое вмешательство, показанием для которого являются кровоизлияние в оболочки зрительного нерва (фокальное, диффузное или субпериостальное) и перелом канала зрительного нерва, сопровождающийся его компрессией. Однако отсутствуют убедительные данные, подтверждающие, что стандартное медикаментозное или хирургическое лечение пациентов с травматической нейрооптикопатией влияет на отдаленные исходы для зрения.
в) Травматическое ретробульбарное кровоизлияние. Травма глаза или глазницы иногда сопровождается кровоизлиянием в глазницу. Кровоизлияние может развиваться в результате тупой травмы, при которой, как полагают, на ретробульбарные вены и артерии воздействуют разрывающие силы. Острые предметы также могут проникать за глазное яблоко, при этом не травмируя его, и повреждать кровеносные сосуды. В такой ситуации у больного развиваются боли и признаки быстро увеличивающегося ретробульбарного объемного образования: экзофтальм, офтальмогипертензия, хемоз и ограничение подвижности глаза.
Травма — не единственная причина развития этих симптомов ретробульбарной патологии. Медленно прогрессирующие изменения могут указывать на болезнь Graves, сходная симптоматика наблюдается при таких заболеваниях, как целлюлит глазницы и травматическое каротидно-кавернозное соустье. Диагноз целлюлита ставится при наличии других признаков инфекции (покраснение, гипертермия в области патологического очага, выраженные боли). При КТ обычно выявляется синусит, распространяющийся в ретроорбитальное пространство, у пациента отмечается повышение температуры тела и лейкоцитоз.
Каротидно-кавернозное соустье подозревают при наличии пульсирующего экзофтальма и расширении (артериализации) сосудов конъюнктивы и сетчатки.
Иногда травматическое ретробульбарное кровоизлияние требует оказания неотложной помощи. При повышении внутриглазного давления и нарушения функций зрительного нерва необходимо срочно снизить давление. Для снижения внутриглазного давления мы используем ингибиторы карбоангидразы (ацетазоламид) и гиперосмотические препараты. Латеральная кантотомия и нижний кантолиз снижают ретробульбарное давление почти немедленно. Мы редко прибегаем к парацентезу передней камеры, поскольку его эффект непродолжителен, а сама манипуляция связана с риском развития катаракты или внутриглазной инфекции.
– Также рекомендуем “Нарушение зрения у ребенка при травме головного мозга”
Оглавление темы “Травма глаза у ребенка.”:
- Травма глаза ребенка при родах и амниоцентезе
- Травма века, слезных органов и переднего отдела глаза у ребенка
- Повреждение оболочек глаза у ребенка
- Передние и задние ранения глазного яблока у ребенка
- Травматическая катаракта у ребенка
- Гифема глаза ребенка – причины, диагностика, лечение
- Травма сетчатки и сосудистой оболочки глаза у ребенка
- Перелом глазницы у ребенка
- Нарушение зрения у ребенка при травме головного мозга
Источник
Глазницей (орбитой глаза) называют анатомическое углубление в черепе. Ее повреждение не является таким уж редким. Переломы глазницы являются вторыми по распространенности после перелома височной кости. Подобная травма может быть очень опасна: человеку может грозить инвалидность, частичная или полная, и утрата трудоспособности.
Важно вовремя диагностировать перелом глазницы и сразу отправиться к травмпункт, не допуская прогресса негативных последствий.
В чем опасность перелома глазницы?
Кости орбиты глаза находятся в непосредственной близости от зрительного аппарата (глазное яблоко, зрительный нерв и другие нервные окончания, отвечающие за нормальное функционирование зрения). Осколки, появляющиеся после перелома, легко могут повредить такой хрупкий орган и лишить человека возможности видеть.

Неправильное лечение и неполная диагностика способны привести к появлению гнойных очагов, способные привести к тяжелым последствиям, вплоть до смерти. Гнойные воспаления появляются из-за повреждения кожных покровов, наличия инородных тел (в т. ч. осколков кости), вовремя не удаленных хирургом, снижения защитных функций иммунной системы человека.
Основная задача для предотвращения осложнений – это полная диагностика поврежденного участка глазницы. В нее входит не только внешний осмотр врачом приемного отделения, но и рентгенологическое обследование для составления дальнейшего плана действий.
Статистика и особенности перелома глазницы
Чаще всего подобные повреждения люди получают в первые 30 лет жизни. Основные пациенты с переломом глазницы – это мужчины от 20 до 40 лет. Чуть меньше половины случаев (40%) перелома орбиты глаза сочетаются с проблемами неврологического характера. Пациенты потребуется консультация и помощь нейрохирурга.
Статистика указывает, что около 60% переломов – это так называемые «взрывные» переломы костей нижней стенки орбиты глаза.

Сложность и опасность такого повреждения костей черепа заключается в том, что оно чаще не является изолированным: кости глазницы ломаются вместе с лобной, височной и скуловой костями, а также костями носа. Они хорошо связаны между собой и при сильном давлении или ударе легко ломаются. Причем необязательно получить удар прямо в глаз, чтобы сломать саму глазницу. Достаточно повредить рядом расположенные кости.
Переломы только костей глазницы составляют 16%, остальные 84% подобных повреждений – это переломы костей глазницы и рядом расположенных костей.
Причины
Получение подобного повреждения глазницы глаза возникает вследствие нескольких причин:
- Удар острыми или тупыми предметами в область глаза или рядом расположенных костей (висок, лоб, нос). Чаще всего – это удары кулаком, полученные в драке;
- Падение;
- Ранение огнестрельным оружием;
- Дорожно-транспортное происшествие;
- Ранение на производстве (чаще — при несоблюдении правил техники безопасности).

Клинические проявления
Симптоматика перелома глазницы обычно ярко выражена. Степень ее проявления зависит от степени повреждения. К основным симптомам относят:
- Полная или частичная потеря зрения;
- Боль в области глаза: острая, проявляется сразу после нанесения повреждения;
- Двоение в глазах (диплопия);
- Снижение подвижности глазного яблока;
- Припухлость, отечность века, его сужение;
- Выпячивание глазного яблока (экзофтальм);
- Западание глазного яблока внутрь черепа (энофтальм; обычно проявляется через несколько дней после травмы);
- Синяк вокруг глаза;
- Снижение двигательной функции глазного яблока (почти не двигается);
- Кровотечение из носа;
- Птоз (опущение века);
- Черепно-мозговые травмы и другие неврологические проблемы (нервные тики, головные боли);
- Сильно расширенный зрачок, не естественный в обычном состоянии.

Все симптомы могут не проявиться. Все зависит от того, какова степень поражения, насколько большой перелом.
Диагностика
После поступления в приемное отделение в больницу (травмпункт), пострадавшему проводится визуальный осмотр. Это должен делать офтальмолог в первую очередь. Обычно еще требуется консультация хирурга (нейрохирурга), а также лор-врача, стоматолога. Окулист проверяет двигательные возможности глазного яблока, его западение или выпячивание, различные тесты на определения состояния зрения (определения остроты зрения и его возможности).
Основные методики, которые назначаются для точной диагностики – это рентгеновское обследование, компьютерная и магнитная томография. Они помогают определить степень поражения глазницу, размер и точную локализацию ее перелома, а также состояние прилегающих мышц и самого зрительного аппарата (глазного яблока и зрительного нерва).

Сочетание всех трех инструментальных обследований дают наиболее полную картину травмированного участка (до 98%) и позволяет грамотно составить план лечения.
Лечение
После грамотного диагностирования врачом (или несколькими специалистами) принимается решение об оперативном или консервативном (безоперационном) лечении при переломе орбитальной кости. Цель медицинских манипуляций при переломе глазницы – это восстановить целостность костей и функциональных возможностей зрительного аппарата и нормального зрения, предупредить инфекционные и иные воспалительные осложнения.
Самая первая помощь заключается в удалении инородных тел из поврежденного глаза, антисептической обработкой (удаления загрязненных мест и обработка дезинфицирующим раствором) и наложением повязки.
Консервативный метод лечения перелома орбиты глаза применяется при легком линейном переломе глазницы, где риск получить осложнения и столкнуться с негативными последствиями минимальный. В него входят прием лекарств (при повреждении верхнечелюстной кости проводится антибиотикотерапия) и физиопроцедуры.
Стандартный период консервативного лечения – 2 недели. Пострадавшему дается рекомендация меньше травмировать верхние дыхательные пути: стараться не сморкаться (по возможности делать это аккуратно). Иначе возможно усиление отечности и закрытие глазной щели полностью.
Но чаще требует оперативное вмешательство нейрохирургов, офтальмологов и других специалистов. Для этого есть показания:
- Повреждение зрительного нерва и серьезное ухудшение зрения;
- Западение внутрь глазного яблока (при переломе нижней стенки орбиты);
- Кровотечение;
- Сильные острые боли;
- Большой размер поврежденной области;
- Сложный перелом со множеством осколков.

Операция может пройти экстренно в первые часы после получения травмы или в течение 2 недель после перелома. На более длительный срок откладывать не рекомендуется: нарастающая фиброзная ткань не позволит качественно провести операцию.
Во время хирургического вмешательства восстанавливают костную структуру для дальнейшего нормального срастания, ставят глазное яблоко в прежнее положение, делают пластику лица при необходимости. Но даже при самой качественной операции не всегда удается полностью восстановить зрение полностью. Хрупкий зрительный аппарат страдает даже при самом незначительном переломе.
Результат после оперативного вмешательства окончательно оценивается через полгода после его проведения: проверяется состояние остроты зрения, двигательные возможности глазного яблока.
Реабилитация
Реабилитационный период длится от 2 до 6 недель. Первые дни после повреждения пострадавший находится в стационаре, оставаясь под наблюдением врачей. Далее он может проходить реабилитацию в условиях дневного стационара.
В качестве методов реабилитации назначают медикаментозную терапию (антибиотики, обезболивающие, противовоспалительные препараты), витаминную терапию (прием витаминных комплексов для повышения иммунитета), различные физиопроцедуры.
Пациенту важно соблюдать все предписания врача для ускорения процесса восстановления: принимал витамины и лекарства, проходил назначенные процедуры, соблюдал режим отдыха, не нагружал свое зрение, максимально убирая раздражающие факторы.
Перелом глазницы – это серьезная травма даже при самом небольшой степени повреждения. Человек рискует стать слепым. Чтобы избежать негативных последствий для зрения и неврологических проблем, важно своевременно обратиться к грамотным врачам, чтобы пройти полное обследование и лечение. В этом случае пострадавшему человеку с переломом орбитальной кости дается вполне благоприятный прогноз.
Источник
Перелом глазницы. Причины травм глаз детейПрямой перелом нижней стенки глазницы ассоциируется с переломом ее края, непрямой ее перелом — это изолированный перелом нижней стенки, он часто называется взрывным. Перелом нижней стенки обычно является следствием удара в орбиту (особенно в ее нижнюю боковую поверхность) предметом, превосходящим ее по размеру, например мячом, кулаком, или удара о приборный щиток автомобиля. Наиболее очевидным клиническим признаком перелома нижней стенки орбиты является ограничение взгляда вверх, дополнительными — экхимоз нижнего века, носовое кровотечение, эмфизема орбиты и гипестезия односторонней щеки и верхней губы вследствие разрыва подглазничного нерва, проходящего через нижнюю стенку глазницы. Лечение детей с острым переломом орбиты заключается в профилактике антибиотиками, назначении противоотечных средств для носа и обертывания со льдом. При ущемлении наружных глазных мышц (что проявляется в ограничении подвижности глаза и диплопии) и при образовании грыжи орбитальной клетчатки или самого глаза (в виде энофтальма) может потребоваться хирургическая коррекция.
Проникающее ранение орбиты. В этих случаях требуется внимательное обследование пострадавшего на возможное повреждение глаза, зрительного нерва или мозга. При осмотре необходимо выяснить, не осталось ли в глазу инородного тела. При проникающем ранении орбиты часты кровоизлияния в орбиту и ее инфицирование; в таких случаях требуется неотложная помощь. Жестокое обращение с детьми – это основная причина повреждения глаза или области глазницы. Проявления многочисленны и играют важную роль в установлении этого синдрома. Возможность неслучайной травмы следует предположить у любого ребенка с экхимозом или разрывом века, с кровоизлиянием в глазницу или окологлазничную область, с катарактой или смещением хрусталика, отслойкой сетчатки. Повреждения фейерверком. Повреждения, связанные с запуском фейерверка, являются самыми тяжелыми из всех повреждений глаз у детей. Примерно 20 % обращений в пункт неотложной помощи в связи с фейерверком — это повреждения глаз. В США большая часть таких случаев приходится на День Независимости. Повреждения глаз на занятиях спортом и их профилактика. Несмотря на то что спортивная травма имеет место во всех возрастных группах, гораздо больше детей и подростков, чем взрослых, занимаются видами спорта, связанными с высоким риском. Непропорционально высокая доля спортивной травмы детей обусловлена тем, что этими видами спорта занимаются больше дети, чем взрослые, а также недостаточной спортивной подготовкой детей и вероятностью того, что они пользуются несоответствующими средствами для защиты глаз. С самым высоким риском для глаз связаны виды спорта, где невозможны средства для защиты глаз, как, например, бокс, борьба и боевые искусства. Большой риск также представляют виды спорта, связанные с быстро движущимися предметами, такими как мяч или шайба, палка, ракетка или стрела (бейсбол, хоккей, лакросс, ракеточные виды спорта, стрельба из лука), а также виды спорта, допускающие агрессивный контакт (футбол, баскетбол). Самое частое повреждение глаз имевет место в баскетболе и бейсболе. В большинстве видов спорта используются защитные очки. Для баскетбола, ракеточных видов спорта и других видов спортивного отдыха, не требующих ношения шлема или защитной маски, используются формованные спортивные очки из поликарбоната, прикрепляемые к голове с помощью эластичной ленты. Для хоккея, футбола, лакросса и бейсбола существуют специальные шлемы с поликарбонатным лицевым экраном. Дети должны носить очки и под шлемом. В бейсболе шлем с очками обязателен в позициях отбивания или ловли мяча; в других позициях достаточно одних очков. – Вернуться в содержание раздела “офтальмология” на нашем сайте Оглавление темы “Болезни глаз детей”:
|
Источник