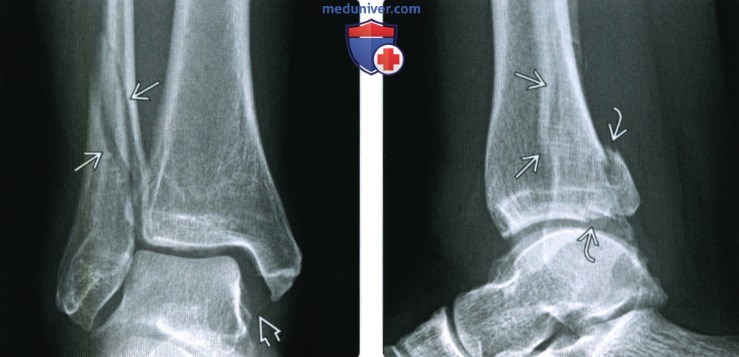
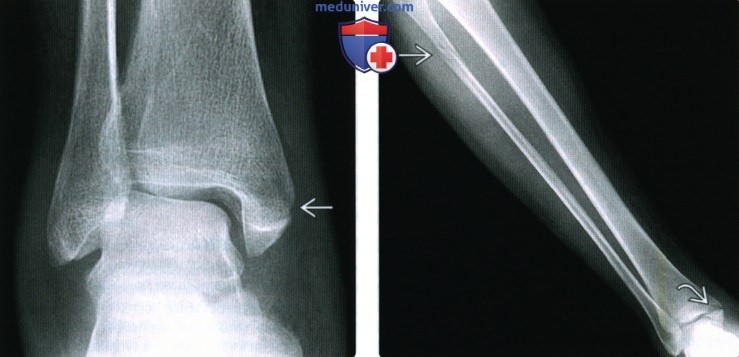
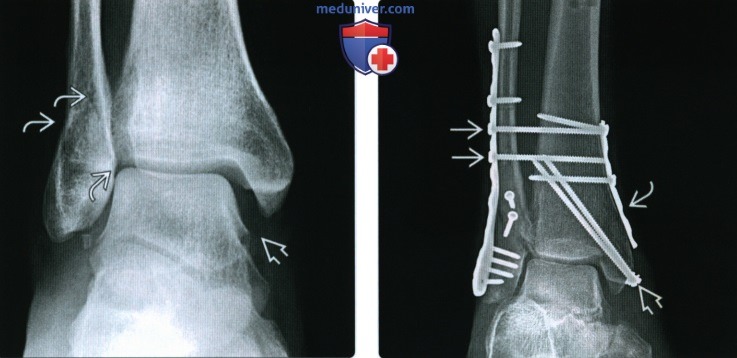
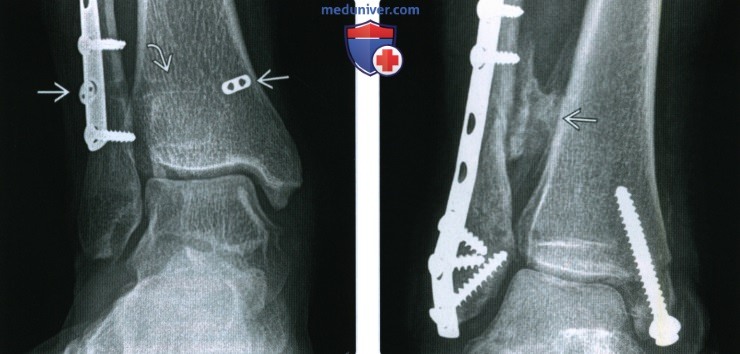
Перелом без смещения фото
Справочник по травматологии и ортопедии
А. А. Корж, Е. П. Меженина, А. Г. Печерский, В. Г. Рынденко. Справочник по травматологии и ортопедии. Под ред. А.А. Коржа и Е. П. Межениной. – Киев: Здоров’я, 1980. – с. 216.
Классификация переломов.
Переломы костей весьма многообразны по механизму возникновения, характеру излома, локализации, смещению отломков, сопутствующему повреждению мягких тканей и др.
Прежде всего переломы костей делят на 2 основные группы:
- травматические и
патологические.
Патологический перелом — это перелом измененной патологическим процессом кости (воспалительным, дистрофическим, диспластическим, опухолевым и др.). Он также возникает от одномоментного воздействия травмирующей силы, но сила эта может быть намного меньше той, которая необходима для возникновения перелома нормальной, здоровой кости.
Переломы делятся на:
- закрытые и
открытые (огнестрельные).
Открытый перелом качественно всегда отличается от закрытого, так как он бактериально загрязнен, такой перелом всегда может закончиться нагноением. Лечение открытых переломов представляет собой отдельный раздел травматологии.
Как закрытые переломы, так и открытые могут быть как со смещением отломков, так и без смещения их.
Переломы без смещения отломков (правильнее говорить — без клинически значимого смещения, так как какие-то микросмещения при переломах всегда имеют место) встречаются примерно у 1/3 больных.
Виды смещения отломков:
- по ширине;
- по длине;
- под углом;
- ротационные;
комбинированные, когда одновременно отмечается 2 и больше видов смещения, например, по ширине и под утлом, по длине и ротационное и др.
В зависимости от причинного фактора, приведшего к смещению отломков, последние можно подразделить на 2 группы:
- первичные — от воздействия самой травмирующей силы (например, от удара тяжелым предметом);
вторичные — возникающие от воздействия на отломки тяги мышц.
По характеру излома различают переломы:
- поперечные ;
- косые ;
- оскольчатые ;
- винтообразные ;
- двойные ;
- раздробленные ;
- компрессионные ;
- вколоченные ;
отрывные.
Такое разделение переломов, в основу которого положена характеристика самого излома, его многообразие и качественные отличия, имеет важное практическое значение, так как каждый из названных видов имеет свои особенности механогенеза, то есть может возникнуть только при определенных воздействиях травмирующей силы на кость. Лечить каждый такой перелом нужно обязательно с учетом характера излома.
По локализации переломы принято делить (если речь идет о длинных трубчатых костях) на диафизарные, метафизарные и эпифизарные.К этому распределению примыкает деление всех переломов на внутрисуставные, околосуставные и внесуставные.
Клиническая практика требует выделения еще одной группы повреждений— переломо-вывихов, которые, как уже следует из названия, сочетают в себе перелом, локализующийся внутрисуставно или околосуставно, с вывихом в этом же суставе. Такое повреждение особенно сложно в диагностическом и лечебном плане и опасно для функции в прогностическом аспекте. Особенно частой локализацией переломо-вывихов являются локтевой, голеностопный суставы, несколько реже плечевой, луче – запястный, тазобедренный, Очень часто происходит сочетание вывиха позвонков с теми или другими переломами тел, дужек или отростков, особенно в шейном отделе позвоночника.
У детей при еще дифференцирующихся эпифизарных хрящах (зонах роста) плоскость излома кости может пройти через эпифизарный хрящ. Такие переломы называются эпифизеолизами.
Разъединение кости происходит, собственно, не через толщу самого росткового хряща, а по зоне прилегания этого хряща к метафизарном у отделу кости. Большей частью при смещениях эпифизарного отдела кости вместе с эпифизом происходит отрыв клиновидного участка метафиза. Такие повреждения именуют остеоэпифизеолизами .
К переломам следует отнести и такие повреждения кости, при которых нарушение ее целости происходит в виде надлома, трещины, вдавления, растрескивания.
Надлом — плоскость излома проходит не больше чем на половину диаметра трубчатой кости. Трещина — плоскость излома проходит больше чем на половину диаметра кости, но не доходит до конца ее, сохраняется перешеек неповрежденной костной ткани.
Вдавление наблюдается большей частью на костях черепа.
При растрескивании кость в различных направлениях пронизывается множественными трещинами, что обычно бывает при прямом массивном ударе.
Травма, вызвавшая перелом кости, одновременно приводит к нарушению целости надкостницы и мягких тканей: мышц, сосудов, нервов. Между отломками и в окружающие кость ткани изливается кровь.
Закрытый перелом кости представляет собой очаг повреждения с различными компонентами патологоанатомических изменений, среди которых собственно перелом кости представляет собой лишь один, хотя и ведущий, признак.
Особенно значительны повреждения и изменения при прямом механизме травмы: возможны обширные повреждения мягких тканей, вплоть до размозжения.
В костных отломках могут происходить структурные макро – и микроскопические изменения на значительном протяжении, что в целом сказывается в первую очередь на микроциркуляции в зоне перелома и проявляется развитием некротических и дистрофических процессов как в самой кости, так и в окружающих мягких тканях.
Заживление перелома
При переломе кости в зоне травмы возникает очаг ирритации, который приводит в действие механизмы препаративной регенерации- заживление костной раны (мозолеобразование).
Процесс заживления перелома протекает стадийно.
Вначале, в первые 3-4 дня, в зоне повреждения образуется первичная бластома – это первая, по сути, подготовительная стадия, во время которой формируется материальный запас для регенерата, мобилизуются окружающие поврежденный участок клеточные и тканевые ресурсы и включаются нервные и гуморальные звенья управления регенеративным процессом.
С момента усиленной дифференцировки клеток и их пролиферации, которая наступает в разных зонах регенерата в различное время, начинается вторая стадия репарации кости – фаза образования и дифференцировки тканевых структур (с 3-4-го дня по 12-15-й день после травмы). Недифференцированные клетки первичной бластомы обладают плюрипотентными свойствами, они являются полибластами и могут дифференцироваться и зависимости от ряда факторов как в остеобласты, так и фибробласты и хондробласты, которые приводят к преобладанию в регенерате рубцовой или хрящевой ткани.
С клинической точки зрения, не вдаваясь в тонкие биохимические процессы в зоне регенерации, можно выделить 3 основных фактора, определяющих направления репаративного процесса: 1) анатомическое сопоставление; 2) неподвижность отломков на весь период, необходимый для консолидации; 3) восстановление кровоснабжения в зоне перелома.
Оптимальное сочетание этих 3 условий приводит к первичному заживлению костной раны, к первичной непосредственной дифференцировке регенерата в костную ткань. Если же такого оптимального сочетания указанных факторов достичь по той или иной причине не удается, между отломками, кроме остеоидной ткани, накапливается фибробластическая и хондробластическая ткань (вторичное заживление).
Третья стадия процесса регенерации кости может быть названа стадией образования ангиогенных костных структур и минерализации, белковой основы регенерата. Эта стадия уже отчетливо выявляется рентгенологическими методами (с 12-15-го дня до 1-2 месяцев после травмы).
Четвертая стадия – стадия вторичной перестройки и восстановления исходной структуры кости. Длится она месяцами.
Патологические переломы
Патологическим принято называть перелом кости, пораженной каким-либо болезненным процессом и вследствие этого потерявшей свою прочность.
Для возникновения патологического перелома обычно не требуется воздействия значительной силы. Наиболее частыми причинами снижения прочности кости являются опухоли, дистрофические и диспластические процессы в ней (остеопороз, фиброзная или хрящевая дисплазия, дистрофическая костная киста, аневризмальная костная киста, врожденная ломкость костей, остеолиз и др. ). Клинические проявления патологического перелома отличаются несколько меньшей остротой и выраженностью по сравнению с травматическими переломами, значительные смещения отломков бывают редко.
Иногда патологический перелом является первым проявлением заболевания кости, о котором пи больной, ни его родственники до этого события ничего не знали. Рентгенография обязательна: с ее помощью уточняется характер изменений в костях, в том числе вид и характер перелома, степень смещения отломков,
Лечение большей частью консервативное. Остеосинтез не осуществляют из-за деструкции поврежденной кости. В последние годы появились предложения хирургическим путем резецировать локальный участок кости, пораженной патологическим процессом, сопоставить отломки и произвести остеосинтез одним из известных способов. Отдельные авторы допускают возможность образовавшийся дефект замещать аллотрансплантатом, не ожидая сращения отломков. По-видимому, такая тактика наиболее оправдана при метастазах злокачественной опухоли в кость, когда удается радикально убрать основной очаг. Процессы сращения кости при патологическом переломе протекают, как правило, без особых извращений в тот же срок, что и при травматическом переломе кости, исключая, естественно, злокачественный рост в кости.
Внутрисуставные переломы (общие сведения).
К внутрисуставным переломам относят переломы суставных концов костей на участке, ограниченном капсулой сустава. Проникновение излома в полость сустава, как правило, вовлекает в патологический процесс весь сустав в целом. При этом возникает гемартроз, повреждается суставной хрящ, капсула сустава, нередко при смещении отломков нарушается конгруэнтность суставных поверхностей, резко страдает функция сочленения. Контрактура и тугоподвижность в суставе – наиболее частые поздние осложнения внутрисуставных переломов.
Клиника, диагностика. Среди клинических признаков внутрисуставных переломов, помимо общих для всяких переломов признаков (боль, отечность тканей, подвижность отломков, нарушение функции), следует особо отметить деформацию сустава с нарушением взаимоотношения опознавательных точек (костных выступов), что свидетельствует о смещении отломков. Каждый из этих признаков может проявляться по-разному и в неодинаковой степени в зависимости от тяжести повреждения, степени смещения отломков, локализации перелома и многих других условий. Поэтому при установлении диагноза должен быть учтен весь комплекс клинических признаков в совокупности. Дифференцируют внутрисуставные переломы чаще всего с травматическими вывихами.
Рентгенодиагностика. Исключительно важное значение для диагностики внутрисуставных переломов имеет рентгеновский метод исследования. Как минимум производят рентгенографию поврежденного сустава в 2 проекциях. Для уточнения положения отломков и прохождения плоскости излома применяют также и тангенциальные проекции, специальные укладки, стерео- и томорентгенографию. Необходимость применять при внутрисуставных повреждениях дополнительные рентгеновские методы исследования объясняется диагностическими трудностями, особенно в детском возрасте и в таких сложных суставах, как, например, локтевой. Параллельное расположение плоскости излома замыкательной пластинке суставного конца кости, прохождение ее через эпифизарные или апофизарные зоны без значительного смещения отломков трудно выявить без дополнительных рентгеновских снимков.
Лечение. Внутрисуставной перелом – прежде всего повреждение сустава. Это положение накладывает отпечаток на все элементы врачебного действия: диагностику, лечение, профилактику осложнений и тяжелых последствий.
Выбирая метод лечения, нужно стремиться, чтобы в данных конкретно сложившихся условиях он позволил ограничиться наименьшим сроком фиксации поврежденного сустава.
Точная анатомическая адаптация отломков при переломах обеспечивает восстановление подвижности в суставе и предупреждает развитие деформирующего артроза. Лишь при многооскольчатых внутрисуставных переломах неизбежны незначительные «ступеньки» между отломками.
Ранние движения в суставе – залог восстановления подвижности в поврежденном сочленении. Поэтому врач не должен без надобности удлинять срок фиксации сустава гипсовой повязкой, если пришлось ее применить.
Из традиционных методов лечения внутрисуставных переломов чаще всего при смещениях отломков применяют оперативный. Операция позволяет анатомически сопоставить отломки и надежно скрепить их между собой винтами, специальными гвоздями, шпильками, спицами с опорными площадками и др.
Скелетное вытяжение, вытяжение с помощью дистракционных аппаратов также находит применение при лечении внутрисуставных повреждений со смещением отломков, которое можно устранить тягой по длине (Т- и У-образные чрезмыщелковые переломы плечевой кости, переломы шейки бедренной кости у детей, некоторые оскольчатые переломы верхнего и нижнего концов берцовых костей и др. ).
Гипсовую повязку как самостоятельный метод лечения внутрисуставных переломов можно применять только при переломах без смещения отломков.
Внутрисуставные переломы чрезвычайно многообразны. Каждое сочленение имеет свои особенности в отношении механизма повреждения, характера смещения отломков, последующих осложнений. В связи с этим для успешного их лечения необходимы конкретные знания данной патологии в каждом суставе.
Источник
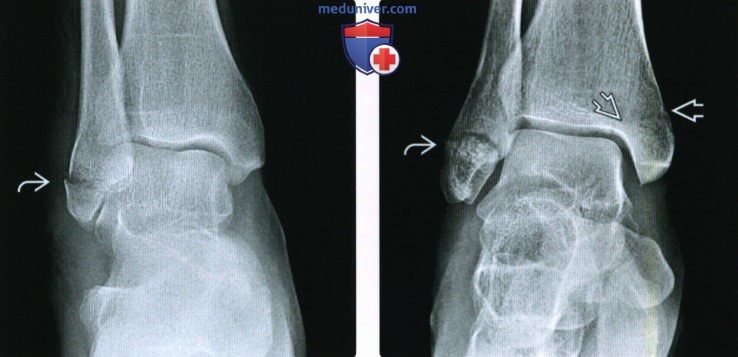
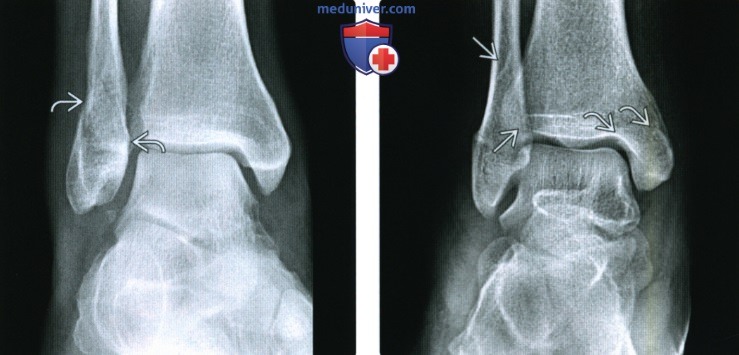
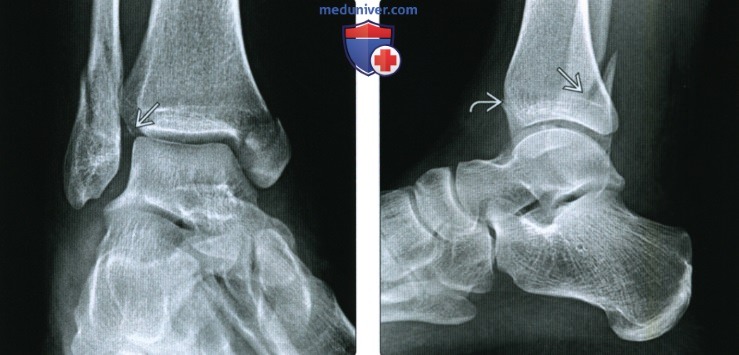
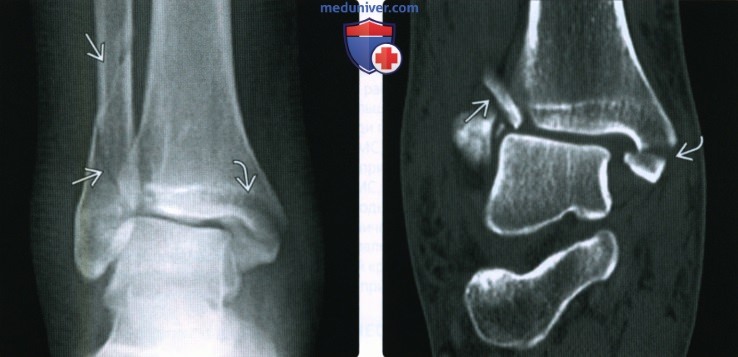
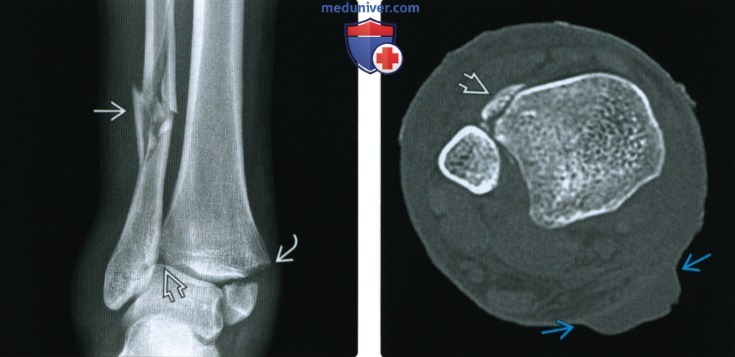
Рентгенограмма, КТ при переломе лодыжкиа) Определение: б) Визуализация: 1. Рентгенография при переломе лодыжки:
2. КТ при переломе лодыжки: 3. Рекомендации по визуализации: в) Дифференциальная диагностика перелома лодыжки: 1. Перелом дистального метаэпифиза большеберцовой кости: 2. Вывих голеностопного сустава: 3. Повреждение связок голеностопного сустава: 4. Стресс-перелом лодыжки: 5. Перелом Салтера-Харриса: 6. Перелом латерального отростка таранной кости: 7. Перелом шиловидного отростка пятой плюсневой кости: 8. Фрагментирование суставной поверхности голеностопного сустава: 9. Добавочные кости голеностопного сустава и стопы:
г) Патология: 1. Общая характеристика: 2. Классификация перелома лодыжки: • Основные классификации: по Лауге-Хансену и Веберу • Классификация Лауге-Хансена: • Классификация Вебера (правильнее АО-Дениса-Вебера): 3. Краткие анатомические сведения:
д) Клинические особенности: 1. Проявления: 2. Лечение: 3. Частые осложнения: е) Диагностическая памятка: 1. Советы по интерпретации изображений: 2. Советы по отчетности: ж) Список использованной литературы: – Также рекомендуем “Признаки вывиха голеностопного сустава” Редактор: Искандер Милевски. Дата публикации: 14.11.2020 |
Источник