Осложнения после открытого перелома голени
1. Ранние осложнения переломов костей голени:
а) Повреждение сосудов. Перелом верхней половины большеберцовой кости может привести к повреждению подколенной артерии. Травмирование одного или двух крупных сосудов может возникать и протекать незаметно, если отсутствуют критические признаки ишемии.
б) Синдром сдавления. Переломы большеберцовой кости, как открытые, так и закрытые, в большинстве случаев являются причиной синдрома сдавления. Сочетание отека тканей и кровотечения (кровь сочится) приводит к отеку мышечных футляров, что может ускорять ишемию. Дополнительные факторы риска – проксимальные переломы голени, тяжелые размозжения тканей, долгий период ишемии перед возобновлением кровоснабжения (при повреждении типа IIIС), долгое ожидание лечения, геморрагический шок, травматичная и продолжительная операция и дистракция перелома.
Опасные симптомы включают нарастающую боль, чувство распирания или «треска по швам» в голени и онемение в голени или стопе. Эти жалобы должны быть серьезно приняты во внимание с последующим дообследованием на предмет наличия боли при растяжении мышц, потери чувствительности и мышечной силы.
Настороженность прежде всего! Диагноз может быть установлен путем измерения давления на конечности. Очень важна ранняя диагностика, которую некоторые хирурги проводят, пользуясь постоянным мониторингом давления на конечности при всех переломах большеберцовой кости (McQueen et al.). Подобная тактика прекрасно применима к пациентам в бессознательном состоянии или при затруднении контакта, а также при комбинированных повреждениях.
Таким же образом обеспечивается «ранняя система реагирования» у менее проблемных больных. Катетер 20G вводится в переднее мышечное пространство голени и на уровне перелома измеряется давление (Heckman et al.4). Разница давления между диастолическим и давлением в мышечном отделе голени меньше 30 мм рт.ст. расценивается как критическая и является показанием к проведению декомпрессии. В идеале давление должно быть измерено во всех четырех мышечных отделах, но это зачастую не практикуется; однако если выявлен синдром сдавления, а давление в переднем мышечном отделе голени нормальное, необходимо провести измерения в оставшихся мышечных отделах.
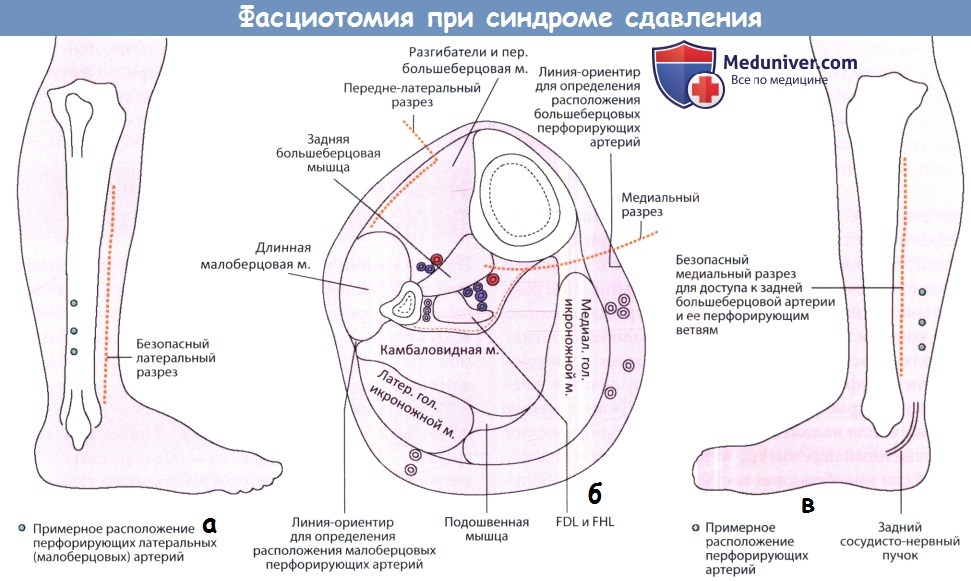
Фасциотомия и декомпрессия. Если диагноз синдрома сдавления установлен, декомпрессия должна быть проведена незамедлительно – необходима декомпрессия всех четырех отделов за одну операцию. Лучше сделать это через два разреза: переднелатеральный и заднемедиальный. Переднелатеральный разрез выполняется на 2-3 см латеральнее гребня большеберцовой кости и начинается от уровня бугристости, заканчиваясь выше голеностопного сустава.
Фасция рассекается вдоль переднего и латерального мышечных отделов аккуратно, не задевая поверхностный малоберцовый нерв. Второй подобный разрез выполняется чуть позади около заднемедиального края большеберцовой кости. Фасция, покрывающая заднее поверхностное пространство, рассекается. Заднее глубокое пространство определяется сразу над голеностопным суставом, где фасция отсутствует, и рассекается в проксимальном направлении; мышечный массив поверхностного пространства необходимо отвести кзади, обнажая фасциальный карман глубокого пространства, который также рассекается снизу во всю длину.
Сегментарные артерии, которые перфорируют фасцию от задней большеберцовой артерии, должны быть сохранены для возможной пластики кожным лоскутом. Разрезы не ушиваются, а укрываются повязкой. Конечности придается среднефизиологическое положение. К переломам типа III с открытыми повреждениями применяется метод наружной фиксации, а затем возобновление лечения раны (ушивание или закрытие лоскутом).
Исход. Декомпрессия в течение шести часов от начала появления симптомов (или критического повышения давления) должна привести к полному восстановлению. Задержка декомпрессии несет риск остаточной дисфункции, распространенность которой варьируется от умеренного снижения чувствительности и моторной функции до серьезных поражений нервов и мышц, контрактур суставов и трофических изменений стопы.
Синдром сдавления:
(а) При переломе на этом уровне хирург должен предполагать синдром сдавления. Этого пациента лечили наложением гипсовой повязки.
Боль стала интенсивной и когда гипс был снят (что было сделано сразу после наложения) кожа конечности лоснилась и была покрыта пузырями.
(б) Декомпрессия пространств голени (в) потребовала фасциотомии всех ее футляров.  Фасциотомия при синдроме сдавления.
Фасциотомия при синдроме сдавления.
(а) Первый разрез обычно передне-латеральный, дающий доступ к переднему и латеральному футлярам. Но этого не достаточно.
поверхностный и глубокий футляры также могут быть открыты; их положение показано на рисунке.
(б) Поперечный срез голени. Это требует второго разреза (б,в), который проводится на расстоянии в ширину пальца от задне-медиального края большеберцовой кости;
чтобы не повредить глубокие перфорирующие большеберцовые артерии следует проявлять осторожность.
Показаны два разреза расположенные как минимум на 7см друг от друга во избежание нарушения кровообращения кожи.
в) Инфекция при переломе костей голени. Открытые переломы всегда в зоне риска. Даже при небольших ранах необходима тщательная ПХО перед ушиванием.
Если диагноз установлен, берут на посев раневое отделяемое и кровь, немедленно начиная антибиотикотерапию, используя в начале препарат широкого спектра действия (внутривенно). Замену на более подходящий антибиотик производят после получения лабораторных результатов.
Если инфекционный агент установлен, фиксаторы не удаляют при сохранении стабильности конструкции; при стабильном положении отломков предпочтительнее контроль инфекционного процесса и консолидации перелома. Однако при смещении импланта, он должен быть удален, а фиксация переведена на наружную.
2. Поздние осложнения переломов костей голени:
а) Неправильное сращение. Небольшое укорочение (до 1,5 см) обычно незначительное последствие, но ротация и угловые смещения, помимо того, что это не эстетично, могут вызывать дисфункцию, так как коленный и голеностопный суставы не предназначены для долгой работы в таком режиме.
Угловые деформации должны предупреждаться на всех этапах лечения; любая деформация более семи градусов в любой плоскости недопустима. Угловая деформация в сагиттальной плоскости, особенно в сочетании с тугоподвижным голеностопным суставом в эквинусе, вызывает прямое воздействие на место перелома во время ходьбы, что может вызвать как рефрактуру, так и несращение перелома.
Варусная или вальгусная деформации меняют ось нагрузки, проходящей через коленный или голеностопный суставы, вызывая перегрузку некоторых частей сустава. Часто в этих местах возникают явления вторичного остеоартрита, однако пока это действительно только для суставных концов кости, исследования относительно средней трети большеберцовой кости не подтвердили подобные утверждения.
Ротационный компонент перелома должен быть почти идеальным (при сравнении с противоположной стороной). Этого трудно достичь с помощью закрытой репозиции, но это возможно при использовании блокирующего интрамедуллярного стержня.
Поздние деформации корректируются оперативно путем остеотомии большеберцовой кости.
Перелом костей голени – поздние осложнения.
(а) Гипертрофический ложный сустав: мозолеобразование и несостоявшееся заживление перелома.
(б) Атрофический ложный сустав: недостаточно биологической активности на месте перелома.
(в) Неправильное сращение. Лечение наложением аппарата Илизарова (г,д).
б) Замедленная консолидация. Переломы вследствие интенсивных травм срастаются долго и склонны к не сращению или стресс-переломам при наличии интремедуллярного стержня. Если отсутствует достаточный контакт отломков, как и дефект кости или оскольчатый перелом, необходима пластика костного дефекта, сразу после восстановления мягких тканей (Watson). Если на рентгенограммах через шесть месяцев отмечается отсутствие консолидации перелома, необходимо повторное вмешательство.
Первоначально установленный штифт удаляется, а канал, в котором он находился, расширяется и вставляется штифт больший по диаметру. Если малоберцовая кость срослась раньше большеберцовой, необходимо выполнить остеотомию так, чтобы отломки большеберцовой имели лучшее положение и контакт (компрессию).
в) Несращение перелома может возникнуть как при дефекте участка кости или инфицировании, но чаще всего это ошибки в лечении: как риск и следствие поздно замеченной задержки консолидации или раннее снятие гипсовой повязки, гак и нагрузка на только что консолидированный перелом с наличием ригидного голеностопного сустава в положении эквинуса.
Гипертрофический ложный сустав лечится введением интрамедуллярного стержня (или заменой стержня) или наложением пластины. Аторифический несращенный перелом требует пластики трансплантатом. Если малоберцовая кость срослась, то ее небольшой сегмент перемещается чтобы создать контакт между отломками большеберцовой кости. Неподдающиеся лечению случаи рекомендовано оперировать методом Илизарова.
г) Тугоподвижность сустава. Длительная иммобилизация приводит к тугоподвижности коленного и голеностопного суставов, которая может сохраняться от 12 месяцев и дольше вопреки активной ЛФК. Этого можно избежать заменой на функциональный брейс, сразу как только это будет безопасно, обычно к 4-6 неделе.
д) Остеопороз. Остеопороз дистального отломка довольно частое осложнение при лечении перелома и рассматривается как «нормальное» следствие переломов голени. Осевая нагрузка на большеберцовую кость очень важна и ее необходимо восстановить как можно раньше. После продолжительной наружной фиксации перелома необходим специальный режим для предотвращения стресс-переломов дистальных отделов.
е) Местный болевой синдром. Это состояние не редкость для переломов нижней трети голени. ЛФК приветствуется на протяжении всего периода лечения. Тактика при подобных состояниях описана в отдельных статьях на сайте – рекомендуем пользоваться формой поиска выше.
– Читать далее “Симптомы перелома большеберцовой кости и его лечение”
Оглавление темы “Травмы голени.”:
- Симптомы перелома костей голени и его лечение
- Осложнения переломов костей голени
- Симптомы перелома большеберцовой кости и его лечение
- Симптомы перелома малоберцовой кости и его лечение
- Симптомы усталостного перелома костей голени и его лечение
- Причины и механизмы повреждения связок голеностопного сустава
- Симптомы повреждения латеральных связок голеностопного сустава и их лечение
- Симптомы хронической латеральной нестабильности голеностопного сустава и ее лечение
- Симптомы повреждения дельтовидной связки голеностопного сустава и ее лечение
- Симптомы смещения сухожилий малоберцовых мышц и его лечение
Источник
Ключевский В.В., Соловьёв И.Н., Литвинов И.И., Тимушев А.А.
Открытые переломы костей голени являются серьезной проблемой отечественной травматологии.Нет единого мнения о методиках остеосинтеза этих переломов. Одни авторы предлагают лечение только аппаратами внешней фиксации, другие – последовательный остеосинтез. Мы проанализировали первичный и отсроченный внутренний остеосинтез открытых переломов голени, а также лечение этих повреждений аппаратами внешней фиксации.
Введение. Открытые переломы костей голени составляют 5,2-7,8% от всех переломов костей. Они относятся к наиболее тяжёлому виду повреждений из-за высокого риска инфекционных осложнений, замедленной консолидации и несращения. В отечественной и зарубежной литературе последних десяти лет нет единого мнения по поводу лечения пострадавших с открытыми переломами костей голени. Многие рекомендуют после первичной хирургической обработки лечить перелом аппаратом внешней фиксации. Однако за последние 50 лет широкое использование в травматологических клиниках нашей страны данного метода не решило проблему оказания эффективной помощи пострадавшим с открытыми переломами голени. Остеомиелиты при таких травмах имеют место у 19% больных, ложные суставы у 40%, у 6% лечение заканчивается ампутацией (Иванов П.А., Файн А.М., Такиев А.Т., 2005).
За последние годы современные отечественные и зарубежные конструкции для внутреннего остеосинтеза стали доступны большинству травматологических клиник. В связи с этим стал шире использоваться внутренний остеосинтез при открытых переломах костей голени.
Материалы и методы исследования. Материалом исследования послужили 180 клинических наблюдений больных с открытыми переломами голени, лечившихся в ГБУЗ КБ СМП им. Н.В. Соловьева (клиника травматологии, ортопедии и военно-полевой хирургии Ярославской государственной медицинской академии) в период с 2007 по 2011 г.
Среди 180 больных мужчин было 112 (62,22%), женщин – 68 (37,77%). Открытые переломы голени наиболее часто встречаются у людей работоспособного возраста – 132 из 180 (73,33%).
Из 180переломов 62 были первично открытые (34,44%), 118 – вторично открытые (65,55%). У 11 они были огнестрельные. По классификации Gustilo-Anderson 44 перелома (24,44%) расценили как I тип, 51 (28,33%) – II тип, 45 (25%) – IIIA тип, 32 (17,77%) – IIIB тип, 8 (4,4%) – IIIC тип.
Следует отметить частоту автодорожной травмы – 120 пострадавших (66,66%). Бытовую травму получили 42 (23,33%) больных (падение с высоты – 31), на производстве – 13 (9,29%), уличную – 5 (2,77%). У 65 больных из 180 (36,11%) имели место множественные и сочетанные повреждения.
Первичная хирургическая обработка открытого перелома голени была выполнена в срок до 6 часов с момента травмы у 132 пациентов (73,33%), от 7 до 24 часов – у 33 (18,33%), более 24 часов – у 15 (8,33%). Причиной отсроченного и позднего выполнения операции было тяжелое состояние больных с множественными и сочетанными травмами.
Оценка результатов производилась по 100-балльной шкале Neer-Grantham-Shelton. Исход оценивался по 4-балльной системе: отличный результат имел место при сумме баллов 85-100; удовлетворительный – 70-84; неудовлетворительный – 55-69; крайне плохой – менее 55.
Первичный внутренний остеосинтез был выполнен 74 больным из 180 (41,11%). Из них у 9 (11,32%) были первично открытые и 65 (88,68%) – вторично открытые. Всем во время первичной хирургической обработки раны осуществлена внутренняя фиксация, у 62 (83,78%) – внутрикостный остеосинтез, у 12 (16,21%) – накостный. У 67 (90,38%) послеоперационные раны зажили без осложнений, у 7 наблюдался поверхностный краевой некроз. Нагноения раны не было ни у одного. Они лечились в стационаре от 13 до 35 дней. Отдаленные результаты изучены у 62в срок от 5 месяцев до 4 лет. Позднее глубокое нагноение и остеомиелит возникли у двух пациентов в сроки от 3 до 5 месяцев, что потребовало удаления внутренних фиксаторов, лечения в аппарате внешней фиксации, повторных санаций, длительной реабилитации. Повторный перелом случился у троих больных. Двоим выполнен реостеосинтез блокируемым стержнем, и одному – блокированной пластиной. У четверых в процессе лечения произошла миграция металлоконструкций. У всех выполнен реостеосинтез. Замедленная консолидация имела место у пятерых – выполнено удаление металлоконструкций и последующий реостеосинтез. Инвалидность 2 группы в течение года после травмы была у семерых – 9,45%; 3 группы – у двоих – 4,7%. Отличный исход зафиксирован у 49 больных (80%), удовлетворительный – у 11 (15,56%), неудовлетворительный – у 2(4,44%), крайне плохой – у 2 (4,44%).
Первичная и окончательная лечебная иммобилизация открытых переломов голени аппаратами внешней фиксации применена у 37 больных. Первично открытых переломов было 22, вторично открытых – 15. По Gustilo-Anderson II тип повреждений имел место быть у 6 больных, IIIA тип – у 13 пациентов, IIIB тип – у 12, IIIC тип – у 6. Первичная лечебная иммобилизация осуществлялась с помощью КДА МКЦ у 22,по Илизарову – у 11, демпферированным скелетным вытяжением – у четверых. В 12 наблюдениях из 37 операция первичной хирургической обработки выполнена неполноценно под местной анестезией хирургами районных больниц, что потребовало в срок от 3 до 30 суток выполнить им повторную хирургическую обработку. У остальных 25 больных в сроки от 3 до 18 суток так же выполняли повторную хирургическую обработку с перемонтажем аппарата внешней фиксации. У семерых возник остеомиелит. Остеосинтез аппаратом внешней фиксации после первичной лечебной иммобилизации демпферированным скелетным вытяжением осуществлен в четырех наблюдениях в сроки от 8 до 30 суток. У 29 больных (73,68%) послеоперационные раны зажили без осложнений, у восьмерых – проводились аутодермопластики дефектов кожного покрова. Стационарное лечение продолжилось от 25 до 281 дней. Отдаленные результаты изучены у 31 из 37 пациентов в сроки от 3 до 6 лет: ампутация голени выполнена у троих, несращение было у одного, ему выполнили реостеосинтез блокированным гвоздем. Инвалидами стали 12 пациентов: 1 группа – у трёх; 2 группа – у 9. В шести наблюдении отдаленный результат расценен как отличный (19,35%), в 9 – удовлетворительный (29,03%), в 7 – неудовлетворительный (22,58%), в 9 – крайне плохой (29,03%).
Отсроченный внутренний остеосинтез был применен у 69 пострадавших (38,33%), у 5 из которых имел место I тип повреждения, у 19 – II тип, у 23 – IIIА тип, у 20 – IIIB тип, 2 – IIIC тип. Первичная хирургическая обработка выполнена в МУЗ КБ СМП им. Соловьева у 47 больных, в других учреждениях – у 22; в первые 6 часов – в 54 наблюдениях (76,12%), с 7 до 12 часов – в 8 (13,43%), с 13 до 24 часов – в 4 (5,97%), сутки спустя – в трех (4,48%). Первичная лечебная иммобилизация была осуществлена посредством скелетного вытяжения в 18 наблюдениях, аппаратов внешней фиксации – в 39, гипсовой лонгеты – в 12. У 51 больного (73,91%) данной группы произведен отсроченный внутрикостный остеосинтез, у 18 (26,08%) – отсроченный накостный остеосинтез. У всех послеоперационные раны зажили без осложнений. Отдаленные результаты изучены у 55 в сроки от 8 месяцев до 6 лет. Несращение было у двоих. Позднее нагноение раны и остеомиелит – у пятерых при переломах IIIВ типа, внутренняя конструкция удалена, лечение продолжено в аппарате внешней фиксации. У одного больного через 3 месяца выполнен остеосинтез блокированным стержнем. Повторный перелом случился у пятерых, во всех случаях выполнен успешный реостеосинтез пластинами. Инвалидность 2 группы имели шесть больных (9,96%), 3 группы – двое (3,99%). 47 больных (88,68%)закончили лечение без инвалидности. В данной группе отличные результаты лечения определены у 78% пациентов, удовлетворительные – у 12%, неудовлетворительные – у 10%.
Причиной глубоких нагноений и остеомиелитов была несвоевременность оказания специализированной помощи пострадавшему, нерадикальность первичной хирургической обработки раны открытого перелома, нестабильная фиксация отломков.
Отличный результат достигнут у 78% больных, которым выполнен отсроченный внутренний остеосинтез, у 80% – первичный и только у 19% среди тех, кто лечился аппаратом внешней фиксации; неудовлетворительный соответственно – у 10%, 2% и 23%; крайне плохой – у 0%, 4% и 29%.
Заключение. Анализ нашего материала показывает, что при открытых переломах костей голени можно получить отличные и хорошие результаты лечения при оказании этим больным корректного хирургического пособия на этапах квалифицированной и специализированной помощи. Сюда входят правильная транспортная иммобилизация переломов, полноценная терапия шока, выполнение ранней и отсроченной хирургической обработки (в зависимости от состояния больного и необходимости осуществления в первую очередь операций по жизненным показаниям), завершаемая у большинства первичным или отсроченным внутренним остеосинтезом.
Для возможного осуществления этого на этапе квалифицированной помощи необходимо, чтобы районные хирурги сообщали травматологу санитарной авиации о каждом больном с открытым переломом. Тогда будет принято правильное решение или транспортировать пострадавшего на этап специализированной помощи, или оказать помощь в районной больнице бригадой специалистов-травматологов. Лучшим средством первичной лечебной иммобилизации открытых переломов костей голени является аппарат внешней фиксации. Остеосинтез открытых переломов голени аппаратом внешней фиксации целесообразно использовать при лечении гнойных осложнений этих переломов.
Выводы:
- На этапах квалифицированной и специализированной помощи при открытых переломах голени должна быть выполнена операция первичной хирургической обработки открытого перелома. Недопустимо подменять ее туалетом.
- Для первичной лечебной иммобилизации открытых переломов голени на этапах квалифицированной и специализированной помощи целесообразно использовать аппараты внешней фиксации.
- При изолированных нетяжелых переломах (1-2 тип по Gustilo-Andersоn) оправдан первичный остеосинтез стержнями прямоугольно-поперечного сечения, блокируемыми стержнями и накостными конструкциями. На современном уровне состояния отечественной травматологии нецелесообразно использовать аппараты внешней фиксации для окончательной лечебной иммобилизации открытых переломов голени, но этот метод внешней фиксации незаменим при лечении тяжелых гнойных осложнений.
- При первично открытых переломах (3 тип по Gustilo-Andersоn) и стабильном состоянии больного показана двухэтапная фиксация перелома – первичная стабилизация отломков стержневым аппаратом внешней фиксации с последующей его заменой после заживления раны накостным или внутрикостным остеосинтезом. При нестабильном тяжелом состоянии больного выполняются операции по жизненным показаниям, терапия шока, туалет раны с фиксацией перелома аппаратом внешней фиксации. В последующем, как можно раньше, производится операция первичной хирургической обработки раны с продолжением первичной лечебной иммобилизации аппаратом внешней фиксации. После заживления раны осуществляется внутренний остеосинтез.
Источник
