Осложнение после операции перелома шейки бедра
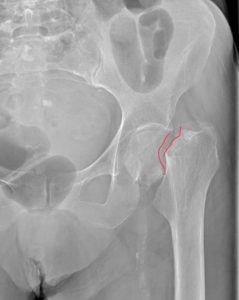
Среди людей старческого возраста в 30% случаев такой перелом приводит к летальному исходу в течение года после травмы. Причиной смерти является малоподвижность человека, приводящая к развитию смертельно опасных осложнений.
Рентген перелома
Более чем в 90% случаев переломы в области ТБС возникают у людей старше 70 лет с остеопорозом ІІ-ІІІ степени. Их бедренная кость ломается в результате падения. Такие переломы очень плохо срастаются из-за низкой минеральной плотности костей и плохого кровоснабжения тазобедренного сустава. В молодом возрасте кости ТБС ломаются реже, что обусловлено их высокой прочностью и устойчивостью к действию травмирующих факторов.
Виды переломов
Перелом ТБС – это обширное и неконкретное понятие. На самом деле тазобедренный сустав образован несколькими костями и ломаться может любая из них.
Среди переломов тазобедренного сустава лидирующую позицию занимают повреждения шейки бедренной кости и межвертельной зоны. Нарушения целостности вертлужной впадины встречаются намного реже.
Анатомия.
В международной классификации болезней МКБ-10 переломам шейки бедра присвоен код S72.0. Повреждение вертлужной впадины имеет шифр S32.4.
Проксимальный отдел бедренной кости, который участвует в формировании ТБС, состоит из головки, шейки, тела и двух вертелов, соединенных между собой межвертельным гребнем. По статистике, в 57% случаев нарушение целостности кости происходит в области шейки бедра. У 36% больных врачи выявляют чрезвертельные переломы.
Переломы могут быть без смещения, частично смещенными и со смещением (на фото вы можете увидеть разницу между ними). Наиболее тяжелое течение и прогноз имеют переломы, сопровождающиеся смещением обломков бедренной кости. Они приводят к нарушению кровообращения в костных тканях, из-за чего плохо срастаются. Лечение таких переломов чаще всего проводят путем эндопротезирования.
Виды травмы.
Переломы вертлужной впадины обычно возникают вследствие ДТП или падений с высоты. Кости таза при этом ломаются и нередко смещаются.
Перелом правой вертлужной впадины(на снимке слева).
Первая помощь при любом виде перелома заключается в иммобилизации нижней конечности. Поврежденную ногу и таз фиксируют в том положении, в котором они находятся. Для обездвиживания используют специальные шины, а при их отсутствии – длинные доски или палки. Если у больного имеется кровотечение – ему накладывают жгут. В таком виде человека немедленно доставляют в больницу для неотложной помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Травмы бедренной кости
По статистике, данную патологию выявляют у 80% женщин старше 50 лет и практически всех мужчин в возрасте более 75 лет. У представительниц женского пола остеопороз развивается намного раньше, что обусловлено массивной потерей кальция в период менопаузы.
Если человек не восполняет дефицит кальция с помощью витамино-минеральных комплексов, витамина D, кальций- и фосфорсодержащих препаратов, то у него начинается деминерализации костей. Проще говоря, минералы Ca и P вымываются, поступают в кровь и разносятся по всему организму. Попадая в органы и ткани, они выполняют там ряд жизненно важных функций.
Травма левого ТБС.
Поскольку шейка наиболее тонкая часть бедренной кости, именно она страдает чаще всего. Чрезвертельные переломы и повреждения головки встречаются намного реже. Последние обычно сочетаются с нарушением целостности костей таза.
В ортопедии и травматологии используют несколько классификаций переломов шейки бедра. Разные виды переломов имеют совершенно различный прогноз. К примеру, у людей младше 50 лет трансцервикальные переломы с углом менее 30 градусов срастаются относительно хорошо. У лиц более старшей возрастной категории субкапитальные повреждения и переломы с углом более 50 градусов срастаются крайне тяжело и имеют неблагоприятный прогноз.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
- Субкапитальный. Располагается на границе между головкой и шейкой бедренной кости. Наименее благоприятный прогноз.
- Трансцервикальный. Локализуется в наиболее уязвимом месте – в области шейки бедренной кости.
- Базисцервикальный. Находится в месте соединения шейки с телом бедренной кости. Срастается намного лучше, чем предыдущие два варианта.
Большое прогностическое значение имеет угол слома. При вертикальном положении существует большой риск смещения с последующим нарушением кровообращения в тканях бедренной кости. Такие переломы имеют наиболее неблагоприятный прогноз.
Переломы шейки бедренной кости могут сопровождаться вколачиванием, растяжением, сдавливанием, смещением или ротацией костных фрагментов. Все это отягощает состояние больного, ухудшает прогноз на выздоровление.
Вертельные, межвертельные и подвертельные виды
Второе по частоте место среди переломов тазобедренного сустава занимают травмы в вертельной области бедренной кости. Бывают со смещением или без него. Нарушение целостности костей может иметь разную выраженность и тяжесть. Переломы в вертельной зоне чаще встречаются у лиц относительно молодого возраста. Они возникают вследствие падения или действия отрывного механизма.
Наиболее благоприятное течение имеют переломы большого и малого вертела, не сопровождающиеся смещением костных фрагментов. Они не вызывают серьезных повреждений и осложнений. Для их лечения обычно не требуется хирургическое вмешательство. Операция и внутренняя фиксация обломков кости нужна лишь в случае их смещения.
АО-классификация переломов вертельной зоны:
- Простые чрезвертельные. Одна линия перелома, которая проходит в области между большим и малым вертелом.
- Многооскольчатые чрезвертельные. В вертельной зоне образуется несколько костных фрагментов. Раздробление кости на части.
- Подвертельные. Располагаются в проксимальном отделе бедренной кости ниже малого вертела, но не далее 5 сантиметров от него.
Подвертельный перелом.
Деструкция вертлужной впадины
По статистике, переломы тазовых костей случаются у людей в возрасте 21-40 лет. Их основные причины – автомобильные аварии и серьезные бытовые травмы. Переломы вертлужной впадины составляют около 15-20% всех травматических повреждений таза. Они сопровождаются переломами и вывихами головки бедренной кости.
Многооскольчатый перелом.
Неосложненные переломы вертлужной впадины у людей молодого возраста лечат без хирургического вмешательства. Операция требуется при Т-образных переломах, интерпозиции обломков в суставе, невправившихся переломовывихах и массивных переломах заднего края впадины.
Травмы в младшей возрастной группе
В младшей возрастной группе встречаются вертельные, подвертельные, чрезвертельные, переломы вертлужной впадины и шейки бедренной кости. Последние обычно имеют трансцеврикальную или базальноцервикальную локализацию и относятся к II и III типам по Pauwels.
Остеосинтез.
Основным методом лечения переломов тазобедренного сустава в младшей возрастной группе является внутренний остеосинтез.
Суть методики внутреннего остеосинтеза заключается в репозиции костных фрагментов и их фиксации. С этой целью могут использовать штифты, винты, пластины, спицы и т.д. Импланты обычно изготавливают из титановых, молибденхронивоникелевых или других сплавов, устойчивых к окислению в тканях организма.
Для успеха остеосинтеза требуется:
- отсутствие выраженного остеопороза;
- сохранение нормальной минеральной плотности костной ткани;
- отсутствие нарушений кровоснабжения костей тазобедренного сустава;
- точное и прочное сопоставление костных фрагментов хирургом;
- минимальная травматизация околосуставных тканей в ходе операции;
- механическая совместимость импланта и костной ткани;
- ранняя двигательная активность в послеоперационном периоде.
Существуют разные техники остеосинтеза. При выборе метода хирургического вмешательства врачи учитывают индивидуальные анатомо-физиологические особенности строения бедренной кости человека, локализацию перелома, его направление и тип по Pauwels.
Разновидность остеосинтеза.
По статистике, несращение переломов тазобедренного сустава наблюдается у 10-30%, аваскулярный асептический некроз головки бедренной кости – у 10-40% больных. Как правило, этим пациентам в итоге приходится делать полное эндопротезирование ТБС.
При тяжелых оскольчатых переломах ТБС, сопровождающихся нарушением кровообращения в бедренной кости, от внутреннего остеосинтеза лучше отказаться. Скорее всего, он не поможет восстановить целостность и функциональную активность сустава.
Особенности пожилого возраста
В 90-95% случаев переломы в области тазобедренного сустава случаются у пожилых людей в возрасте старше 60 лет. Практически у каждого из них выявляют сопутствующий остеопороз (снижение плотности костной ткани). Также у лиц старшего возраста наблюдается ухудшение кровообращения в костных структурах ТБС. Все эти факторы мешают нормальному сращению костей и делают внутренний остеосинтез малоэффективным.
Для сохранения плотности костей очень хорошо подходит физическая активность с понятием небольших весов 5-7 кг.
После остеосинтеза у пожилых людей могут развиваться осложнения. Частота несращений переломов с последующей резорбцией шейки бедра и формированием ложного сустава составляет 18-40%. Асептический некроз головки бедренной кости возникает у 17-25% пациентов.
Если повреждается один из сосудов, то питание костной ткани прекращается.
Факторы риска падений в старческом возрасте:
- плохое зрение;
- остаточные явления после инсультов;
- прием лекарств со снотворным или гипнотическим действием;
- мышечная атрофия;
- паркинсонизм;
- отсутствие костылей или других вспомогательных средств при ходьбе;
- неправильно обустроенный быт (скользящие по полу ковры, перетянутые через всю комнату электрические провода и т.д.).
Основной целью лечения переломов ТБС в старческом возрасте является ранний подъем с постели. Он необходим для профилактики пролежней и застойных пневмоний – тяжелых осложнений, которые нередко приводят к смерти пациента.
Добиться ранней активизации людей старческого возраста можно с помощью эндопротезирования – замены тазобедренного сустава искусственным имплантом. При отсутствии осложнений во время операции человек может вставать с постели уже на второй-третий день. После окончания реабилитационного периода он получает возможность нормально передвигаться без какой-либо сторонней помощи.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Эндопротезирование как метод лечения
Из-за плохого кровоснабжения и остеопороза у пожилых людей практически все переломы срастаются плохо. Более того, вживление металлических штифтов или пластин активизирует процессы остеолиза – разрушения костной ткани. В результате после внутреннего остеосинтеза состояние многих пациентов лишь усугубляется.
В наши дни наиболее эффективным методом лечения переломов ТБС является эндопротезирование. Замена фрагментов тазобедренного сустава искуственными имплантами обеспечивает ранний подъем с постели, позволяет существенно сократить период реабилитации и восстановить опорную функцию нижней конечности. Это, в свою очередь, дает возможность избежать жизненноопасных осложнений, от которых многие пожилые люди гибнут в первый год после травмы.
Фиксация компонентов протеза с помощью специального цемента обеспечивает их надежное крепление к поверхностям остеопорозных костей.
Как показала практика, тотальное эндопротезирование при переломах шейки бедра дает благоприятные результаты в 90% случаев. Это значит, что полная замена тазобедренного сустава намного эффективней внутреннего и наружного остеосинтеза.
Показания и противопоказания
Замену тазобедренного сустава врачи рекомендуют всем пациентам старше 70 лет с переломами и ложными суставами шейки бедра. Также эндопротезирование выполняют всем больным, у которых развился асептический некроз головки бедренной кости. Плановую замену ТБС могут выполнять пациентам с деформирующими остеоартрозами и коксартрозами III степени. Показанием к операции также являются опухолевые процессы в области тазобедренного сустава.
Противопоказания к эндопротезированию:
- тяжелая сердечная недостаточность и нарушения сердечного ритма;
- хроническая дыхательная недостаточность ІІ-ІІІ степени;
- неспособность человека самостоятельно передвигаться;
- воспалительный процесс в области тазобедренного сустава;
- наличие несанированных очагов хронической инфекции в организме;
- перенесенная в прошлом генерализированная инфекция (сепсис);
- отсутствие костномозгового канала в бедренной кости.
При наличии противопоказаний выполнять операцию по замене тазобедренного сустава опасно. Из-за тяжелых заболеваний сердечно-сосудистой или дыхательной системы больной может попросту не перенести наркоз. Наличие инфекции в суставной полости или в любой другой части тела может привести к развитию гнойно-воспалительных осложнений в послеоперационном периоде. А неспособность пациента передвигаться без сторонней помощи очень сильно затруднит реабилитацию.
Остеосинтез шейки бедра или эндопротезирование?
Длительность реабилитации после внутреннего остеосинтеза составляет в среднем 12 месяцев, после эндопротезирования – 5-6 месяцев. В раннем послеоперационном периоде всем пациентам, которые перенесли операцию на ТБС, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений.
Пациенты после остеосинтеза находятся на постельном режиме в течение первых 3-5 дней. После этого им разрешают двигать конечностью и вставать с постели. Позже больным назначают массаж, физиотерапевтические процедуры, ЛФК, плаванье в бассейне. Физиотерапия при переломах ТБС помогает улучшить кровообращение в области сустава и тем самым ускорить выздоровление. Фиксирующие пластины или штифты удаляют лишь после полного срастания перелома и восстановления функциональной активности сустава. Как правило, это происходит через 12-18 месяцев после хирургического вмешательства.
В случае эндопротезирования восстановительный период длится намного меньше. При помощи медицинского персонала человек может вставать с постели уже на второй день после операции. Вскоре он начинает передвигаться самостоятельно, с помощью костылей или специальных ходунков. Еще через 2-3 месяца он может от них отказаться. При выполнении всех рекомендаций врача и правильной реабилитации больной возвращается к привычному образу жизни уже через полгода.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Аллахвердиев А.С. 1 Солдатов Ю.П. 1
1 Федеральное государственное бюджетное учреждение «Российский научный центр «Восстановительная травматология и ортопедия» имени академика Г.А. Илизарова» Министерства здравоохранения Российской Федерации
Проведен анализ встретившихся ошибок и осложнений у больных с переломами шейки бедренной кости. Больные распределены на группы. Первая группа – пострадавшим выполнен остеосинтез шейки бедренной кости пучком спиц с фиксацией их в аппарате Илизарова (64 больных), вторая группа – применен остеосинтез монолатеральным спице-стержневым устройством (23 пациента). Выявлено, что применение современных спице-стержневых устройств для лечения больных с переломами шейки бедренной кости, которые позволяют осуществлять достаточную компрессию на стыках костных отломков, точно проводить фиксаторы (спицы, стержни) через фрагменты кости, разгружать тазобедренный сустав и не препятствовать выполнению гимнастики сустава, обуславливает снижение количества осложнений в послеоперационном периоде в 4- 8 раз.
переломы
шейка бедренной кости
спице – стержневое устройство
спицы
ошибки
осложнения
1. Агаронян Р. Г. Комплексный подход к тактике лечения переломов шейки бедренной кости / Р. Г. Агаронян // Мед. вестник Эребуни. – 2010. – № 3 (43). – C. 15-19.
2. Ахтямов И. Ф. Современные хирургические методы лечения пострадавших с переломами проксимального отдела бедренной кости / И. Ф. Ахтямов [и др.] // Казанский мед. журн.. – 2012. – Т. 93. № 2. – C. 245-249.
3. Героева Е. В. Новые подходы к выбору хирургической тактики лечения пожилых больных с переломом шейки бедренной кости / Е. В. Героева // Новые мед. технологии. Новое мед. оборудование. – 2011. – № 8. – C. 28-32.
4. Ефимов Д. Н. Оперативное лечение пациентов с переломом и ложным суставом шейки бедренной кости / Д. Н. Ефимов // Аспирантские чтения. Современные проблемы послевузовского образования : материалы конф. – Курган, 2011. – C. 48-50.
5. Зоря В.И., Паршиков М.В. Оперативное лечение ложных суставов шейки бедренной кости. Вестник травматологии и ортопедии им. Н.Н. Приорова. – 1996. – № 2. – С.25-27.
6. Курьянов С. Н. Комплексная система профилактики несращений и нарушений кровоснабжения при остеосинтезе переломов шейки бедренной кости / С. Н. Курьянов // Вестн. травматологии и ортопедии им. Н. Н. Приорова. – 2008. -№ 1. – C. 19-23.
7. Лирцман В. М. Проблема лечения переломов шейки бедра на рубеже столетий / В. М. Лирцман, В. И. Зоря, С. Ф. Гнетецкий // Вестн. травматологии и ортопедии им. Н.Н. Приорова. -1997. – № 2. – C. 12-19.
Переломы шейки бедренной кости часто происходят на фоне возрастных изменений костной ткани, сопутствующей патологии внутренних органов, эндокринных и гомеостатических нарушений [4]. Прогнозируется, что частота переломов бедра к 2050 г. возрастет больше чем в 3 раза и может принять эпидемические масштабы. В первые шесть месяцев после перелома умирает каждый четвертый пациент, в течение первого года после перелома смертность составляет от 12 до 40% [2], причем она выше у мужчин и у лиц с сопутствующими заболеваниями. В стационаре смертность составляет 3% у женщин, 8% – у мужчин, в среднем смертность у данного контингента больных соответствует 24% [3].
Несмотря на стремительное развитие в последние десятилетия эндопротезирования, остеосинтез по-прежнему является основным хирургическим методом лечения переломов шейки бедренной кости [1] Однако применение традиционных методов остеосинтеза часто не обеспечивает ни эффективной репозиции, ни биомеханически обоснованной фиксации в процессе лечения [6]. Появление большого количество методик привело к повышению оперативной активности при лечении больных с переломами шейки бедренной кости, что обусловило появление ошибок и осложнений, которые в той или иной степени влияют на результат лечения данной группы пациентов. По данным литературы [5,7] несращения бедренной кости встречается у 11,1% – 51,1% больных с переломами ее шейки, асептический некроз головки бедренной кости у 6,1% – 43%.
В настоящее время часто применяют остеосинтез шейки бедренной кости металлоконструкцией в виде пучка спиц с фиксацией их в аппарате Илизарова. Альтернативой данного метода является использование спице-стержневых устройств.
Цель исследования: проанализировать встретившие ошибки и осложнения у больных с переломами шейки бедренной кости в группах с применением остеосинтеза, разработанным монолатеральным спице-стержневым устройством, и пучком спиц с фиксацией их в аппарате Илизарова.
Материал и методы исследования
Под наблюдением находились 87 больных с переломами шейки бедренной кости, пролеченные в клинике РНЦ «ВТО» им. академика Г.А. Илизарова в период с 2000 по 2013 годы.
Для анализа ошибок и осложнений больные с переломами шейки бедра в зависимости от примененной методики лечения были разделены на 2 группы: I группа – пострадавшим выполнен остеосинтез шейки бедренной кости пучком спиц с фиксацией их в аппарате Илизарова (64 пациента), причем в 26 случаях производили фиксацию и разгрузку тазобедренного сустава аппаратом Илизарова; II группа – для остеосинтеза шейки бедренной кости применено разработанное монолатеральное спице-стержневое устройство (23 больных), из них в 6 случаях производили фиксацию и разгрузку тазобедренного сустава аппаратом Илизарова. Показаниями для декомпрессии тазобедренного сустава у больных обеих групп являлись выраженный остеопороз бедренной кости, повышенный вес тела, остеоартроз.
В I группе мужчин было 39 (61%), женщин – 25 (39%). Из 64 больных 51 (79,5%) были в возрасте 30 – 59 лет, 13 больных (20,5%) – 60 -76 лет. У больных II группы мужчин было 17 (74%), женщин – 6 (26%). Из 23 больных 13 (56,5%) были в возрасте от 30 до 60 лет, 10 больных (43,5%) – старше 60 лет.
Операции осуществляли с применением комплекта для чрескостного остеосинтеза по Г.А. Илизарову, выпускаемого ФГУП «Опытный завод РНЦ «ВТО» им. академика Г.А. Илизарова» Минздрава России (рег. удостоверение № ФСР 2007/00756 от 30 июля 2012 г.), стандартного операционного инструментария. Разработанное устройство для лечения больных с переломами проксимального отдела бедренной кости и их последствиями апробировано в клинике (имеется разрешение комитета по этике ФГБУ «РНЦ «ВТО» им. академика Г.А. Илизарова» Минздрава России для апробации в клинике). Оно позволяет в заданном направлении вводить в кость элементы фиксации (спицы и компрессирующий винт) и обеспечивает компрессию на стыке между отломками и их стабильную фиксацию (патент 120354 РФ МПК А61 В17/60 Устройство для лечения больных с переломами и последствиями переломов проксимального отдела бедра / Ю.П. Солдатов. А.С. Аллахвердиев РНЦ «ВТО» им. академика Г.А. Илизарова (РФ).- Заявл. 28.12.2011; Опубл. 20.09.12.).
Операции у больных обеих групп производились под спинальной анестезией, на скелетном вытяжении и после закрытой ручной репозиции костных отломков.
В послеоперационном периоде после остеосинтеза переломов шейки бедренной кости назначали обезболивающие препараты (Трамадол, Кеторолак) в течение 3 дней, антибактериальную терапию (Цефозалин) в течение 7 – 10 дней, осуществляли профилактику тромбоэмболических осложнений, проводили ЛФК, массаж.
Для анализа данных применен метод описательной статистики.
Результаты исследования и их обсуждение
В предоперационном периоде у пострадавших с переломами шейки бедренной кости наблюдались осложнения в виде тромбозов вен нижних конечностей, пролежней мягких тканей области ягодиц и крестца и пневмонии (табл. 1.).
Таблица 1
Распределение больных с переломом шейки бедра по видам и количеству предоперационных осложнений
Осложнения | I группа n=64 | II группа n=23 | Всего n=87 |
Тромбозы вен нижних конечностей; | 2 | 2 | 4 |
Пролежни; | 3 | 5 | 8 |
Пневмония. | 2 | 1 | 3 |
Итого | 7 | 8 | 15 |
Как видно из таблицы 1, в анализируемых группах больных предоперационные осложнения составили 17,2% и были идентичными по виду, и общее их количество существенно не отличалось. Данные осложнения были связаны с необоснованно длительным предоперационным периодом (поздняя госпитализация), дефектами ухода за больным, неудовлетворительной иммобилизацией конечности, недостаточной профилактикой тромбозов, пневмоний и пролежней после травмы.
Интраоперационные осложнения не выявлены, но отмечались ошибки, которые привели к различным осложнениям в послеоперационном периоде (табл. 2).
Таблица 2
Распределение встретившихся ошибок в интраоперационном периоде в зависимости от примененной методики лечения
Ошибки | I группа n=64 | II группа n=23 | Всего n=87 |
Недостаточная репозиция костных отломков | 18 | 1 | 19 |
Применения недостаточного количество фиксирующих элементов (нестабильность системы «фиксатор-кость) | 12 | – | 12 |
Проведения фиксирующих элементов вне зоны перелома | 5 | 1 | 6 |
Введения фиксирующих элементов в полость сустава с повреждением суставного хряща головки бедра и вертлужной впадины | 7 | – | 7 |
Недостаточная разгрузка тазобедренного сустава в случаях наличия остеопороза, у больных с повышенным весом тела | 5 | 1 | 6 |
Итого | 47 | 3 | 50 |
Из таблицы 2 следует, что наибольшее количество интраоперационных ошибок были в I группе больных, которые обусловлены недостаточной репозицией костных отломков, несоблюдением технологий оперативного вмешательства. Это было связано с отсутствие необходимой рентгеновской техники в операционной (ЭОП). У больных 2 группы, благодаря наличию навигационной системы для проведения спиц в устройстве для чрескостного остеосинтеза, такие ошибки были единичными.
Количественные характеристики ошибок и осложнений в послеоперационном периоде (после операции до 12 месяцев наблюдения) представлены в таблицах 3 и 4.
Таблица 3.
Распределение встретившихся осложнений в послеоперационном периоде, связанных с интраоперационными ошибками, в зависимости от примененной методики лечения
Осложнения | Ошибки | I группа n=64 | II группа n=23 | Всего n=87 |
Варусные деформации проксимального отдела бедра, укорочения | Недостаточная репозиция костных отломков Применения не достаточного количество фиксирующих элементов (нестабильность системы «фиксатор-кость) Проведения фиксирующих элементов вне зоны перелома Отсутствие фиксации и разгрузки тазобедренного сустава в случаях наличия остеопороза, у больных с повышенным весом тела | 3 | 1 | 4 |
Несращения костных фрагментов | 7 | – | 7 | |
Асептический некроз шейки и головки бедренной кости | 7 | – | 7 | |
Коксартроз с болевым синдромом | Введения фиксирующих элементов в полость сустава с повреждением суставного хряща головки бедра и вертлужной впадины | 6 | – | 6 |
Итого | 23 | 1 | 24 | |
Из таблицы 3 следует, что количество осложнений в послеоперационном периоде, связанные с интраоперационными ошибками, в первой группе больных соответствовало 35,9%, во второй – 4,3%. Применение остеосинтеза спице-стержневым устройством с навигационной системой для проведения спиц позволило сократить осложнения в 8 раз.
Распределение больных с переломами шейки бедра по количеству послеоперационных осложнений, обусловленными ошибками, которые наблюдали в этом периоде, представлено в таблице 4.
Таблица 4
Распределение встретившихся ошибок и осложнений в послеоперационном периоде, не связанных с интраоперационным периодом, в зависимости от примененной методики лечения
Ошибки | Группа осложнений | I группа n=64 | II группа n=23 | Всего n=87 |
Послеоперационные тактические | ||||
Неадекватный нагрузочный режим на оперированную конечность | Ранние: нестабильность системы «Аппарат – кость» как следствие переломов и миграция спиц | 3 | – | 3 |
Поздние: несращения перелома | 5 | – | 5 | |
Недостаточная разработка движений в тазобедренном и коленных суставах | Контрактура тазобедренного и коленного суставов | 13 | 1 | 14 |
Ранний демонтаж аппарата | Ранние: укорочение конечности с варусной деформацией проксимального отдела бедра | 1 | – | 1 |
Поздние: асептический некроз шейки бедра | 2 | 1 | 3 | |
Послеоперационные лечебные | ||||
Неадекватное восполнение ОЦК, коррекции показателей гемостаза | Анемия Тромбозы | 7 2 | 2 – | 9 2 |
Нарушения перевязочного режима | Воспаления мягких тканей вокруг фиксирующих элементов | 5 | 1 | 6 |
Погрешности в функциональной активизации пациента | Пневмонии Пролежни | 3 6 | – 1 | 3 7 |
Итого: | 47 | 6 | 53 | |
Как следует из таблицы 4, послеоперационные тактические осложнения составили 29, 9% (в первой группе -37,7%, во второй – 8,7% от количества пролеченных больных в каждой группе). Послеоперационные лечебные осложнения соответствовали 31,0%, в первой группе их было 35,9%, во второй -17,4% от количества пациентов в каждой группе (табл. 4). Частыми погрешностями в лечении больных с переломами шейки бедра в обеих группах больных были недостаточная разработка движений в тазобедренном и коленном суставах, неадекватное восполнение ОЦК, погрешности в функциональной активности пациентов.
Анализ ошибок и осложнений у данной категории больных показал, что применение современных спице-стержневых устройств для лечения больных с переломами шейки бедренной кости, которые позволяют осуществлять достаточную компрессию на стыках костных отломков, точно проводить фиксаторы (спицы, стержни) через фрагменты кости, разгружать тазобедренный сустав и не препятствовать выполнению гимнастики сустава, обуславливает снижение количества осложнений в послеоперационном периоде в 8 раз – связанные с интраоперационными ошибками, и в 4 раза – связанные с ошибками послеоперационного периода. Как следует из таблиц 2 и 3, не все интраоперационные ошибки были причинами осложнений в послеоперационном периоде. Это объясняется выполнением профилактических мероприятий в послеоперационном периоде: адекватный режим нагрузок на оперируемую конечность, ЛФК, гимнастика смежных суставов, назначение медикаментозных препаратов (антиоксидантов, хондропротекторов, сосудистых препаратов), назначение физиолечения после демонтажа металлоконструкций, направленного на профилактику остеоартроза.
Выводы
Применение спице-стержневых устройств с навигационной системой для проведения фиксирующих элементов снижает количество ошибок и связанных с ними осложнений. Данный метод, по сравнению с фиксацией перелома шейки бедренной кости пучком спиц, имеет преимущества и позволяет снизить количество интраоперационных ошибок и связанных с ними осложнения в послеоперационном периоде благодаря возможности точного проведения фиксирующих элементов через костные отломки. Наличие в устройстве компрессирующего стержня позволяет осуществлять межотломковую компрессию и обеспечивать дополнительную жесткость фиксации.
Рецензенты:
Тепленький М.П., д.м.н., заведующий научно-клинической лабораторией патологии суставов, ФГБУ «РНЦ «ВТО» им. акад. Г.А.Илизарова. г. Курган;
Карасев А.Г., д.м.н., доцент, старший научный сотрудник лаборатории травматологии, ФГБУ «РНЦ «ВТО» им. акад. Г.А.Илизарова. г. Курган.
Библиографическая ссылка
Аллахвердиев А.С., Солдатов Ю.П. ОШИБКИ И ОСЛОЖНЕНИЯ ПРИ ЛЕЧЕНИИ ПОСТРАДАВШИХ С ПЕРЕЛОМАМИ ШЕЙКИ БЕДРЕННОЙ КОСТИ С ПРИМЕНЕНИЕМ ЧРЕСКОСТНОГО ОСТЕОСИНТЕЗА // Современные проблемы науки и образования. – 2014. – № 6.;
URL: https://science-education.ru/ru/article/view?id=16895 (дата обращения: 15.06.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
