Осколок в суставе после перелома

Оскольчатый перелом – тяжёлая и опасная в плане развития осложнений травма. Его специфика заключается в раздроблении кости на несколько, более двух, отломков с сильным повреждением прилегающих мягких тканях. Причиной возникновения этого вида перелома могут стать падение с высоты, авария, спортивная, производственная или бытовая травма, огнестрельное ранение. Обычно это воздействие мощной давящей силы, направленной относительно кости продольно или поперечно.
Виды оскольчатых переломов
Степень опасности оскольчатого перелома и особенности лечения определяются его видом и локализацией. Чаще всего от данной травмы страдают трубчатые кости конечностей, но могут дробиться на осколки и другие кости.
- По локализации выделяются: оскольчатые переломы пояса верхних конечностей (ключица, плечевая, локтевая, лучевая, кости лучезапястного сустава); пояса нижних конечностей (тазовая, бедренная, большеберцовая и малоберцовая кости, коленная чашечка лодыжка, кости стопы); переломы черепа, позвоночника, ребра и др. Также выделяют внесуставные и внутрисуставные переломы. При втором виде травм нарушается ещё и целостность суставной капсулы, а значит, хрящевая ткань также требует восстановления.
- По тяжести поражения оскольчатые переломы могут быть без смещения или со смещением. Конечно же, более сложный перелом – со смещением. Причём смещение может произойти как в момент травмы, так и позднее – при неправильно оказанной первой помощи, недостаточной иммобилизации повреждённой кости или несоблюдении рекомендаций врача при лечении.
-
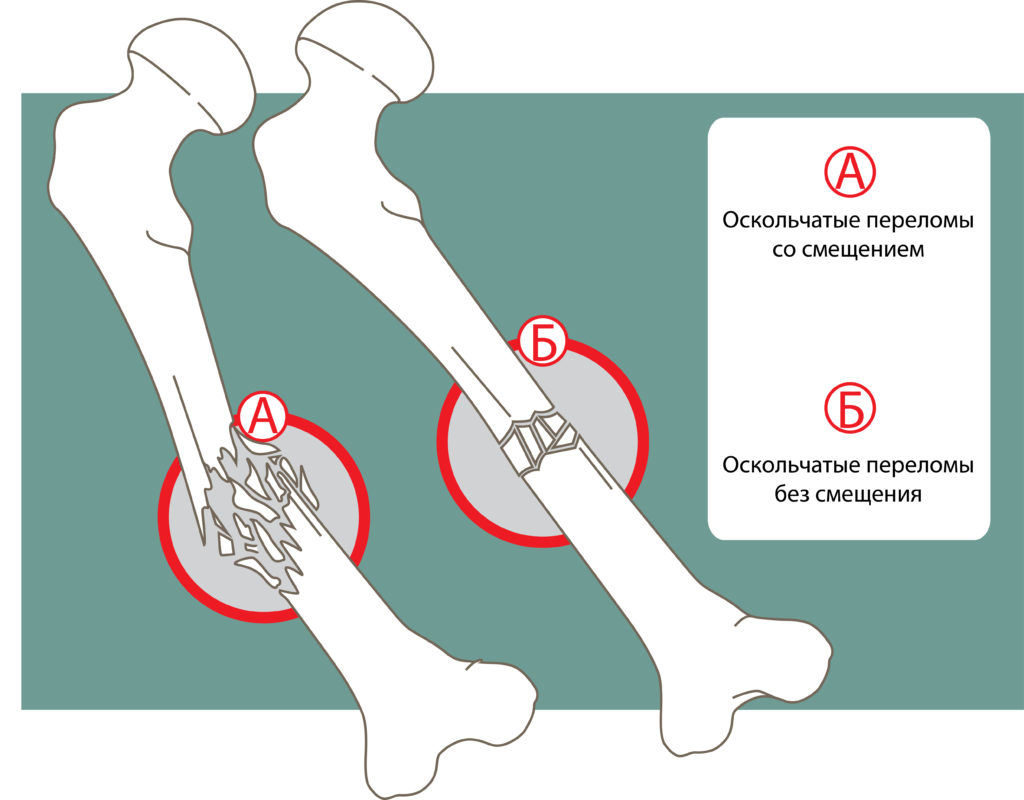 По целостности мягких тканей выделяют закрытые и открытые переломы. В первом случае не нарушена целостность кожных покровов и основной массы окружающих мягких тканей. Однако не исключено внутреннее кровотечение, вызванное разрывом кровеносных сосудов. Внешне такой вид перелома сигнализирует о себе гематомой и отёком.
По целостности мягких тканей выделяют закрытые и открытые переломы. В первом случае не нарушена целостность кожных покровов и основной массы окружающих мягких тканей. Однако не исключено внутреннее кровотечение, вызванное разрывом кровеносных сосудов. Внешне такой вид перелома сигнализирует о себе гематомой и отёком.
Открытый перелом опаснее закрытого из-за сильного повреждения мышц, сухожилий, сосудов, кожи, которые разрываются сильно смещёнными осколками кости. При этом отломок выглядывает наружу. Высок риск кровопотери и инфицирования раны. Лечение при таком виде перелома более сложное, так как осколки требуют правильного сопоставления – репозиции, а сосуды, нервы, сухожилия и другие мягкие ткани – длительного восстановления.
Как распознать перелом
Точное определение характера и тяжести перелома возможно после проведения рентгенологического обследования. Однако существуют признаки перелома, которые следует знать каждому, чтобы не усугубить повреждение костной и мягких тканей и облегчить состояние пострадавшего. Перечислим их.
- Боль, возникающая сразу после перелома и несколько ослабевающая в состоянии покоя. При малейшем движении или пальпации она усиливается.
- Нарушение опорно-двигательной функции кости.
- Деформация повреждённого органа: неестественное положение, искривление оси конечности, уменьшение её длины, отёк.
- Потрескивающий, хрустящий звук (крепитация) при ощупывании в связи с трением краёв отломков друг о друга.
- Наличие гематомы, подкожного кровоизлияния.
Первая помощь при оскольчатом переломе
От правильности оказания первой помощи при оскольчатом переломе зависят успешность последующего лечения и восстановления, а иногда и жизнь человека. Если налицо перечисленные выше признаки перелома (или часть из них), необходимо:
- полностью обездвижить повреждённую часть тела с помощью шины из подручных средств (палка, доска) и при необходимости – импровизированных валиков;
- при сильном кровотечении обязательно наложить тугую повязку или жгут выше раны, записав время наложения для врачей скорой, так как нарушение кровотока более чем на полтора часа может привести к отмиранию тканей;
- приложить холод для уменьшения отёка и гематомы;
- дать пострадавшему обезболивающий препарат.
Ни в коем случае не стоит пытаться вправить кость или сустав на место, сопоставить костные отломки или вынуть их из открытой раны!
Лечение и предупреждение осложнений оскольчатого перелома
Тактика лечения выбирается врачом на основе результатов рентгенографии. Но в любом случае данный вид травм считается одним из самых сложных переломов в лечении. Причина – в том, что кость разламывается не по единой прямой линии, как при поперечных, продольных или косых переломах. И это делает её правильное сращивание затруднительным, особенно при смещении отломков. Нужна репозиция костных осколков и их надёжная иммобилизация на протяжении всего времени сращивания кости.
При закрытых переломах возможно проведение репозиции без обнажения кости. Однако, как правило, без операции не обойтись. Хирург проводит санацию повреждённого участка: изымает отмершие ткани и совсем мелкие осколки кости. При открытых переломах – обрабатывает края раны для предупреждения инфицирования.
Также оперативное вмешательство часто необходимо для возвращения осколкам исходного положения. То есть хирург собирает их, подобно пазлам или деталям конструктора, возвращая кости целостность. Нередко при сильной подвижности отломков для их удержания в нужном положении применяются различные фиксаторы – металлические пластины, скобы, стержни, спицы, шурупы, проволочные швы. Назначаются антибактериальные и противовоспалительные препараты.
Из-за повреждения мягких тканей, сосудов и нервных волокон болезненные ощущения могут преследовать пациента на протяжении всего периода лечения и реабилитации и даже после него. Поэтому приём обезболивающих средств может быть продолжительным.
К сожалению, отдалённые осложнения оскольчатого перелома могут на годы омрачить жизнь человеку. В их числе – неправильное срастание кости, изменение длины конечности, неполное восстановление функций пострадавшей кости или сустава, защемление нервов с постоянным болевым синдромом или частичной потерей чувствительности, ухудшение кровоснабжения тканей из-за повреждения сосудов. Поэтому в процессе реабилитации особенно важно применить все возможные средства для восстановления костной и окружающих тканей.
Меры реабилитации после оскольчатого перелома включают в себя электрофорез и другие виды физиотерапии, а также лечебную физкультуру. Улучшить репаративные процессы поможет питание, обогащённое кальцием, фосфором, витамином D и другими необходимыми костям минералами и витаминами.

Как ускорить восстановление после оскольчатого перелома?
Для ускорения срастания костных отломков и укрепления костной ткани врачи назначают препараты кальция с витамином D3, который обеспечивает всасывание минерала в кишечники. Однако нет никаких гарантий тому, что усвоенный кальций попадёт именно в кости. Потребляемый в мегадозах, этот макроэлемент имеет свойство скапливаться в сосудах, сердце, почках, закладывая основу для атеросклероза, почечнокаменной болезни и других нарушений здоровья.
Однако способ направить кальций по верному адресу был найден. Привлечь его в костную ткань способны лишь новорождённые, молодые костные клетки, которые и занимаются минерализацией скелета. Активировать их рождение безопасным способом, без применения гормонов помог натуральный анаболический компонент HDBA органик комплекс на основе трутневого гомогената.
Поэтому соединение биодоступной (цитратной) формы кальция, витаминов D3 и В6 с HDBA органик комплексом в составе препарата Остеомед Форте дало отличный результат при лечении перелома. Образование костной мозоли при приёме этого средства в ходе клинических исследований ускорялось на целых две недели! Это позволяло сократить сроки иммобилизации и быстрее перейти к стадии активных реабилитационных процедур.
Ценны анаболические (улучшающие рождение новых клеток) свойства Остеомеда Форте и для восстановления мышц, сухожилий и хрящевой ткани, которые нередко страдают при оскольчатом переломе. Выбирайте эффективные и безопасные остеопротекторы нового поколения, созданные с подлинной заботой о вашей костной системе, и будьте здоровы!
Список литературы
- Котельников Г. П., Миронов С. П. Травмотология и ортопедия : учебник. – М. : ГЕОТАР-Медиа, 2009.
- Епифанов В. А., Епифанов А. В. Реабилитация в травматологии и ортопедии. — М.: ГЭОТАР-Медиа, 2015. — 416 c
- Краткое руководство для практических врачей / Корнилов Н.В., Грязнухин Э.Г., Осташко В.И., Редько К. Г. – СПБ.: Гиппократ, 1999.
- Беспальчук П. И., Прохоров А. В., Болотовский А. И. Операции в травматологии и ортопедии : карманный справочник. – Минск : Попурри», 2001.
Автор: Дорошина В. А.
Рецензент: врач-рефлексотерапевт Курусь А. Н.
Источник
Содержание статьи
Перелом лучевой кости руки чаще всего случается при падениях с приземлением на дистальный отдел выпрямленной руки. Травма характерна для женщин старшего возраста, организм которых испытывает гормональную перестройку в связи с наступлением периода менопаузы. Нарушение целостности кости предплечья сопровождается острой болью, выраженным отеком и двигательной дисфункцией. Травма подтверждается результатами рентгенографии, лечится оперативным и консервативным способом.
Краткая характеристика
Предплечье состоит из лучевой и локтевой кости. Несмотря на то, что локтевая кость в два раза толще, переломы лучевой кости встречаются гораздо чаще. Привычной локализацией является область около лучезапястного сустава. Диафизарные повреждения и травмы в области локтевого сочленения занимают 5% от общего числа случаев травматизации кости.
В практической травматологии различают два вида травм луча. Каждый из них назван именем ученого медика, который впервые описал это состояние:
- Смита – разрушение костной структуры в момент сгибания на участке, который граничит с лучезапястным суставом. Причиной является падение с упором на тыльную область кисти, в момент травмы согнутую на себя.
- Путо-Коллеса – разлом кости предплечья на 3 см выше запястья при приземлении на раскрытую ладонь. Данный вид травмы является обратным в сравнении с переломом Смита и встречается гораздо чаще, чем аналогичная травматизация в противоположную сторону.
Пострадавшие с переломом лучевой кости составляют около 16 % от всех пациентов, обратившихся в травматологическое отделение.
Причины возникновения
Чаще всего такие травмы появляются в результате непрямого воздействия или удара:
- интенсивное внешнее воздействие или падение на основание разогнутой ладони;
- сильный удар или перенос веса всего тела в момент приземления на тыльную сторону кисти.
Кроме прямых причин, к нарушению костной структуры приводят патологические изменения в организме:
- остеопороз – хроническое прогрессирующее заболевание, которое характеризуется нарушением минерального состава кости, приводящее к их хрупкости;
- остеомаляция – вымывание микроэлементов с дальнейшим размягчением;
- остеомиелит – гнойно-некротическое поражение костей;
- инфекционное заражение туберкулезом;
- онкологические разрастания.
Косвенно патологию провоцирует ожирение, гормональные и обменные нарушения, эндокринные патологии и общая нетренированность мышечной системы.

Разновидности
Если разлом кости происходит под воздействием чрезмерного внешнего воздействия, при падении, сжимании или скручивании кисти, такой перелом называется травматическим.
Когда тяжелое повреждение повлекла неадекватная по силе травма, предполагается осложненность заболеванием, которое снижает характеристики прочности кости. Такой вид травмы называют патологическим.
Учитывая целостность кожного покрова, выделяют:
- Открытый – повреждена кожа и мышца, нередко в процесс вовлекается соединительная ткань (разрыв связок, сухожилий), кровеносные сосуды, нервные окончания и крупные стволы.
- Закрытый – края костных отломков не разрывают поверхностный слой кожного покрова, но прощупываются. Повреждение может сопровождаться небольшими ссадинами и порезами.
Полные переломы, когда лучевая кость разделена на две отдельные части, осложняются кровотечением и разрывом мышечных волокон, которые «растягивают» костные отломки, вызывая смещение. Неполными называют трещины кости и надломы.
По направлению линии повреждения встречаются:
- поперечные;
- косые;
- винтообразные;
- продольные;
- оскольчатые;
- в форме буквы «Т»;
- вколоченные, когда один костный отломок «входит» в другой.
В зависимости от анатомической локализации перелом лучевой кости делится на:
- диафизарные – в середине кости;
- повреждение головки и шейки лучевой кости внутри суставов;
- поражение шиловидного отростка.
Клинические признаки
Тяжелая травма кости приводит к развитию выраженной симптоматической картины. Пострадавший испытывает интенсивный болевой симптом в месте разлома, иррадиирующий по направлению к плечевому суставу. Болевой импульс усиливается даже при попытке напрячь мышцы руки. Особенной интенсивностью отличается болезненность при переломе в области локтевого сустава, причиной которого может стать дорожно-транспортное происшествие, спарринги в спортивной борьбе, действия насильственного характера.
Место повреждения увеличивается в размере за счет отека мягких тканей. После травмы межклеточная жидкость скапливается, вызывая дополнительные болевые ощущения. Вокруг очага травматизации происходит подкожное кровоизлияние при закрытом виде травмы. Кровоподтеки появляются в течение нескольких дней.
Если через кожу просматривается пульсация, значит, кровотечение продолжается. При наружном кровотечении различают артериальный и венозный тип. При повреждении артерии алая кровь бьет фонтаном, венозное кровоизлияние представляет собой стекающую струю крови темного цвета. Опасным признаком считается цианоз (посинение) руки после кровотечения из вены.
Перелом лучевой кости руки сопровождается отсутствием двигательной функции в близлежащих суставах. Кисть может быть менять направление, которое противоречит нормальной физиологии и анатомическому строению верхней конечности. Все вышеперечисленные симптомы относятся к относительным, и могут сопровождать и другие виды травмы – вывихи и ушибы.
Проявления, являющиеся исключительными для перелома:
- патологическая подвижность в месте перелома;
- крепитация – костный хруст, который обнаруживается при пальпации;
- визуализация костных отломков под кожей или через открытую рану.
Отличительные признаки при разных видах переломах
- Смита – отклонение кисти в наружном направлении, при этом происходит одновременное смещение костей (отломок лучевой кости направлен к ладони).
- Коллеса – разгибательная травма приводит к деформации плечевого сустава, напоминающая штыкообразную форму. Травма сопровождается повреждением шиловидного отростка, а у пожилых и людей с повышенной хрупкостью костей происходит дробление в месте перелома.

Первая помощь
Оказание помощи пострадавшему начинается с этапа придания покоя поврежденной конечности. Целью иммобилизации является предотвращение дальнейшего травмирования и присоединения вторичных осложнений. Для этого травмированную руку сгибают в локтевом суставе под прямым углом, и фиксирует близко к туловищу. При этом используется платок, шарф или косыночный бандаж.
Правильная иммобилизация способствует:
- уменьшению боли;
- снижению рисков разрыва мягких тканей и кожи при закрытой травме;
- предотвращение смещения костных отломков.
Если рана открытая, необходимо накрыть раневую поверхность стерильным перевязочным материалом. При этом двигать сломанную руку запрещено. При наличии украшений на пальцах, снять их, так как отечность, распространяясь на пальцы, приведет к нарушению микроциркуляции в передавленном кольцом месте.
Чтобы снизить болевой эффект, можно принять нестероидные противовоспалительные препараты – Кетопрофен, Ибупрофен, Диклофенак. Чаще всего используются таблетированные формы, в редких случаях – инъекционное введение в мышцу.
Уменьшить выраженность отека поможет прикладывание холодного предмета, предварительно обернутого тканью. Кроме сосудосуживающего эффекта, холод притупляет чувствительность болевых рецепторов. Воздействие не должно продолжаться более чем 15 минут, в ином случае возникает переохлаждение тканей. После проведения доврачебных действий, пострадавшего доставляют к травматологу.
Уточнение диагноза
Точно установить вид перелома лучевой кости, возможно после получения результата рентгеновского исследования. Для исключения ошибки обязательным условием является получение снимка в боковой и передней проекции. Такой метод не только подтверждает разлом кости, но и уточняет вид, локализацию травмы, наличие смещения и количество костных отломков. При недостаточной результативности дополнительно назначается магнитно-резонансная томография.
Лечебные мероприятия
Врачебная тактика может отличаться в зависимости от тяжести травмы, количества осложнений, места повреждения и общего состояния пациента. Несложный перелом лучевой кости, который не сопровождается присоединением вторичных осложнений, лечится ручной репозицией. При этом закрытый способ сопоставления костных отломков контролируется рентгенографией. Для закрепления фиксирующего эффекта накладывается гипс. Длительность иммобилизации определяется доктором и составляет 1-1,5 месяца.
При переломе шиловидного отростка (Гетчинсона) в большинстве случаев применяется открытая репозиция, которая требует мастерства хирурга и длительного курса обездвиживания. В таких случаях чаще используют ортез для лучезапястного отдела, снабженный металлическими пластинами. Материал, из которого изготовлен бандаж, не вызывает аллергии, что важно для больного, который должен находиться в нем длительное время.
Хирургическое вмешательство
Оперативное лечение проводится в следующих случаях:
- смещенный перелом с образованием мелких осколков;
- повреждение головки лучевой кости с выходом из суставной впадины;
- неправильное сращение костей;
- разрыв кровеносных сосудов, мышечной ткани, нарушение иннервации.
При сломе шиловидного отростка проводится операция. Хирурги фиксируют части кости пластинами, при чрезмерном раздроблении, когда не хватает костной ткани, проводится наращивание кости.
Способы оперативного лечения:
- Чрескожная фиксация отломков металлической конструкцией (спицами) отличается малой инвазивностью. Для манипуляции требуется немного времени, что уменьшает риски осложнений после анестезии. При лечении таким способом восстановительный период длится дольше.
- Репозиция открытым способом предполагает соединение частей кости через трепанационное окно. Через разрез кость «собирается» и укрепляется скобами, после чего накладываются швы.
Во время операции для укрепления лучевой кости на время этапов сращения применяется аппарат Илизарова. Металлоконструкция остается в руке и удаляется только после полного сращения. Спицы, как и гипс, снимается только после контрольного рентгенографического исследования.
Минусом оперативного лечения являются не только увеличение длительности реабилитации после травмы, но и вероятность послеоперационных осложнений. В большей степени это касается присоединения инфекционного фактора, что вынуждает проводить профилактический курс антибиотикотерапии.
Восстановительный период
Какое время понадобится, чтобы перелом лучевой кости руки сросся, зависит от тяжести травмы, способа ее лечения, возраста пациента, состояния его иммунной системы и скорости метаболических процессов. Длительность жесткой фиксации может варьироваться от 6 недель до 2 месяцев. Если перелом без признаков смещение, на соединение отломков уходит около 6 недель, при тяжелых травмах гипсовую повязку оставляют до 2 месяцев.
В каждом случае вопрос решается индивидуально. У пациентов молодого возраста процесс регенерации идет намного быстрее, чем у лиц преклонных лет. Большую роль играет наличие хронических заболеваний эндокринного характера и болезней, вследствие которых нарушаются обменные реакции в костной ткани. Кроме того, заживление может затянуться по вине самого пациента, который снимает гипс без разрешения врача.
После операции может сохраняться болевой синдром. Если болезненность незначительная, это не является патологическим признаком. В таком случае назначаются анальгезирующие препараты – Баралгин, Кетонал. Если через несколько дней боли не прекращаются и носят интенсивный характер, появляется подозрение на начало воспалительного процесса. После чего проводится дополнительное антибактериальное лечение с одновременным приемом препаратов, улучшающих иммунитет.

Реабилитация
Восстановление функциональности травмированной конечности лежит в основе реабилитационных мероприятий, которые проводятся в трех направлениях:
- массаж;
- физиотерапия;
- лечебная физкультура.
Массажная терапия назначается курсом. Длительность одного сеанса составляет примерно четверть часа. Физическое воздействие начинается с плечевого сустава и постепенно спускается к лучезапястному сочленению. Последним массажируется место вокруг травмы и кисть. При правильном выполнении восстанавливается работа мышц, эластичность связок и достигается легкий обезболивающий эффект.
Для сокращения периода восстановления, перелом лучевой кости лечат методами физиотерапевтического воздействия:
- внедрение кальция через кожу при помощи электрических токов ;
- импульсное магнитное поле;
- УВЧ – прогревание тканей;
- ультрафиолетовое излучение.
Разработать руку после перелома поможет комплекс лечебной гимнастики, который подбирается лечащим доктором совместно с инструктором ЛФК. Первые сеансы проводятся под присмотром профессионала, который покажет правильную технику лечебных движений и научит дозировать нагрузку.
Возможные осложнения
Вторичные патологии, которые может спровоцировать перелом лучевой кости, по времени появления можно разграничить на ранние и поздние. К осложнениям, возникающим сразу после травматизации, относят:
- снижение чувствительности, вследствие поражения нервного ствола;
- нарушение целостности сухожилий приводит к двигательной дисфункции пальцев;
- разрыв мышечных тканей;
- разрыв кровеносных сосудов со скоплением крови под кожей;
- инфицирование раны.
В поздний период могут сформироваться контрактуры, деформироваться рука, а также развиться гнойно-воспалительный процесс – остеомиелит.
Профилактика
Меры по предупреждению перелома заключаются в соблюдении осторожности во время спортивных тренировок, при работе на производстве и в быту. Выбор удобной обуви с нескользящей подошвой снизит риск падения на улице и в помещении. Чтобы предотвратить патологический перелом лучевой кости руки, нужно правильно питаться, своевременно проводить лечение заболеваний, которые снижают плотность костной ткани. Если травматизации избежать не удалось, нужно срочно обратиться в травматологический пункт для оказания квалифицированной помощи.
Источник
