Оскольчатый перелом голени со смещением сустава
Лечение переломов голени является одной из часто встречаемых задач на жизненном пути травматолога. Переломы голени чаще всего являются высокоэнергетическими, то есть появляются вследствие падения с высоты, дорожно-транспортных происшествий, скручивания тела вокруг фиксированной голени (например когда нога застряла между камнями или зафиксирована горнолыжным ботинком а тело скручивается в сторону). Низкоэнергетические переломы возможны у бабушек и дедушек с остеопорозом. Чаще всего ломаются сразу обе кости голени. В зависимости от места где сломана кость можно выделить переломы верхней средней и нижней трети голени, кроме того отдельно выделяют переломы суставных концов образующих коленный и голеностопный суставы, переломы лодыжек, так называемые переломы пилона, но об этом мы вам расскажем в других статьях.
Симптомы перелома голени.
Симптомами перелома голени являются выраженная боль, невозможность наступить на ногу, а чаще всего невозможность придать своему телу какое либо положение кроме лежачего. При переломах диафиза голени (верхнейсреднейнижней трети) часто определяется видимая глазу деформация, иногда костные отломки просто торчат под кожей или даже перфорируют её, переводя перелом в разрыд намного более тяжёлых, открытых переломов. Если вы оказываете помощь кому то у кого по вашему мнению может быть сломана голень, надо постараться осторожно зафиксировать её при необходимости транспортировки, так как при передвижении тела перелом может перестать быть закрытым из-за того что отломки повредят кожу и встретятся с окружающей средой. Сразу после перелома а также в течение 2-3 дней будет нарастать отёк и появится гематома, так как кость хорошо кровоснабжается и из перелома в окружающие мягкие ткани выделится значительное количество крови.
Диагностика перелома голени.
В диагностике переломов голени любой локализации наибольшее значение по прежнему остаётся за рентгеном. При внутрисуставных переломах часто может потребоваться компьютерная томография для лучшей визуализации.
Лечение переломов голени.
Лечение переломов голени в большинстве случаев оперативное, так как часто не удаётся добиться адекватного сопоставления костных фрагментов и избежать вторичной деформации в гипсе. Кроме того длительные сроки иммобилизации (12 недель и более) приводят к формированию контрактур в смежных суставах, выраженной мышечной атрофии, что значительно затрудняет последующую реабилитацию.
Хирургическое лечение переломов голени чаще всего протекает по одному из следующих сценариев: закрытая репозиция, остеосинтез штифтом с блокированием, открытая репозиция, остеосинтез пластиной и винтами, а также лечение открытых переломов аппаратами внешней фиксации. Возможно использование нескольких техник одновременно в комбинации или последовательный переход от одной техники к другой.
Клинический пример.
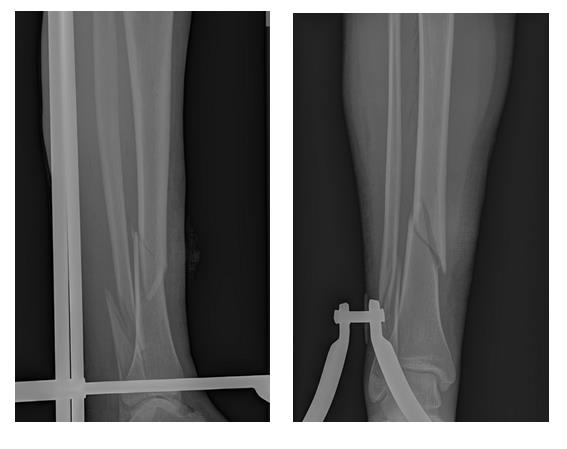
Пациент Г. 56 лет, упал на даче со стремянки, получил закрытый перелом обеих костей правой голени со смещением, госпитализирован в К+31 страховой компанией. В день поступления проведено полное предоперационное обследование пациента, наложено скелетное вытяжение, госпитализированв отделение.
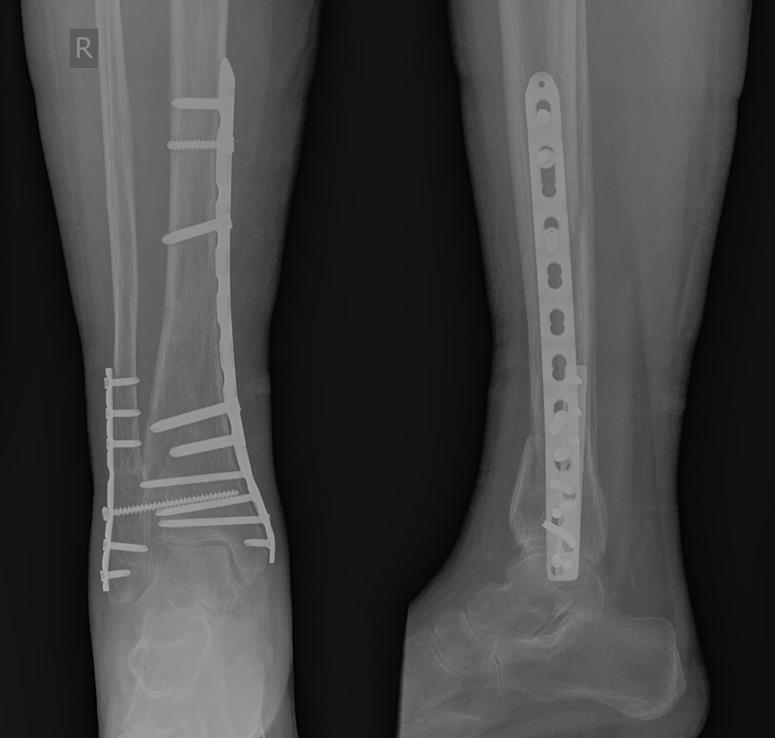
В тот же день выполнен остеосинтез перелома большеберцовой кости штифтом с блокированием, малоберцовой кости пластиной и винтами. Активизирован на вторые сутки. На третьи сутки в удовлетворительном состоянии выписан на амбулаторное долечивание.
Через 6 недель после операции разрешена осевая нагрузка на конечность. Перелом сросся через 12 недель после операции в удовлетворительном положении.
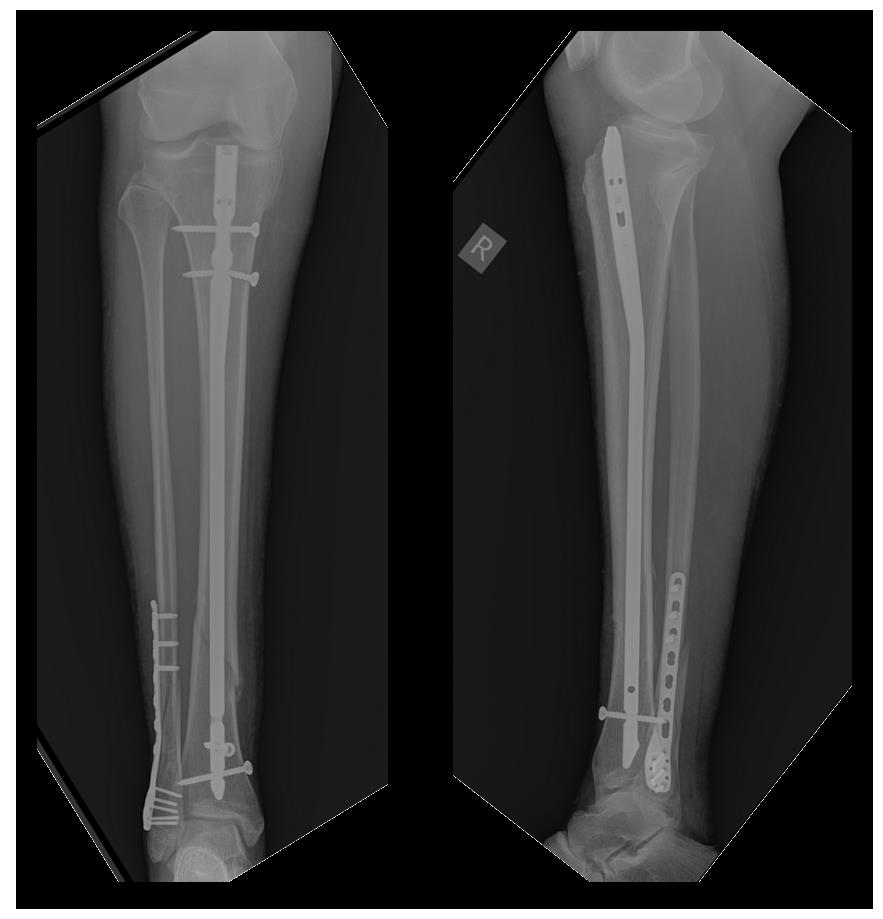
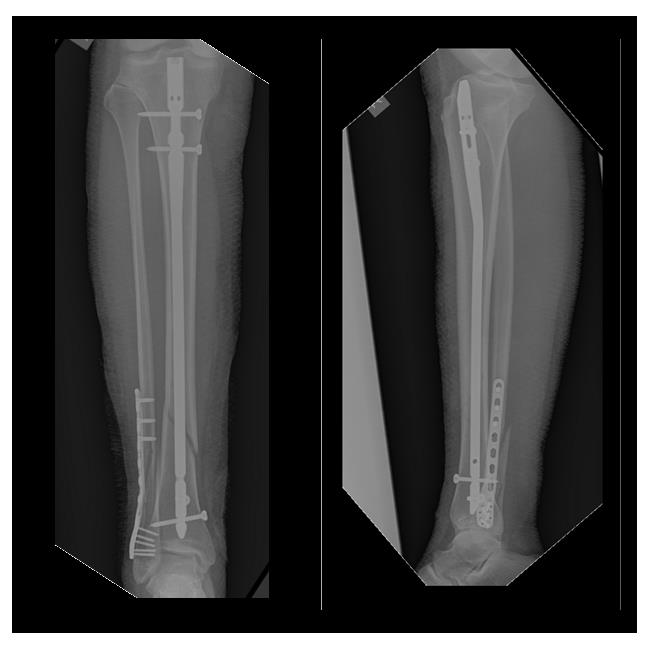
Пациент полностью активизирован, ходит без дополнительной опоры не хромая, боли не беспокоят. Внимательный читатель сможет заметить
Второй клинический пример.
Пациентка Б. 62 лет, страдающая остеопорозом, получила перелом обеих костей правой голени в нижней трети в январе 2017 года. После предоперационного обследования в день обращения выполнен остеосинтез перелома 2 пластинами. Пациентка выписана через 4 дня после обращения.
Рентгенконтроль после операции.
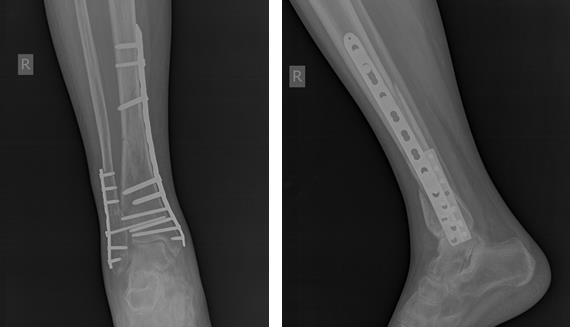
Рентген-контроль через 3 месяца после операции, определяется консолидация переломов.

Рентгенконтроль через 6 месяцев после травмы, определяется полная консолидация переломов.
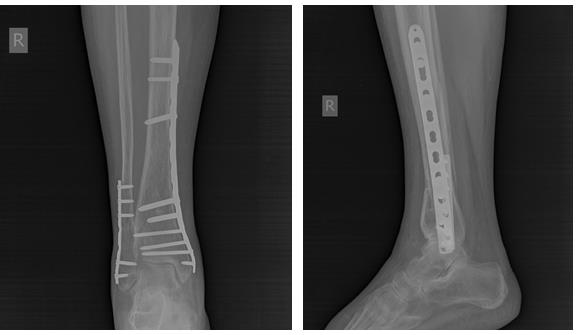
Но на этом злоключения нашей пациентки не закончились. Повторная травма, падение в быту на область правого коленного сустава. Рентгенограммы при обращении. Определяется оскольчатый перелом верхней трети правой голени.
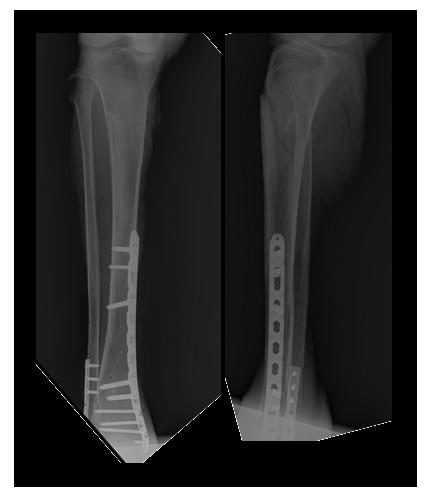
После предоперационного обследования на 2-й день после госпитализации выполнена операция, открытая репозиция, остеосинтез перелома верхней трети большеберцовой кости пластиной и винтами. Пациентка выписана на 5 день после госпитализации в удовлетворительном состоянии.
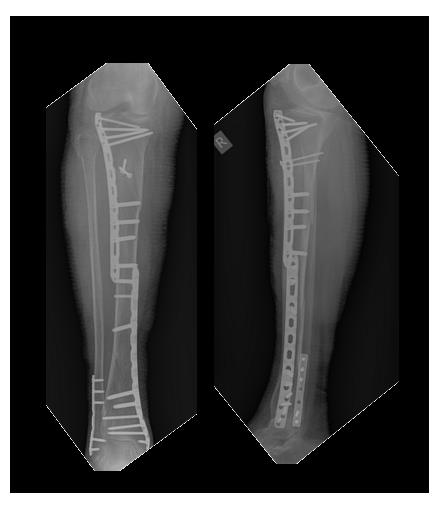
Переломы консолидировались, пациентка проходит лечение по поводу тяжёлого остеопороза у эндокринолога.
Источник
Оскольчатый перелом – нарушение целостности кости с образованием трех и более отломков. Является одним из самых сложных типов переломов, обычно сопровождается смещением фрагментов, может быть закрытым либо открытым, вне- либо внутрисуставным. Причиной возникновения оскольчатого перелома обычно становится воздействие по оси кости, однако возможно также повреждение при перпендикулярном приложении силы. Диагноз выставляется на основании характерных клинических признаков (неестественного положения конечности, крепитации, патологической подвижности и т. д.) и данных рентгенографии. В зависимости от вида повреждения возможно консервативное либо оперативное лечение.
Общие сведения
Оскольчатый перелом – перелом, при котором образуется более двух костных отломков. Может возникать в любой анатомической области, однако чаще страдают длинные трубчатые кости: большеберцовая, плечевая, локтевая, лучевая и бедренная. Обычно является сложным повреждением, сопровождается смещением отломков. По сравнению с другими типами переломов, которые встречаются в травматологии, при таких травмах возрастает вероятность интерпозиции мягких тканей, сдавления или повреждения сосудов и нервов.
Нередко из-за большого количества отломков возникают трудности в ходе репозиции, поскольку фрагменты не удается должным образом сопоставить или удержать при помощи гипсовой повязки. Эта проблема становится особенно значимой при репозиции внутрисуставных оскольчатых переломов, так как при подобных повреждениях для полноценного функционирования сустава необходимо очень точно восстановить конфигурацию суставных поверхностей. Вследствие перечисленных проблем и осложнений при таких повреждениях часто показано хирургическое вмешательство. Лечением оскольчатых переломов занимаются травматологи.

Оскольчатый перелом
Оскольчатые переломы плечевого пояса и верхних конечностей
Оскольчатые переломы ключицы обычно встречаются у взрослых. В большинстве случаев целостность кости нарушается в средней трети, при этом фрагменты смещаются из-за тяги мышц. Пациент жалуется на боль, движения ограничены, в области повреждения определяется деформация и отек. При смещении отломков возможно укорочение надплечья. При повреждении нервов выявляются нарушения чувствительности. При повреждении крупных сосудов возможно массивное кровотечение. Пальпация при подобных травмах должна быть максимально бережной и осторожной, поскольку давление на кость может стать причиной смещения мелких отломков и разрыва или сдавления ранее интактных сосудов и нервов.
Для подтверждения диагноза назначается рентгенография ключицы. Лечебная тактика зависит от положения костных фрагментов. При отсутствии осложнений производится закрытая репозиция с наложением колец Дельбе (при незначительном смещении), повязки Смирнова-Ванштейна, восьмиобразной повязки или повязки Сейра. При повреждении плечевого сплетения, а также наличии фрагмента, направленного острым концом в сторону сосудов и нервов, показано оперативное лечение – остеосинтез ключицы спицей, пластиной, штифтом или гвоздем Богданова.
Оскольчатые переломы плечевой кости могут возникать в любых отделах сегмента. Причиной обычно становится падение на руку, реже – удар или выворачивание руки. При повреждении верхней трети (переломы головки, переломы шейки плеча) наблюдается отек и деформация плечевого сустава. Движения в суставе резко ограничены, крепитация может не выявляться. Переломы проксимальных отделов, как правило, протекают относительно благоприятно. Обычно хорошего результата удается достичь с использованием консервативных методов – репозиции и последующей фиксации. При невозможности сопоставить отломки выполняется остеосинтез головки плеча винтами либо остеосинтез хирургической шейки плеча пластиной или спицами.
При оскольчатых переломах диафиза плеча выявляется деформация, отек, крепитация и патологическая подвижность. Возможно сдавление или нарушение целостности лучевого нерва или, реже, артерии. При повреждениях нижних отделов (переломах межмыщелкового возвышения, головчатой возвышенности и блока) локтевой сустав отечен, деформирован, движения невозможны. При переломах диафиза и нижней трети плеча нередко возникают трудности в процессе сопоставления отломков.
Тактика лечения выбирается с учетом осложнений и данных рентгенографии плечевой кости. При повреждении артерии показана неотложная операция. В остальных случаях обычно проводят репозицию либо накладывают скелетное вытяжение. Если отломки не удается сопоставить, осуществляют остеосинтез диафиза плечевой кости пластиной или спицами. Хирургическое вмешательство по восстановлению нерва обычно производят в отдаленном периоде. При отсутствии натяжения показан шов нерва, в остальных случаях – пластика поврежденного нервного ствола.
Оскольчатые переломы костей предплечья могут быть внутри- и внесуставными, расположенными в нижней, средней и верхней трети сегмента. В числе внутрисуставных переломов – оскольчатый перелом локтевого отростка, перелом головки луча и повреждение Мальгеня (перелом локтевого отростка в сочетании с вывихом костей предплечья). При всех перечисленных видах повреждений наблюдается отек и деформация сустава. Движения резко ограничены или невозможны. Тактика лечения определяется с учетом данных рентгенографии локтевого сустава. Часто требуется хирургическое вмешательство: остеосинтез локтевого отростка пластиной, спицами или винтами, резекция головки лучевой кости.
Оскольчатые диафизарные переломы костей предплечья являются достаточно распространенной травмой. Сопровождаются видимой деформацией, патологической подвижностью, крепитацией, отеком, нарушением оси конечности. Удержание отломков после репозиции при таких травмах нередко становится сложной задачей даже в случае простых поперечных или косых переломов, поскольку фрагменты повторно смещаются из-за тяги мышц. При наличии отломков задача еще больше усложняется, поэтому часто приходится прибегать к оперативному лечению. Тактику хирургического вмешательства определяют с учетом данных рентгенографии предплечья. Возможен остеосинтез пластиной или штифтом, в некоторых случаях выполняют остеосинтез костей предплечья аппаратом Илизарова.
Оскольчатые переломы луча в типичном месте также нередки. Обычно наблюдается смещение отломков. Лучезапястный сустав деформирован, отечен, движения резко затруднены. Крепитация нехарактерна. На рентгенографии лучезапястного сустава выявляется перелом с наличием различного количества фрагментов. В большинстве случаев смещение удается устранить в ходе закрытой репозиции, в отдельных случаях необходим остеосинтез дистального метаэпифиза луча винтами, спицами или пластиной.
Оскольчатые переломы таза и костей нижних конечностей
Оскольчатые переломы таза возникают при интенсивном травмирующем воздействии (автодорожная травма, падение со значительной высоты), часто сочетаются с нарушением непрерывности тазового кольца и являются тяжелым повреждением, сопровождаемым развитием травматического шока. Возможно повреждение заднего и переднего полукольца, боковых масс крестца и вертлужной впадины. Выявляется выраженный болевой синдром. Движения ограничены, опора на ноги невозможна, наблюдается вынужденное положение конечностей, зависящее от вида перелома. Диагноз выставляется на основании данных рентгенографии таза. При смещении осуществляется скелетное вытяжение.
Оскольчатые переломы бедра, как правило, возникают в нижней или средней трети, реже – в области вертела. Оскольчатые шеечные переломы наблюдаются очень редко. Повреждение сопровождается болью, деформацией, отеком и возникновением патологической подвижности. Опора невозможна. При травмах нижней и средней трети часто выявляется крепитация. При внутрисуставных повреждениях определяется гемартроз. Диагноз уточняют на основании данных рентгенографии бедра, при вертельных переломах – рентгенографии тазобедренного сустава, при повреждениях нижней трети – рентгенографии коленного сустава.

КТ коленного сустава. Оскольчатый перелом латерального мыщелка большеберцовой кости и межмыщелкового возвышения.
Лечение вертельных переломов чаще консервативное, с использованием скелетного вытяжения. При нестабильных повреждениях выполняется остеосинтез вертельных переломов изогнутой пластиной, трехлопастным гвоздем или спонгиозными винтами. Лечение диафизарных оскольчатых переломов может быть консервативным (скелетное вытяжение) либо оперативным. Хирургическое вмешательство показано при невозможности адекватно сопоставить отломки вследствие интерпозиции мягких тканей. В настоящее время даже при неплохих результатах консервативного лечения операции часто проводятся для ранней активизации больных и предотвращения посттравматических контрактур. Выполняется остеосинтез диафизарного перелома бедра пластиной или штифтом. Лечение оскольчатых переломов нижней трети чаще оперативное, показанием является неконгруэнтность суставных поверхностей вследствие ротации мыщелков, интерпозиции мягких тканей или большого количества отломков. Проводится остеосинтез мыщелков бедра болтами, пластиной или винтами.
Оскольчатые переломы голени являются распространенной травмой, образуются вследствие прыжка с высоты или удара по голени. Нередко становятся следствием автодорожных происшествий (бамперный перелом). Повреждения в нижних отделах чаще возникают при подворачивании конечности. При внутрисуставных переломах верхней трети (в т. ч. при переломах мыщелков большеберцовой кости) отмечается боль, гемартроз, значительный отек и деформация коленного сустава. Крепитация может отсутствовать. Диафизарные переломы сопровождаются резкой болью, деформацией, нарушением оси конечности, крепитацией и патологической подвижностью. При переломах в нижней трети (повреждении лодыжек) выявляется деформация и выраженный отек голеностопного сустава; крепитация наблюдается далеко не всегда.
Лечение переломов верхних отделов чаще хирургическое, проводится для восстановления конгруэнтности суставных поверхностей. Выполняется остеосинтез мыщелков большеберцовой кости пластиной или винтами. При диафизарных переломах возможно наложение скелетного вытяжения на 4 недели, в последующем – долечивание в гипсовой повязке. Однако из-за сложности консервативного сопоставления значительного количества отломков и необходимости предотвращения контрактур в наши дни при подобных повреждениях все чаще используются оперативные методики: наложение аппарата Илизарова, остеосинтез костей голени пластиной, винтами либо штифтами. При переломах лодыжек, как правило, придерживаются консервативной тактики. Если фрагменты не удается сопоставить в ходе закрытой репозиции, прибегают к остеосинтезу лодыжек пластиной, винтами или натягивающей петлей. Иногда осуществляют трансартикулярную фиксацию спицами.
Источник
Переломы костей голени составляют 10% от общего числа переломов. Течение, методы и сроки лечения зависят от уровня и объема повреждения и отличаются при переломах костей голени различной локализации.
Голень – часть скелета между бедром и стопой, состоящая из двух трубчатых костей (большеберцовой и малоберцовой). Основную нагрузку несет на себе более крупная большеберцовая кость. Мыщелки (выступы в верхней части большеберцовой кости) соединяются с бедренной костью, образуя нижнюю суставную поверхность коленного сустава. Своей нижней частью большеберцовая кость сочленяется с таранной костью, образуя голеностопный сустав.
Малоберцовая кость располагается с наружной стороны, увеличивает стабильность и прочность голени. Обе кости голени соединяются между собой (вверху – при помощи общего сочленения, в средней части – посредством межкостной мембраны, внизу – при помощи связок). На нижних концах обеих костей голени имеются выступы (лодыжки), которые с двух сторон охватывают голеностопный сустав и придают ему поперечную стабильность.
Переломы мыщелков
Обычно возникают при падении с высоты. У молодых пациентов чаще бывают расщепленными, у пожилых – вдавленными. Выделяют переломы внутреннего и наружного мыщелков.
Пациент предъявляет жалобы на боли и отек в области повреждения. Коленный сустав увеличен в объеме в результате гемартроза (скопления крови). Перелом наружного мыщелка сопровождается поворотом голени кнаружи, перелом внутреннего мыщелка – отклонением голени кнутри. Движения в суставе резко болезненны, ограничены. Опора на ногу невозможна или затруднена. Для подтверждения выполняется рентгенография, МРТ коленного сустава.
Лечение:
Перелом большеберцовой кости обезболивают, при необходимости проводят пункцию сустава. При переломе мыщелков без смещения накладывают гипсовую повязку на 1 месяц. По окончании иммобилизации назначают физиолечение и лечебную физкультуру. Полную нагрузку разрешают через 2 месяца с момента травмы.
При переломах мыщелков со смещением выполняют репозицию и накладывают гипсовую лонгету на 6-7 недель. При невозможности удовлетворительного сопоставления отломков проводят скелетное вытяжение сроком до 2 месяцев. Полную нагрузку разрешают через 3 месяца с момента травмы. Возможно оперативное лечение с использованием винтов, пластин и аппарата Илизарова.
Диафизарные переломы
Перелом диафиза большеберцовой кости является результатом прямой или непрямой травмы. Если межкостная мембрана остается неповрежденной, смещения отломков по длине не возникает. Возможно угловое смещение и смещение по ширине.
Пациента беспокоит боль и отек в области повреждения. Голень деформирована. Опора на ногу невозможна. Для подтверждения делают рентгенографию в двух проекциях.
Выполняют обезболивание места перелома. При смещении отломков проводят репозицию с последующим наложением гипсовой лонгеты сроком на 2 месяца. При интерпозиции мягких тканей (вклинивании тканей между отломками) необходима операция.
Перелом диафиза малоберцовой кости развивается вследствие прямого удара по голени снаружи. Травма сопровождается болью в месте перелома и незначительным отеком. Пациент сохраняет возможность опираться на ногу. В отличие от ушиба голени, при переломе малоберцовой кости появляется болезненность при боковом сжатии голени вдали от места повреждения. Для подтверждения выполняют рентгенографию. Больному накладывают гипсовую лонгету на 3-4 недели.
Диафизарный перелом обеих костей голени возникает при ударе по голени («бамперный перелом» при дорожном происшествии) или непрямой травме (скручивание, сгибание). Прямая травма обычно становится причиной многооскольчатых переломов костей голени. При сгибании образуется треугольный осколок на внутренней стороне искривления, а при скручивании возникают винтообразные переломы костей голени.
Пациент жалуется на резкую боль в области повреждения. Голень отечна, синюшна, деформирована. Наблюдается отклонение стопы кнаружи. Определяется крепитация и патологическая подвижность отломков. Опора на поврежденную ногу невозможна. Для подтверждения выполняют рентгенографию в двух проекциях.
При переломах костей голени без смещения, возможности отрепонировать отломки и удержать их в правильном положении проводят скелетное вытяжение в течение 4 недель. Затем накладывают гипсовую лонгету сроком на 3-4 месяца. При невозможности сопоставить и удержать отломки, интерпозиции мягких тканей, а также для сокращения сроков лечения и ранней активизации больного врачи-травматологи применяют оперативное лечение. Используются винты, блокируемые стержни, винты и аппараты наружной фиксации.

КТ коленного сустава и голени. Оскольчатый перелом большеберцовой кости в верхней трети диафиза (красная стрелка), перелом головки малоберцовой кости (синяя стрелка), перелом латерального мыщелка большеберцовой кости (зеленая стрелка).
Переломы лодыжек
Составляют примерно 60% от общего числа переломов костей голени. Появляются в результате прямой (удар по лодыжке) и непрямой (форсированный поворот, подворачивание стопы кнутри или кнаружи) травмы. Возможны:
- изолированные переломы внутренней и наружной лодыжки;
- двухлодыжечные переломы (переломы обеих лодыжек);
- двухлодыжечные переломы в сочетании с переломом переднего или заднего края большеберцовой кости (переломы Потта-Десто, другое название – «трехлодыжечные переломы»).
Любые переломы лодыжек могут сопровождаться разрывом связок, смещением отломков и подвывихом стопы (переломовывихи), однако, чаще такие повреждения наблюдаются при двух- и трехлодыжечных переломах. Для перелома наружной лодыжки характерен подвывих стопы кнутри, для перелома внутренней лодыжки – подвывих стопы кнаружи.
Голеностопный сустав отечен, резко болезненен. Опора на ногу затруднена, при переломовывихах невозможна. При переломовывихах наблюдается отклонение стопы в соответствующую сторону, при переломах Потта-Десто – сгибание стопы в подошвенную сторону. Для подтверждения диагноза выполняют рентгенографию в двух, иногда – в трех проекциях.
Лечение
Анестезия перелома, репозиция, наложение гипсовой лонгеты. При переломе одной лодыжки без смещения срок иммобилизации составляет 4 недели, при двухлодыжечных переломах (в том числе – с подвывихом стопы) – 8 недель, при переломах Потта-Десто и разрывах межберцового синдесмоза – 12 недель. Операция показана при невозможности сопоставления костных фрагментов и интерпозиции мягких тканей.
Источник
