Операция при переломе решетчатой кости
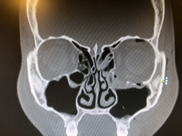
Травмы черепа могут сопровождаться переломами костей, образующих глазницу – полость, в которой располагается глазное яблоко. Если вы или ваш ребенок получили травму, приведшую к появлению «синяка» под глазом, важно своевременно обратиться к специалисту, который определит, нет ли перелома. Это важно, потому что перелом стенки глазницы может привести к неприятным последствиям, связанным с нарушением функции зрения.
Рассказывает Роман Карташов,
челюстно-лицевой хирург

Травмы черепа могут сопровождаться переломами костей, образующих глазницу – полость, в которой располагается глазное яблоко. Если вы или ваш ребенок получили травму, приведшую к появлению «синяка» под глазом, важно своевременно обратиться к специалисту, который определит, нет ли перелома. Это важно, потому что перелом стенки глазницы может привести к неприятным последствиям, связанным с нарушением функции зрения.
Симптомы перелома стенки глазницы
- появление боли, отека или гематомы в области глаза;
- онемение щеки, десны;
- кровотечение из носа;
- изменение положения глаза, двоение в глазах;
- снижение остроты зрения;
- нарушение конфигурации лица (из-за переломов лицевого скелета при обширных травмах).
Диагностика перелома стенки глазницы
Компьютерная томография (КТ) является золотым стандартом в диагностике переломов глазницы, позволяющим точно воспроизвести вид скелета орбиты и прилежащих структур в нескольких плоскостях. 3D реконструкция дает достоверную информацию о количестве костных отломков орбиты и их положении.
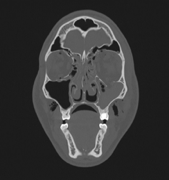
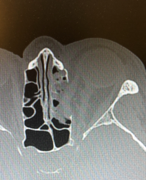
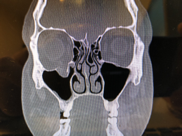

Лечение переломов стенки глазницы
- антибактериальное для предотвращения развития инфекции;
- симптоматическое для купирования боли, отека, подкожных гематом;
- хирургическое для восстановления прежней формы скелета, положения глаза, дренирование внутриглазничных гематом.
Переломы глазницы существенно отличаются как по локализации, так и по степени тяжести. Глобально врачу важно определить, необходима ли операция.
Показания к проведению операции:
- нарушение функции зрения (часто из-за перелома происходит смещение глаза, в результате чего появляется двоение; нарастающая гематома может привести к атрофии зрительного нерва и потере зрения; костные фрагменты могут препятствовать сокращению мышц, что приводит к ограничению движения глаза);
- нарушение структуры лицевого скелета из-за смещения костных отломков, что проявляется изменением черт лица, асимметрией, обезображиванием;
- сдавление подглазничного нерва смещенными костными фрагментами, что привело к онемению щеки, половины носа, губы и десны.
Предпочтительно выполнять операцию сразу после перелома до развития отека. Если отек все же успел появиться, то необходимо подождать 3-5 дней.
Если оставить перелом без лечения, то возможны неблагоприятные последствия в виде посттравматической деформации, нарушения зрения, изменения положения глаза. Лечить их гораздо сложнее, нежели «свежую» травму.
Виды операций при переломе глазницы:
Стенки глазницы представлены очень тонкими костями, и вернуть их в прежнее положение не представляется возможным. Однако в арсенале хирургов есть несколько материалов для протезирования: собственная кость пациента со свода черепа, титановая сеть и различные синтетические протезы.
Если речь идет о переломе края глазницы, то восстановление его формы выполняется при помощи фиксации титановых пластинок винтами, т.к. в этом месте кость достаточно толстая.
Реабилитация после перелома стенки глазницы
После операции выполняется компьютерная томография для контроля результата проведенной операции. Пациент находится под наблюдением челюстно-лицевого хирурга и офтальмолога.
Как правило, при гладком течении послеоперационного периода на 3-4 сутки отек в области операции начинает спадать, а через 7-10 дней могут оставаться только следы гематом.
Реабилитация направлена на восстановление функции зрения. Пациентам рекомендуется выполнять глазодвигательные упражнения, избегать повышения давления в полости носа во время чихания и высмаркивания.
Противопоказания к операции
- тяжелая черепно-мозговая травма
- сопутствующая патология, при которой противопоказаны любые операции.
Источник
Травмы носа и околоносовых пазух относятся к наиболее частым повреждениям не только ЛОР-органов, но и всего тела. Это обусловлено местоположением носа и тем, что он выступает над поверхностью лицевого скелета. Различают травмы военного и бытового характера (производственные, спортивные, транспортные и др.), а также возникшие во время припадка (например, эпилепсии).
В зависимости от силы действия и особенностей ранящего предмета, его направленности и глубины проникновения травмы носа могут быть открытыми с повреждением кожного покрова или закрытыми – без повреждения кожного покрова.
Закрытые травмы чаще всего встречаются в виде ушиба, кровоподтека в мягкие ткани, ссадины, однако при достаточно большой силе возникают переломы костей носа со смещением или без смещения, стенок околоносовых пазух, глазницы, скуловой кости, ячеек решетчатого лабиринта и др. Часто при травмах лица появляются кровоизлияние в камеры глаза (гифемы), смещение глазного яблока (энофтальм), сдавление глазодвигательных мышц (диплопия), сопровождающиеся понижением зрения, вплоть до его полной потери (амовроз).
Открытые переломы могут быть проникающими или непроникающими в полость носа, что определяют при ощупывании раны зондом.
Наиболее частой причиной проникающих ранений является травма носа остроконечными предметами, при этом возникают повреждения слизистой оболочки с последующими носовыми кровотечениями, инфицированием полости носа и околоносовых пазух, образованием гематом перегородки носа с последующим абсцедированием. Направление проникающего предмета к верхней стенке полости носа может вызывать повреждение решетчатой пластинки, сопровождающееся назальной ликвореей. Наиболее часто наблюдаются боковые смещения наружного носа, сопровождающиеся разъединением шва между носовыми костями и лобными отростками верхней челюсти или переломом носовых костей
В клинической практике уместно использовать классификацию наружных деформаций носа.
Риносколиоз – боковое смещение носа.
Ринокифоз – деформация носа с образованием горба.
Ринолордоз – западение спинки носа (седловидный нос).
Платириния – приплюснутый нос.
Брахириния – чрезмерно широкий нос.
Лепториния – чрезмерно узкий (тонкий) нос.
Моллериния – мягкий, податливый (лишенный опоры) наружный нос.
Травмы в области проекции лобных пазух приводят к перелому ее передней стенки, что обусловливает косметический дефект, западение в этой области и может сопровождаться нарушением проходимости канала лобной пазухи. Задняя стенка лобной пазухи повреждается редко.
Повреждения решетчатой кости, как правило, сопровождаются разрывом выстилающей слизистой оболочки и появлением подкожной эмфиземы на лице в виде припухлости и крепитации, которые могут распространяться на лоб и на шею. Повреждение передней решетчатой артерии может сопровождаться опасным кровотечением в ткани глазницы.
Переломы в области передней стенки верхнечелюстной пазухи могут проявляться западением и деформацией в этой области и сочетаться с повреждением глазничной стенки, глазного яблока, скуловой кости и решетчатого лабиринта.
Перелом клиновидной кости – по сути, это перелом основания черепа; встречается редко и может сопровождаться повреждением зрительного нерва и стенки внутренней сонной артерии со смертельным кровотечением или образованием посттравматической аневризмы, требующей вмешательства нейрохирурга.
Диагностика. Диагноз устанавливают на основании данных анамнеза, внешнего осмотра, жалоб больного, результатов пальпации, зондирования, эндоскопии, рентгенографического и КТ-исследований. При осмотре и пальпации выявляются болезненная припухлость тканей в области травмы. Внешняя деформация наружного носа со смещением в боковую сторону или вдавление определенно указывает на перелом носовых костей. В таких случаях при пальпации обнаруживают костные выступы на спинке и скатах носа (симптом ступеньки), патологическую подвижность костей, возможна крепитация костных отломков. Наличие подкожной крепитации свидетельствует о переломе решетчатой кости с разрывом слизистой оболочки.
Травма лицевого скелета часто сопровождается кровоизлиянием в область век и вокруг глазницы – «симптом очков», однако этот симптом может быть и признаком перелома основания черепа, травмы пещеристого синуса. Для уточнения диагноза в этом случае необходимо произвести поясничную пункцию. При переломе основания черепа характерно наличие крови в спинно-мозговой жидкости (субарахноидальное кровоизлияние). Подозрение на перелом основания черепа возникает при бессознательном состоянии больного, оглушенности, судорогах и др. Это обязывает врача фиксировать голову больного по отношению к туловищу (существуют специальные корсеты), транспортировать больного на жестких носилках. Даже рентгенологическое исследование нельзя делать сразу, поскольку при этом нужно поворачивать голову.
О переломе решетчатой пластинки с разрывом твердой мозговой оболочки свидетельствует назальная ликворея, заметная при наклонах головы вперед. Сопутствующая носовая геморрагия может затруднить диагностику истечения ликвора. В первые сутки характерен симптом «двойного пятна», характеризующийся наличием наружного светлого кольца вокруг пятна крови. После прекращения носового кровотечения, выделения из носа при назальной ликворее становятся светлыми. При лабораторном исследовании выявление глюкозы в выделениях из носа указывает на наличие цереброспинальной жидкости.
Инструментальные методы исследования (рентгенография лицевого скелета, КТ, МРТ) дают ценные сведения о характере и распространенности травматических повреждений лицевого скелета и околоносовых пазух.
Лечение. Тактика лечения зависит от характера и глубины травмы, тяжести общих и неврологических симптомов. При наличии ушибов и ранения мягких тканей, ссадин и др. без повреждения костных структур лицевого скелета производят первичную хирургическую обработку и останавливают кровотечение, при этом необходимо стремиться к максимальному сохранению тканей и удалять лишь нежизнеспособные. Благодаря обильному кровоснабжению лица заживление раны происходит хорошо. Первичный шов на лице можно накладывать в течение суток после травмы. При необходимости проводят переднюю петлевую, а иногда и заднюю тампонаду носа. Обязательно введение противостолбнячной сыворотки по схеме. Для уменьшения кровоизлияния и отека мягких тканей в первые 5-6 ч прикладывают лед на область травмы.
Источник
Травматические повреждения околоносовых пазух значительно более редки, чем травмы и ранения пирамиды носа, однако если они возникают, то протекают клинически значительно более тяжело. Причины травматизма околоносовых пазух те же, что и пирамиды носа. При ушибах челюстно-лицевой и лобной области могут возникать переломы передних околоносовых пазух, а при ушибах лобной области и переломы основания черепа в области дна передней черепной ямки с разрывами (или без них) твердых мозговых оболочек. При тупых травмах могут наблюдаться повреждения мягких тканей, трещины стенок околоносовых пазух, закрытые и открытые переломы верхней челюсти, лобной, решетчатой и клиновидной костей, которые нередко сопровождаются вибрационными, коммоционными и компрессионными поражениями головного мозга. Симптомы и клиническое течение различаются в зависимости от травматического повреждения той или иной околоносовой пазухи.
Поражение лобной кости. Общее состояние чаще всего проявляется различными признаками травматического шока и соответствующими поражениями головного мозга. Местно: боль в области травмы, припухлость и гематома, ушибленные и иные раны мягких тканей, проникающих до кости. При переломе передней стенки лобной пазухи при пальпации ощущаются резкая боль и крепитация фрагментов кости. Нередко возникает эмфизема мягких тканей в периорбитальных тканях, лице и др. При ушибах лобной кости и переломах ее стенок нередко наблюдаются носовые кровотечения. В тех случаях, когда имеет место перелом мозговой стенки с разрывом твердых мозговых оболочек, наблюдается носовая ликворея. Рентгенография лобной кости позволяет установить характер перелома, выявить состояние основания черепа, наличие гемосинуса и субарахноидального кровоизлияния в передней черепной ямке.
Огнестрельные и осколочные ранения лобной кости характеризуются значительной тяжестью поражения, поскольку чаще всего они сочетаются с ранениями глазницы и лобных долей головного мозга. Такие ранения находятся в компетенции нейрохирургов, и лишь те ранения лобной пазухи, которые большей частью являются тангенциальными (касательными), нарушающим только целость передней стенки лобной пазухи и сочетающиеся с ранениями полости носа и нижних отделов решетчаотй кости без проникновения в полость черепа и разрыва мозговых оболочек, лечат в специализированном ЛОР-отделении.
Ранения лобной пазухи, особенно проникающие как в сам синус, так и в полость носа и черепа, чреваты тяжелыми осложнениями, которые нашли свое отражение в классификации Н.С.Благовещенской (1972).
Классификация осложнений после ранений лобной пазухи
- Гнойные осложнения после ранений лобной пазухи.
- Травматические гнойно-полипозные фронтиты.
- Фронтиты, сопровождающиеся экстрацеребральными гнойными осложнениями:
- фронтиты и эпидуральные абсцессы :
- фронтиты и СДА.
- Фронтиты, сопровождающиеся интрацеребральными гнойными осложнениями:
- фронтиты и интрацеребральные абсцессы:
- фронтиты и нагноение мозгового рубца.
- Фронтиты, сопровождающиеся экстрацеребральными гнойными осложнениями:
- Ограниченные гнойные пахименингиты в лобной области.
- Травматические гнойно-полипозные фронтиты.
- Негнойные осложнения после ранений лобной пазухи:
- стойкая носовая ликворея;
- клапанная пневмоцефалия;
- носовые кровотечения.
Из перечисленных осложнений самыми частыми являются гнойно-полипозные фронтиты и фронтоэтмоидиты. Наиболее тяжело протекают повреждения лобной пазухи, с интрацеребральными гнойными осложнениями. Кроме названных выше осложнений, следует отметить такие, как острые воспалительные процессы в коже лобной области (рожа, фурункулы, подкожная эмпиема, распространяющаяся на конвекситальные покровы) либо в костных тканях (остеомиелит), которые могут стать причиной тяжелых интракраниальных осложнений.
Сочетанные травмы и ранения лобной и решетчатой кости отличаются особой тяжестью течения, поскольку в 86% сопровождаются экстра- или интрадуральными поражениями. Такие поражения, особенно с вовлечением в процесс вещества головного мозга, сопровождаются многими неврологическими, психическими и глазными осложнениями.
При ранениях костного лобно-решетчатого массива с проникновением раневого канала в переднюю черепную ямку, в орбитальную и инфраорбитальную области возникают разнообразные неврологические симптомы, обусловленные поражением образований на основании черепа передней черепной ямки, важнейшие из которых – это вещество лобных долей с находящимися в них нервными центрами, обонятельные и зрительные нервы, а также первая ветвь тройничного нерва, верхние ветви лицевого нерва и нервы, иннервирующие экстраокулярные мышцы – глазодвигательный, блоковой и отводящий. Поражение этих образований вызывает соответствующие симптомы (аносмия, амавроз, паралич взора и др.).
Поражения верхней челюсти могут быть открытыми и закрытыми (по отношению к верхнечелюстной пазухи). Чаще всего встречаются бытовые травмы, вызванные тупыми ударами в скуловую область и область верхнего альвеолярного отростка. Обычно такие травмы сопровождаются гемосинусом, нарушением целости зубов верхней челюсти, носовым кровотечением, сотрясением головного мозга. Нередко переломы верхнечелюстной пазухи сочетаются с ушибами пирамиды носа и переломами его костей, а также скуловой кости, поэтому такие травмы являются обычно сочетанными и, как правило, пострадавшие поступают в отделение челюстно-лицевой хирургии. Нередко травма верхнечелюстной пазухи наступает при экстракции зубов, в основном верхнего 6-го зуба, а также при удалении прикорневых кист 5-, 6-го и 7-го верхних зубов – образуется свищевое отверстие в лунке, признаком которого является попадание жидкости в нос через лунку. При продувании носа воздух из его полости через выходное отверстие верхнечелюстной пазухи попадает в пазуху и из нее в полость рта через перфорированную лунку зуба.
Изолированные переломы решетчатой кости и клиновидной пазухи встречаются весьма редко. Обычно они сочетаются с переломами основания черепа и тяжелой ЧМТ. Огнестрельные ранения клиновидной пазухи и решетчатой кости обычно заканчиваются гибелью пострадавшего на месте ранения.
Клиническое течение травматических поражений околоносовых пазух определяется прежде всего тяжестью травмы, реперкуссионными травматическими поражениями головного мозга и видом разрушений, которые причиняет травмирующий объект. Как правило, при несвоевременном оказании специализированной хирургической помощи и проведении антибактериального лечения такие травмы осложняются тяжелыми челюстно-лицевыми, орбитальными абсцессами и флегмонами. При травмах полости носа с переломом основания черепа и доступа инфекции к мозговым оболочкам развиваются тяжелые менингоэнцефалиты, прогноз которых находится на грани неблагоприятного.
Лечение травмы придаточных пазух носа. При легких травмах околоносовых пазух без открытых переломов и нарушений целости слизистой оболочки лечение, как правило, неоперативное (системная антибиотикотсрапия, при гемосинусе – пункция с элиминацией крови и введения в синус антибиотиков, сосудосуживающие препараты – в полость носа, антигистаминные средства).
При травмах средней тяжести, сопровождающихся деформирующими переломами околоносовых пазух, с ранением мягких тканей, применяют те же хирургические вмешательства, что и при хронических гнойных воспалительных заболеваний этих пазух. Первичную хирургическую обработку необходимо проводить в режиме специализированной помощи с репозицией отломков, элементами пластики и оптимального дренирования синусов. Одновременно проводят системное противовоспалительное и противоболевое лечение.
При тяжелых травмах с переломом основания черепа и угрозой возникновения менингоэнцефалита пострадавших направляют в нейрохирургическое отделение. В хирургическом вмешательстве при таких сочетанных травмах целесообразно участвовать ринологу и челюстно-лицевому хирургу.
Прогноз весьма осторожный при тяжелых травмах; исход зависит от сроков хирургического вмешательства и своевременности и интенсивности антибактериального лечения. При травмах легких и средней тяжести прогноз, как правило, благоприятный.
Источник
