Невриты после переломов
Посттравматическая нейропатия (невропатия) – это гетерогенное заболевание, характеризующихся повреждением нервных волокон в результате травмы. Эта патология не является смертельной, однако характеризуется развитием достаточно сильных болезненных ощущений у пациента. Рассмотрим особенности этого заболевания подробнее.
Общая характеристика патологии
Травмы, вызывающие развитие нейропатии, могут быть двух видов:
- Острые – порез, удар, ушиб или перелом.
- Хронические – продолжительное сдавление нерва (например, в результате смещения костей). Чаще всего эта патология локализуется в срединном или лучевом нерве и поражает верхние конечности.
 В большинстве случаев симптомы заболевания проявляются сразу же после травмы. Однако в некоторых случаях патология развивается позднее, когда в поврежденных тканях начинается процесс воспаления и образующиеся рубцовые ткани сдавливают нерв. После прекращения питания нерва все нижележащие его участки подвергаются необратимым деструктивным изменениям.
В большинстве случаев симптомы заболевания проявляются сразу же после травмы. Однако в некоторых случаях патология развивается позднее, когда в поврежденных тканях начинается процесс воспаления и образующиеся рубцовые ткани сдавливают нерв. После прекращения питания нерва все нижележащие его участки подвергаются необратимым деструктивным изменениям.
В литературе описаны случаи, когда посттравматический неврит развивался после переломов вследствие неправильного наложения гипса. Из-за продолжительного сдавливания нерва отекшими тканями и самим гипсом формировался патологический участок, из-за чего переставали проходить импульсы в конечность. Поэтому после наложения гипса является обязательным осмотр невролога и контроль специалиста на протяжении всего периода заживления.
Характерными проявлениями посттравматической нейропатии являются:
- ослабевание захвата кисти или чувствительности стопы;
- онемение;
- тремор;
- неприятные ощущения в кисти, стопе, пальцах;
- снижение кожной чувствительности.
 Больные нередко жалуются на неприятные ощущения в пораженной конечности, которые усиливаются в ночное время. Без своевременного лечения заболевание может привести к атрофии нервного окончания и потере чувствительности и способности двигать конечностью. Однако в случае, если лечение началось сразу после получения травмы, у пациента есть все шансы на полное восстановление функциональности нерва.
Больные нередко жалуются на неприятные ощущения в пораженной конечности, которые усиливаются в ночное время. Без своевременного лечения заболевание может привести к атрофии нервного окончания и потере чувствительности и способности двигать конечностью. Однако в случае, если лечение началось сразу после получения травмы, у пациента есть все шансы на полное восстановление функциональности нерва.
Постановкой диагноза и лечением заболевания занимаются врачи-неврологи. В некоторых случаях для высвобождения от сдавления окружающими тканями требуется хирургическое вмешательство. Травматический неврит может привести к инвалидизации пациента, если его первые признаки не были вовремя замечены.
Главным способом диагностики является врачебный осмотр невролога и функциональные пробы. Для этого врач проводит пробы на рефлексы, на чувствительность и на подвижность конечности, чтобы установить степень повреждения нерва и наличие мышечной атрофии.
к оглавлению ↑
Виды и диагностика заболевания
Посттравматическая невропатия разделяется на различные виды по некоторым критериям. Первым из них можно назвать механизм возникновения заболевания. Выделяют следующие формы патологии:
-
 Прямое механическое повреждение. Это может быть удар, разрыв или сильное сдавливание нерва, в результате чего его миелиновая оболочка разрушается, и нервные импульсы перестают проходить по поврежденному участку.
Прямое механическое повреждение. Это может быть удар, разрыв или сильное сдавливание нерва, в результате чего его миелиновая оболочка разрушается, и нервные импульсы перестают проходить по поврежденному участку. - Хроническое сдавливание. Выше уже был описан пример такого повреждения – ситуация хронического сдавливания чаще всего встречается при наложении гипса. Другая вероятная ситуация – смещение позвонков или обломков кости при переломе.
- Воспалительный процесс. Возникновение отека или инфекции в месте травмы влечет за собой нарушение обменных процессов в тканях, в результате чего нерв может претерпеть деструктивные изменения.
- Сосудистый механизм. Развивается в результате ангиоспазма, часто возникающего в ходе травмы. Из-за нарушения кровотока нарушается питание нерва, в результате чего его ткань разрушается.
- Смешанные механизмы. Это довольно распространенные случаи при травмах, когда невропатия развивается под действием двух и более факторов – например, при механических повреждениях воспалительный процесс в месте травмы практически неизбежен.
 Кроме того, выделяют формы заболевания по его локализации. Нейропатия может развиться в любом нерве организма, но чаще всего от патологии страдают нервы конечностей, т.к. они наиболее подвержены травмам из-за малой защищенности тканями. Например, локтевой нерв не защищен никакими костями и находится практически под кожей, поэтому он часто повреждается при ударе согнутым локтем по какой-либо поверхности.
Кроме того, выделяют формы заболевания по его локализации. Нейропатия может развиться в любом нерве организма, но чаще всего от патологии страдают нервы конечностей, т.к. они наиболее подвержены травмам из-за малой защищенности тканями. Например, локтевой нерв не защищен никакими костями и находится практически под кожей, поэтому он часто повреждается при ударе согнутым локтем по какой-либо поверхности.
Наиболее частые формы патологии по локализации:
- невропатия малоберцового или большеберцового нерва – при травмах нижних конечностей;
- невропатия лучевого, локтевого или срединного нерва – при травмах рук;
- плечевой плексит – при вывихе плечевого сустава.
Основным способом диагностики, как уже было сказано выше, является осмотр врачом-неврологом с проведением функциональных проб. Однако не всегда осмотр может дать однозначный ответ на вопрос о диагнозе. В таких случаях, в качестве дополнительных методов, используются методы компьютерной томографии, электронейромиографии, УЗИ, рентген. Все эти методы направлены на визуализацию исследуемого участка и позволяют более точно выявить целостность нервной ткани.
к оглавлению ↑
Лечение патологии
Как уже было отмечено ранее в статье, успех лечения напрямую зависит от того, как скоро были замечены первые симптомы и оказана помощь. В особенности это касается верхних конечностей: движения и чувствительность рук очень сложные, поэтому чтобы восстановить их в полной мере, лечение нужно начинать как можно скорее.
 Суть лечения сводится к освобождению нервной ткани от сдавливания обломками кости или воспаленными окружающими тканями. Часто для этого требуется хирургическое вмешательство, однако в большинстве случаев операция не представляет большой сложности.
Суть лечения сводится к освобождению нервной ткани от сдавливания обломками кости или воспаленными окружающими тканями. Часто для этого требуется хирургическое вмешательство, однако в большинстве случаев операция не представляет большой сложности.
Очень важно соблюдать врачебные рекомендации в ходе заживления переломов или других травм. При смещении обломков кости в ходе заживления, срок восстановления заметно увеличивается, что снижает шансы на успешное выздоровление пациента.
Пациентам с нейропатией показана полная иммобилизация конечности в физиологическом положении – с этой целью накладывают гипс или иные виды фиксирующих повязок. В некоторых случаях для иммобилизации предпочтение отдается вынужденному положению с наименьшим натяжением нерва.
Также в ходе лечения применяется медикаментозная терапия:
- Витаминные комплексы (витамины группы В).
- Препараты, облегчающие и ускоряющие процесс заживления и правильного образования рубцовой ткани (Контрактубекс).
- Обезболивающие препараты, что особенно важно для больных, перенесших травму (Вольтарен, Индометацин, Кетонал).
 Эффективное воздействие оказывает физиотерапия: воздействие теплом, светом, ультразвуком. Эти методы позволяют минимизировать образование рубцов и спаек, способных в дальнейшем нарушить функцию нервной проводимости.
Эффективное воздействие оказывает физиотерапия: воздействие теплом, светом, ультразвуком. Эти методы позволяют минимизировать образование рубцов и спаек, способных в дальнейшем нарушить функцию нервной проводимости.
После заживления травмы пациенту назначается комплекс лечебной физкультуры, который необходим для полного восстановления подвижности и чувствительности конечности. Полезными мерами являются массаж, иглоукалывание и другие способы восстановления чувствительности. Комплекс восстановительных процедур выбирается индивидуально в каждом случае, с учетом возможностей организма.
Во время лечения и реабилитации пациентам рекомендуется употреблять разнообразную пищу, насыщенную витаминами, в особенности группы В. Правильное питание способствует скорейшему заживлению ран и восстановлению функций нервных корешков.
Таким образом, посттравматическая нейропатия – это излечимое заболевание, однако для его благоприятного исхода следует своевременно обращаться к врачу и проявить терпение в ходе восстановления нарушенных функций. Игнорирование симптомов может привести к необратимой утрате чувствительности и подвижности пораженной конечности.

Якутина Светлана
Эксперт проекта OInsulte.ru
Статья помогла вам?
Дайте нам об этом знать – поставьте оценку
Загрузка…
Источник
Диагностика травматического неврита
Нейропраксия – это заболевание периферической нервной системы, во время которого происходит временная потеря двигательной и чувствительной функции вследствие блокады нервной проводимости. Нарушение передачи нервного импульса при нейропраксии обычно длится в среднем 6–8 недель до момента его полного восстановления.
Симптомы повреждения любого периферического нерва при травматических невритах складывается из двигательных, рефлекторных, чувствительных и вазомоторно-секреторно-трофических расстройств. Обследование больного с травматическим невритом традиционно начинают со сбора анамнестических сведений.
Травматизация тройничного нерва при неправильном выполнении проводниковой анестезии приводит к
травматическому невриту тройничного нерва.
Классическая электродиагностика имеет большое значение в системе комплексного исследования пациента с травматическим невритом в сроки от 2-х недель и позже после повреждения, помогая отделить нарушения дегенеративные от недегенеративных. Тем самым определяется в известной мере и прогноз, так как закрытые повреждения нервных стволов, в частности плечевого сплетения, сопровождающиеся дегенерацией, всегда сомнительны в отношении полноты и качества восстановления утраченных движений, особенно в дистальных отделах конечности.
В точке своего выхода из полости черепа лицевой нерв чаще всего подвержен травматическому сдавлению с клиникой неврита лицевого нерва.
Восстановление движений до силы 4–5 баллов после травматического неврита наблюдается только в тех мышцах, в которых при классической электродиагностике выявляют сниженную электровозбудимость или реакцию частичного перерождения нерва.
При реакции полного перерождения нерва после травматического неврита восстановления движения в мышцах не наблюдается.
Нейропраксия подглазничного нерва (V2 – ветвь тройничного нерва) в результате его повреждения при тупой травме.
В очень поздние сроки после повреждения нерва при травматическом неврите выявление потери электровозбудимости парализованных мышц даёт лишний повод в пользу отказа от операции на нервах. Раньше, чем в других областях, исчезает электровозбудимость мышц тыльной поверхности предплечья. Вопреки устоявшимся представлениям мелкие мышцы кисти нередко оказываются более устойчивыми в отношении способности реагировать на раздражение током.
Электромиография является весьма перспективным методом исследования при закрытых повреждениях плечевого сплетения, позволяющим регистрировать динамику изменений нервно-мышечного аппарата в процессе восстановления. Соответствующая электромиографическая кривая с появлением ранее отсутствовавших потенциалов действия при травматическом неврите позволяет ожидать восстановления движения задолго до первых клинических признаков этого восстановления.
Лечение травматического неврита
Лечение при травматическом неврите подбирается индивидуально в каждом конкретном случае. Оно включает в себя комплекс консервативных процедур:
- иглоукалывание
- стимуляция нерва и мышц
- витамины группы «В», «С» и «Е»
- гомеопатические средства
- оперативное лечение (невролиз нервного ствола и т.д.)
Применение иглоукалывания очень эффективно при лечении травматического неврита периферических нервов.
Нейростимуляция (физиотерапия) устраняет парестезии и боли, восстанавливает силу в мышцах при травматических невритах.
Источник
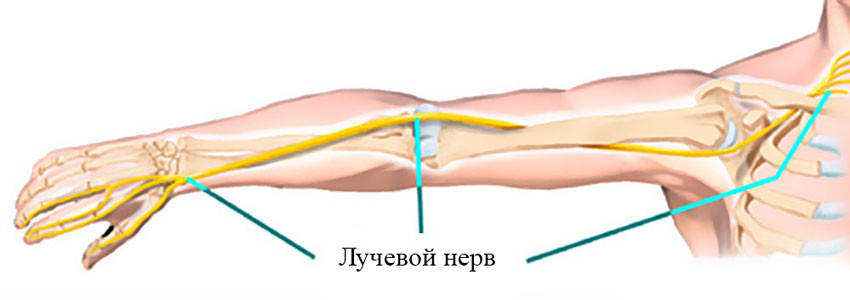
Лучевой нерв проходит по задней поверхности плеча, как бы по спирали, и отдает ветви, которые обеспечивают движения мышц, отвечающих за разгибание предплечья и кисти, вращение предплечья кнаружи, чувствительность кожи задней поверхности плеча и предплечья. Среди прочих нервов руки в нем неврит возникает чаще всего.

Почему возникает неврит лучевого нерва?
Обычно это вызвано повреждением нервного ствола в результате длительного сдавления. Это может быть вызвано следующими причинами:
- «Паралич субботнего вечера». Такое интересное название появилось из-за того, что невриты и другие повреждения лучевого нерва часто возникают у людей, которые любят провести выходной с алкоголем, а потом засыпают, положив руку под голову или под туловище.
- «Паралич медового месяца». Возникает после сна в обнимку, когда голова одного человека долго лежит на руке другого.
- «Костыльный паралич» – возникает у некоторых людей, которые постоянно пользуются костылями.
- Перелом плечевой кости. При этом отломки костей могут повредить нервные волокна.
- Инъекции в наружную часть плеча. Чаще всего травмирование лучевого нерва происходит, если он расположен необычно, или если укол делают неправильно.
- Сильное перетягивание руки жгутом на длительное время при попытке остановить кровотечение.
- Инфекции. Более редкая причина. К невриту могут приводить: грипп, пневмония, сыпной тиф и некоторые другие инфекционные заболевания.
- Отравления, например, алкоголем, свинцом.

Лечение неврита лучевого нерва руки
В зависимости от причин, вызвавших заболевание, врач может назначить:
- Противовоспалительные препараты.
- Антибиотики – если патология вызвана инфекцией.
- Препараты, нормализующие обменные процессы в нервной ткани.
- Средства для улучшения кровотока в мелких сосудах, питающих нервные волокна.
- При отравлениях – внутривенные вливания растворов через капельницу для вывода токсичных веществ.
- Физиопроцедуры: магнитотерапию, УВЧ.
Если повреждение нервных волокон вызвано травмой, нужно провести своевременное правильное лечение: вправить вывих, сопоставить обломки сломанной кости и наложить гипс.
При тяжелых повреждениях может быть рассмотрено хирургическое лечение.
Прогноз обычно благоприятный, при своевременном лечении через некоторое время происходит полное восстановление нарушенных функций. Зачастую после таких состояний как «субботний паралич», восстановление происходит самостоятельно без терапии. Если же нарушения сохраняются, лучше показаться врачу-неврологу.
Для эффективного лечения неврита лучевого нерва, которое поможет максимально быстро и полноценно восстановить его функции, обратитесь к неврологу. Не занимайтесь самодиагностикой, особенно если движения и чувствительность в руке нарушены сильно, и эти расстройства сохраняются в течение длительного времени. Записаться к врачу клиники «Медицина 24/7» можно в любое время суток и в любой день недели, позвонив по телефону +7 (495) 230-00-01.
Мы вам перезвоним
Оставьте свой номер телефона
Симптомы неврита лучевого нерва зависят от того, на каком уровне он поврежден:
В области подмышки и в верхней части плеча:
- Большой и указательный палец соединены.
- Сложно разогнуть предплечье и кисть.
- Сложно повернуть предплечье наружу, когда рука разогнута.
- На коже в области большого, указательного и среднего пальцев снижена чувствительность, возникает «ползание мурашек», онемение.
В средней части плеча:
- Разгибание в локтевом суставе не нарушено.
- Чувствительность кожи плеча сохранена.
- Присутствуют все остальные симптомы, которые описаны выше при неврите лучевого нерва в верхней части.
В нижней части плеча и в верхней части предплечья:
- Чувствительность кожи на задней стороне предплечья не нарушена.
- Чувствительность кожи на задней поверхности кисти снижена.
- Сложно разогнуть кисть.
Как выявить симптомы неврита лучевого нерва?
Существуют некоторые простые тесты, которые помогают обнаружить характерные признаки заболевания:
- Встаньте, опустите руки вдоль туловища так, чтобы они находились в разогнутом состоянии. Попробуйте повернуть предплечья наружу, так, чтобы ладошки «смотрели» вперед. При этом у вас возникнут сложности.
- Положите кисти на стол так, чтобы ладони находились сверху. Попробуйте отвести большие пальцы в стороны. При этом возникнут сложности.
- Положите кисти на стол так, чтобы ладони смотрели вниз. Попробуйте приподнять средний палец и положить его на указательный или безымянный. Это не удастся сделать.
- Сложите руки вместе ладонями друг к другу. Попробуйте развести пальцы в стороны. При этом пальцы на больной руке не отведутся в сторону, а, напротив, согнутся и будут скользить по здоровой.
- Встаньте и поднимите руки вперед. При этом кисть на больной стороне свиснет вниз.
Если вы обнаружили у себя похожие симптомы неврита лучевого нерва, и они не проходят достаточно долго – обратитесь к неврологу в клинику.
Как устанавливают диагноз?
Чаще всего врач диагностирует заболевание, оценивая симптомы неврита лучевого нерва во время неврологического осмотра. В некоторых случаях могут потребоваться дополнительные анализы и исследования, консультации других специалистов.
Правильно оценить симптомы и назначить лечение может только врач-невролог. Поэтому самодиагностикой заниматься не стоит. Посетите специалиста: вы можете записаться на консультацию в неврологической клинике «Медицина 24/7», позвонив по телефону +7 (495) 230-00-01
Материал подготовлен врачом-неврологом клиники «Медицина 24/7» Камышевым Львом Геннадьевичем.
Источник
Невропатия лучевого нерва руки: симптомы и лечение
Невропатия лучевого нерва руки – самое частое заболевание периферических нервов. Как правило невропатия провоцируется продолжительной компрессией, способная привести к нарушению функций нерва. Для её возникновения достаточно неправильно положить руку во время сна (отлежал руку).
Невропатия (нейропатия) лучевого нерва руки может развиваться в результате перегрузок и травм. Патология актуальна для таких специалистов, как: спортивные доктора, ортопеды, травматологи. Лечение заболевания определяет специалист, который может назначить различные методы восстановления. Это могут быть массаж и различные упражнения.
Что такое невропатия лучевого нерва
Невропатия лучевого нерва руки (неврит лучевого нерва) – патологическое состояние, где повреждается один из трех главных нервов. Если рассматривать с точки зрения функциональности, то лучевой нерв влияет на двигательную активность верхних конечностей: сгибание и разгибание рук, фаланг пальцев кисти. Кроме того, нерв контролирует способность отводить в сторону большие пальцы кисти. Волокна лучевого нерва взаимодействуют с нервными образованиями плеча и предплечья. Повреждаться могут, как левая, так и правая рука.
Топика поражения n. radialis сводится к трем основным уровням: в области подмышечной впадины, на уровне средней 1/3 плеча и в районе локтевого сустава. Клиническая картина включает в себя специфические проявления, а именно: симптом «висячей кисти», понижение или полное отсутствие чувствительности области от плеча до тыльной поверхности среднего и безымянного пальца, а также мизинца.
Для того чтобы установить верный диагноз врачу может потребоваться лишь проведение неврологического осмотра. В некоторых случаях необходим более широкий спектр диагностики. Лечение невропатии лучевого нерва руки может ограничиваться применением медикаментов и выполнение гимнастических упражнений.
В международной классификации невропатия лучевого нерва имеет свой отдельный шифр: код по МКБ-10: G56.3.
Классификация патологии
Невропатия лучевого нерва руки в зависимости от места воспаления способна повреждать такие области:
– Подмышечная впадина. Происходит паралич разгибательных мышц предплечья. Кроме того, появляется ослабление сгибания и атрофируется трехглавая мышца;
– Средняя треть плеча. Это наиболее распространенная форма заболевания;
– Место локтевого суставного сочленения. Данная локация невропатии принято называть «синдром теннисного локтя». Происходят дистрофические изменения в области крепления связок в локтевом суставе. Невропатия поражает также разгибательные мышцы кисти и пальцев. По прогнозу, нейропатия может перейти в хроническую форму;
– Область запястья. Клиническая картина патологии будет зависеть от места компрессии нерва.
Имея этиологические факторы невропатию лучевого нерва руки можно подразделить на несколько видов:
– Посттравматическая невропатия лучевого нерва;
– Токсический тип нейропатии;
– Метаболическая разновидность неврита;
– Компрессионно-туннельная форма заболевания.
Причины возникновения невропатии лучевого нерва
Одна из главных причин появления невропатии лучевого нерва руки – это длительное сдавливание. Это может произойти из-за следующих факторов.
– неудобная или неправильная поза во время сна;
– сдавливание верхних конечностей костылями;
– долгое сдавливание руки жгутом;
– длительное резкое сгибание локтя во время бега;
– введение инъекций в область плеча. Это возможно только при аномальной локации нерва;
В некоторых случаях лучевая невропатия руки является следствием:
– Алкогольного отравления при долгих запоях;
– Нарушения гормонального фона у женщин и беременности;
– Интоксикации организма свинцом;
– Прошедших инфекционных заболеваниях;
– Развития сахарного диабета.
Причиной нарушения лучевого нерва верхних конечностей может быть профессиональная деятельность человека. К примеру, среди больных огромное количество людей чья деятельность связана с физическим ручным трудом.
Помните!
Есть случаи, когда невропатия лучевого нерва конечностей возникает у профессиональных спортсменов. Длительное напряжение рук может привести к нарушению в работе нервных образований.
Симптомы невропатии лучевого нерва руки
Клиническая картина невропатий лучевого нерва верхних конечностей будет зависеть от места компресси нерва.
Первый тип невропатии лучевого нерва руки
При данном типе повреждается подмышечная впадина. В народе заболевание называют «костыльный паралич». Мышцы предплечья обездвиживаются и происходит процесс нарушения разгибания и сгибания верхней конечности. Атрофируется трехглавая мышца.
– Свисание кисти при поднимании руки;
– Сомкнуты первый и второй пальцы;
– Появляется сложность в разгибании кисти;
– Теряется чувствительность у пальцев, появляется состояние онемения.
Второй тип невропатии лучевого нерва
Наверное, самая распространенная лучевая невропатия рук. Возникает при случайном повреждении нерва:
– длительное неудобное положение руки;
При сильном сдавливании в области средней части предплечья могут быть такие симптомы невропатии, как чувство онемения кисти с тыльной стороны. Кроме того, нет возможности разогнуть пальцы. Однако, разгибательные движения в предплечье сохраняются.
Третий тип лучевой невропатии верхних конечностей
Данное заболевание подразумевает повреждение заднего отростка нерва. Это проявляется в повреждении верхней конечности в районе локтя. Довольно часто можно наблюдать хроническое течение нейропатии из-за ослабления связок сустава и изменений в работе мышц кисти. Если разгибать локоть, то ощущаются болевые ощущения в мышцах предплечья. Также, ощущается боль при движении кисти.
Есть также общие симптомы при невропатии лучевого нерва руки
Наблюдая каждый тип невропатии, могут возникнуть сопутствующие и основные симптомы. Основные симптомы были перечислены выше.
– отечность в месте поражения;
– возникновение трудностей при совершении двигательных действий руками;
– нарушенная координация движения руками;
Если имеются подобные симптомы и признаки, следует срочно принять меры и начать лечение невропатии лучевого нерва кисти.
Диагностика невропатии лучевого нерва руки
Главным методом при невропатии лучевого нерва является неврологический осмотр. Однако, чтобы максимально точность диагностировать заболевание, требуется комплексное обследование.
Чтобы определить правильное лечение, требуется выяснить, в каком именно мете возникло повреждение верхней конечности. На этом этапе стоит определить, какой из нервов получил повреждение.
Когда специалист определит, что имеет дело с лучевым нервом, он назначит необходимый комплекс мероприятий, который будет направлен на определение места поражения.
Что используется для диагностики?
Инструментальные диагностические мероприятия включают в себя:
– рентгенографию больной конечности.
При постановке диагноза лечащий врач учитывает характер и причины заболевания, среди которых можно особо выделить токсическое, ишемическое, посттравматическое, компрессионное поражение.
Дополнительные консультации таких специалистов, как : ортопеда, эндокринолога, травматолога. Врач дает направление на сдачу анализов на биохимический состав крови, а также проверяется уровень сахара в крови.
Лабораторные исследования могут включать в себя:
Лечение невропатии лучевого нерва
Методы лечения невропатии лучевого нерва руки определяются причиной её появления и местом, где возникло поражение. Если болезнь возникла при инфекционных заболеваниях или интоксикации, то можно проводить медикаментозное лечение нейропатии лучевого нерва.
Если это перелом, то в дамм случае ведется иммобилизация верхней конечности и прочие мероприятия, чтобы устранить травму. При разрыве нерва при переломе необходимо выполнить хирургическую операцию (сшивание).
Если лучевая невропатия руки появилась из-за внешних факторов, то на период лечения стоит полностью их убрать. К примеру, сон в неудобной позе, применение костылей, активная физическая нагрузка на конечность и т.п.
Как правило, при таких заболеваниях пациент лечится амбулаторно. Госпитализация потребуется в том случае, если больному необходимо ввести сильнодействующий или наркотический анальгетик.
Консервативное (терапия) лечение
При медикаментозной терапии могут использоваться следующие препараты:
– нестероидные противовоспалительные средства. Они необходимы, чтобы устранить боль и остановить воспалительный процесс;
– антихолинэстеразные средства. Препараты необходимы, чтобы максимально эффективно провести импульс по нерву;
– сосудорасширяющие препараты. Усилить приток крови и максимально улучшить питание мышц и нерва.
– различные биостимуляторы и витамины группы B. Ускоряют регенерацию нерва.
Медикаментозное лечение невропатии лучевого нерва руки необходимо проводить с дополнением различных физиопроцедур.
Физиотерапия при невропатии:
К приоритетным методам лечения лучевого можно отнести массаж и лечебную физкультуру. Помните, что физические упражнения должны подбираться индивидуально с учетом особенностей организма.
Хирургическое лечение
Есть ситуации, когда невропатия лучевого нерва руки довольно плохо поддается консервативному лечению и больному можно рекомендовать проведение хирургическое вмешательство, чтобы устранить компрессию.
Прогноз лечения
Если лечение было проведено вовремя и правильно, то восстановление функции лучевого нерва наступает за 1-2 месяца. Все будет зависеть от глубины и степени поражения. Есть ситуации, когда заболевание становится хроническим и обостряется периодически.
Чтобы не возникла невропатия лучевого нерва, необходимо придерживаться нескольких несложных рекомендаций.
Профилактические мероприятия включают в себя:
– избегание каких-либо травм и переломов верхних конечностей;
– занятие удобной позы для сна;
– отказ от вредных привычек, к примеру, от распития алкогольных напитков;
– недопущение ситуации, при которой понадобится долго сжимать руку жгутом, наручниками или костылями;
– раннее диагностирование и устранение болезней, которые провоцируют возникновение подобного нарушения;
– регулярное прохождение всестороннего обследования в медицинском центре.
Прогноз описываемой патологии преимущественно благоприятный, в особенности при проведении комплексной терапии и соблюдении всех рекомендаций лечащего врача. Недуг не приводит к осложнениям, однако, это не означает, что не возникнут последствия болезни-провокатора.
Источник статьи: https://lechenie-tut.ru/nevrologija/nevropatija-luchevogo-nerva-ruki/
Источник
