Рентгенограмма, КТ, МРТ при переломе ладьевидной костиа) Синоним:
• Перелом ладьевидной кости б) Визуализация: 1. Общая характеристика:
• Лучший диагностический критерий
о Разрыв кортикального слоя/трабекул на рентгенограммах
о Может быть виден только в одной проекции
• Локализация:
о Бугорок (дистальное ладонное возвышение): 5%
о Дистальная 1/3: 10%
о Талия (средняя 1/3): 70%
о Проксимальная 1/3: 20%
• Морфология:
о Поперечный или слегка косой
о Обычно неоскольчатый или без значительного смещения 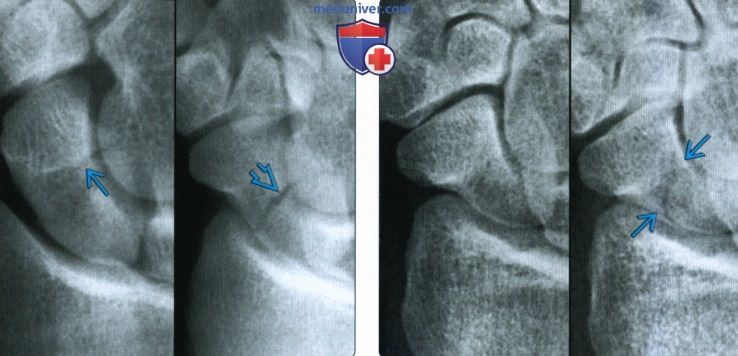
(Слева) На заднепередней (левой) и косой (правой) рентгенограммах определяется перелом талии ладьевидной кости. Перелом едва заметен в заднепередней проекции, но четко визуализируется в косой проекции. Увидеть перелом ладьевидной кости лишь в одной проекции удается редко; поэтому полезна ладьевидная проекция.
(Справа) В первичной косой проекции (слева) невозможно увидеть перелом сразу после повреждения. Через три недели в косой проекции (справа) четко определяется линия перелома вследствие резорбции краев перелома.
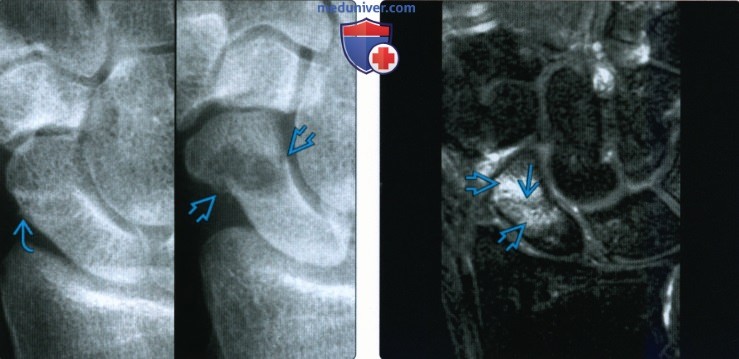
(Слева) В заднепередней проекции (слева) сразу же после травмы заметна незначительная неровность кортикального слоя вдоль талии ладьевидной кости. В заднепередней проекции, полученной через четыре месяца, определяется замедленное срастание перелома дистального полюса с незначительным смещением с кистозными изменениями. Может образоваться грануляционная ткань с окончательными костными мостиками.
(Справа) На фронтальной МРТ PDBИ FS определяется линейный низкоинтенсивный сигнал, со ответствующий перелому с гиперинтенсивным отеком костного мозга, распространяющимся проксимальнее и дистальнее перелома.
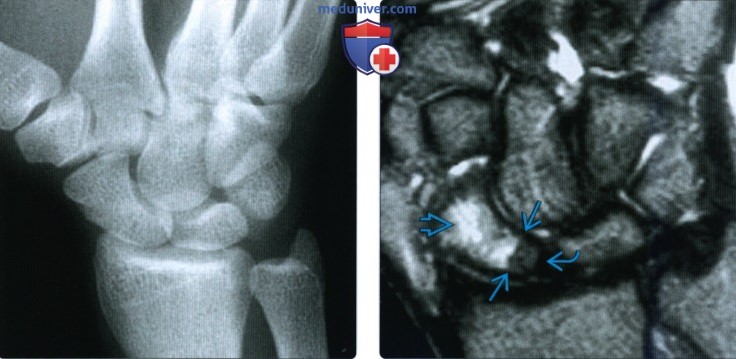
(Слева) На косой рентгенограмме и в дополнительных проекциях (не включены), полученных после падения на вытянутую руку, признаков перелома ладьевидной кости не определяется.
(Справа) На фронтальной MPT Т2ВИ FS у этого же пациента определяется перелом проксимальной трети ладьевидной кости без смещения с отеком костного мозга в дистальном, а не в проксимальном отломке. Отсутствие отека в проксимальном полюсе, в частности, в условиях острой травмы свидетельствует об ишемии этого отломка, что может привести к остеонекрозу.
2. Рентгенография при переломе ладьевидной кости:
• Используют несколько проекций для оценки:
о 75% переломов видны в заднепередней и пронированной косой проекциях
о 25% переломов видны во всех проекциях
о 2-5% переломов на первичном изображении не определяются
• Стандартные проекции: заднепередняя, боковая пронированная косая
• Ладьевидная проекция: заднепередняя проекция с локтевым отклонением → ↑ изображение линии перелома
• Заднепередняя проекция со сжатой в кулак кистью: выделяет линию перелома и ассоциированные повреждения связок
• Боковая проекция позволяет оценить расположение костей запястья и дистального лучелоктевого сустава
• В заднепередней проекции с лучевым отклонением перекрывается талия и линия перелома:
о Пациент удерживает кисть с отклонением в лучевую сторону; следует получить снимок в нейтральном положении или с отклонением в локтевую сторону
• Отек мягких тканей не является специфичным признаком 3. КТ при переломе ладьевидной кости:
• Превосходный метод определения перелома; оценка срастания перелома
• Позволяет наблюдать несрастание:
о Отсутствие костных мостиков, покрытых гладким кортикальным слоем края
• Тонкослойная КТ при прямой сагиттальной ориентации ладьевидной кости по длинной оси 4. МРТ при переломе ладьевидной кости:
• Острый перелом:
о Т1: ↓ интенсивности сигнала линии перелома
о Чувствительные к жидкости частоты: линия перелом может быть с ↓ или ↑ интенсивностью сигнала; ↑ интенсивность сигнала от окружающего диффузного отека костного мозга
• Васкуляризация кости (может использоваться для определения хирургического статуса при болезненном подостром переломе):
о МРТ без контрастирования:
– Чувствительность = 36%, специфичность = 78%, точность = 68%
– Первичное ↓ интенсивности сигнала при чувствительных к жидкости частотах свидетельствуют об ишемии; ± прогрессирование до остеонекроза
о МРТ с контрастированием:
– Для определения жизнеспособности отломка
– Изображение Т1 после введения гадолиния: динамичное или замедленное:
Замедленное: чувствительность = 92%, специфичность = 92%
Динамичное: чувствительность = 83%, специфичность = 92%
↑ интенсивности сигнала в сравнении с уровнем до введения контраста Т1 = интактная васкуляризация
↓ интенсивности сигнала = гиповаскуляризация
Визуализация улучшается при жироподавлении 5. Остеосцинтиграфия:
• Высокая чувствительность при переломе после первых 48 часов
• Специфичность ограничена вследствие синовита, предшествующего артрита или повреждения 6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Стандартная рентгенография
о МРТ в случае неинформативных первичных рентгенограмм, но при клиническом подозрении
о КТ при последующей оценке костных мостиков
• Рекомендация по протоколу:
о Рентгенография: стандартные проекции; добавляют ладьевидную проекцию в случае неинформативных стандартных рентгенограмм или жалобах на болезненность в табакерке
о КТ и МРТ: косое сагиттальное изображение, проецируемое параллельно длинной оси ладьевидной кости 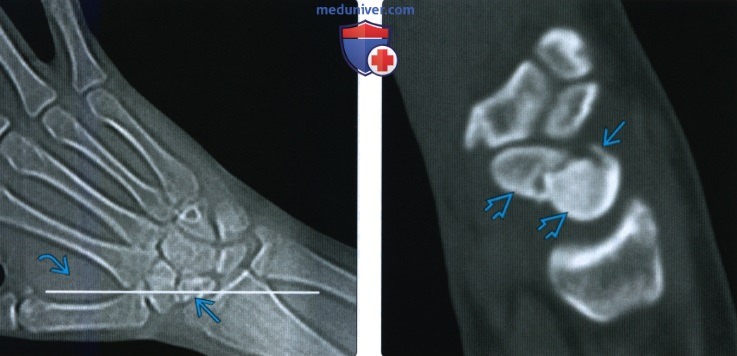
(Слева) На КТ-сканограмме, полученной у пациента в положении лежа на животе и кистью в положении ладьевидной кости параллельно туннелю КТ, видна отправная линия для ориентира при получении изображения параллельно длинной оси ладьевидной кости (косая сагиттальная). Такое изображение можно получить при МРТ.
(Справа) На сагиттальной косой КТ костей определяется острый перелом талии ладьевидной кости с угловым смещением. Тонкослойная КТ позволяет полностью выделить смещение перелома (>1 мм) и повысить внутриладьевидный угол.
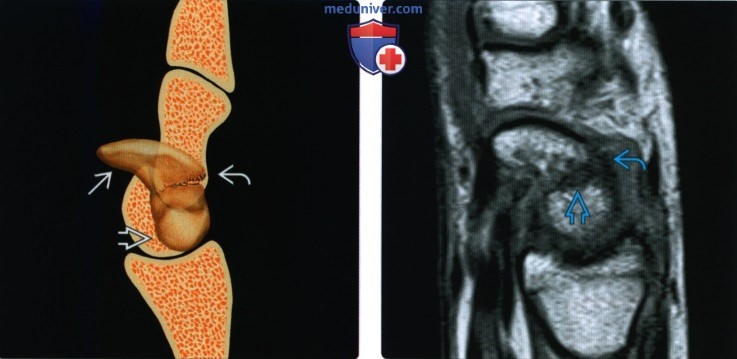
(Слева) На рисунке показано сгибание ладьевидной кости с ее деформацией по типу бугорка. Это происходит в случае, когда проксимальный отломок разгибается, оставаясь наличии с полулунной костью, в то время как дистальный отломок сгибается.
(Справа) На сагиттальной МРТ Т1ВИ определяется низкоинтенсивный сигнал отличии перелома талии ладьевидной кости. Внутриладьевидный угол увеличен, что указывает на смещение перелома, которое не было заметно на рентгенограммах.
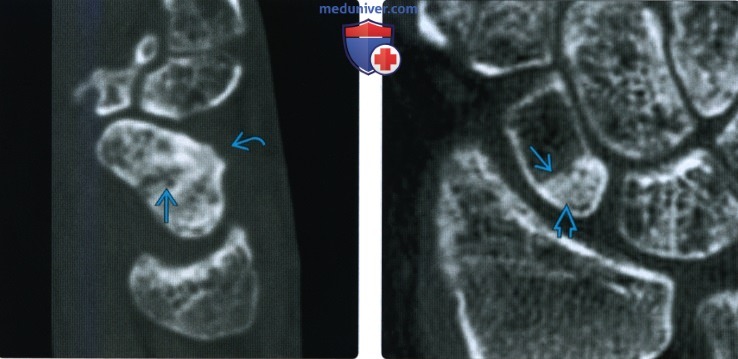
(Слева) На прямой сагиттальной КТ определяется развивающаяся деформация по типу бугорка в срастающемся переломе ладьевидной кости. Он может клинически не проявляться, но имеется высокий риск развития остеоартрита вследствие неправильного срастания.
(Справа) На фронтальной КТ костей с реформатированием определяется срастающийся перелом проксимальною полюса. Обратите внимание на повышенную плотность проксимальной трети ладьевидной кости. Хотя склероз обычно сопровождает остеонекроз, он не является диагностическим признаком последнего. Васкуляризация может восстановиться без последствий.
г) Патология: 1. Общая характеристика:
• Этиология:
о Наиболее часто: падение на вытянутую руку
о Форсированное тыльное сгибание + отклонение в лучевую сторону усиливает силы, действующие на ладьевидную кость
• Значимая анатомия:
о Ладьевидная кость представляет собой мостик между проксимальным и дистальным рядом костей запястья:
– Повреждение ладьевидной кости может привести к нестабильности запястья
о Поверхность ладьевидной кости, в основном, покрыта хрящом вследствие высокой подвижности о Кровоснабжение:
– Тыльная ладьевидная ветвь лучевой артерии:
Входит в местах прикрепления связки по тыльному краю ладьевидной кости
Кровоснабжает 80% всего тела; в частности, проксимальную 2/3 ладьевидной кости
– Ладонные сосуды входят в дистальный полюс; кровоснабжают 20%, в частности, дистальный полюс
– Кровоснабжение проксимального полюса полностью зависит от внутрикостной артерии:
Приводит к замедленному срастанию или остеонекрозу
о Прикрепления связок:
– Ладьевидно-полулунная связка:
Интактная: проксимальный полюс разгибается (с полулунной костью), в то время как дистальный полюс остается согнутым
– Ладонные связки выступают в роли точки опоры при переломе талии; укрепляют внутриладьевидный угол 2. Стадирование, градации и классификация перелома ладьевидной кости: • Руссе (1960): на основании механизма повреждения:
о Горизонтальный косой (самая сильная сдавливающая сила)
о Поперечный (сочетание сдвигающих/сдавливающих сил)
о Вертикальный косой (самая сильная сдвигающая сила; самый нестабильный) • Герберт (1990): на основании стабильности перелома:
о А: стабильный, острый
о В: нестабильный, острый
о С: замедленное срастание
о D: установленное несрастание 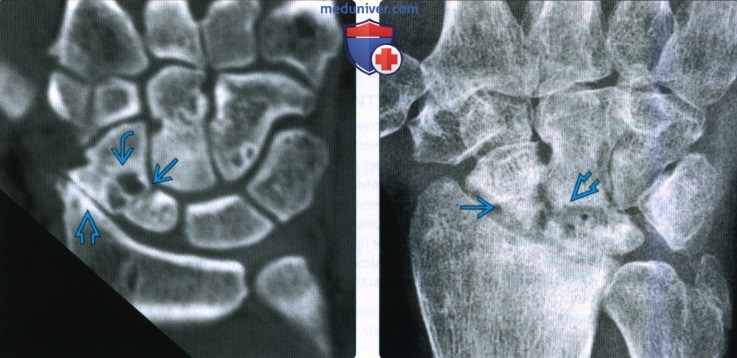
(Слева) На фронтальной КТ костей с реформатированием определяется несросшийся перелом проксимального полюса ладьевидной кости. Края перелома покрыты гладким кортикальным слоем без костных мостиков. Вдоль линии перелома видны кистозные изменения. Щель лучелоктевого сустава сужена, что указывает на раннюю стадию прогрессирующего коллапса запястья в результате несрастания ладьевидной кости.
(Справа) На заднепередней рентгенограмме определяется несросшийся перелом проксимального полюса ладьевидной кости. Прогрессирующий артрит захватывает лучелоктевой сустав и проксимальный ряд костей запястья, что характерно для прогрессирующего коллапса запястья в результате несрастания ладьевидной кости.
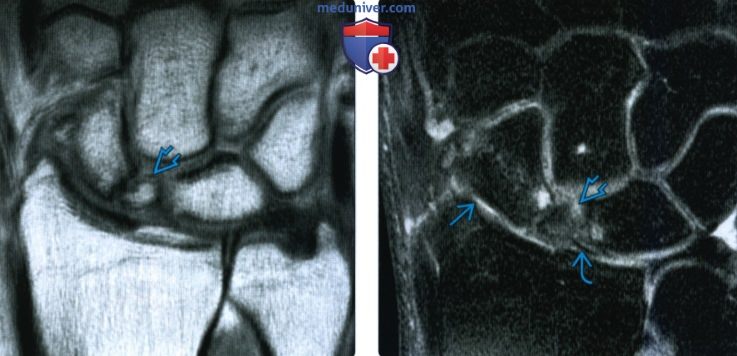
(Слева) На фронтальной МРТ Т1ВИ определяется перелом очень малого проксимального полюса ладьевидной кости с отломком, покрытым выраженным кортикальным слоем. За сигналом от костною мозга следует высокоинтенсивный сигнал от нормальной жировой ткани костного мозга на Т1.
(Справа) На фронтальной МРТ в режиме STIR у этого же пациента определяется легкая неоднородная гиперинтенсивность в отломке проксимального полюса, свидетельствующая о жизнеспособности отломка. Обратите внимание на истончение хряща шиловидного отростка лучевой кости. Ладьевидно-полулунная связка интактна.
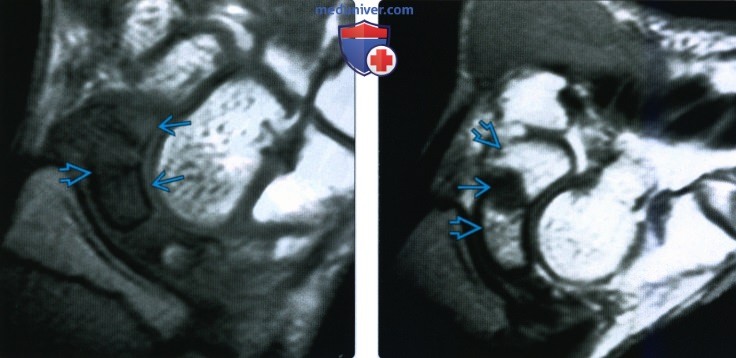
(Слева) На фронтальной МРТ Т1ВИ определяется низкоинтенсивный сигнал от ладьевидной кости с обеих сторон перелома. Состояние сосудов неопределенное.
(Справа) На фронтальной МРТ Т1ВИ С+ у этого же пациента заметно обильное контрастирование в обоих отломках, что свидетельствует об интактной васкуляризации. Обратите внимание на неконтрастную фиброзную ткань в щели перелома. При использовании жироподавления на изображениях, полученных до и после контрастирования, оно отображается лучше.
д) Клинические особенности: 1. Проявления:
• Типичные признаки/симптомы:
о Болезненность в анатомической табакерке
• Другие признаки/симптомы:
о Боль при осевом давлении на большой палец
о Боль над бугорком дистальной трети ладьевидной кости
о Боль в конце движения, особенно, при сгибании и лучевом отклонении 2. Демография:
• Возраст:
о 15-60 лет
о Наиболее часто у подростков и молодых спортсменов
о Перелом дистальной 1/3 встречается чаще у детей, чем у взрослых
• Пол:
о М>Ж
• Эпидемиология:
о 70% всех переломов костей запястья
о 5-12% ассоциировано с переломом других костей 3. Течение и прогноз: • Срастание:
о 90% переломов срастаются при правильном лечении
о Визуализация: в динамике линия перелома становится невидимой при рентгенографии и/или КТ, часто с «размытым» склерозом
о Среднее время срастания: 3-6 месяцев (в зависимости от кровоснабжения)
о Локализация влияет на скорость срастания (при неоперативном лечении):
– Переломы дистального полюса: 6-8 недель
– Переломы талии: 8-12 недель
– Переломы проксимального полюса: 12-24 недель • Замедленное срастание:
о Неполное костное срастание через четыре месяца
о Вследствие неудовлетворительной иммобилизации; невозможность диагностики/правильного лечения
о Визуализация: ↑ просветления вдоль линии перелома или округлые (кистозные) локальные просветления, свидетельствующие о подвижности
о Все еще может срастаться с врастанием грануляционной ткани и окончательным образованием костных мостиков • Несрастание:
о Несрастание через 6 месяцев; встречается у 5-10%
о Факторы: смещение >1 мм, вертикальный косой или проксимальный перелом, остеонекроз, курение, ассоциированное повреждение связки
о Визуализация: постоянное просветление вдоль линии перелома с гладкими, закругленными, склеротическими краями
о MPT Т2 ВИ: ↓ интенсивности сигнала = мозоль или фиброзное срастание, ↑ интенсивности сигнала = жидкость в дефекте кости
о Установленное несрастание может привести к прогрессирующему коллапсу при несрастании ладьевидной кости:
– Прогрессирующий артрит суставов запястья и коллапс запястья:
Захватывает лучеладьевидный, ладьевидно-головчатый и головчато-полулунный суставы
Относительная сохранность лучеполулунного сустава
– Проксимальный отломок ладьевидной кости действует как продолжение полулунной кости
– Часто сочетается с нестабильностью тыльного промежуточного сегмента • Неправильное срастание:
о Деформация по типу бугорка: наиболее частый вид неправильного срастания
– Проксимальный полюс разгибается со смежной полулунной костью, в то время как дистальный полюс остается в согнутом положении
– Приводит к увеличению внутриладьевидного угла >35° • Остеонекроз:
о В 15-30% случаях всех переломов ладьевидной кости развивается остеонекроз
о Факторы: перелом проксимально талии; ↑ проксимальный = ↑ риск
о Визуализация: фрагментация и коллапс; может наблюдаться склероз вокруг перелома при остеонекрозе или при нормальном срастании
о МРТ: ↓ интенсивности сигнала при Т1 и чувствительных к жидкости частотах свидетельствует о гиповаскуляризации
о МРТ с контрастированием: отсутствие контрастирования свидетельствует об ишемии • Клинические осложнения:
о Ограниченный объем движений и боль; уменьшение силы хвата; остеоартрит • Сопутствующая патология:
о Перелом трехгранной кости
о Ладьевидно-полулунная диссоциация
о Перилунарная нестабильность
о Нестабильность тыльного промежуточного сегмента
о Сдвигающий перелом головки головчатой кости 3. Лечение:
• Гипсовая лонгета:
о Используется при стабильных переломах без смещения с захватом средней/дистальной трети ладьевидной кости
• Хирургическое вмешательство:
о Используется при нестабильном переломе со смещением или замедленном срастании, неправильном срастании/несрастании с клиническими симптомами, остеонекрозе
о Преимущество: быстрая мобилизация, частота срастания 95%
о В настоящее время все больше медицинских центров проводят раннюю операцию даже в случае перелома без смещения е) Диагностическая памятка: 1. Следует учесть:
• В случае подозрительных клинических симптомов:
о При возможности лонгету носят две недели; для выявления линии перелома выполняют контрольную рентгенографию, поскольку на ранней стадии срастания возможна резорбция краев перелома
о Если ждать нельзя, рассматривают выполнение МРТ
• Прямая сагиттальная КТ ладьевидной кости для оценки срастания 2. Советы по интерпретации изображений:
• Перелом может быть виден только в одной рентгенологической проекции
• Следует внимательно изучить заднепереднюю проекцию с лучевым отклонением; линия перелома может быть затенена
• Резорбция/кистозные изменения свидетельствуют об угрожающем несрастании, но которое может быть обратимым
• ↑ плотности проксимального полюса может наблюдаться изначально, которая уменьшается в динамике без последующего остеонекроза
• МРТ (даже с контрастированием) не является на 100% точной при определении жизнеспособности отломка:
о Контрастирование обычно не рекомендуется
о После ранних операциях жизнеспособность отломков обычно не оценивается ж) Список использованной литературы:
1. Fowler JR et al: Scaphoid fractures. Clin Sports Med. 34(1):37-50, 2015
2. Larribe M et al: Usefulness of dynamic contrast-enhanced MRI in the evaluation of the viability of acute scaphoid fracture. Skeletal Radiol. 43(12): 1697-703, 2014 – Также рекомендуем “Послеоперационная оценка перелома ладьевидной кости” Редактор: Искандер Милевски. Дата публикации: 16.10.2020 | 








