Местные осложнения при переломах
Общие осложнения при переломах (кровопотеря, шок, жировая эмболия, дыхательная и сердечная недостаточности и прочие) описаны в отдельных статьях на сайте – рекомендуем пользоваться формой поиска выше.
Местные осложнения можно разделить на ранние (те, которые возникают в первые недели после травмы) и поздние.
Ранние осложнения могут развиваться при повреждении или появиться только через несколько недель.

а) Повреждения внутренних органов. Переломы в области туловища часто сопровождаются повреждением внутренних органов, наиболее важные — это повреждение легкого с развитием жизнеугрожающего пневмоторакса из-за перелома ребер и разрыв мочевого пузыря или уретры при переломах костей таза. Эти осложнения требуют немедленной помощи.
б) Повреждение сосудов. Переломы часто сопровождаются повреждением магистральных артерий, особенно часто в области коленного и локтевого сустава, а также диафиза плечевой и бедренной кости. Артерия может разорваться полностью или частично, оказаться сдавленной или контуженной как непосредственно после травмы, так и вследствие выступа острого края костных фрагментов.
Даже если внешний вид сосуда удовлетворительный, возможно повреждение интимы сосуда с последующим образованием тромба или стойкого спазма сосуда. Эффект варьирует от транзиторного уменьшения кровотока до серьезной ишемии, омертвения тканей и развития периферической гангрены.
Клиническая картина. Пациент может жаловаться на наличие парастезий или чувство онемения пальцев. Пораженная конечность холодная и бледная или имеет легкий цианотичный оттенок, а пульс нитевидный или отсутствует.
Лечение. Необходимо снять фиксирующие повязки. Выполняют повторную рентгенографию места перелома, и если положение костей позволяет предположить перегиб или компрессию артерии, то необходимо сразу выполнять репозицию. Далее оценивают наличие циркуляторных расстройств постоянно в течение 30 минут. При отсутствии улучшений необходимо исследовать сосуд оперативным путем желательно с проведением ангиографии перед и во время операции.
Поврежденный сосуд необходимо ушить или заменить часть артерии трансплантатом из вены. При наличии признаков тромбоза с помощью эндоартериоэктомии можно восстановить кровоток. Если попытка восстановления сосудов была предпринята, необходима стабильная фиксация и если возможно, с помощью погружного остеосинтеза.

Повреждение сосудов. Этот пациент был доставлен в больницу с переломом бедренной кости и признаками сосудистой недостаточности:
(а) На рентгенограммах предположительно повреждение подколенной артерии проксимальным отломком.
(б) На ангиограммах эти подозрения подтвердились. (в) Несмотря на лечение развилась периферическая гангрена.
в) Повреждение нервов. Практически при всех переломах плеча или в области локтевого и коленного суставов повреждаются нервы. Данные регистрирующего устройства необходимо получить как во время первичного осмотра, так и после репозиции перелома.
Показания для раннего выявления неврологического дефицита:
– Повреждение нерва при открытом переломе
– Повреждение нерва при переломе, требующем применения погружного остеосинтеза
– Наличие сопутствующей сосудистой травмы
– Повреждение нерва диагностированное после манипуляции

г) Закрытые повреждения. При закрытом повреждении нервы редко серьезно травмированы и возможно спонтанное заживление, которое происходит в 90% случаев через четыре месяца. При отсутствии восстановления в указанные сроки и неудовлетворительных показателях ЭМГ (электромиографии) свидетельствующих о восстановлении нервных волокон необходимо исследование этого участка нерва.
д) Открытые повреждения. При открытых переломах вероятность полного повреждения нерва значительна. В данных случаях нерв должен быть исследован во время ПХО и восстановлен во время закрытия раны.
е) Острое сдавление. Сдавление нерва, в отличии от его прямого повреждения, иногда происходит при переломах или вывихах в области лучезапястного сустава. Жалобы на парас тезии и чувство онемения в зоне иннервации срединного или локтевого нервов необходимо тщательно оценить и установить мониторинг. При отсутствии ответа через 48 часов после репозиции перелома или ослабления гипсовой повязки вокруг сегмента пораженный нерв необходимо исследовать и выполнить его декомпрессию.
ж) Синдром сдавления (компартмент-синдром). Переломы верхней или нижней конечности могут вызвать появление ишемии, даже при отсутствии повреждения крупного сосуда. Кровотечение, отек или воспаление (инфекция) могут увеличивать давление внутри фасциальных футляров. Ишемия мышц в результате снижения капиллярного кровотока приводит к развитию отека, в дальнейшем еще большему давлению и еще более глубокой ишемии. Этот порочный круг завершается примерно через 12 часов или раньше и приводит к некрозу мышц и нервов внутри фасциального футляра. Нерв еще способен к регенерации, а вот мышцы, однажды подвергнувшись инфаркту, не восстанавливаются никогда и замещаются неэластичной фиброзной тканью (ишемическая контрактура Фолъкмана). Подобная череда событий может быть вызвана отеком конечности в результате сдавления гипсовой повязкой.
Клиническая картина. Высокий риск повреждения нервов наблюдается при переломах в области локтевого сустава, предплечья, нижней трети голени, а также при множественных переломах кисти, стопы, синдроме длительного раздавливания и циркулярных ожогах. Другими предрасполагающими факторами считают оперативное вмешательство (обычно погружной остеосинтез) или инфекция. Классические признаки ишемии: боль, парастазия, бледность, паралич, отсутствие пульса.
Однако при синдроме сдавления ишемия развивается на уровне капилляров и поэтому пульс может быть наполненным и кожа может не быть бледной! Самый ранний классический признак — боль (или гиперчувствительность), повышенная болезненность или парестезии (или, что обычно, слабость при активных движениях). Необходимо тщательно и постоянно проверять кожную чувствительность.
Мышцы, подвергшиеся ишемии, высоко чувствительны к натяжению. Если конечность чрезмерно болезненна, отечна или напряжена, то мышцы (которые могут быть напряжены) следует протестировать на натяжение. При пассивном переразгибании пальцев увеличивается боль в голени или предплечье.
Подтверждение диагноза производится измерением давления внутри фасциального футляра. Важность ранней диагностики настолько велика, что многие хирурги поддерживают идею постоянного мониторинга давления в футлярах конечности при повреждениях с высоким риском развития синдрома сдавления (переломы большеберцовой и малоберцовой костей) и особенно при переломах костей предплечья или голени у пациентов без сознания. Катетер вводится в фасциальное пространство и измеряется давление как можно ближе у места перелома. Разница давления (АР) —разница между диастолическим давлением и давлением в фасциальном футляре — меньше чем 30 мм рт.ст. (4,0 кП) является показанием к немедленной декомпрессии фасциальных пространств.
Лечение. Декомпрессия фасциального футляра (или футляров) находящегося в угрожаемом положении должна быть проведена немедленно. Любая фиксирующая повязка должна быть снята полностью — просто разрезать повязку никуда не годится — конечность необходимо поместить в широкую неглубокую шину (поднимание конечности приведет в дальнейшем к понижению давления в концевых отделах капилляров и усугубит ишемию мышц). Величина АР должна быть точно измерена и при показателях ниже 30 мм рт.ст. необходимо выполнить фасциотомию. В случае с голенью под фасциотомией подразумевается вскрытие всех четырех фасциальных пространств через медиальный и латеральный разрезы. Раны оставляют открытыми для обзора на два дня: если имеет место некроз мышц, проводят хирургическую обработку, если ткани остаются невредимыми, то рану ушивают наглухо без натяжения краев или выполняют кожную пластику трансплантатом.
Внимание! Если условия для измерения давления в фасциальных футлярах недоступны, то решение об оперативном лечении принимают на основании трех или более клинических симптомов, что свидетельствует о точном диагнозе (Ulmer). Если клинические проявления умеренные, то конечность необходимо осматривать каждые 30 минут в течение двух часов, при отсутствии улучшения необходимо выполнить фасциотомию. Гибель мышечных волокон от тотальной ишемии наступит через четыре-шесть часов — нельзя терять время!
Синдром сдавления (компартмент-синдром). Перелом на этом уровне всегда опасен.
Этого пациента лечили с помощью гипсовой лонгеты. Появились интенсивные боли и повязка была снята немедленно (сразу после наложения).
Определялся выраженный отек и лоснящаяся кожа. Необходимо проведение декомпрессии — фасциотомии всех отделов.
з) Гемартроз. Внутрисуставной перелом может стать причиной гемартроза. Контуры сустава сглажены, он напряжен, и пациент не может совершать активных движений. Перед обследованием сустава необходимо выполнить аспирацию крови.
и) Инфекция. Открытые переломы могут инфицироваться, закрытые реже — пока не прооперированы. Посттравматическая раневая инфекция на сегодняшний день наиболее частая причина хронического остеита. Принципы лечения освещены в разделе «последствия открытых переломов».
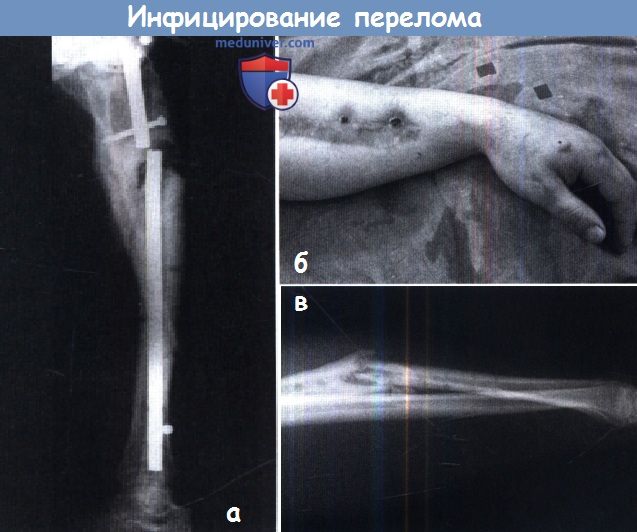
Инфицирование после лечения перелома.
Это одно из наиболее частых осложнений при лечении погружным металлоостеосинтезом закрытых переломов.
(а) Усталость металла неизбежна при наличии инфекции.
(б, в) Инфекция глубоколежащих тканей располагает к развитию свищей.
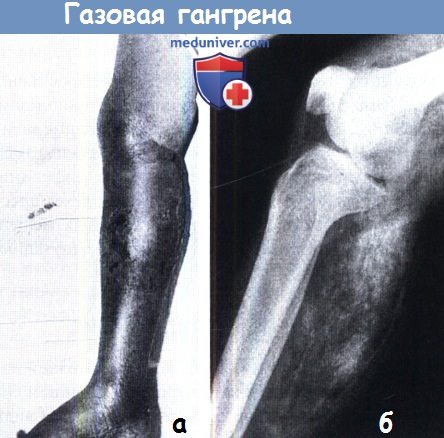
к) Газовая гангрена. Это угрожающее жизни состояние вызывается клостридиальной инфекцией (особенно Clostridium welchii). Это анаэробные организмы, которые выживают и размножаются только в среде с низким содержанием кислорода, поэтому первично эти микроорганизмы можно обнаружить в загрязненной ране с наличием омертвевших мышц, где проведенная ПХО оказалась неудовлетворительной. Токсины, вырабатываемые этими микроорганизмами, разрушают клеточную стенку и быстро приводят к некрозу тканей, таким образом, обеспечивая распространение болезни.
Клинические признаки появляются через 24 часа после травмы. Пациент жалуется на интенсивную боль и отек в области раны, коричневатое отделяемое из раны. Образование газа не выражено. Повышение температуры может быть незначительным или вовсе отсутствовать, но частота пульса увеличивается и становится очевидным специфический запах (однажды почувствовав его невозможно забыть). Пациент быстро впадает в токсемическую кому и умирает.
Необходимо уметь отличать газовую гангрену, при которой происходит некроз мышц от анаэробного целлюлита, при котором вырабатывается специфический запах, а токсемия развивается менее интенсивно. Ошибка в диагностике может привести к ненужной ампутации конечности при целлюлите, который не приводит к летальному исходу.
Профилактика. Глубоко проникающая в мышечный слой рана опасна. Она должна быть доступна для осмотра, все мертвые ткани должны быть полностью иссечены и при наличии сомнения в жизнеспособности тканей необходимо оставить рану открытой. К несчастью не существует эффективного анатоксина против С. welchii.
Лечение. Ключ к спасению жизни — ранняя диагностика. Начинают немедленно согласно общепринятым принципам: инфузионная терапия и внутривенное введение антибиотиков. Гипербарическая оксигенация используется как мера предотвращения размножения инфекции. Однако основное в лечении это срочная декомпрессия раны и элиминация нежизнеспособных тканей. В тяжелых случаях необходимо выполнить ампутацию.

Газовая гангрена:
(а) Клиническая картина. (б) Рентгенография при которой хорошо определяется наличие газа.
л) Посттравматический эпидермолиз. Различают два вида пузырей, которые можно наблюдать после переломов: пузыри с прозрачным содержимым и содержащие элементы крови. Оба вида пузырей возникают по время отека конечности при отслойке эпидермального слоя кожи от дермы (Giordano). Нет необходимости их прокалывать (это может привести к их инфицированию) и иссекать пузыри хирургическим путем можно только когда отек конечности нарастает.
м) Пролежни от гипсовых повязок. Такого вида пролежни возникают в тех местах, где кожа прижимается непосредственно к костному выступу. Необходимо предупреждать их появление, прокладывая мягкую ткань в этих местах и моделировать еще не застывший гипс так, чтобы давление гипсовой повязкой не было столь значительным. При развитии данного состояния пациент почувствует жгучую боль. Необходимо немедленно вырезать окно в повязке или быстро обезболить и оставить до формирования некроза кожи. Даже использование шины Томаса требует определенных навыков по уходу, правильный подбор диаметра колец, степень фиксации для создания баланса во время тракции и игнорирование этих правил может привести к развитию пролежней вокруг паха и подвздошного гребня.
н) Повреждение зоны роста. У детей повреждение пластинки роста может привести к ее патологическому закрытию. Поперечный перелом через зону роста не всегда губителен. Линия перелома проходит не только через нее, но и через плотные слои кости, что помогает ее точно репонировать без какого-либо разрушения.
Однако переломы эпифиза неминуемо, хотя бы частично, проходят через зону роста, что в дальнейшем приводит к асимметричному росту и угловым деформациям. Если эпифиз поврежден целиком, может развиться медленная или полная остановка роста.
о) Пролежни. Пролежни возникают у пожилых парализованных пациентов. Кожа над крестцом или пятками особенно уязвима. Тщательный уход и ранняя активность обычно могут предотвратить пролежни, но если они появились, то вылечить их бывает тяжело — возможно потребуется их иссечение с последующей пластикой кожным трансплантатом. Последние годы используются вакуумные повязки (вариант повязки с отрицательным давлением) в лечении пролежней крестца у лежачих пациентов.
Пролежни у пожилых пациентов, которые по долгу находятся в больницах на постельном режиме.
– Читать далее “Замедление срастания кости (нарушение консолидации перелома) – причины, лечение”
Оглавление темы “Осложнения переломов”:
- Местные ранние осложнения переломов – выявление, лечение
- Замедление срастания кости (нарушение консолидации перелома) – причины, лечение
- Причины несращения перелома и его лечение
- Причины неправильного сращения перелома и его лечение
- Причины аваскулярного некроза кости и его лечение
- Другие местные поздние осложнения переломов – выявление, лечение
- Причины стресс перелома и его диагностика, лечение
- Причины патологического перелома и его диагностика, лечение
- Причины повреждения зоны роста кости и его диагностика, лечение
- Причины дисторзии, разрыва связок и их диагностика, лечение
Источник
Ранние осложнения.
Общие:
1. Травматический шок;
2. Острая кровопотеря;
3. Повреждения сосудов и нервов;
4. Жировая эмболия;
Местные:
1. Местный гнойный процесс с распространением по конечности;
2. Острый футлярный синдром;
Поздние осложнения.
1. Хронический посттравматический остеомиелит;
2. Нарушения заживления перелома
Нарушение заживления перелома, классификация, лечение.
Нарушения со стороны образования костной мозоли относятся к наиболее тяжелым осложнениям после травм опорно-двигательного аппарата и по данным разных авторов в 50-70% случаев являются причиной инвалидности пациентов. В связи с тем, что отмечается тенденция «утяжеления травм», увеличения количества несросшихся переломов и ложных суставов, решение проблемы нарушения регенерации костной ткани не только не утратило своей актуальности, но и приобретает важное государственное значение.
В большинстве случаев у всех соматически здоровых людей при любом повреждении кости и соблюдении необходимых условий должно наступить сращение костных отломков. Таким образом, преимущественное значение для заживления костной раны имеют местные факторы.
Наиболее частыми причинами нарушения образования костной мозоли являются:
1. Плохая репозиция отломков;
2. Многократные попытки устранения смещения отломков;
3. Кратковременная или часто прерываемая иммобилизация, необоснованная смена методов лечения;
4. Избыточное растяжение отломков на скелетном вытяжении или большое расстояние между ними после остеосинтеза;
5. Неправильное назначение физических упражнений в восстановительном периоде;
6. Интерпозиция мягких тканей;
7. Осложненное течение переломов (повреждение магистральных сосудов и нервов);
8. Нестабильный остеосинтез отломков;
9. Излишнее удаление отломков при оскольчатом переломе;
10. Раннее удаление металлического фиксатора после остеосинтеза;
11. Недостаточное кровоснабжение кости до перелома (шейка бедренной кости, ладьевидная кость кистевого сустава);
12. Нагноение в области перелома (открытые переломы, закрытые переломы после открытой репозиции и остеосинтеза).
Частота гнойных осложнений при лечении закрытых переломов не превышает 10%, а в случае открытых повреждений кости по данным литературы возрастает до 60 %.
Основными причинами развития гнойных осложнений являются:
1. Излишняя травматизация мягких тканей, местная или регионарная ишемия;
2. Неполноценная хирургическая обработка открытого перелома;
3. Несоблюдение правил асептики во время операции;
4. Нестабильный остеосинтез или неполноценная иммобилизация конечности после открытой репозиции отломков;
5. Некроз кожных покровов над местом перелома;
6. Неэффективное дренирование послеоперационной раны.
В зависимости от срока, прошедшего с момента травмы, клинических и рентгенологических особенностей нарушение процесса репаративной регенерации классифицируют следующим образом:
1. Замедленная консолидация;
2. Несросшийся перелом;
3. Ложный сустав.
Как известно, итогом заживления перелома является образование вторичной костной мозоли. Этот процесс, с учетом локализации повреждения, проходит за определенный промежуток времени – средний срок сращения перелома. Для выявления нарушений со стороны процесса репаративной регенерации по окончании среднего срока образования вторичной костной мозоли необходимо прекратить гипсовую иммобилизацию (если она применялась) и осмотреть конечность. После клинического осмотра в обязательном порядке должна быть произведена рентгенограмма как минимум в двух проекциях. В ситуации, когда обнаружен хотя бы один из клинических и рентгенологических признаков перелома, можно говорить о нарушении заживления перелома и искать причину возникновения этой проблемы.
Замедленная консолидация перелома. Диагноз этой степени нарушения заживления перелома выставляется в случаях, когда за время, необходимое для образования костной мозоли, сращения перелома не произошло. Морфологическая структура тканей в зоне перелома не изменена. Определяется лишь задержка перехода хрящевой мозоли в костную или недостаточная минерализация первичной костной мозоли. Отмечается патологическая подвижность незначительная болезненность при осевой нагрузке в зоне перелома. На рентгенограмме сохраняется линия перелома и слабые признаки вторичной костной мозоли. В случае сохранения негативного воздействия патологических факторов замедленная консолидация может переходить в несросшийся перелом.
Несросшийся перелом. Эта степень нарушения образования костной мозоли обычно возникает через два средних срока, необходимых для заживления перелома. При морфологическом исследовании в зоне перелома можно отметить прослойки фиброзной и хрящевой ткани между отломками. Также наблюдается патологическая подвижность отломков на фоне более выраженного, чем при замедленной консолидации, болевого синдрома. На рентгенограммах отмечается слабо выраженная периостальная и межотломковая мозоли, сохраняется линия перелома. Обычно отмечается склероз, реже остеопороз концов костных фрагментов. Костномозговые каналы свободны, замыкательные пластинки отсутствуют.
Ложный сустав. Крайняя степень нарушения заживления перелома, о которой обычно говорят по истечении утроенного среднего срока, необходимого для образования костной мозоли. Главной особенностью ложного сустава является наличие замыкательных пластинок, закрывающих костномозговые каналы отломков. Отмечается выраженный склероз костной ткани, концы костных фрагментов сглажены, между ними определяется щель. Эти признаки можно увидеть как при морфологическом исследовании, так и на рентгенограммах. Выявляемая патологическая подвижность отломков имеет разную степень выраженности в зависимости от вида ложного сустава. Болевой синдром минимален, а в ряде случаев может отсутствовать.
В зависимости от расстояния между костными фрагментами ложные суставы подразделяют на:
1. Тугие (щелевидные);
2. Болтающиеся (при дефектах костной ткани).
В зависимости от количества костного вещества, степени кровоснабжения в зоне перелома выделяют следующие типы ложного сустава:
1. Гипертрофический (гиперваскулярный) ложный сустав – концы костных фрагментов утолщены, склерозированы из-за гипертрофии костной ткани преимущественно за счет периостальной мозоли (обычно характерны для тугих ложных суставов);
2. Гипотрофический (гиповаскулярный) ложный сустав – образование костной ткани слабое, остеопороз концов отломков и их атрофия;
3. Некротический ложный сустав – распознается по наличию некротизированных осколков или секвестров, встречаются на фоне заживления инфицированных переломов (составляют 10-15% от всех переломов).
Выбор методики лечения нарушений заживления переломов, в первую очередь определяется степенью его тяжести. При замедленной консолидации – это в первую очередь продолжение консервативного лечения, фиксация пораженного сегмента циркулярной гипсовой повязкой еще на один средний срок сращения с максимально возможной нагрузкой на конечность. Параллельно возможно проведение курса физиотерапевтического и медикаментозного лечения, направленного на стимулирование регенераторных процессов.
В случае несращения перелома наиболее приемлемым методом лечения является внеочаговый компрессионно-дистракционный остеосинтез в аппарате Илизарова, позволяющий добиться жесткой фиксации костных отломков параллельно с полной нагрузкой на конечность.
Лечение ложного сустава – только хирургическое. Удаление хрящевой, рубцовой ткани, освобождение костно-мозговых каналов, стабильный остеосинтез, при необходимости костная пластика. Для костной пластики применяются ауто- и аллотранстплантаты. Золотым стандартом костной пластики является применение спонгиозного аутотрансплантата, взятого из крыла подвздошной кости или метафизирного отдела длинной трубчатой кости (лучевая, большеберцовая кости). Чаще всего костную пластику приходиться применять при гипотрофических ложных суставах.
Основные типы костных трансплантатов:
1. Аутоспонгиозный;
2. Аллоспонгиозный;
3. Аутокортикальный свободный;
4. Аллокортикальный свободный («вязанка» хвороста);
5. Аутокортикальный скользящий;
6. Аутосегментарный на сосудистой ножке (фрагмент малоберцовой кости)
Источник
