Локтевой перелом у детей

- Авторы
- Файлы
Гарбуз И.Ф. 1
1 Приднестровский государственный университет им. Т.Г. Шевченко
Локтевой сустав у детей является сложной анатомической структурой, в связи с чем, реабилитационное лечение как после оперативного вмешательства, так и после закрытой репозиции костных отломков с транскутаной фиксацией спицами сложен и специфичен. Восстановление функции сустава должно начинаться как можно скорее, после наложения гипсовой повязки. Комплекс восстановительного лечения у этих больных зависит от времени, прошедшего с момента повреждения и характера самого повреждения. В связи с чем, восстановительное лечение условно делится на три периода:
Первый период – период пребывания больной конечности в иммобилизации;
Второй период – период после снятия иммобилизации (3 недели);
Третий период – период начала нагрузки травмированной конечности.
Цель исследования – определить оптимальный и эффективный вариант реабилитационного лечения детей после травмы локтевого сустава.
Материалы и методы исследования. Под нашим наблюдением за последние 10 лет находились 88 ребенка различного возраста и пола, перенесших травму локтевого сустава, из которых: чрезмыщелковый перелом плечевой кости – 19; перелом головки мыщелка плечевой кости – 16; надмыщелковый перелом плечевой кости – 13; апофизиолиз медиального надмыщелка плечевой кости – 15; перелом шейки лучевой кости – 10; вывих костей предплечья – 15. Всем больным произведены, в зависимости от диагноза, сложные вмешательства с последующей иммобилизацией до 30 дней.
В первом периоде после наложения гипсовой повязки назначалась лечебная физкультура в виде статического напряжения мышц травмированной конечности, движение пальцами кисти и обязательно как можно больше двигать здоровой конечностью. Параллельно больные дети получали щадящий, отвлекающий массаж в виде поглаживания пальчиков травмированной конечности, рефлекторно-сегментарный массаж здоровой конечности. Эффективность реабилитации повышается при одновременном применении и физиотерапевтических методов, как тепло-, свето- и электролечение.
После снятия гипсовой повязки и после удаления фиксаторов начинался второй период реабилитации. Назначались щадящие лечебные упражнения:
1. Нефорсированные сгибательно-разгибательные движения в локтевом суставе, ротационные движения предплечья, активные движения в лучезапястном суставе и движения пальчиков.
2. Поврхностный массаж мышц предплечья и плеча с максимальной защитой области локтевого сустава с последующим переходом на более глубокий массаж. Процедура всегда начинается с пальчиков и постепенно, незаметно для больного ребенка продвигается в проксимальную сторону. Лечебные упражнения должны проводится нежно, в форме игры, создавая больному ребенку положительные эмоции.
3. Параллельно больной ребенок получает теплые отвлекающие ванны на травмированный локтевой сустав; электрофорез с новокаином на локтевой сустав. Весь этот период у ребенка травмированная рука находится на косынке.
Спустя 3 недели снимается косынка и начинается третий период восстановительного лечения, начинаются более активные движения в локтевом суставе самим ребенком под контролем методиста, и до появления нежных неприятных ощущений, этой рукой больной начинает пользоваться; получает массаж мышц кисти предплечья и плеча. Массаж выполняется в полном объеме, начиная от разминания и кончая тонизирующим этапом массажа. Массаж выполняется в сочетании с лечебными упражнениями для локтевого сустава. Параллельно получает на область локтевого сустава парафиновые аппликации; электрофорез с NaСl или KI. Запрещается насильственное разгибание или сгибание в локтевом суставе, носить этой рукой тяжести.
Обсуждение материалов. Из всех 88 больных детей, которые получали вышеуказанное лечение только 70 (80 %) – функция в локтевом суставе восстановлена в полном объеме уже через 2,5-3 месяца. 13 детей получали с первого дня форсированную разработку с тонизирующим массажем мышц конечности; парафиновые аппликации; электрофорез с раствором лидазы. На контроле через месяц объем движений в пределах 30-40 градусов. Ребенок боится врача, щадит больную руку, при попытке определить объем движений в суставе определяется стойкая психогенная сгибательно-разгибательная контрактура. Произведена коррекция реабилитационного лечения. 4 больных выполнили рекомендации и спустя 4 месяца функция восстановлена на 85-90 %; у 9 больных, которые лечились собственным способом, пренебрегая педиатрической спецификой, функция восстановлена полностью спустя 6 месяцев; у 6 больных сгибание до 45 градусов, разгибание до 170 градусов.
Выводы
– В отличие от взрослых, детский организм не переносит насилия при разработке функции суставов, что необходимо учитывать при назначении реабилитационного лечения;
– Необходимо считаться и с психоэмоциональным фактором ребенка, который играет первостепенную роль при восстановлении функции сустава;
– Разработка функции локтевого сустава должна быть щадящей, нежной, дозированной – лучше всего в форме игры;
– После каждой разработки необходимо показать маленькому пациенту его результативность.
Библиографическая ссылка
Гарбуз И.Ф. РЕАБИЛИТАЦИОННОЕ ЛЕЧЕНИЕ ДЕТЕЙ ПОСЛЕ ТРАВМЫ ЛОКТЕВОГО СУСТАВА // Международный журнал экспериментального образования. – 2015. – № 10-1. – С. 65-66;
URL: https://expeducation.ru/ru/article/view?id=8511 (дата обращения: 26.04.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Перелом локтевой кости – это нарушение целостности локтевой кости в результате травматического воздействия. Может сочетаться с вывихом лучевой кости либо быть изолированным. Патология проявляется резкой болью, отеком, нарушением движений. При переломовывихах возникают укорочение и деформация предплечья, а также выраженное ограничение движений в локтевом суставе. Для подтверждения диагноза выполняют рентгенографию, реже – КТ. Лечение может быть консервативным (репозиция, иммобилизация гипсовой повязкой) или оперативным (фиксация спицей, шов или пластика кольцевидной связки).
Общие сведения
Перелом локтевой кости в клинической травматологии диагностируется относительно редко, чаще встречаются переломы обеих костей предплечья. Изолированные травмы, как правило, не сопровождаются выраженным смещением и протекают достаточно благоприятно. При сочетании перелома локтевой кости с другими повреждениями предплечья и локтевого сустава течение более тяжелое, возможно значительное смещение и повреждение нервов, чаще требуется оперативное лечение.
Перелом локтевой кости
Причины
Обычно травмы возникают в бытовых условиях и во время спортивных занятий. В анамнезе у некоторых пациентов выявляются криминальные инциденты с использованием палок, дубинок, железных прутков и пр.
- Изолированные переломы локтевой кости могут встречаться у людей любого пола и возраста, причиной обычно становится прямой удар по предплечью.
- Повреждения Монтеджи (переломы верхней трети локтевой кости в сочетании с вывихом головки луча) чаще наблюдаются у мужчин молодого и среднего возраста, активно занимающихся спортом, образуются при падении на руку или при защитном движении, когда человек пытается отразить удар согнутой рукой.
- У детей перелом Монтеджи нередко формируется вследствие прямого удара по внутренней поверхности локтевого сустава.
Патогенез
Изолированный перелом, как правило, располагается в нижней трети, бывает поперечным, поэтому отломки хорошо удерживаются и редко смещаются. Смещение по оси и по длине нехарактерно, поскольку правильное положение фрагментов сохраняется благодаря целой лучевой кости. В ряде случаев наблюдается угловое смещение, которое обязательно требует устранения, так как в последующем может негативно влиять на функцию предплечья.
Повреждение Монтеджи является высокоэнергетической травмой. При таких переломах отломки локтевой кости смещаются, а предплечье укорачивается, вследствие чего головка луча вывихивается в проксимальном лучелоктевом сочленении. Подобные травмы требуют обязательной репозиции, в противном случае в отдаленном периоде формируется деформация предплечья, отмечается нарушение функции локтевого сустава.
Классификация
Различают изолированные переломы локтевой кости без смещения и со смещением отломков. Переломы Монтеджи всегда сопровождаются смещением, в зависимости от характера повреждения травматологи-ортопеды выделяют травмы четырех типов:
- 1 – головка луча вывихивается кпереди, отломки кости образуют угол, открытый кпереди.
- 2 – головка лучевой кости вывихивается кзади, отломки образуют угол, открытый кзади.
- 3 – головка вывихивается латерально, локтевая кость повреждается в проксимальном отделе.
- 4 – головка вывихивается кпереди, возникает перелом проксимальных отделов обеих костей предплечья.

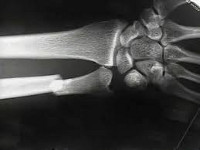
КТ (3D-реконструкция) локтевого сустава. Перелом венечного отростка локтевой кости.
Симптомы
Изолированный перелом локтевой кости
При изолированной травме пациент жалуется на резкую локальную боль. Область повреждения отечна, иногда деформирована. Возможны кровоизлияния. Движения ограничены из-за боли, функция предплечья обычно нарушена умеренно, активное разгибание и сгибание локтевого сустава, супинация и пронация кисти осуществляются в небольшом объеме, ярче всего выражены нарушения ротации.
Пальпация зоны повреждения резко болезненна, при ощупывании ребра кости в случае перелома со смещением определяется «уступ». Патологическая подвижность при осторожном осмотре выявляется не всегда, производить интенсивные манипуляции для обнаружения этого признака не рекомендуется во избежание вторичного смещения. Осевая нагрузка болезненна.
Перелом Монтеджи
Локтевой сустав и предплечье отечны, деформированы, возможны кровоподтеки. Отек быстро нарастает. При сравнительном осмотре выявляется некоторое укорочение предплечья на стороне повреждения. При задних вывихах иногда удается пальпаторно определить смещение головки луча. В области перелома локтевой кости прощупывается «ступенька» или «уступ», возникшие из-за смещения фрагментов.
Активные движения отсутствуют, при попытке пассивных движений выявляется пружинящее сопротивление. Точки наибольшей болезненности определяются в проекции головки луча и в зоне нарушения целостности кости. При давлении по оси конечности возникает боль в проекции перелома. Возможна крепитация.
Осложнения
Для изолированных повреждений осложнения нехарактерны. Редко при наличии неустраненного смещения отмечается нерезко выраженная деформация предплечья, незначительное ограничение функций конечности. При переломах Монтеджи часто наблюдаются сопутствующие сосудистые и неврологические нарушения, особенно – повреждение лучевого нерва, сопровождающееся расстройством движений и чувствительности в зоне иннервации.
Иногда при повреждениях Монтеджи развивается компартмент-синдром, обусловленный повышением подфасциального давления в результате выраженного отека конечности. Признаками такого синдрома являются нарастающие упорные боли, боль при тяге за пальцы и усиление напряжения в области предплечья. После сращения кости при наличии перечисленных осложнений возможны расстройства функций предплечья, становящиеся причиной ограничения трудоспособности.
Диагностика
Диагностика переломов локтевой кости осуществляется врачом-травматологом. В процессе диагностического поиска используют данные анамнеза, результаты осмотра и инструментальных исследований. Программа обследования включает следующие процедуры:
- Объективный осмотр. Выявляется отек, возможны гематомы, деформация конечности. Патогномоничными признаками перелома являются костный хруст, наличие «ступеньки» в зоне повреждения. О вывихе головки луча свидетельствует характерная деформация, пружинящее сопротивление при пассивных движениях.
- Рентгенография. Является основным инструментальным методом. Для уточнения диагноза при изолированных переломах назначают рентгенографию предплечья в двух проекциях. При переломах Монтеджи выполняют рентгенографию предплечья с захватом локтевого и лучезапястного сустава, используя две стандартные и косую проекцию.
- Другие визуализационные методики. Имеют вспомогательное значение при повреждениях локтевой кости. Иногда для детализации поврежденных структур назначают КТ кости, для изучения состояния мягких тканей – МРТ.
При подозрении на перелом Монтеджи обращают внимание на наличие нейрососудистых расстройств, оценивают пульс на лучевой и локтевой артериях. При выявлении признаков повреждения нерва или сосуда назначают консультации невролога или нейрохирурга и сосудистого хирурга.

КТ локтевого сустава. Перелом венечного отростка локтевой кости.
Лечение перелома локтевой кости
Лечение изолированного перелома
При отсутствии смещения возможно лечение в амбулаторных условиях. При смещении костных фрагментов показана госпитализация в травматологическое отделение.
- Консервативное лечение. При повреждениях без смещения накладывают обычный или полимерный гипс на 6-10 недель. При наличии смещения выполняют репозицию, через 10 дней делают контрольный снимок, гипс сохраняют 10-12 недель.
- Хирургические вмешательства. Операции проводят при неудачной репозиции и невозможности удержать фрагменты в правильном положении. Осуществляют остеосинтез диафиза локтевой кости пластиной или штифтом. Иммобилизация также продолжается 10-12 недель.
В послеоперационном периоде назначают антибиотикотерапию, применяют УВЧ, анальгетики, антибиотики, ЛФК и массаж. Швы снимают через 8-10 дней, затем больного выписывают на амбулаторное лечение.
Лечение перелома Монтеджи
Пациента госпитализируют в травматологический стационар, выполняют закрытую репозицию.
- При разгибательных повреждениях для предотвращения повторного вывиха иногда производят трансартикулярную фиксацию с использованием тонкой спицы.
- При сгибательных переломах фиксация головки спицей обычно не требуется.
Накладывают гипс, делают контрольную рентгенографию, придают конечности возвышенное положение для уменьшения отека (укладывают руку на подушку или подвешивают к специальной подставке), назначают физиотерапевтические процедуры. Удаление спицы осуществляют через 2-3 недели. Через 4 недели гипс заменяют, изменяя положение конечности. Иммобилизацию прекращают через 8-12 недель.
Оперативное лечение чаще требуется при разгибательном типе перелома. Производят остеосинтез диафиза локтевой кости штифтом и шов кольцевидной связки. Если связку невозможно сшить, выполняют пластику с использованием аутотрансплантата, выкроенного из фасции пациента. Головку луча вправляют и фиксируют спицей.
При переломах шейки проводят резекцию головки луча, в таких случаях шов кольцевидной связки не требуется. Для ускорения сращения на фрагменты локтевой кости в некоторых случаях накладывают ауто- или гомотрансплантаты (небольшие пластинки губчатой кости). Рану зашивают. После операции назначают физиопроцедуры, массаж, лечебную физкультуру. Иммобилизацию осуществляют в течение 3 месяцев.
У детей оперативная тактика та же, что и у взрослых, единственное отличие – резекции головки стараются избежать при любом виде травмы, поскольку это может негативно отразиться на росте лучевой кости и функции предплечья.
Прогноз
При изолированных переломах прогноз обычно благоприятный. Повреждение Монтеджи относится к категории сложных переломов, плохо поддающихся лечению и нередко осложняющихся нарушением функции конечности. В раннем периоде у взрослых часто наблюдается несращение или замедленное сращение локтевой кости, обусловленное недостатком мягких тканей на локтевой стороне предплечья.
Исходом может стать угловое искривление или смещение головки лучевой кости. Иногда между лучевой и локтевой костями образуются синостозы (сращения), следствием которых становится ограничение ротационных движений. Возможны также подвывихи и вывихи головки локтевой кости в области дистального лучелоктевого сочленения.
Профилактика
Профилактика предполагает проведение мероприятий по снижению уровня травматизма. Необходимо соблюдать технику безопасности при выполнении различных работ в быту и на производстве, занятиях спортом, оборудовать игровые площадки с использованием нетравмоопасных материалов. Определенную роль играют меры по уменьшению количества криминальных инцидентов (драк).
Источник
ðÅÒÅÌÏÍÙ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ ×ÏÚÎÉËÁÀÔ ÄÏÓÔÁÔÏÞÎÏ ÞÁÓÔÏ É ÍÏÇÕÔ ÓÕÝÅÓÔ×ÅÎÎÏ ÒÁÚÌÉÞÁÔØÓÑ ÐÏ ÔÑÖÅÓÔÉ É ÐÏÓÌÅÄÓÔ×ÉÑÍ × ÚÁ×ÉÓÉÍÏÓÔÉ ÏÔ ÕÒÏ×ÎÑ É ÈÁÒÁËÔÅÒÁ ÐÏ×ÒÅÖÄÅÎÉÑ. ðÒÉÞÉÎÏÊ ÔÒÁ×ÍÙ ÞÁÝÅ ÓÔÁÎÏ×ÉÔÓÑ ÐÁÄÅÎÉÅ ÎÁ ÒÕËÕ. ï ÎÁÌÉÞÉÉ ÐÅÒÅÌÏÍÁ Ó×ÉÄÅÔÅÌØÓÔ×ÕÅÔ ÏÔÅË, ÒÅÚËÁÑ ÂÏÌØ É ÎÁÒÕÛÅÎÉÅ Ä×ÉÖÅÎÉÊ. ÷ÏÚÍÏÖÎÙ ËÒÏ×ÏÉÚÌÉÑÎÉÑ, ÎÅÒÅÄËÏ ÎÁÂÌÀÄÁÅÔÓÑ ËÒÅÐÉÔÁÃÉÑ É ÐÏÄ×ÉÖÎÏÓÔØ ÆÒÁÇÍÅÎÔÏ×. óÌÅÄÕÅÔ ÕÞÉÔÙ×ÁÔØ, ÞÔÏ ÎÅÐÏÌÎÙÅ ÐÅÒÅÌÏÍÙ, ÐÅÒÅÌÏÍÙ ÂÅÚ ÓÍÅÝÅÎÉÑ É ÐÏ×ÒÅÖÄÅÎÉÑ ÐÏ ÔÉÐÕ ‘ÓÌÏÍÁÎÎÏÊ ÚÅÌÅÎÏÊ ×ÅÔËÉ’ ÐÏ Ó×ÏÉÍ ÓÉÍÐÔÏÍÁÍ ÍÏÇÕÔ ÎÁÐÏÍÉÎÁÔØ ÕÛÉ ÐÒÅÄÐÌÅÞØÑ, ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÉÌÉ ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á. ïÓÎÏ×ÎÙÍ ÄÏÐÏÌÎÉÔÅÌØÎÙÍ ÉÓÓÌÅÄÏ×ÁÎÉÅÍ, ÉÓÐÏÌØÚÕÅÍÙÍ ÄÌÑ ÐÏÄÔ×ÅÒÖÄÅÎÉÑ ÄÉÁÇÎÏÚÁ, Ñ×ÌÑÅÔÓÑ ÒÅÎÔÇÅÎÏÇÒÁÆÉÑ. ìÅÞÅÎÉÅ ÏÂÙÞÎÏ ËÏÎÓÅÒ×ÁÔÉ×ÎÏÅ: ÇÉÐÓÏ×ÁÑ ÐÏ×ÑÚËÁ Ó ÐÏÓÌÅÄÕÀÝÉÍ ÆÉÚÉÏÌÅÞÅÎÉÅÍ. ïÐÅÒÁÃÉÉ ÔÒÅÂÕÀÔÓÑ ÐÒÉ ÚÎÁÞÉÔÅÌØÎÏÍ ÓÍÅÝÅÎÉÉ ÆÒÁÇÍÅÎÔÏ×, ÐÏ×ÒÅÖÄÅÎÉÉ ÎÅÒ×Ï× É ÓÏÓÕÄÏ×.
ðÅÒÅÌÏÍÙ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ Ñ×ÌÑÀÔÓÑ ÓÁÍÙÍÉ ÒÁÓÐÒÏÓÔÒÁÎÅÎÎÙÍÉ ÐÅÒÅÌÏÍÁÍÉ ËÏÓÔÅÊ ËÏÎÅÞÎÏÓÔÅÊ. ðÏ×ÒÅÖÄÁÔØÓÑ ÍÏÖÅÔ ËÁË ÏÄÎÁ, ÔÁË É ÏÂÅ ËÏÓÔÉ ÐÒÅÄÐÌÅÞØÑ. éÎÏÇÄÁ ÐÅÒÅÌÏÍ ÏÄÎÏÊ ËÏÓÔÉ ÓÏÞÅÔÁÅÔÓÑ Ó ×Ù×ÉÈÏÍ ÄÒÕÇÏÊ. îÁÒÕÛÅÎÉÅ ÃÅÌÏÓÔÎÏÓÔÉ ËÏÓÔÉ ÍÏÖÅÔ ×ÏÚÎÉËÎÕÔØ × ÌÀÂÏÍ ÏÔÄÅÌÅ: × ×ÅÒÈÎÅÊ ÔÒÅÔÉ, × ÏÂÌÁÓÔÉ ÄÉÁÆÉÚÁ ÉÌÉ × ÎÉÖÎÅÊ ÔÒÅÔÉ. þÁÝÅ ×ÓÅÇÏ ×ÏÚÎÉËÁÀÔ ÐÏ×ÒÅÖÄÅÎÉÑ ÎÉÖÎÅÊ ÔÒÅÔÉ ÐÒÅÄÐÌÅÞØÑ ÞÕÔØ ×ÙÛÅ ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á.
ðÒÉ ÂÙÔÏ×ÏÊ ÔÒÁ×ÍÅ ÐÅÒÅÌÏÍÙ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ ÏÂÙÞÎÏ ÉÚÏÌÉÒÏ×ÁÎÎÙÅ. ðÒÉ ÐÁÄÅÎÉÑÈ Ó ×ÙÓÏÔÙ É Á×ÔÏÄÏÒÏÖÎÏÊ ÔÒÁ×ÍÅ ×ÏÚÍÏÖÎÏ ÓÏÞÅÔÁÎÉÅ Ó þíô, ÐÅÒÅÌÏÍÁÍÉ ÄÒÕÇÉÈ ËÏÓÔÅÊ ËÏÎÅÞÎÏÓÔÅÊ, ÐÅÒÅÌÏÍÁÍÉ ÔÁÚÁ, ÐÏ×ÒÅÖÄÅÎÉÑÍÉ ÇÒÕÄÎÏÊ ËÌÅÔËÉ, ÐÅÒÅÌÏÍÁÍÉ ÐÏÚ×ÏÎÏÞÎÉËÁ, ÓÐÉÎÎÏÍÏÚÇÏ×ÏÊ ÔÒÁ×ÍÏÊ É ÔÕÐÏÊ ÔÒÁ×ÍÏÊ ÖÉ×ÏÔÁ.
óÉÍÐÔÏÍÙ
óÉÍÐÔÏÍÙ ÐÅÒÅÌÏÍÏ× ×ÅÒÈÎÅÊ ÔÒÅÔÉ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ
ðÅÒÅÌÏÍ ÌÏËÔÅ×ÏÇÏ ÏÔÒÏÓÔËÁ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ ÍÏÖÅÔ ×ÏÚÎÉËÎÕÔØ ÐÒÉ ÐÁÄÅÎÉÉ ÎÁ ÌÏËÏÔØ. óÕÓÔÁ× ÏÔÅÞÅÎ, ÅÇÏ ËÏÎÔÕÒÙ ÓÇÌÁÖÅÎÙ. îÁ ËÏÖÅ ×ÉÄÎÙ ËÒÏ×ÏÉÚÌÉÑÎÉÑ, × ÓÕÓÔÁ×Å ÍÏÖÅÔ ÏÐÒÅÄÅÌÑÔØÓÑ ÇÅÍÁÒÔÒÏÚ. ä×ÉÖÅÎÉÑ ÒÅÚËÏ ÏÇÒÁÎÉÞÅÎÙ. ðÒÉ ÏÝÕÐÙ×ÁÎÉÉ ×ÙÑ×ÌÑÅÔÓÑ ÌÏËÁÌØÎÁÑ ÒÅÚËÁÑ ÂÏÌÅÚÎÅÎÎÏÓÔØ ÐÏ ÚÁÄÎÅÊ ÐÏ×ÅÒÈÎÏÓÔÉ ÓÕÓÔÁ×Á. ÷ ÒÑÄÅ ÓÌÕÞÁÅ× ÏÂÎÁÒÕÖÉ×ÁÅÔÓÑ ÐÁÔÏÌÏÇÉÞÅÓËÁÑ ÐÏÄ×ÉÖÎÏÓÔØ É ÈÒÕÓÔ. îÁ ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á ÏÐÒÅÄÅÌÑÅÔÓÑ ÐÅÒÅÌÏÍ ÉÌÉ ÜÐÉÆÉÚÅÏÌÉÚ. ðÒÉ ÐÏ×ÒÅÖÄÅÎÉÑÈ ÂÅÚ ÓÍÅÝÅÎÉÑ ÎÅÏÂÈÏÄÉÍÏ ÐÒÏ×ÅÓÔÉ ÓÒÁ×ÎÉÔÅÌØÎÙÅ ÓÎÉÍËÉ ÌÏËÔÅ×ÙÈ ÓÕÓÔÁ×Ï× É ÓÒÁ×ÎÉÔØ ÒÁÓÐÏÌÏÖÅÎÉÅ ÑÄÅÒ ÏËÏÓÔÅÎÅÎÉÊ. ÷ ÄÉÁÇÎÏÓÔÉÞÅÓËÉ ÔÒÕÄÎÙÈ ÓÌÕÞÁÑÈ ÐÏËÁÚÁÎÙ ëô ÉÌÉ íòô ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á.
ðÅÒÅÌÏÍ ×ÅÎÅÞÎÏÇÏ ÏÔÒÏÓÔËÁ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ ÐÏ ËÌÉÎÉÞÅÓËÉÍ ÐÒÏÑ×ÌÅÎÉÑÍ ÐÏÈÏÖ ÎÁ ÕÛÉ ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á. ïÔÅË ÏÂÙÞÎÏ ÎÅ ×ÙÒÁÖÅÎ. ÷ÏÚÎÉËÁÅÔ ÕÍÅÒÅÎÎÁÑ ÂÏÌØ, ÏÂßÅÍ Ä×ÉÖÅÎÉÊ ÕÍÅÎØÛÅÎ ÎÅÚÎÁÞÉÔÅÌØÎÏ.
ðÅÒÅÌÏÍ íÁÌØÇÅÎÑ (ÐÅÒÅÌÏÍ ÌÏËÔÅ×ÏÇÏ ÏÔÒÏÓÔËÁ Ó ×Ù×ÉÈÏÍ ËÏÓÔÅÊ ÐÒÅÄÐÌÅÞØÑ) ÓÏÐÒÏ×ÏÖÄÁÅÔÓÑ ÑÒËÏÊ ËÌÉÎÉÞÅÓËÏÊ ËÁÒÔÉÎÏÊ. òÕËÁ ÐÏÌÕÓÏÇÎÕÔÁ É ÒÁÚ×ÅÒÎÕÔÁ ÌÁÄÏÎØÀ ×ÐÅÒÅÄ. óÕÓÔÁ× Õ×ÅÌÉÞÅÎ × ÐÅÒÅÄÎÅÚÁÄÎÅÍ ÎÁÐÒÁ×ÌÅÎÉÉ, ÓÚÁÄÉ ×ÙÑ×ÌÑÅÔÓÑ ÄÅÆÏÒÍÁÃÉÑ × ×ÉÄÅ ÕÓÔÕÐÁ, ÓÐÅÒÅÄÉ ÌÏËÔÅ×ÏÊ ÓÇÉ ÓÇÌÁÖÅÎ ÉÚ-ÚÁ ÐÒÉÐÕÈÌÏÓÔÉ, ËÏÔÏÒÕÀ ÓÏÚÄÁÀÔ ÓÍÅÓÔÉ×ÛÉÅÓÑ ËÏÓÔÉ ÐÒÅÄÐÌÅÞØÑ. ä×ÉÖÅÎÉÑ ÎÅ×ÏÚÍÏÖÎÙ.
ðÅÒÅÌÏÍ íÏÎÔÅÄÖÁ (ÐÅÒÅÌÏÍ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ Ó ×Ù×ÉÈÏÍ ÇÏÌÏ×ËÉ ÌÕÞÁ) Õ ÄÅÔÅÊ ÎÁÂÌÀÄÁÅÔÓÑ ÒÅÄËÏ. òÕËÁ ÓÌÅÇËÁ ÓÏÇÎÕÔÁ É Ó×ÉÓÁÅÔ ×ÄÏÌØ ÔÅÌÁ, Ä×ÉÖÅÎÉÑ ÎÅ×ÏÚÍÏÖÎÙ. ðÏÌÏÖÅÎÉÅ ËÉÓÔÉ ÚÁ×ÉÓÉÔ ÏÔ ÔÉÐÁ ×Ù×ÉÈÁ, ×ÏÚÍÏÖÅÎ ÐÏ×ÏÒÏÔ ÌÁÄÏÎÉ ËÎÕÔÒÉ, ËÎÁÒÕÖÉ É ÎÅÊÔÒÁÌØÎÏÅ ÐÏÌÏÖÅÎÉÅ. ÷ ÓÒÅÄÎÅÊ ÉÌÉ ×ÅÒÈÎÅÊ ÞÁÓÔÉ ÐÒÅÄÐÌÅÞØÑ ×ÙÑ×ÌÑÅÔÓÑ ÏÔÅË É ÄÅÆÏÒÍÁÃÉÑ. åÓÌÉ ÐÅÒÅÌÏÍ ÒÁÓÐÏÌÏÖÅÎ ÐÏÂÌÉÚÏÓÔÉ ÏÔ ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á, ÏÔÅË ÎÁ ÐÒÅÄÐÌÅÞØÅ ÏÔÓÕÔÓÔ×ÕÅÔ, ÏÐÒÅÄÅÌÑÅÔÓÑ ÔÏÌØËÏ ÏÔÅË É ÄÅÆÏÒÍÁÃÉÑ ÓÕÓÔÁ×Á. ðÒÉ ÐÁÌØÐÁÃÉÉ ÌÏËÔÅ×ÏÊ ÑÍËÉ ÍÏÖÎÏ ÐÒÏÝÕÐÁÔØ ×ÙÓÔÕÐÁÀÝÕÀ ÇÏÌÏ×ËÕ ÌÕÞÁ.
ðÅÒÅÌÏÍ ÛÅÊËÉ ÌÕÞÅ×ÏÊ ËÏÓÔÉ ÓÏÐÒÏ×ÏÖÄÁÅÔÓÑ ÏÔÅËÏÍ É ÂÏÌØÀ × ÐÒÏÅËÃÉÉ ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á. óÕÓÔÁ× ÓÌÅÇËÁ ÓÏÇÎÕÔ, ÌÁÄÏÎØ ÐÏ×ÅÒÎÕÔÁ ËÎÕÔÒÉ. ïÝÕÐÙ×ÁÎÉÅ ÎÁÒÕÖÎÏÊ ÐÏ×ÅÒÈÎÏÓÔÉ ÓÕÓÔÁ×Á ÂÏÌÅÚÎÅÎÎÏ. òÁÚÇÉÂÁÎÉÅ É ÓÇÉÂÁÎÉÅ ×ÏÚÍÏÖÎÏ, ÎÏ ×ÒÁÝÁÔÅÌØÎÙÅ Ä×ÉÖÅÎÉÑ ÒÅÚËÏ ÏÇÒÁÎÉÞÅÎÙ. òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÐÏÚ×ÏÌÑÅÔ ÐÏÄÔ×ÅÒÄÉÔØ ÄÉÁÇÎÏÚ É ÕÔÏÞÎÉÔØ ÈÁÒÁËÔÅÒ ÓÍÅÝÅÎÉÑ ÆÒÁÇÍÅÎÔÏ×.
óÉÍÐÔÏÍÙ ÄÉÁÆÉÚÁÒÎÙÈ ÐÅÒÅÌÏÍÏ× ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ
äÉÁÆÉÚÁÒÎÙÅ ÐÅÒÅÌÏÍÙ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ ÏÔÎÏÓÑÔÓÑ Ë ÇÒÕÐÐÅ ÓÁÍÙÈ ÔÑÖÅÌÙÈ ÐÏ×ÒÅÖÄÅÎÉÊ ÓÒÅÄÉ ÐÅÒÅÌÏÍÏ× ËÏÓÔÅÊ ÐÒÅÄÐÌÅÞØÑ. ÷ÏÚÍÏÖÎÏ ÐÏ×ÒÅÖÄÅÎÉÅ ÏÄÎÏÊ ËÏÓÔÉ, ÏÄÎÁËÏ ÞÁÝÅ ÏÄÎÏ×ÒÅÍÅÎÎÏ ÌÏÍÁÀÔÓÑ É ÌÏËÔÅ×ÁÑ, É ÌÕÞÅ×ÁÑ ËÏÓÔØ. ëÌÉÎÉÞÅÓËÉ ÏÐÒÅÄÅÌÑÅÔÓÑ ×ÙÒÁÖÅÎÎÙÊ ÏÔÅË, ÐÁÔÏÌÏÇÉÞÅÓËÁÑ ÐÏÄ×ÉÖÎÏÓÔØ, ÄÅÆÏÒÍÁÃÉÑ, ËÏÓÔÎÙÊ ÈÒÕÓÔ, ÚÎÁÞÉÔÅÌØÎÏÅ ÏÇÒÁÎÉÞÅÎÉÅ Ä×ÉÖÅÎÉÊ É ÒÅÚËÁÑ ÂÏÌÅÚÎÅÎÎÏÓÔØ.
óÉÍÐÔÏÍÙ ÐÅÒÅÌÏÍÏ× ÎÉÖÎÅÊ ÔÒÅÔÉ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ
îÁÉÂÏÌÅÅ ÒÁÓÐÒÏÓÔÒÁÎÅÎÎÙÍÉ Ñ×ÌÑÀÔÓÑ ÜÐÉÆÉÚÅÏÌÉÚÙ, ÓËÌÁÄÞÁÔÙÅ (ÐÏÄÎÁÄËÏÓÔÎÉÞÎÙÅ) É ÏÂÙÞÎÙÅ ÐÏÌÎÙÅ ÐÅÒÅÌÏÍÙ. òÅÖÅ ÎÁÂÌÀÄÁÅÔÓÑ ÐÏ×ÒÅÖÄÅÎÉÅ çÁÌÅÁÃÃÉ – ÐÅÒÅÌÏÍ ÌÕÞÁ × ÎÉÖÎÅÊ ÔÒÅÔÉ ÄÉÁÆÉÚÁ Ó ×Ù×ÉÈÏÍ ÇÏÌÏ×ËÉ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ.
ðÏ×ÒÅÖÄÅÎÉÅ çÁÌÅÁÃÃÉ ×ÏÚÎÉËÁÅÔ ÐÒÉ ÐÁÄÅÎÉÑÈ ÎÁ ÌÁÄÏÎØ. ÷ ÏÂÌÁÓÔÉ ÐÒÅÄÐÌÅÞØÑ ÓÏ ÓÔÏÒÏÎÙ ÍÉÚÉÎÃÁ ÐÏÑ×ÌÑÅÔÓÑ ÏÔÅË, ÄÅÆÏÒÍÁÃÉÑ, ËÒÏ×ÏÉÚÌÉÑÎÉÑ É ÒÅÚËÁÑ ÂÏÌÅÚÎÅÎÎÏÓÔØ. îÁ ×ÎÕÔÒÅÎÎÅÊ ÐÏ×ÅÒÈÎÏÓÔÉ ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á ÏÐÒÅÄÅÌÑÅÔÓÑ ÂÏÌÅÚÎÅÎÎÁÑ ÐÒÉÐÕÈÌÏÓÔØ.
óËÌÁÄÞÁÔÙÅ ÐÅÒÅÌÏÍÙ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ ÏÂÙÞÎÏ ÌÏËÁÌÉÚÕÀÔÓÑ × ÏÂÌÁÓÔÉ ÄÉÓÔÁÌØÎÏÇÏ ÍÅÔÁÆÉÚÁ. ðÒÉÞÉÎÏÊ ÓÔÁÎÏ×ÉÔÓÑ ÐÁÄÅÎÉÅ ÎÁ ÌÁÄÏÎØ. ëÌÉÎÉËÁ ÓËÕÄÎÁÑ. ïÔÍÅÞÁÀÔÓÑ ÎÅÂÏÌØÛÉÅ ÂÏÌÉ É ÕÍÅÒÅÎÎÁÑ ÐÒÉÐÕÈÌÏÓÔØ ÞÕÔØ ×ÙÛÅ ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á. ïÝÕÐÙ×ÁÎÉÅ É ÏÓÅ×ÁÑ ÎÁÇÒÕÚËÁ ÂÏÌÅÚÎÅÎÎÙ.
üÐÉÆÉÚÅÏÌÉÚ ÄÉÓÔÁÌØÎÏÇÏ ÏÔÄÅÌÁ ÌÕÞÅ×ÏÊ ËÏÓÔÉ – ÓÁÍÁÑ ÒÁÓÐÒÏÓÔÒÁÎÅÎÎÁÑ ÔÒÁ×ÍÁ × ÇÒÕÐÐÅ ÐÅÒÅÌÏÍÏ× ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ. üÐÉÆÉÚÅÏÌÉÚ ÌÕÞÁ ÍÏÖÅÔ ÂÙÔØ ÉÚÏÌÉÒÏ×ÁÎÎÙÍ ÌÉÂÏ ÓÏÞÅÔÁÔØÓÑ Ó ÏÔÒÙ×ÏÍ ÛÉÌÏ×ÉÄÎÏÇÏ ÏÔÒÏÓÔËÁ ÉÌÉ Ó ÜÐÉÆÉÚÅÏÌÉÚÏÍ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ. ëÌÉÎÉÞÅÓËÁÑ ËÁÒÔÉÎÁ ÞÁÓÔÏ ÎÅÄÏÓÔÁÔÏÞÎÏ ÞÅÔËÁÑ. ÷ ÏÂÌÁÓÔÉ ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á ÐÏÑ×ÌÑÅÔÓÑ ÐÒÉÐÕÈÌÏÓÔØ É ÂÏÌÅÚÎÅÎÎÏÓÔØ, ËÏÔÏÒÙÅ ÒÏÄÉÔÅÌÉ ÉÎÏÇÄÁ ÒÁÓÃÅÎÉ×ÁÀÔ, ËÁË ÐÏÓÌÅÄÓÔ×ÉÑ ÕÛÉÂÁ. ðÒÉ ÚÎÁÞÉÔÅÌØÎÏÍ ÓÍÅÝÅÎÉÉ ÓÉÍÐÔÏÍÙ ×ÙÒÁÖÅÎÙ ÂÏÌÅÅ ÑÒËÏ – ×ÏÚÎÉËÁÅÔ ÚÎÁÞÉÔÅÌØÎÙÊ ÏÔÅË, ÄÅÆÏÒÍÁÃÉÑ É ÒÅÚËÁÑ ÂÏÌØ.
ðÅÒ×ÁÑ ÐÏÍÏÝØ
îÁ ÎÁÞÁÌØÎÏÍ ÜÔÁÐÅ ÐÒÉ ÐÅÒÅÌÏÍÅ ÐÒÅÄÐÌÅÞØÑ ÓÌÅÄÕÅÔ ÎÅÍÅÄÌÅÎÎÏ ÏÂÅÚÄ×ÉÖÉÔØ ÐÏ×ÒÅÖÄÅÎÎÕÀ ÏÂÌÁÓÔØ Õ ÒÅÂÅÎËÁ ÐÏÄÒÕÞÎÙÍÉ ÍÅÔÏÄÁÍÉ (ÐÁÌËÁÍÉ, ÄÏÓËÁÍÉ) É ÚÁËÒÅÐÉÔØ ÉÈ ÂÉÎÔÏÍ, ÏÂÒÅÚÏÍ ÔËÁÎÉ ÉÌÉ ÐÌÁÔËÏÍ. ïÂÅÚÄ×ÉÖÉ×ÁÎÉÀ ÐÏÄ×ÅÒÇÁÅÔÓÑ ÎÅ ÔÏÌØËÏ ÔÒÁ×ÍÉÒÏ×ÁÎÎÁÑ ÏÂÌÁÓÔØ, ÏÄÎÁËÏ É Ä×Å ÓÏÓÅÄÎÉÈ ÚÏÎÙ. þÔÏÂÙ ÓÎÑÔØ ÂÏÌØ, ÎÅÏÂÈÏÄÉÍÏ ÉÓÐÏÌØÚÏ×ÁÔØ ÐÒÅÐÁÒÁÔ ÐÁÒÁÃÅÔÁÍÏÌÁ ÉÌÉ ÉÂÕÐÒÏÆÅÎÁ. óÔÏÉÔ ÕÓÐÏËÏÉÔØ ÅÇÏ, ÐÏÔÏÍ ×ÙÚ×ÁÔØ ×ÒÁÞÁ ÎÁ ÄÏÍ. íÏÖÎÏ ÐÒÉ ÐÅÒÅÌÏÍÅ ÐÒÅÄÐÌÅÞØÑ Ó×ÏÉÍ ÈÏÄÏÍ ÄÏÂÒÁÔØÓÑ × ÌÅÞÅÂÎÏÅ ÕÞÒÅÖÄÅÎÉÅ. ëÏÇÄÁ Õ ÒÅÂÅÎËÁ ÎÁÂÌÀÄÁÅÔÓÑ ÆÁËÔ ÏÔËÒÙÔÏÇÏ ÐÅÒÅÌÏÍÁ, ÔÏ ÐÒÉ ÐÏ×ÒÅÖÄÅÎÉÉ ÃÅÌÏÓÔÎÏÓÔÉ ËÏÖÎÏÊ ÔËÁÎÉ ÍÏÖÅÔ ÐÒÏÉÚÏÊÔÉ ÉÎÆÉÃÉÒÏ×ÁÎÉÅ. ðÏÜÔÏÍÕ ÐÅÒÅÄ ÐÒÉÂÙÔÉÅÍ ×ÒÁÞÁ ÒÅËÏÍÅÎÄÕÅÔÓÑ ÏÓÔÁÎÏ×ÉÔØ ËÒÏ×Ø É ÏÂÅÚ×ÒÅÄÉÔØ ÒÁÎÕ ÓÏÏÔ×ÅÔÓÔ×ÕÀÝÉÍÉ ÏÂÅÚÚÁÒÁÖÉ×ÁÀÝÉÍÉ ÓÒÅÄÓÔ×ÁÍÉ, ÐÏÓÌÅ ÞÅÇÏ ÓÄÅÌÁÔØ ÓÔÅÒÉÌØÎÕÀ ÐÏ×ÑÚËÕ (ÐÒÉ ×ÏÚÍÏÖÎÏÓÔÉ).
íÅÓÔÏ ÐÏ×ÒÅÖÄÅÎÉÑ ÎÅÏÂÈÏÄÉÍÏ ÏÓ×ÏÂÏÄÉÔØ ÏÔ ÏÄÅÖÄÙ. ðÒÉ ËÒÏ×ÏÔÅÞÅÎÉÉ ÒÅËÏÍÅÎÄÕÅÔÓÑ ÐÒÉÄÁ×ÉÔØ ÐÏ×ÒÅÖÄÅÎÎÙÊ ÓÏÓÕÄ × ÚÏÎÅ, ÒÁÓÐÏÌÏÖÅÎÎÏÊ ×ÙÛÅ ÍÅÓÔÁ ÐÏ×ÒÅÖÄÅÎÉÑ. åÓÌÉ Õ ÒÅÂÅÎËÁ ÕÓÔÁÎÏ×ÌÅÎ ÆÁËÔ ×ÅÎÏÚÎÏÇÏ ËÒÏ×ÏÔÅÞÅÎÉÑ, ÓÌÅÄÕÅÔ ÐÒÉÄÁ×ÉÔØ ×ÅÎÕ, ÎÉÖÅ ÏÂÌÁÓÔÉ ÐÏ×ÒÅÖÄÅÎÉÑ, É ÚÁÆÉËÓÉÒÏ×ÁÔØ ÒÕËÕ × ÐÒÉÐÏÄÎÑÔÏÍ ÓÏÓÔÏÑÎÉÉ. ÷ ÓÌÕÞÁÅ, ËÏÇÄÁ ËÒÏ×ÏÔÅÞÅÎÉÅ ÎÅ ÐÒÅËÒÁÝÁÅÔÓÑ, ÒÅËÏÍÅÎÄÕÅÔÓÑ ÚÁËÒÙÔØ ÍÅÓÔÏ ÐÏ×ÒÅÖÄÅÎÉÑ ÞÉÓÔÏÊ ÐÒÏËÌÁÄËÏÊ ÌÉÂÏ ÐÏÌÏÔÅÎÃÅÍ, ÓÅÒØÅÚÎÏ ÅÇÏ ÚÁÖÉÍÁÑ, ÐÏËÁ ÎÅ ÐÒÉÅÄÅÔ ×ÒÁÞ.
ðÒÉ ÏÔÓÕÔÓÔ×ÉÉ ËÒÏ×ÏÔÅÞÅÎÉÑ ÐÏ×ÒÅÖÄÅÎÎÕÀ ÐÏ×ÅÒÈÎÏÓÔØ ÓÌÅÄÕÅÔ ÏÞÉÓÔÉÔØ ÏÔ ÇÒÑÚÉ, ÐÒÏÍÙÔØ ÞÉÓÔÏÊ ×ÏÄÏÊ ÉÌÉ ÐÅÒÅËÉÓØÀ ×ÏÄÏÒÏÄÁ. ðÏÔÏÍ ÎÁ ÍÅÓÔÏ ÐÏ×ÒÅÖÄÅÎÉÑ ÎÁÌÏÖÉÔØ ÐÏ×ÑÚËÕ. ðÒÉ ÏÔËÒÙÔÏÊ ÔÒÁ×ÍÅ ÐÏËÁÚÁÎÁ ×ÁËÃÉÎÁÃÉÑ ÏÔ ÓÔÏÌÂÎÑËÁ (ÅÓÌÉ ÔÁËÁÑ ÎÅ ÐÒÏ×ÏÄÉÌÁÓØ ÒÁÎÅÅ). çÏÓÐÉÔÁÌÉÚÁÃÉÑ × ÓÔÁÃÉÏÎÁÒ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ, ËÏÇÄÁ ×ÏÚÎÉËÁÅÔ ÐÅÒÅÌÏÍ ÓÏ ÓÍÅÝÅÎÉÅÍ – ÔÒÅÂÕÅÔÓÑ ÓÏÐÏÓÔÁ×ÌÅÎÉÅ ÞÁÓÔÅÊ ËÏÓÔÉ ÉÌÉ ÐÒÏ×ÅÄÅÎÉÅ ÏÐÅÒÁÃÉÉ. äÉÁÇÎÏÓÔÉÒÕÀÔ ÐÅÒÅÌÏÍ ÐÒÅÄÐÌÅÞØÑ ÔÒÁ×ÍÁÔÏÌÏÇ ÉÌÉ ÈÉÒÕÒÇ. ÷ÁÖÎÏ, ÞÔÏÂÙ ÒÅÂÅÎËÁ ÏÓÍÏÔÒÅÌ ×ÒÁÞ, ÏÐÒÏÓÉÌ ÒÏÄÉÔÅÌÅÊ ÉÌÉ ÌÀÄÅÊ, ËÏÔÏÒÙÅ ÚÎÁÀÔ ÏÂÓÔÏÑÔÅÌØÓÔ×Á ÐÏÌÕÞÅÎÉÑ ÐÏ×ÒÅÖÄÅÎÉÑ. ÷ ÏÂÑÚÁÔÅÌØÎÏÍ ÐÏÒÑÄËÅ ÎÕÖÎÏ ÓÄÅÌÁÔØ ÒÅÎÔÇÅÎÏ×ÓËÉÊ ÓÎÉÍÏË.
ìÅÞÅÎÉÅ
ìÅÞÅÎÉÅ ÚÁ×ÉÓÉÔ ÏÔ ÓÔÅÐÅÎÉ ÓÍÅÝÅÎÉÑ ÇÏÌÏ×ËÉ ÌÕÞÅ×ÏÊ ËÏÓÔÉ ÐÒÅÄÐÌÅÞØÑ. ïÓÔÁ×ÛÅÅÓÑ ÓÍÅÝÅÎÉÅ × ÐÒÅÄÅÌÁÈ 1/3 ÐÏÐÅÒÅÞÎÉËÁ ËÏÓÔÉ É ÐÏÄ ÕÇÌÏÍ ÄÏ 15œ ÎÅ ÏÔÒÁÖÁÅÔÓÑ ÎÁ ÆÕÎËÃÉÉ ËÏÎÅÞÎÏÓÔÉ, ÔÁË ËÁË ÐÏ ÍÅÒÅ ÒÏÓÔÁ ÐÒÏÉÓÈÏÄÉÔ ÓÁÍÏËÏÒÒÅËÃÉÑ. ðÒÉ ÓÍÅÝÅÎÉÉ ÇÏÌÏ×ËÉ ÌÕÞÅ×ÏÊ ËÏÓÔÉ ÐÏÄ ÕÇÌÏÍ ÄÏ 60-70œ ÅÅ ÓÕÓÔÁ×ÎÁÑ ÐÏ×ÅÒÈÎÏÓÔØ ÒÏÔÉÒÕÅÔÓÑ É Ä×ÉÖÅÎÉÅ × ÐÌÅÞÅÌÕÞÅ×ÏÍ ÓÕÓÔÁ×Å ÓÔÁÎÏ×ÉÔÓÑ ÎÅ×ÏÚÍÏÖÎÙÍ. ðÒÉ ÔÁËÉÈ ÓÍÅÝÅÎÉÑÈ ÐÏËÁÚÁÎÁ ÚÁËÒÙÔÁÑ ÏÄÎÏÍÏÍÅÎÔÎÁÑ ÒÅÐÏÚÉÃÉÑ ÐÏ ó×ÉÎÕÈÏ×Õ.
ìÅÞÅÎÉÅ ÐÅÒÅÌÏÍÏ× ×ÅÒÈÎÅÊ ÔÒÅÔÉ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ
ðÅÒÅÌÏÍ ÌÏËÔÅ×ÏÇÏ ÏÔÒÏÓÔËÁ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ. åÓÌÉ ÓÍÅÝÅÎÉÅ ÏÔÓÕÔÓÔ×ÕÅÔ, ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 10-12 ÄÎÅÊ. ðÒÉ ÓÍÅÝÅÎÉÉ ÂÏÌÅÅ 4-5 ÍÍ ÐÒÏ×ÏÄÑÔ ÚÁËÒÙÔÕÀ ÒÅÐÏÚÉÃÉÀ. îÅÕÄÁÞÎÏÅ Ä×ÕËÒÁÔÎÏÅ ÚÁËÒÙÔÏÅ ×ÐÒÁ×ÌÅÎÉÅ Ñ×ÌÑÅÔÓÑ ÐÏËÁÚÁÎÉÅÍ Ë ÏÐÅÒÁÃÉÉ – ÏÔËÒÙÔÏÊ ÒÅÐÏÚÉÃÉÉ. ÷Ï ×ÒÅÍÑ ÈÉÒÕÒÇÉÞÅÓËÏÇÏ ×ÍÅÛÁÔÅÌØÓÔ×Á ÏÔÌÏÍÏË ÒÅÐÏÎÉÒÕÀÔ É ÐÏÄÛÉ×ÁÀÔ ËÅÔÇÕÔÏ×ÙÍÉ ÎÉÔÑÍÉ Ë ÎÁÄËÏÓÔÎÉÃÅ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ. úÁÔÅÍ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 2 ÎÅÄ., ÐÏÓÌÅ ÞÅÇÏ ÎÁÚÎÁÞÁÀÔ ìæë. óÌÅÄÕÅÔ ÕÞÉÔÙ×ÁÔØ, ÞÔÏ ÐÒÉ ÏËÏÌÏÓÕÓÔÁ×ÎÙÈ É ×ÎÕÔÒÉÓÕÓÔÁ×ÎÙÈ ÐÏ×ÒÅÖÄÅÎÉÑÈ ËÏÓÔÅÊ ÐÒÅÄÐÌÅÞØÑ ÍÁÓÓÁÖ ÐÒÏÔÉ×ÏÐÏËÁÚÁÎ, ÐÏÓËÏÌØËÕ ÍÏÖÅÔ ÓÐÒÏ×ÏÃÉÒÏ×ÁÔØ ÒÏÓÔ ÉÚÂÙÔÏÞÎÏÊ ËÏÓÔÎÏÊ ÍÏÚÏÌÉ Ó ÐÏÓÌÅÄÕÀÝÉÍ ÞÁÓÔÉÞÎÙÍ ÏËÏÓÔÅÎÅÎÉÅÍ ÓÕÓÔÁ×ÎÏÊ ÓÕÍËÉ.
ðÅÒÅÌÏÍ ×ÅÎÅÞÎÏÇÏ ÏÔÒÏÓÔËÁ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ. äÌÑ ÄÉÆÆÅÒÅÎÃÉÁÌØÎÏÊ ÄÉÁÇÎÏÓÔÉËÉ Ó ÕÛÉÂÏÍ ÎÁÚÎÁÞÁÅÔÓÑ ÒÅÎÔÇÅÎÏÇÒÁÆÉÑ. éÚ-ÚÁ ÍÁÌÏÇÏ ÒÁÚÍÅÒÁ ×ÅÎÅÞÎÏÇÏ ÏÔÒÏÓÔËÁ É ÎÁÓÌÏÅÎÉÑ ÔÅÎÅÊ ÄÒÕÇÉÈ ËÏÓÔÅÊ ÒÅÎÔÇÅÎÏ×ÓËÏÅ ÉÓÓÌÅÄÏ×ÁÎÉÅ ÔÏÖÅ ÎÅ ×ÓÅÇÄÁ ÄÁÅÔ ×ÏÚÍÏÖÎÏÓÔØ ÐÏÌÕÞÉÔØ ÄÏÓÔÏ×ÅÒÎÙÅ ÄÁÎÎÙÅ, ÐÏÜÔÏÍÕ ÄÅÔÅÊ Ó ÐÏÄÏÚÒÅÎÉÅÍ ÎÁ ÔÁËÕÀ ÔÒÁ×ÍÕ × ÒÑÄÅ ÓÌÕÞÁÅ× ÎÁÐÒÁ×ÌÑÀÔ ÎÁ íòô ÉÌÉ ëô ÌÏËÔÅ×ÏÇÏ ÓÕÓÔÁ×Á. ìÅÞÅÎÉÅ ÚÁËÌÀÞÁÅÔÓÑ ÎÁÌÏÖÅÎÉÉ ÇÉÐÓÁ ÎÁ 10-12 ÄÎÅÊ. ðÏÔÏÍ ÒÅÂÅÎËÕ ÎÁÚÎÁÞÁÀÔ ìæë.
ðÅÒÅÌÏÍ íÁÌØÇÅÎÑ. äÌÑ ÐÏÄÔ×ÅÒÖÄÅÎÉÑ ÄÉÁÇÎÏÚÁ ÐÅÒÅÌÏÍÁ íÁÌØÇÅÎÑ (ÐÅÒÅÌÏÍÁ ÌÏËÔÅ×ÏÇÏ ÏÔÒÏÓÔËÁ Ó ×Ù×ÉÈÏÍ ËÏÓÔÅÊ ÐÒÅÄÐÌÅÞØÑ) ×ÙÐÏÌÎÑÀÔÓÑ ÒÅÎÔÇÅÎÏ×ÓËÉÅ ÓÎÉÍËÉ. ðÒÉ ÐÅÒÅÌÏÍÅ íÁÌØÇÅÎÑ ×ÏÚÍÏÖÎÏ ÐÏ×ÒÅÖÄÅÎÉÅ ÎÅÒ×Ï×, ÐÏÜÔÏÍÕ ÐÒÉ ÐÅÒ×ÉÞÎÏÍ ÏÓÍÏÔÒÅ ÔÒÅÂÕÅÔÓÑ ËÏÎÓÕÌØÔÁÃÉÑ ÄÅÔÓËÏÇÏ ÎÅ×ÒÏÐÁÔÏÌÏÇÁ ÉÌÉ ÎÅÊÒÏÈÉÒÕÒÇÁ. ðÏ ÐÏËÁÚÁÎÉÑÍ ÎÁÚÎÁÞÁÀÔ ËÏÎÓÕÌØÔÁÃÉÀ ÓÏÓÕÄÉÓÔÏÇÏ ÈÉÒÕÒÇÁ. ìÅÞÅÎÉÅ ÚÁËÌÀÞÁÅÔÓÑ ×Ï ×ÐÒÁ×ÌÅÎÉÉ ×Ù×ÉÈÁ Ó ÏÄÎÏ×ÒÅÍÅÎÎÏÊ ÒÅÐÏÚÉÃÉÅÊ ÓÍÅÓÔÉ×ÛÅÇÏÓÑ ÏÔÌÏÍËÁ. úÁÔÅÍ ÎÁËÌÁÄÙ×ÁÅÔÓÑ ÇÉÐÓ, É ×ÙÐÏÌÎÑÀÔÓÑ ËÏÎÔÒÏÌØÎÙÅ ÓÎÉÍËÉ. æÉËÓÁÃÉÑ ÐÒÏ×ÏÄÉÔÓÑ 10-12 ÄÎÅÊ, ÐÏÔÏÍ ÎÁÚÎÁÞÁÅÔÓÑ ÆÉÚÉÏÔÅÒÁÐÉÑ É ìæë. ðÒÉ ÎÅÕÓÔÒÁÎÉÍÏÍ ÓÍÅÝÅÎÉÉ ËÏÓÔÎÏÇÏ ÆÒÁÇÍÅÎÔÁ ÎÁ 5 É ÂÏÌÅÅ ÍÍ. ÐÏËÁÚÁÎÁ ÏÐÅÒÁÃÉÑ.
ðÅÒÅÌÏÍ íÏÎÔÅÄÖÁ. òÅÛÁÀÝÕÀ ÒÏÌØ × ÐÏÓÔÁÎÏ×ËÅ ÄÉÁÇÎÏÚÁ ÐÅÒÅÌÏÍÁ íÏÎÔÅÄÖÁ (ÐÅÒÅÌÏÍÁ ÌÏËÔÅ×ÏÊ ËÏÓÔÉ Ó ×Ù×ÉÈÏÍ ÇÏÌÏ×ËÉ ÌÕÞÁ)ÉÇÒÁÅÔ ÒÅÎÔÇÅÎÏÇÒÁÆÉÑ. ïÂÙÞÎÏ ÒÅÎÔÇÅÎÄÉÁÇÎÏÓÔÉËÁ ÎÅ ÐÒÅÄÓÔÁ×ÌÑÅÔ ÚÁÔÒÕÄÎÅÎÉÊ, ÏÄÎÁËÏ ÐÒÉ ÐÅÒÅÌÏÍÁÈ íÏÎÔÅÄÖÁ Õ ÄÏÛËÏÌØÎÉËÏ× ÒÁÓÐÏÚÎÁ×ÁÎÉÅ ×Ù×ÉÈÁ ÇÏÌÏ×ËÉ ÍÏÖÅÔ ÂÙÔØ ÚÁÔÒÕÄÎÅÎÏ. ÷ ÐÏÄÏÂÎÙÈ ÓÌÕÞÁÑÈ ÎÁÚÎÁÞÁÅÔÓÑ ëô ÉÌÉ íòô. ðÒÉ ÐÅÒÅÌÏÍÅ íÏÎÔÅÄÖÁ ×ÏÚÍÏÖÎÏ ÐÏ×ÒÅÖÄÅÎÉÅ ÌÏËÔÅ×ÏÇÏ ÎÅÒ×Á, ÐÏÜÔÏÍÕ ÏÂÓÌÅÄÏ×ÁÎÉÅ ×ËÌÀÞÁÅÔ × ÓÅÂÑ ËÏÎÓÕÌØÔÁÃÉÀ ÎÅ×ÒÏÐÁÔÏÌÏÇÁ ÉÌÉ ÄÅÔÓËÏÇÏ ÎÅÊÒÏÈÉÒÕÒÇÁ.
ìÅÞÅÎÉÅ ÏÂÙÞÎÏ ËÏÎÓÅÒ×ÁÔÉ×ÎÏÅ. ðÏÄ ÎÁÒËÏÚÏÍ ÓÎÁÞÁÌÁ ×ÐÒÁ×ÌÑÀÔ ×Ù×ÉÈ, Á ÚÁÔÅÍ ÕÓÔÒÁÎÑÀÔ ÓÍÅÝÅÎÉÅ ËÏÓÔÎÙÈ ÆÒÁÇÍÅÎÔÏ×. âÅÚÕÓÐÅÛÎÏÅ Ä×ÕËÒÁÔÎÏÅ ×ÐÒÁ×ÌÅÎÉÅ Ñ×ÌÑÅÔÓÑ ÐÏËÁÚÁÎÉÅÍ Ë ÏÐÅÒÁÃÉÉ. çÉÐÓ ËÁË ÐÒÉ ÏÐÅÒÁÔÉ×ÎÏÍ, ÔÁË É ÐÒÉ ËÏÎÓÅÒ×ÁÔÉ×ÎÏÍ ÌÅÞÅÎÉÉ ÓÏÈÒÁÎÑÀÔ ÏÔ 14 ÄÏ 28 ÄÎÅÊ × ÚÁ×ÉÓÉÍÏÓÔÉ ÏÔ ×ÏÚÒÁÓÔÁ ÒÅÂÅÎËÁ É ÕÒÏ×ÎÑ ÐÅÒÅÌÏÍÁ. ðÏÓÌÅ ÎÁÚÎÁÞÁÀÔ ìæë É ÆÉÚÉÏÌÅÞÅÎÉÅ.
ðÅÒÅÌÏÍ ÛÅÊËÉ ÌÕÞÅ×ÏÊ ËÏÓÔÉ. òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÐÏÚ×ÏÌÑÅÔ ÐÏÄÔ×ÅÒÄÉÔØ ÄÉÁÇÎÏÚ ÐÅÒÅÌÏÍÁ ÛÅÊËÉ ÌÕÞÅ×ÏÊ ËÏÓÔÉ É ÕÔÏÞÎÉÔØ ÈÁÒÁËÔÅÒ ÓÍÅÝÅÎÉÑ ÆÒÁÇÍÅÎÔÏ×.
ðÒÉ ÎÅÂÏÌØÛÏÍ ÓÍÅÝÅÎÉÉ (ÄÏ 1/4 ÄÉÁÍÅÔÒÁ) ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 7-10 ÄÎÅÊ. ðÒÉ ×ÙÒÁÖÅÎÎÏÍ ÒÁÓÈÏÖÄÅÎÉÉ ÏÔÌÏÍËÏ× É ÕÇÌÏ×ÏÍ ÓÍÅÝÅÎÉÉ ÎÅÏÂÈÏÄÉÍÁ ÒÅÐÏÚÉÃÉÑ. ÷ ÂÏÌØÛÉÎÓÔ×Å ÓÌÕÞÁÅ× ÏÔÌÏÍËÉ ÕÄÁÅÔÓÑ ×ÐÒÁ×ÉÔØ ÂÅÚ ÒÁÚÒÅÚÁ, ÐÏËÁÚÁÎÉÅÍ Ë ÏÐÅÒÁÃÉÉ Ñ×ÌÑÅÔÓÑ ÎÅÕÄÁÞÎÏÅ Ä×ÕËÒÁÔÎÏÅ ×ÐÒÁ×ÌÅÎÉÅ. ðÒÉ Ó×ÅÖÅÊ ÔÒÁ×ÍÅ × ÒÑÄÅ ÓÌÕÞÁÅ× ×ÏÚÍÏÖÎÏ ÐÒÏ×ÅÄÅÎÉÅ ‘ÐÏÄËÏÖÎÏÊ ÒÅÐÏÚÉÃÉÉ’ – ×ÐÒÁ×ÌÅÎÉÅ ÏÔÌÏÍËÁ Ó ÐÏÍÏÝØÀ ÔÏÎËÏÇÏ ÚÏÎÄÁ, ××ÅÄÅÎÎÏÇÏ ÞÅÒÅÚ ÎÅÂÏÌØÛÏÊ ÒÁÚÒÅÚ. íÁÎÉÐÕÌÑÃÉÑ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ ÐÏÄ ÒÅÎÔÇÅÎÏ×ÓËÉÍ ËÏÎÔÒÏÌÅÍ. çÉÐÓ ÐÏÓÌÅ ÏÐÅÒÁÃÉÉ, Á ÔÁËÖÅ ÐÏÓÌÅ ÚÁËÒÙÔÏÊ É ÐÏÄËÏÖÎÏÊ ÒÅÐÏÚÉÃÉÉ ÓÏÈÒÁÎÑÅÔÓÑ 10-12 ÄÎÅÊ. ðÏÔÏÍ ÎÁÚÎÁÞÁÀÔ ÏÚÏËÅÒÉÔ ÉÌÉ ÐÁÒÁÆÉÎ É ìæë.
ìÅÞÅÎÉÅ ÄÉÁÆÉÚÁÒÎÙÈ ÐÅÒÅÌÏÍÏ× ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ
ðÏÓÔÁÎÏ×ËÁ ÄÉÁÇÎÏÚÁ ÏÂÙÞÎÏ ÚÁÔÒÕÄÎÅÎÉÊ ÎÅ ×ÙÚÙ×ÁÅÔ. äÌÑ ÏÃÅÎËÉ ÔÑÖÅÓÔÉ ÔÒÁ×ÍÙ É ×ÙÂÏÒÁ ÔÁËÔÉËÉ ÄÁÌØÎÅÊÛÅÇÏ ÌÅÞÅÎÉÑ ÐÒÏ×ÏÄÉÔÓÑ ÒÅÎÔÇÅÎÏÇÒÁÆÉÑ ËÏÓÔÅÊ ÐÒÅÄÐÌÅÞØÑ.
ìÅÞÅÎÉÅ ×ÅÄÅÔÓÑ × ÕÓÌÏ×ÉÑÈ ÄÅÔÓËÏÇÏ ÔÒÁ×ÍÁÔÏÌÏÇÉÞÅÓËÏÇÏ ÏÔÄÅÌÅÎÉÑ. íÅÔÏÄÏÍ ×ÙÂÏÒÁ Ñ×ÌÑÅÔÓÑ ÚÁËÒÙÔÁÑ ÒÅÐÏÚÉÃÉÑ. ïÂÙÞÎÏ ËÏÓÔÎÙÅ ÆÒÁÇÍÅÎÔÙ ÕÄÁÅÔÓÑ ÓÏÐÏÓÔÁ×ÉÔØ, ÏÄÎÁËÏ ÓÌÏÖÎÏÓÔØ ÁÎÁÔÏÍÉÞÅÓËÉÈ ×ÚÁÉÍÏÏÔÎÏÛÅÎÉÊ ÔËÁÎÅÊ × ÜÔÏÊ ÏÂÌÁÓÔÉ ÎÅ ×ÓÅÇÄÁ ÐÏÚ×ÏÌÑÅÔ ÐÏÌÎÏÓÔØÀ ÕÓÔÒÁÎÉÔØ ÓÍÅÝÅÎÉÅ. äÏÐÕÓÔÉÍÙÍ ÓÞÉÔÁÅÔÓÑ ÓÍÅÝÅÎÉÅ ÐÏ ÛÉÒÉÎÅ ÄÏ 1/3 É ÕÇÌÏ×ÏÅ ÓÍÅÝÅÎÉÅ ÄÏ 10 ÇÒÁÄÕÓÏ× × ÏÂÌÁÓÔÉ ÄÉÁÆÉÚÁ É ÄÏ 15-20 ÇÒÁÄÕÓÏ× × ÎÉÖÎÅÊ ÔÒÅÔÉ. åÓÌÉ ÔÁËÏÇÏ ÒÅÚÕÌØÔÁÔÁ ÎÅ ÕÄÁÌÏÓØ ÄÏÓÔÉÞØ, ÐÏËÁÚÁÎÏ ÈÉÒÕÒÇÉÞÅÓËÏÅ ÌÅÞÅÎÉÅ.
ðÒÉ ÄÉÁÆÉÚÁÒÎÙÈ ÐÅÒÅÌÏÍÁÈ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ ÆÉËÓÁÃÉÑ ÍÅÔÁÌÌÏËÏÎÓÔÒÕËÃÉÑÍÉ ÏÂÙÞÎÏ ÎÅ ÔÒÅÂÕÅÔÓÑ. ïÔÌÏÍËÉ ÐÒÏÞÎÏ ÓÃÅÐÌÑÀÔÓÑ; ÅÓÌÉ ÜÔÏÇÏ ÎÅ ÐÒÏÉÓÈÏÄÉÔ, ÉÈ ×ÎÅÄÒÑÀÔ ÏÄÉÎ × ÄÒÕÇÏÊ ÉÌÉ ÓÛÉ×ÁÀÔ ËÅÔÇÕÔÏ×ÏÊ ÎÉÔØÀ. ÷ ÏÔÄÅÌØÎÙÈ ÓÌÕÞÁÑÈ ÐÒÏ×ÏÄÑÔ ×ÒÅÍÅÎÎÕÀ ÞÒÅÓËÏÖÎÕÀ ÆÉËÓÁÃÉÀ ÓÐÉÃÅÊ × ÔÅÞÅÎÉÅ 10-12 ÄÎÅÊ. çÉÐÓ ÓÏÈÒÁÎÑÀÔ ÄÏ 4-5 ÎÅÄ. úÁÔÅÍ ÎÁÚÎÁÞÁÀÔ ÐÁÒÁÆÉÎ, ÏÚÏËÅÒÉÔ, ìæë É ÍÁÓÓÁÖ.
îÁÄÌÏÍÙ × ÄÉÁÆÉÚÁÒÎÏÊ ÞÁÓÔÉ ÐÒÅÄÐÌÅÞØÑ Ñ×ÌÑÀÔÓÑ ÍÅÎÅÅ ÔÑÖÅÌÏÊ ÔÒÁ×ÍÏÊ. ðÒÉ ÔÁËÉÈ ÔÒÁ×ÍÁÈ ËÏÓÔÉ ÌÏÍÁÀÔÓÑ, ËÁË ÍÏÌÏÄÁÑ ÚÅÌÅÎÁÑ ×ÅÔÏÞËÁ – Ó ÓÏÈÒÁÎÅÎÉÅÍ ÃÅÌÏÓÔÎÏÓÔÉ ËÏÒÙ (ÎÁÄËÏÓÔÎÉÃÙ). ðÒÅÄÐÌÅÞØÅ ÂÏÌÅÚÎÅÎÎÏ, ÞÁÓÔÏ ×ÙÑ×ÌÑÅÔÓÑ ÄÅÆÏÒÍÁÃÉÑ ×ÓÌÅÄÓÔ×ÉÅ ÕÇÌÏ×ÏÇÏ ÓÍÅÝÅÎÉÑ. ìÅÞÅÎÉÅ ÁÍÂÕÌÁÔÏÒÎÏÅ. îÁ ÒÕËÕ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 18-21 ÄÅÎØ. ðÒÉ ×ÙÒÁÖÅÎÎÏÍ ÕÇÌÏ×ÏÍ ÓÍÅÝÅÎÉÉ ÐÒÅÄ×ÁÒÉÔÅÌØÎÏ ÏÓÕÝÅÓÔ×ÌÑÀÔ ÒÅÐÏÚÉÃÉÀ.
ìÅÞÅÎÉÅ ÐÅÒÅÌÏÍÏ× ÎÉÖÎÅÊ ÔÒÅÔÉ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ
ðÏ×ÒÅÖÄÅÎÉÅ çÁÌÅÁÃÃÉ. äÉÁÇÎÏÚ ÐÏÄÔ×ÅÒÖÄÁÅÔÓÑ ÐÒÉ ÐÒÏ×ÅÄÅÎÉÉ ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ. ðÒÏ×ÏÄÉÔÓÑ ÒÅÐÏÚÉÃÉÑ, 3-4 ÎÅÄÅÌÉ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ ÆÉËÓÁÃÉÑ ÇÉÐÓÏÍ. ðÏÔÏÍ ÎÁÚÎÁÞÁÅÔÓÑ ìæë, ÏÚÏËÅÒÉÔ ÉÌÉ ÐÁÒÁÆÉÎ.
óËÌÁÄÞÁÔÙÅ ÐÅÒÅÌÏÍÙ ÐÒÅÄÐÌÅÞØÑ Õ ÄÅÔÅÊ. òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á ÐÏÄÔ×ÅÒÖÄÁÅÔ ÄÉÁÇÎÏÚ. ÷ ÔÒÕÄÎÙÈ ÓÌÕÞÁÑÈ ÎÁÚÎÁÞÁÀÔ íòô ÉÌÉ ëô ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á. ìÅÞÅÎÉÅ ÐÒÏ×ÏÄÑÔ × ÔÒÁ×ÍÐÕÎËÔÅ. îÁ ÒÕËÕ ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 2 ÎÅÄ. ðÏÔÏÍ ÎÁÚÎÁÞÁÀÔ ìæë.
üÐÉÆÉÚÅÏÌÉÚ ÄÉÓÔÁÌØÎÏÇÏ ÏÔÄÅÌÁ ÌÕÞÅ×ÏÊ ËÏÓÔÉ ÄÅÔÅÊ. òÅÎÔÇÅÎÏÇÒÁÆÉÑ ÌÕÞÅÚÁÐÑÓÔÎÏÇÏ ÓÕÓÔÁ×Á ÐÏÚ×ÏÌÑÅÔ ÕÔÏÞÎÉÔØ ÄÉÁÇÎÏÚ. ìÅÞÅÎÉÅ ÏÓÕÝÅÓÔ×ÌÑÅÔÓÑ × ÔÒÁ×ÍÐÕÎËÔÅ ÄÅÔÓËÉÍ ÔÒÁ×ÍÁÔÏÌÏÇÏÍ. ðÒÉ ÎÅÏÂÈÏÄÉÍÏÓÔÉ ÐÒÏ×ÏÄÑÔ ÒÅÐÏÚÉÃÉÀ É ÎÁËÌÁÄÙ×ÁÀÔ ÇÉÐÓ ÎÁ 3-4 ÎÅÄ. úÁÔÅÍ ÎÁÐÒÁ×ÌÑÀÔ ÒÅÂÅÎËÁ ÎÁ ìæë.
Источник
