Лечение перелома нижней челюсти методом остеосинтеза
С целью иммобилизации отломков нижней челюсти применяют открытый очаговый остеосинтез (костный шов, накостные мини-пластины с шурупами, скобы с заранее заданными свойствами, клей остеопласт, быстротвердеющую пластмассу, окружающий шов без надесневой шины, внутри-|Костные стержни и иногда спицы Киршнера), закрытый очаговый остеосинтез (спицы Киршнера, окружающий шов), закрытый внеочаговый остеосинтез (окружающий шов с шиной, S-образные и унифицированные крючки, внеротовые клеммовые и спицевые аппараты) и открытый внеочаговый остеосинтез (окружающий шов с шиной, внеротовые клеммовые и спицевые аппараты).
Обычно остеосинтез используют в тех случаях, когда консервативные методы не дали желаемого результата или когда после обследования больного стало ясно, что консервативные методы не обеспечат адекватной репозиции и эффективной фиксации отломков.
Показаниями для остеосинтеза являются свежие, застарелые, неправильно срастающиеся линейные или оскольчатые переломы нижней челюсти любой локализации с дефектом или без дефекта костной ткани:
- переломы в пределах зубного ряда при недостаточном числе устойчивых зубов на обеих челюстях;
- переломы в пределах зубного ряда с образованием большого беззубого отломка;
- переломы в пределах зубного ряда со значительным смещением отломков и невозможностью их репозиции иным путем;
- переломы за зубным рядом со смещением отломков;
- патологический перелом, возникший в результате роста опухоли или хронического остеомиелита;
- крупно- и мелкооскольчатые переломы тела и ветви нижней челюсти;
- дефекты тела и ветви челюсти с сохранением мыщелкового отростка;
- остеопластика нижней челюсти;
- реконструктивные операции при врожденной или приобретенной деформации нижней челюсти.
При описании конкретного вида остеосинтеза будут даны дополнительные рекомендации для каждого из них.
Операцию остеосинтеза нижней челюсти проводят под проводниковой, в том числе стволовой, и инфильтрационной анестезией или под наркозом с интубацией через нижний носовой ход. При открытом очаговом остеосинтезе в области мыщелкового отростка, угла и боковых отделов тела нижней челюсти кожу и подлежащие мягкие ткани рассекают на 1,5- 2 см ниже основания челюсти, чтобы не повредить краевую ветвь нижней челюсти (R.marginalis mandibulae) лицевого нерва. В передних отделах тела нижней челюсти разрез тканей выполняют в подподбородочной области. Послойно обнажают основание челюсти, рассекают надкостницу и распатором скелетируют кость на протяжении не менее 2 см в обе стороны от щели перелома. Так же доступ можно выполнять внутриротовым доступом, когда все разрезы выполняются со стороны полости рта. После осмотра щели перелома и прилежащих участков кости, удаления свободнолежащих костных осколков, извлечения кровяных сгустков и внедрившихся между отломками мягких тканей, уточнения характера смещения отломков, способа их репозиции и временного удержания для наложения скрепляющего приспособления останавливают свой выбор на виде остеосинтеза, запланированного до операции, или решают применить другой способ (или способы) остеосинтеза. Закрытый очаговый остеосинтез может быть осуществлен лишь при условии легкого вправления отломков руками. Это же условие позволит использовать внеротовые клеммовые и спицевые аппараты – закрытый внеочаговый остеосинтез. Некоторые виды закрытого внеочагового остеосинтеза (окружающий шов, S-образные и унифицированные крючки) не нуждаются в таком условии, так как сами производят репозицию и закрепление отломков нижней челюсти.
Источник
Остеосинтез челюсти – это метод оперативного лечения переломов кости при помощи специальных, чаще всего металлических, конструкций. Операция по остеосинтезу проводится, если место перелома не удается скрепить при помощи шин, а также когда сложно зафиксировать осколки кости. Существуют различные способы проведения операции, они могут быть использованы в зависимости от вида травмы и степени ее тяжести.
Остеосинтез позволяет сохранить необходимый уровень циркуляции крови в поврежденной кости, а значит и заживать такой перелом будет быстрее. Восстанавливается не только целостность кости, но и ее структура, причем на это понадобится всего несколько недель.
Во время реабилитационного периода важно соблюдать определенные правила и наблюдать за своим самочувствием и состоянием костной ткани. Нарушения предписаний врача могут привести к появлению болей и даже к утрате жевательных функций.
Показания к остеосинтезу
Остеосинтез может быть назначен в следующих случаях:
- если на участках перелома недостаточно устойчивых коренных зубов;
- при ударе осколки значительно сдвинулись с места;
- сломана кость челюсти за зубами. При такой травме смещаются отдельные части костной ткани;
- травма возникла вследствии развития воспалительных заболеваний, истончающих ткань кости;
- при переломе нижней челюсти, в случае, если образовались слишком мелкие или массивные осколки;
- если ветви и тело челюсти неправильно расположены относительно друг друга;
- необходимо выполнить реконструктивную операцию или остеопластику.
Виды остеосинтеза
Методов остеосинтеза несколько, какой именно тип операции необходим пациенту, решает врач. Чаще всего хирурги комбинируют несколько методов между собой, так удается достичь лучшего результата.
Остеосинтез челюсти бывает:
- Открытый. Обычно он применим при тяжелых переломах. При операции рассекают мягкие ткани и обнажают обломки кости. Их соединяют между собой и удаляют нефункциональные мелкие осколки, освобождают сдавленные мягкие ткани и фасции. Однако при такой операции сохраняется вероятность отслаивания ткани от кости, тогда костная мозоль на месте перелома будет сформирована неправильно. А это может повлиять на качество жизни пациента. Кроме того, на коже остаются швы и даже возможен парез (снижение активности) мимических мышц. В зависимости от вида скрепляющего приспособления, возможно, что разрез на лице придется делать повторно, для удаления крепежа.
- Закрытый. Врач совмещает костные обломки без рассечения тканей лица;
- Очаговый. Фиксирующий крепеж накладывают непосредственно на место перелома;
- Внеочаговый. Крепежные элементы накладывают поверх кожного покрова, над местом слома.
Суть остеосинтеза и что это за процедура
При остеосинтезе врач не просто соединяет обломки поврежденной челюсти, но и надежно скрепляет их металлическими конструкциями или клеем.
Открытый очаговый остеосинтез проводят при помощи:
- Костного шва. Если сломана нижняя челюсть, скуловая кость и травма нанесена недавно, ее можно скрепить с помощью костного шва.Для этого используется проволока из нержавеющей стали, титана или капроновая нить.
При операции врач врач рассекает мягкие ткани лица и фиксирует обломки при помощи проволоки. Если осколки соединены методом костного шва, пациент сохраняет жевательную функцию и может продолжать ухаживать за полостью рта. Этот метод противопоказан, если место перелома воспалилось, у пациента имеется инфекционное или гнойное поражение кости.
- Установки надкостных металлических мини-пластин. Этот метод хорошо зарекомендовал себя при лечении любых видов переломов кости челюсти, кроме тех, при которых образовалось большое количество осколков. При этом надрез достаточно сделать только с одной стороны. Врач совмещает места перелома прикладывает к ним мини-пластины и прикручивает их. Сейчас мини-пластины чаще всего фиксируют внутри ротовой полости.
- Фиксации при помощи быстротвердеющих пластмасс. Практикуется только при переломе нижней челюсти. После обнажения фрагментов кости врач прокладывает костный желоб и выкладывает в него специальный фиксирующий состав. Излишек пластмассы удаляется фрезой, после чего рану можно зашивать.
- Клея остеопласта. Этот состав для фиксации костных обломков изготовлен из очищенной эпоксидной смолы с органическим антисептическим средством – резорцином. После наложения клей затвердевает через 8-12 минут и надежно фиксирует совмещенные обломки кости. Сейчас этот метод применяют редко.
- Металлических скоб. Для остеосинтеза используются скобы, изготовленные из никель-титанового сплава. При пониженной температуре сплав становится пластичным и ему легко придать нужную форму. Затем, при комнатной температуре, скоба восстанавливает свою прежнюю форму. При операции ее сначала охлаждают, затем вставляют в подготовленные отверстия на костных осколках. Как только скобы согреваются, они распрямляются и надежно фиксируют место перелома. При помощи металлических скоб особенно удобно фиксировать перелом угла нижней челюсти.
Закрытый очаговый остеосинтез практикуют для сращивания мест переломов, где не произошло смещение костей. Методы:
- Установка спиц Киршнера. В костные обломки при помощи хирургической дрели врач вводит металлические спицы. Для надежной фиксации в каждый обломок спицы фиксируют на глубину до 3 см. Рассекать мягкие ткани не нужно, операцию проводят через рот. Это малотравматичная практика, но ношение спиц создает множество неудобств для пациента.
- Наложение окружающего шва. Применим при смещении щели перелома вперед или назад по ходу челюсти. При этом шов проходит через центральную часть каждого костного осколка. Если осколков много, операция проходит долго, но это один из самых надежных методов остеосинтеза. Он позволяет восстановить челюсти пациента даже после очень сложных травм.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При помощи металлического крепежа кости челюсти можно зафиксировать достаточно прочно. Но при операции чаще всего необходимо рассекать ткани лица и можно повредить слюнные железы или ветви лицевого нерва.
Менее травматично проведение остеосинтеза при помощи ультразвука. При этом фиксирующие кость аппараты можно вводить неглубоко в кость и на лице пациента остается незначительное количество шрамов.
На титановую пластину с шипами врач воздействует низкочастотным ультразвуком. Пластина с отверстиями для зубного бора устанавливается на месте перелома и адаптируется к форме челюсти. Затем при помощи инструмента выполняются неглубокие отверстия в кости через пластину. После чего низкочастотные колебания УЗИ направляются в основание шипов. Так шипы постепенно погружаются в ткань кости, надежно фиксируя костные обломки. При этом через инструмент подается антисептический раствор, который обрабатывает рану.
Костная ткань вокруг шипов под воздействием ультразвука становится плотнее. Это происходит благодаря значительной площади контакта, снижения давления на кость за счет применения шипа и собственного внутреннего усилия сжатия костной ткани.
При ультразвуковом остеосинтезе можно сократить время проведения операции, уменьшить объем послеоперационной травмы. Метод дает меньше осложнений, и обеспечивает хороший косметический эффект.
Реабилитационный период
Продолжительность периода реабилитации зависит от того, насколько быстро с момента получения травмы был проведен остеосинтез, от общего состояния пациента и способа восстановления целостности челюсти.
Сразу после операции нужно носить фиксирующую повязку и не производить никаких движений челюстями, даже не разговаривать.
Во время реабилитации пациент должен принимать антибиотики и общеукрепляющие препараты.
Отек и воспаление хорошо снимают физиотерапевтические процедуры. Обычно на 2-й день после операции назначается УВЧ-терапия, через 4 дня – магнитотерапия. Спустя 2 недели – электрофорез с раствором хлорида кальция.
В зависимости от метода проведения операции и состояния пациента, врач составляет комплекс лечебной физкультуры. Упражнения помогают постепенно возвратить активность прооперированной челюсти – вновь научиться жевать, разговаривать, восстановить мимические функции. Занятия назначают через 3-5 недель, после снятия крепежа.
Во время выздоровления нужно продолжать ухаживать за полостью рта, при этом орошение необходимо проводить не реже 7-10 раз каждый день.
После операции пациенту нужно соблюдать диету, вся пища должна быть жидкой или пюреобразной, теплой, но не горячей. Питаться во время реабилитации придется через соломинку. По мере восстановления жевательных функций можно начинать есть твердую пищу, вводя ее небольшими порциями. Это важно не только для того, чтобы не травмировать прооперированную челюсть, но и чтобы восстановить функции ЖКТ.
Источник
Целью лечения больных с переломами нижней челюсти является создание условий для сращения отломков в правильном положении в возможно самые короткие сроки. При этом проведенное лечение должно обеспечить полное восстановление функции нижней челюсти. Для выполнения ранее сказанного врачу необходимо: во-первых – проведение репозиции и фиксации отломков челюстей на период консолидации отломков (включает удаление зуба из линии перелома и первичную хирургическую обработку раны); во-вторых – создание наиболее благоприятных условий для течения репаративной регенерации в костной ткани; в-третьих – профилактика развития гнойно-воспалительных осложнений в костной ткани и окружающих мягких тканях.
Прежде чем рассмотреть методы иммобилизации отломков при переломах нижней челюсти, хочу высказать свое мнение по отношению к зубу, который находится в щели перелома. Могут быть самые разнообразные варианты расположения зубов по отношению к щели перелома (рис. 17.4.1).
Подлежат удалению:
• переломанные корни и зубы или полностью вывихнутые из лунки зубы;
• периодонтитные зубы с периапикальными хроническими воспалительными очагами;
• зубы с явлениями пародонтита или пародонтоза средней и тяжелой степени течения;
• если обнаженный корень находится в щели перелома или ретенированный зуб, мешающий плотному (правильному) сопоставлению фрагментов челюсти (зуб, вклинившийся в щель перелома);
• зубы, неподдающиеся консервативному лечению и поддерживающие воспалительные явления.
В дальнейшем проводится первичная хирургическая обработка раны т.е. отграничивают костную рану от полости рта. Таким образом превращают открытый перелом в закрытый.
На слизистую оболочку накладывают швы из хромированного кетгута. Лунку стараются ушить наглухо, чтобы меньше была вероятность инфицирования кровяного сгустка и развития гнойно-воспалительных осложнений.
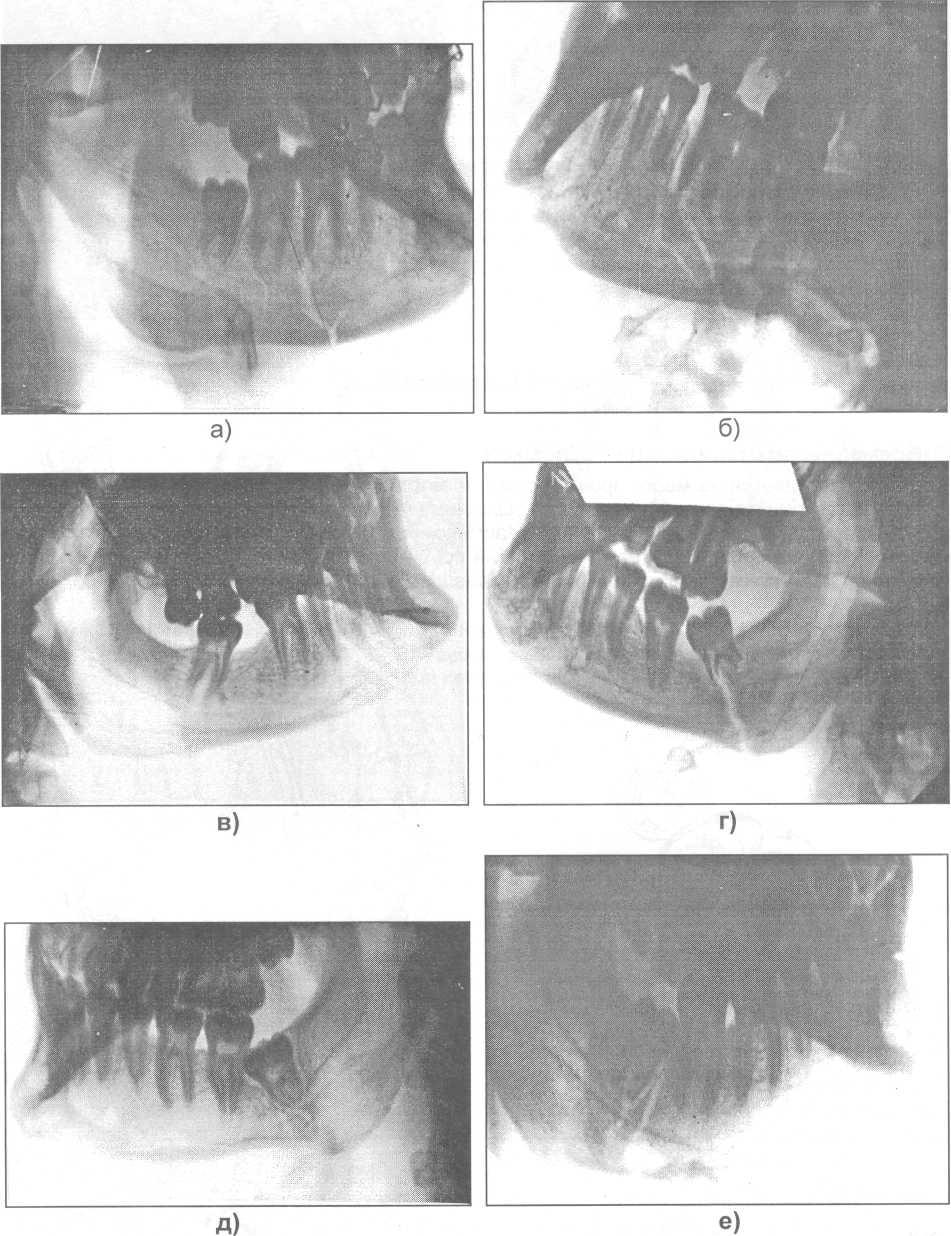
Рис. 17.4.1. Возможные варианты расположения зубов по отношению к щели перелома
нижней челюсти (поданным рентгенограмм): а, б) в области тела челюсти; в) в ментальном отделе; г, д, е, ж, з) в области угла челюсти.
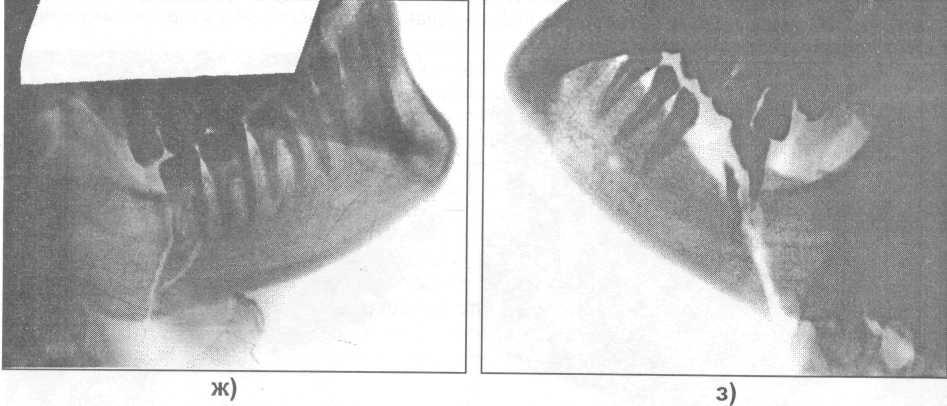
Рис. 17.4.1. (продолжение).
♦ Временная иммобилизация отломков
Осуществляется на месте происшествия, в автомобиле скорой помощи, в любом неспециализированном медицинском учреждении средними медицинскими работниками или врачами, а также может быть выполнена в порядке взаимопомощи. Проводится временная иммобилизация отломков нижней челюсти на минимальный срок (желательно не более, чем на несколько часов, иногда до суток) до поступления пострадавшего в специализированное лечебное учреждение.

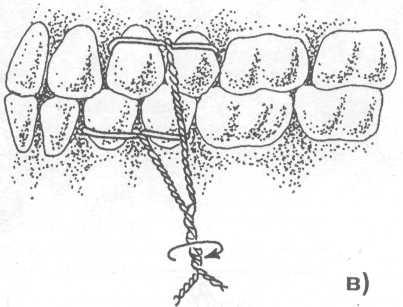
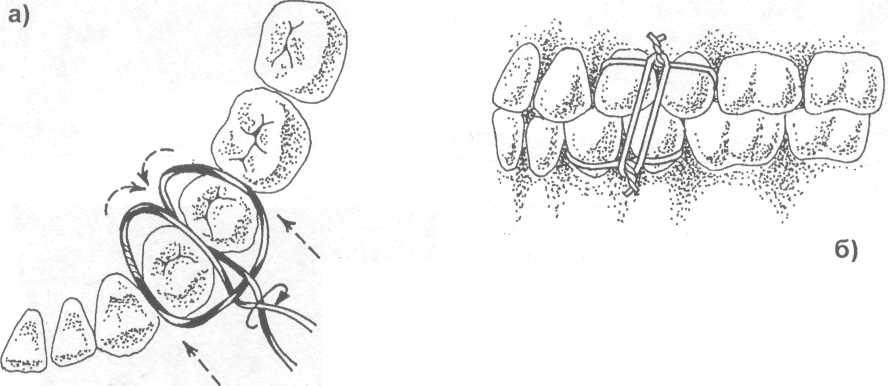
Рис. 17.4.2. Межчелюстное лигатурное связывание зу-бов проволокой: а)наложение лигатуры; б, в) межче-люстное связывание.
Основная цель временной иммобилизации – прижатие нижней челюсти к верхней с помощью различных повязок или приспособлений. К временной (транспортной)
• круговая бинтовая теменно-подбородочная повязка;
• стандартная транспортная повязка (состоит из жесткой шины – пращи Энтина);
• мягкая подбородочная праща Померанцевой – Урбанской;
• межчелюстное лигатурное связывание зубов проволокой (рис. 17.4.2).
♦ Постоянная иммобилизация отломков
Для иммобилизации отломков нижней челюсти используются консервативные (ортопедические) и хирургические (оперативные) методы.
Чаще всего для постоянной фиксации отломков нижней челюсти при ее переломе применяются назубные проволочные шины (консервативный метод иммобилизации).
Во время первой мировой войны для лечения раненых с челюстно – лицевыми повреждениями С.С. Тигерштедтом (зубным врачом русской армии) в 1915 г были предложены назубные алюминиевые шины, которые используются по настоящее время в виде гладкой шины -скобы, шины с распоркой (распорочным изгибом) и двучелюстных шин с зацепными петлями и межчелюстной тягой (рис. 17.4.3).
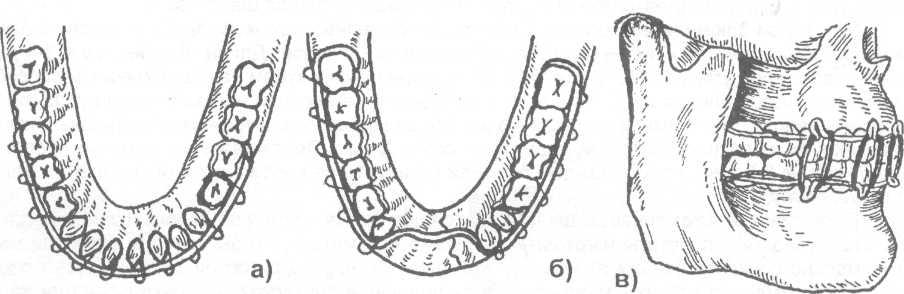
Рис. 17.4.3. Варианты назубных алюминиевых шин, предложенных С.С. Тигерштедтом (1915):
а) гладкая шина – скоба; б) шина с распоркой (распорочным изгибом);
в) двучелюстные шины с зацепными петлями и межчелюстной резиновой тягой.
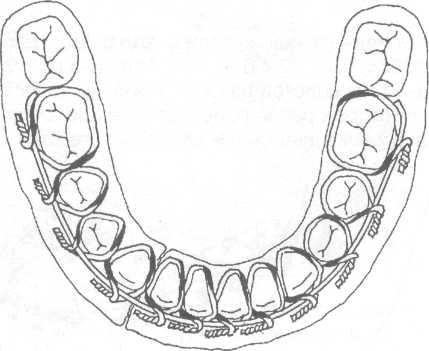
Рис. 17.4.4. Внешний вид гладкой шины, наложен-ной на нижнюю челюсть при переломе между боко-вым резцом и клыком.
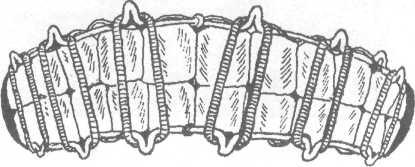
Рис. 17.4.5. Внешний вид в полости рта двучелюст-ной алюминиевой шины с зацепными петлями и межчелюстной резиновой тягой.
Гладкая шина – скоба используется при линейных переломах нижней челюсти, расположенных в пределах зубного ряда (от центральных резцов до премоляров), при переломах альвеолярного отростка верхней и нижней челюстей (на неповрежденном участке челюсти должно быть не менее 3-х устойчивых зубов с каждой стороны), при переломах и вывихах зубов.
Техника изготовления шины следующая: из отожжённой алюминиевой проволоки толщиной 1,8-2 мм, при помощи крампонных щипцов, по зубной дуге изгибают шину (рис. 17.4.4) проводят лигатуры (из бронзо-алюминиевой проволоки) в межзубные промежутки, охватывая каждый зуб с язычной или небной стороны и отгибают медиальный конец проволоки вверх, адистальный вниз (чтобы дифференцировать медиальные концы лигатур, расположенных между центральными резцами, которые обе загнуты кверху, нужно один конец проволоки с левой или правой стороны всегда загибать вниз); после того, как шина уложена на зубной ряд, концы проволочных лигатур скручивают между собой (медиальный конец с дистальным), обрезают скрученные лигатуры, оставляя свободный конец длиной до 5 мм и подгибают их в межзубной промежуток в медиальную сторону (по направлению к средней линии).
Шина с распоркой (рис. 17.4.3-6) изготавливают в тех же случаях, что и гладкую шину. Показанием для ее изготовления является отсутствие одного или нескольких зубов в месте перелома или при имеющемся дефекте костной ткани. Распорочный изгиб располагается всегда только в участке перелома челюсти. Края распорочного изгиба упираются в соседние зубы (во избежание смещения отломков), а глубина его должна соответствовать ширине боковой поверхности зуба, расположенного по краю дефекта.
Шина с зацепными петлями (рис. 17.4.5) накладывается на обе челюсти. Показанием для ее изготовления являются переломы нижней челюсти в пределах зубного ряда или за его пределами как без смещения отломков, так и с их смещением, а также при переломах верхней челюсти (в последнем случае обязательно дополнительно накладывается теменно-подбородочная повязка или стандартная подбородочная праща и головная шапочка).
На каждой алюминиевой шине делают по 5-6 зацепных крючков (петель), которые располагают в области четных зубов (второго, четвертого и шестого). Длина петель около 3-4 мм и они находятся под углом 35-40° к оси зуба. Шины укрепляют к зубам ранее описанным способом (см. технику изготовления шин). На шине, укрепленной на верхней челюсти, петли (крючки) направлены кверху, а на нижней челюсти – вниз. На зацепные петли надевают резиновые кольца (нарезают их из резиновой трубки диаметром около 8 мм). Подтягивать лигатурные проволоки нужно каждые 2-3 дня, а также каждые 5-6 дней (или по мере необходимости) требуется менять резиновую тягу.
Проволочные алюминиевые шины в настоящее время наиболее широко используются из-за их доступности и простоты изготовления. Нужно стремиться, чтобы контуры назубной шины максимально соответствовали изгибам зубной дуги. Но наряду с достоинствами гнутых проволочных шин имеются ряд их недостатков: травмирование слизистой оболочки губ и щек зацепными крючками (петлями); вследствие окисления шин и засорения их остатками пищи возникают сложности с гигиеническим содержанием полости рта; необходимость индивидуального изготовления; при глубоком прикусе мешают правильному смыканию зубных рядов; наличие дополнительных ретенционных пунктов; прорезывание мягких тканей лигатурами; появление гальванических токов и др.
Стандартные назубные ленточные шины из нержавеющей стали с готовыми зацепными петлями были предложены B.C. Васильевым в 1967 г. (рис. 17.4.6-17.4.7). Толщина шин 0,38-0,5 мм. Фиксация шин к зубам проводится лигатурной проволокой ранее описанным способом. Стандартные назубные ленточные шины лишены некоторых ранее перечисленных недостатков и находят широкое применение. Показания к использованию ленточных шин такие же как к проволочным.
Рис. 17.4.6. Внешний вид шин Васильева.
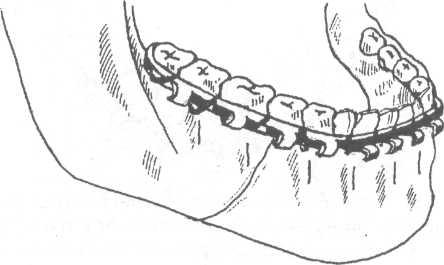
Рис. 17.4.7.Фиксация шины Васильева к зубам при переломе нижней челюсти.
Горобец Е.В. и Коваленко В.В. (1997) доказали, что назубные алюминиевые шины вызывают возникновение в полости рта больных гальванических токов, выраженность которых в 8-10 раз превышает таковую у пострадавших, которым накладывались назубные ленточные шины из нержавеющей стали (шины Васильева). Это указывает на преимущества последних перед шинами Тигерштедта.
Менее часто используются назубные шины из быстротвердеющей пластмассы. В.К. Пелипась в 1969 г. предложил такую шину. Техника наложения следующая: капроновой нитью к отдельным зубам привязывают стальные крючки, а затем быстротвердеющую пластмассу укладывают на зубной ряд с вестибулярной стороны, прикрывая основание прикрепленных к зубам крючков. К настоящему времени предложены и другие шины из быстротвердеющей пластмассы (М.Б. Швырков и др.).
Находит применение компрессионно-сближающее назубное шинирование с применением сдвоенной полиамидной нити и стальной проволоки по В.Г. Центило и соавт. (1997) и шинирование с помощью быстротвердеющей пластмассы по М.Б. Швыркову.
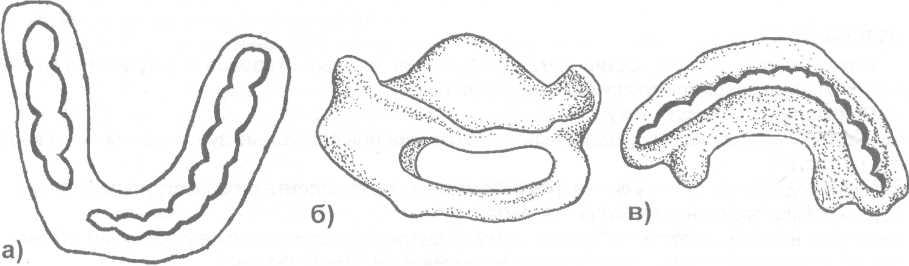
Рис. 17.4.8.Зубодесневые и надесневые шины: а) шина Вебера; б) шина Порта; в) шина Ванкевич.
Рис. 17.4.9.Использование съемных протезов больного в качестве шины. Оба протеза соединены в моноблок: а) лигатурной проволокой; б) быстротвердеющей пластмассой.
При недостаточном количестве зубов на нижней челюсти или их отсутствии изготавливают (в лабораторных условиях) зубодесневые и надесневые шины. Наиболее часто применяется шина Вебера. Пластмассовая шина охватывает зубы, плотно прилежит к десневому краю альвеолярного отростка и опирается на последний. Жевательные поверхности и режущие края зубов шиной не перекрываются. Показанием для ее использования являются переломы, проходящие в пределах зубного ряда и на каждом фрагменте челюсти имеется по несколько устойчивых зубов (рис 17.4.8-а).
Шина Порта (надесневая шина) применяется при переломе нижней челюсти у больных с беззубыми челюстями. Состоит из базисных пластинок на альвеолярный отросток верхней и нижней челюстей, которые скрепляются в единый блок, а в переднем отделе этой шины имеется отверстие для приема пищи (рис. 17.4.8-6). Используя шину Порта для прочной фиксации отломков нижней челюсти необходимо наложить теменно- подбородочную повязку или стандартную подбородочную пращу и головную шапочку.
Шину Ванкевич необходимо применять у больных с переломом нижней челюсти с дефектом костной ткани и отсутствии зубов на отломках. Шина фиксируется на зубах верхней челюсти, а боковые крылья – пилоты (отростки) опущены вниз и упираются во внутренние поверхности поломанных фрагментов, что удерживает их в правильном положении (рис.17.4.8-в). Основой для шины Ванкевич является пластмассовый нёбный базис, а для шины Ванкевич – Степанова – стальная дуга.
В качестве шины можно использовать съемные протезы больного (рис. 17.4.9). Протезы верхней и нижней челюстей соединяют между собой при помощи лигатурной проволоки или быстротвердеющей пластмассы.
♦Остеосинтез
Остеосинтез – хирургический метод соединения костных отломков и устранения их подвижности с помощью фиксирующих приспособлений.
Показания к остеосинтезу:
• недостаточное количество зубов для наложения шин или отсутствие зубов на нижней и верхней челюстях;
• наличие подвижных зубов у больных с заболеваниями пародонта, препятствую-щих использованию консервативного метода лечения;
• переломы нижней челюсти в области шейки мыщелкового отростка с невправи-мым отломком, при вывихе или подвывихе (неполном вывихе) головки челюсти;
• интерпозиция – внедрение тканей (мышцы, сухожилия, костных осколков) между фрагментами поломанной челюсти, препятствующая репозиции и консолидации отломков;
• оскольчатые переломы нижней челюсти, если костный осколок не удается сопо-ставить в правильное положение;
• несопоставляемые в результате смещения костные фрагменты нижней челюсти.
Классификацию современных методов остеосинтеза фрагментов нижней челюсти с учетом устройств для его реализации Ю.Д. Гершуни (1986) представил в следующем виде
Источник
