Лечение перелома голени штифтом

Этапы и техника остеосинтеза большеберцовой кости штифтом
а) Показания для остеосинтеза большеберцовой кости штифтом:
– Относительные показания: переломы средней трети диафиза большеберцовой кости.
– Противопоказания: переломы II и III типов, переломы у детей (повреждение зоны роста), острый или хронический остеомиелит, переломы с вовлечением суставных поверхностей большеберцовой кости.
– Альтернативные мероприятия: консервативное лечение, вытяжение, внешняя фиксация, фиксация пластинами, остеосинтез штифтом без рассверливания канала или остеосинтез с блокирующим стержнем.
б) Предоперационная подготовка. Подготовка пациента: возможна профилактическая периоперационная антибиотикотерапия.
в) Специфические риски, информированное согласие пациента:
– Инфекция (7% случаев)
– Задержка сращения/несращение (менее 5% случаев)
– Неправильное сращение
– Повреждение нервов (чаще малоберцового)
– Развитие синдрома замкнутого пространства
– Удаление фиксаторов
г) Обезболивание. Спинальное, эпидуральное или общее обезболивание.
д) Положение пациента. Лежа на спине, специальный травматологический стол, мобильный рентгеновский аппарат.
е) Доступ. Срединный разрез над сухожилием надколенника.
ж) Этапы операции:
– Расположение пациента
– Разрез кожи
– Вскрытие костномозгового канала
– Введение направляющего стержня
– Рассверливание костномозгового канала
– Установка штифта
– Ушивание кожи, установка дренажа
з) Анатомические особенности, серьезные риски, оперативные приемы:
– При пересечении связки надколенника, особенно с проксимальной стороны, не углубляйте разрез до имеющегося здесь венозного сплетения.
– Предупреждение: не допускайте перфорации полости коленного сустава шилом
– В дистальном отделе кости вводите штифт точно по средней линии, особенно в переднезадней проекции.
– Продвигайте наконечник проводника до конца костномозгового канала, расположенного сразу выше дистальной суставной поверхности большеберцовой кости.
и) Меры при специфических осложнениях. Инфицирование костномозгового канала: удалите штифт, стабилизируйте перелом наружной фиксацией, установите промывной дренаж с системой активной аспирации.
к) Послеоперационный уход после остеосинтеза большеберцовой кости штифтом:
– Медицинский уход: удалите активный дренаж на 2-ой день. Требуется тщательное послеоперационное наблюдение.
– Предупреждение: не пропустите начало развития синдрома замкнутого пространства.
– Частичная весовая нагрузка на конечность разрешается через 5 дней, полная нагрузка – через 10 дней после операции.
– Активизация: сразу же, в первые дни без нагрузки на поврежденную конечность.
– Физиотерапия: постепенное увеличение амплитуды движений в коленном и голеностопном суставах.
– Период нетрудоспособности: 6-10 недель.
л) Этапы и техника остеосинтеза большеберцовой кости штифтом:
1. Расположение пациента
2. Разрез кожи
3. Вскрытие костномозгового канала
4. Введение направляющего стержня
5. Рассверливание костномозгового канала
6. Установка штифта
7. Ушивание кожи, установка дренажа
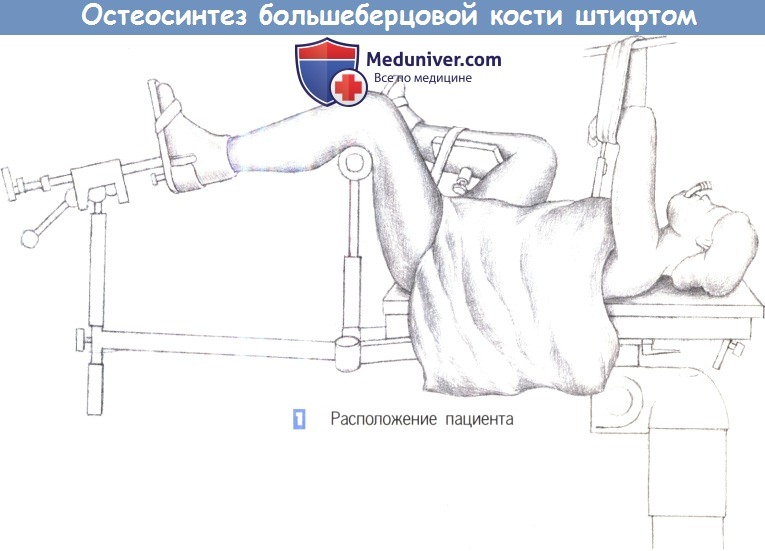
1. Расположение пациента. Пациент находится в положении лежа на спине, с подведенными под согнутые колени опорами. Нижние конечности располагаются таким образом, чтобы не затруднять репозицию и фиксацию перелома.
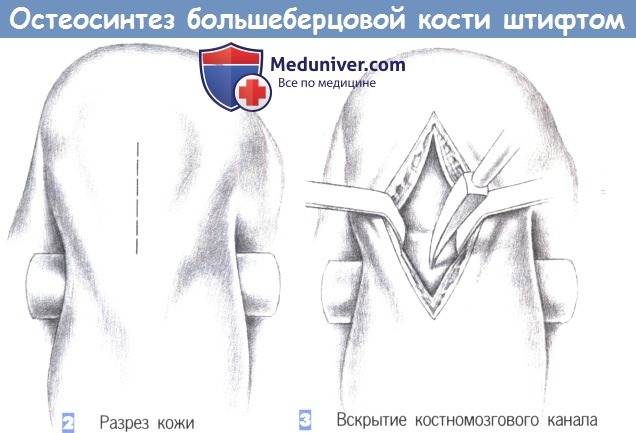
2. Разрез кожи. Кожа рассекается сразу дистальнее нижнего края надколенника, непосредственно над его сухожилием, которое разделяется по ходу волокон тупоконечными ножницами.
3. Вскрытие костномозгового канала. После продольного разделения сухожилия надколенника на две равные части они разводятся в стороны тупоконечными ретракторами. Затем полость костномозгового канала вскрывается шилом, проведенным в области бугристости большеберцовой кости.
Входное отверстие должно располагаться над расширением костномозгового канала (например, немного медиальнее бугристости большеберцовой кости) как можно проксимальнее, без повреждения передней части суставной поверхности большеберцовой кости. Вначале шило вводится под прямым углом, а затем, после прохождения через кортикальный слой, продвигается в косом направлении в полость костномозгового канала.
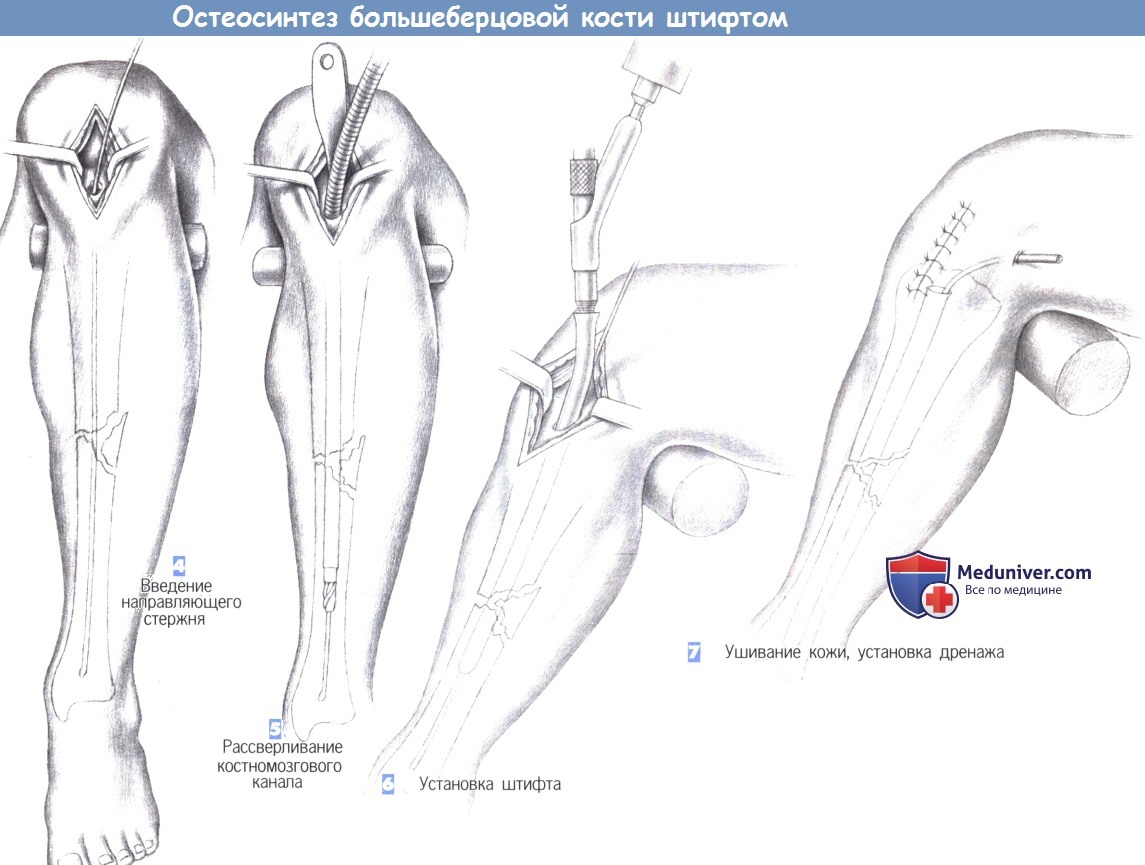
4. Введение направляющего стержня. В полость костномозгового канала вводится 3-мм гибкий стержень с шарообразным изогнутым наконечником, который продвигается в дистальном направлении до дистального эпифиза большеберцовой кости через место перелома под постоянным рентгенологическим контролем. Затем по направляющему стержню вводится гибкий шток со сверлящим наконечником, и полость канала расширяется до 8-10 мм.
5. Рассверливание костномозгового канала. Протяженность расширения полости канала зависит от места перелома. В настоящее время стремление к полной очистке полости костномозгового канала уступает место тенденции к отказу от этого этапа операции.
6. Установка штифта. После расширения полости костномозгового канала в него с помощью специального направителя устанавливается штифт. Длина штифта определяется еще до операции, а его диаметр должен соответствовать диаметру расширенного канала. Введение штифта выполняется вращательными движениями направителя и контролируется по нанесенным на штифт меткам.
Тщательный контроль продвижения штифта позволяет избежать дополнительного смещения костных фрагментов. При нестабильности перелома возможно применение дополнительной фиксации (здесь не показано).
7. Ушивание кожи, установка дренажа. В костномозговой канал может быть установлен активный дренаж. На сухожилие надколенника, подкожные ткани и кожу накладываются отдельные швы. При возникновении послеоперационного кровотечения дренаж, по крайней мере, на некоторое время, отсоединяется от аспирационной системы.
– Также рекомендуем “Этапы и техника остеосинтеза при переломах костей голени”
Оглавление темы “Техника операций при травме”:
- Техника репозиции шейки бедра динамическим бедренным винтом
- Этапы и техника остеосинтеза диафиза бедра штифтом
- Этапы и техника протезирования головки бедренной кости
- Этапы и техника остеосинтеза диафиза бедра пластиной
- Этапы и техника операции при переломе надколенника
- Этапы и техника остеосинтеза большеберцовой кости штифтом
- Этапы и техника остеосинтеза при переломах костей голени
- Этапы и техника операции при переломе медиальной лодыжки
- Этапы и техника операции при переломе латеральной лодыжки
- Этапы и техника операции при разрыве малоберцовой связки
- Этапы и техника операции при разрыве ахиллова сухожилия
Источник
Обычно операция остеосинтеза проводится при сложных переломах голени, когда ломаются обе кости – большеберцовая и малоберцовая. При осложнённых травмах, когда линия перелома затрагивает суставное сочленение голеностопа, или со смещением отломков обязательно проводится интрамедуллярный остеосинтез голени. Это довольно сложная операция, требующая точной и кропотливой работы хирурга. Он проводит репозицию костных отломков, фиксирует их в правильном положении с помощью пластин, винтов, штифтов. Это обездвижит травмированную конечность на срок, необходимый для полного срастания костей.
Внутрикостный остеосинтез
Фиксирующие конструкции, использующиеся сегодня в остеосинтезе, помогают врачу срастить отломки в нужном положении. Однако любой металлический предмет – инородное тело, которое необходимо будет удалить. Для этого проводится повторная операция, когда хирург корректно вынимает установленные ранее металлические конструкции.
Изготовленные из биологически инертного материала, такие предметы хорошо себя показывают в деле, не дают осложнений, не вызывают инфекционных процессов. Однако если передержать конструкции в теле человека, они могут обрастать мышечной и соединительной тканью, и тогда удалить пластину после перелома голени будет куда сложнее.
Снятие пластины после перелома голени считается не сложной операцией, но проводить её следует своевременно, чтобы не началось обрастание металлических элементов мягкими тканями.
Основные материалы для фиксации костных отломков:
- штифты;
- спицы;
- проволока;
- гвозди;
- винты;
- шурупы.
Практика лечения нестабильных и внутрисуставных переломов показывает, что применение метода остеосинтеза в таких ситуациях – единственная возможность совмещения отломков.
Кроме мелких элементов крепления используются аппараты сложной конструкции, разработанные известными хирургами – Илизаровым, Ткаченко. Они изучали практику операций остеосинтеза с использованием различных приспособлений и разработали собственные конструкции, которые предполагают чрескостное введение крепежных элементов.
Операции остеосинтеза большеберцовой кости сегодня, как правило, проводятся с использованием специальных аппаратов именитых хирургов. На основании хирургического опыта составлена классификация методов остеосинтеза.
Классификация операций методом остеосинтеза
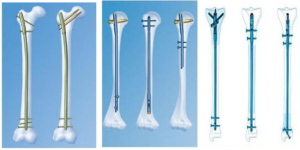
Разновидности остеосинтеза
Прежде всего операции классифицируются по времени проведения – первичная или отсроченная. Затем следует классификация по способу установки фиксаторов, которые могут быть чрескостным или погружным.
Погружные операции, в свою очередь, подразделяются:
- накостные;
- внутрикостные, или интрамедуллярные;
- чрескостные.
Медицинские научные круги предлагают совершенно особенный, инновационный способ соединения отломков костей – ультразвуковой остеосинтез.
С его помощью создаются механические колебания, хирург, наблюдая процесс соединения края косного разлома на экране компьютера, добивается наиболее точного соединения костных фрагментов. На месте соединения под действием ультразвука образуется полимерный конгломерат, прочно соединяющий края разлома костей.
Описание методов остеосинтеза
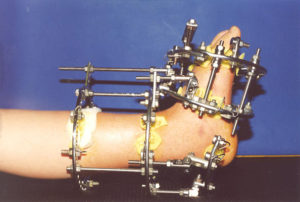
Компрессионно-дистракционный аппарат
Чрескостный остеосинтез считается наиболее сложным. Его называют компрессионно-дистракционным, наружным или внутренним, по способу установки крепления для костных краёв.
Такие операции остеосинтеза выполняются с использованием специальных компрессионно-дистракционных аппаратов, которые позволяют надёжно фиксировать костные фрагменты, не вскрывая мягкие ткани на месте перелома.
Здесь врач видит свои действия на экране рентгеновского аппарата и постепенно добивается точного соединения костных отломков. Фиксирует соединённые кости металлическими спицами или гвоздями, проводя их сквозь кость.
Операция методом погружного остеосинтеза требует от врача точных движений, сильных и уверенных рук, ведь ему приходится проводить элементы крепления в костные фрагменты на месте перелома. Внутрикостный остеосинтез предполагает использование стержней разного вида – гвоздей, штифтов. Это операция остеосинтеза голени штифтом.
Накостный остеосинтез предполагает использование пластинок, которые фиксируются винтами и шурупами. Чрескостный погружной остеосинтез предполагает использование винтов и спиц.
Начиная операцию, хирурги готовят несколько комплектов крепежа, так как в ходе операции может оказаться, что потребуется другой тип крепления, если отломки костей не ровные, а спирально вывернуты и их требуется вернуть в начальное положение, чтобы совместить с отломками кости с другой стороны разлома. Операции такого типа считаются сочетанными для нескольких способов остеосинтеза.
Вторая операция – по снятию пластины на голени – обычно проходит без осложнений, и пациент после неё сразу же встаёт на оперированную ногу. Однако ходить ещё долго приходится с тростью, которая помогает снять двигательное напряжение с больной ноги.
Наиболее часто выполняемые операции
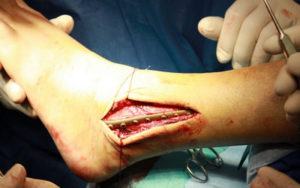
Операция при переломе голеностопа
Выбор типа операции зависит от сложности травмы. Сложный двойной перелом, когда одновременно повреждаются малоберцовая и большеберцовая кости, требует остеосинтеза по интрамедуллярному методу, с рассверливанием костного канала. Если операция обходится без рассверливания каналов, это снижает травматичность хирургического вмешательства.
Метод остеосинтеза с рассверливанием гарантирует наиболее надёжную фиксацию фрагментов. Такая методика используется при формировании ложных суставов.
При открытых переломах используется остеосинтез голени чрескостного типа с применением компрессионно-дистракционных технологий.
Такая методика используется в самых сложных случаях травмирования, когда костные отломки соединяются с трудом, и может потребоваться дополнительная корректировка, которую позволяют делать такие аппараты.
Кроме того, аппараты позволяют фиксировать перелом без использования гипса.
Аппарат наружной фиксации затрудняет ходьбу, тем более что пациент и так может передвигаться только на костылях. Устанавливают такие аппараты обычно на полгода. В процессе срастания делаются контрольные рентгеновские снимки, проверяется скорость заживления костей, формирования костной мозоли.
Контрольные рентгеновские снимки показывают, когда можно удалить пластины после перелома голени, чтобы продолжить лечение травмы.
Если раны заживают благополучно, хирург принимает решение снять аппарат и произвести дополнительно остеосинтез по интрамедуллярной технике.
Это существенно облегчает состояние пациента, повышает шансы на полное выздоровление. Такие техники используются только при осложнённых травмах. Если же перелом не осложнённый, производится накостный остеосинтез.
Медицинская реабилитация голени
Лечебные упражнения для улучшения кровообращения
Важно начать реабилитацию как можно раньше, как только пациент сможет подниматься на ноги и на костылях доходить до физиотерапевтического отделения. Принцип восстановительного периода – реабилитация проводится непрерывно и в комплексе.
Основа реабилитации – специальная гимнастика. Специальные упражнения улучшают кровообращение, это ускоряет срастание костей, восстановление двигательного объёма суставов. Надо предупреждать гиподинамию, на фоне которой развиваются контрактуры: пневмония, тромбоэмболия и др.
Также пациентам назначают:
- воздействие слабыми токами;
- аппликации с парафином, лечебными грязями;
- массаж.
После выздоровления, в ходе периода реабилитации, пациенту проводятся контрольные снимки для оценки качества сращивания костей. В крупных клиниках проводится сцинтиграфия, наиболее точное исследование с использованием радиофармпрепарата. Даже через год остатки вещества в кости свидетельствует о том, что процесс регенерации ещё не закончен, наоборот, перестройка и формирование новой костной ткани активно продолжается.
Эти данные показывают, что реабилитацию прекращать еще рано.
Пациенту нужно продолжать проходить сеансы физиотерапии, ЛФК. Тогда в течение года лечащий врач определит совпадение клинических и рентгенологических данных и констатирует заживление перелома.
Источник
Содержание статьи
Перелом голени – нарушение целостности обеих костей, малой и большой берцовой, которые соединяют бедро с дистальным отделом нижней конечности. Тяжелая травма чаще всего бывает следствием дорожно-транспортных происшествий. Повреждение вызывает острую боль, деформацию голени, а также патологическую подвижность в месте разлома. Характер и степень определяется рентгенографией, лечение длительное, с применением специальных металлических конструкций.

Описание травмы
У каждого десятого пострадавшего с подозрением на нарушение целостности костей диагностируется перелом голени. Это тяжелая травма, которая может сопровождаться значительной кровопотерей, а также повреждением мышц и сухожильно-связочного аппарата.
Голенью называется часть нижней конечности, которая состоит из двух трубчатых костей: большеберцовой, которая является более крупной и несет основную нагрузку, и малоберцовой. В верхней части с коленным суставом кости голени соединяются посредством мыщелков, а в области голеностопного сочленения связками. Около стопы на обеих костях есть щиколотки, из которых формируется «вилка», обхватывающая голеностоп и обеспечивающая его стабильность.
Разлом костей может произойти в любой их части, к тому же суставные поверхности костей не являются исключением.
Перелом может осложняться:
- разрывом сосудов и нервных стволов
- повреждением мышечных волокон;
- нарушением целостности капсулы сустава;
- разрывом связок, сухожилий;
- повреждением мениска.
Разновидности
В травматологии существует большая классификация переломов голени. В первую очередь при осмотре бросается в глаза состояние кожных покровов. Если раневой поверхности, оголяющей мышцы и кости, нет, значит, перелом закрытый, в противном случае фиксируется открытое повреждение.
Учитывая локализацию линии разлома:
- перелом эпифиза костей внутри сустава;
- разрушение большой или малой берцовой кости в средней ее части, чаще встречается изолированное повреждение большеберцовой, реже одновременный перелом всей голени;
- нарушение целостности лодыжек.
По степени тяжести можно выделить перелом со смещением и без него. В большинстве случаев наблюдается более сложная травма со смещенными отломками. Это объясняется расположением в этой части ноги икроножной мышцы, которая является достаточно крупной, и может по инерции спровоцировать расхождение сломанной кости.
По виду разлома:
- поперечные с перпендикулярным расположением линии повреждения;
- продольный – проходит параллельно с костью;
- косой – повреждение происходит под углом;
- оскольчатый – раздробленная кость с образованием мелких фрагментов;
- винтообразный – при спиралевидной траектории силового воздействия.
Кроме того, перелом голени может быть множественным, когда кости ломаются в двух и более местах. При комбинированных травмах – сочетаться с переломами других костей (грудной клетки, черепа и другими), а также осложненные, когда повреждаются и внутренние органы, сосуды, нервы.
Причины
Чаще всего травма случается при воздействии на голень силы, которая превышает характеристики прочности костей. Предрасполагающими внешними факторами чаще выступают следующие ситуации:
- Падение во время катания на лыжах, коньках, роликах, когда вес тела переносится в боковую сторону, а стопа остается в правильном положении;
- Прямой удар по наклонной траектории;
- Падение с высоты с приземлением на бок;
- Дорожно-транспортные происшествия, когда пострадавший пешеход, диагностируется «бамперный» перелом, что обусловлено расположением бампера автомобиля на высоте голени человека;
- Перелом «блондинки» – повреждение лодыжки при падении на высоких каблуках.
Для пожилых людей иногда достаточно незначительного травматического воздействия. Это обусловлено снижением прочности костной ткани при возрастных изменениях с вымыванием кальция или остеопорозом.
Симптоматика
Клиническая картина развивается сразу после травмы. В момент разлома кости появляются характерные симптомы:
- Интенсивная боль, которая усиливается при пальпации кости, а также в момент возникновения отека;
- Отечность вокруг места повреждения может иметь различную интенсивность;
- Во время травматизации больной слышит щелчок, а впоследствии при пальпации скрежетание отломков костей (крепитация);
- В месте травмы видны отломки костей, через открытую рану – при открытом переломе, выступающие под кожным покровом, если закрытое повреждение;
- Подкожная гематома обширного характера;
- При повреждении в коленном суставе – гемартроз (кровоизлияние в суставную сумку);
- В месте травмы – патологическая подвижность;
- Голень неестественно деформируется;
- Невозможность опереться на ногу и самостоятельно передвигаться.
Эпифизарные переломы отличаются менее болезненным проявлениям. Но при такой травме часто появляются признаки воспалительной реакции: покраснение и опухание колена, локальное повышение температуры тела, нарушение подвижности.
Открытые переломы в большинстве случаев сопровождаются кровотечением. При этом при повреждении артерии, кровь ярко-красного цвета бьет фонтаном, если нарушена целостность венозного сосуда – темно-вишневая струя крови.
При сложных травмах возможно развитие травматического шока. При этом общее состояние резко ухудшается – происходит выраженное снижение артериального давления, головокружение, состояние коллапса. Большая кровопотеря сопровождается общей слабостью, в некоторых случаях обмороком.
Первая помощь
Если травма произошла, и внешние признаки указывают на перелом голени, проводятся неотложные мероприятия:
- больного уложить, осмотреть травмированную ногу;
- при наличии кровотечения, наложить кровоостанавливающий жгут;
- при открытой раневой поверхности, обработать ее антисептическим раствором (3% перекисью водорода), сверху прикрыть стерильной марлевой салфеткой;
- ногу иммобилизовать с помощью шины или подручных средств, зафиксировав коленный и голеностопный сустав, при отсутствии подходящих предметов – можно прибинтовать травмированную конечность к здоровой;
- дать обезболивающее – Баралгин, Кеторол;
- вызвать «скорую помощь» или доставить самостоятельно в травматологический пункт.
Диагностика
Уточнением характера повреждения голени занимается травматолог. В первую очередь проводится внешний осмотр и уточнение обстоятельств и времени травмирования. Полное представление о переломе можно получить с помощью рентгенографии. По снимку доктор составляет описание травмы, уточняя вид и тяжесть перелома голени. После чего принимается окончательное решение о способе лечения.

Лечение перелома
Полный перечень терапевтических процедур составляется с учетом всех сопутствующих повреждений. При несложных переломах достаточно консервативного лечения сопоставлением отломков усилием рук и фиксации их в правильном положении наложение гипсовой лонгеты или использованием полимерных бинтов.
Из лекарственных средств назначают:
- НПВП для снятия болевого синдрома и воспаления – Кетопрофен, Индометацин;
- антибиотики при открытом переломе – Эритромицин, Ампициллин.
Перед иммобилизацией проводится репозиция (соединение частей костей) закрытым или открытым способом. Если для исправления травмы со смещением требуется операция, фиксация кости проводится специальной металлической конструкцией.
Если перелом голени не поддается консервативной терапии, назначается хирургическое лечение:
- Репозиция наружным способом через кожные покровы с закреплением кости спицами.
- Соединение частей кости с введением спиц во время операции, которая проводится открытым способом.
- Внедрение в костную структуру аппарата Илизарова или других конструкций.
В дальнейшем ход формирования костной мозоли контролируется рентгеновскими снимками. В этот период назначаются препараты кальция (Кальцемин) и хондропротекторы (Терафлекс, Артра) для улучшения обменных и регенерационных процессов.
Восстановление
Процесс сращения костей при переломе голени занимает разный промежуток времени:
- при простых неосложненных травмах – 2-3 месяца;
- сложные переломы заживают – 4-6 месяцев;
- травма открытого вида с повреждением кровеносных сосудов – до 12 месяцев.
На полное восстановление может уйти от 6 месяцев до 1 года. Скорость выздоровления зависит от не только от характера повреждения, но и то общего состояния здоровья.
Профилактика
Чтобы предотвратить перелом голени, нужно соблюдать правила безопасности в быту, на производстве, на улице, во время перехода проезжей части. Важно вести здоровый образ жизни и правильно питаться, что является профилактикой заболеваний, влияющих на прочность костной ткани. Регулярные занятия физкультурой укрепят мышечную ткань и повысят физическую выносливость. Если травмы избежать не удалось, своевременно пройти диагностику и следовать рекомендациям врача.
Источник
