Лечебная иммобилизация при переломах нижней челюсти
Г. А. Хацкевич
д. м. н., профессор, завкафедрой стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
В. Г. Аветикян
к. м. н., доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
И. Г. Трофимов
к. м. н., доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
Чжан Фань
врач, аспирант кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
И. Юань
к. м. н., преподаватель Университета Шанхая (Шанхай, Китай)
В. Б. Некрасова
д. м. н., профессор СПб МАПО (Санкт-Петербург)
Больные с травмами челюстно-лицевой области составляют около 30 % всех пациентов, находящихся на лечении в стационарах челюстно-лицевой хирургии, при этом переломы нижней челюсти составляют около 70—85 % от всех переломов костей лица (Ивасенко П. И., Журко Е. П., Чекин А. В., Конвай В. Д. и соавт., 2007; Инкарбеков Ж. Б., 2009; Bakardjiev A., Pechalova P., 2007).
Анализ опубликованных в научной литературе данных показал, что частота осложнений переломов нижней челюсти достигает от 10 до 41 % (Мубаркова Л. Н., 2008; Мирсаева Ф. З., Изосимов А. А., 2009), что не позволяет говорить об эффективности существующих методов лечения.
Важным патогенетическим звеном в развитии воспалительных осложнений при переломах нижней челюсти является нарушение местной иммунной защиты, регионального кровообращения и иннервации в зоне перелома, ухудшение гигиены полости рта и нарушение жевательной функции (Тимофеев А. А., 2004; Берхман М. В., Борисова И. В., 2007; Магомедгажиев Б. Г., 2008; Инкарбеков Ж. Б., 2009). Причем эти изменения может спровоцировать не только сама травма, но и неадекватные методы фиксации. Это особенно относится к круглым алюминиевым или к ленточным назубным шинам. Их наложение чрезвычайно травматично для пациента и опасно для хирурга в связи с возможностью ранения рук и инфицирования.
Кроме того, назубные шины, используемые в среднем в течение 30 суток, затрудняют гигиену ротовой полости и травмируют зубодесневую кайму. Это приводит к развитию резко выраженных воспалительных изменений в пародонте. Достаточно часто встречаются переломы нижней челюсти, при которых отсутствует смещение отломков, а подвижность невелика. В этом случае иммобилизация, которую обеспечивают назубные шины, оказывается избыточной. В связи с этим особую актуальность приобретает разработка щадящих методов иммобилизации.
Материал и методы исследований
Работа основывается на опыте лечения 90 пациентов с переломами нижней челюсти. Из них у 48 пациентов в качестве основного и вспомогательного (при операции остеосинтеза) метода фиксации использовался метод щадящей иммобилизации — межчелюстная фиксация с помощью несъемной ортодонтической техники (рис. 1).
Рис. 1а. Этап приклеивания назубных кнопок-брекетов Protekt. Иммобилизация нижней челюсти с помощью эластичных колец (наименее травматичный метод).
Рис. 1б. Этап приклеивания назубных кнопок-брекетов Protekt. Иммобилизация нижней челюсти с помощью эластичных колец (наименее травматичный метод).
В качестве методов сравнения использовались: иммобилизация отломков обвивными трансмаксиллярными швами — 18 пациентов (рис. 2).
Рис. 2а. Иммобилизация нижней челюсти с помощью двух проволочных обвивных швов.
Рис. 2б. Иммобилизация нижней челюсти с помощью двух проволочных обвивных швов.
Интермаксиллярное подвешивание с использованием ортодонтических мини-имплантатов — 24 пациента (рис. 3).
Рис. 3. Иммобилизация нижней челюсти с помощью внутрикостных имплантатов фиксаторов и эластичных колец.
Контрольная группа включала 16 лиц мужского пола (22,9 ± 1,2 года), практически здоровых.
В основной группе пациентов, где использовали брекеты Protekt и лингвальные кнопки, в качестве средств профилактики инфекционно-воспалительных осложнений связанных с травмой и с иммобилизацией нижней челюсти использовали биологически активные добавки (БАД) «Лесмин» для приема внутрь и индивидуальную гигиену полости рта с использованием зубной пасты «Фитолон».
Для диагностики и оценки результатов использовали клинико-рентгенологические иммунологические, индексно-гигиенические методы, электромиографию и допплеровскую флоуметрию для оценки сосудистой микроциркуляции.
Показания к выбору метода иммобилизации с помощью несъемной ортодонтической техники (Protect) следующие. Самостоятельный метод иммобилизация нижней челюсти, как альтернатива шинированию, применяли в следующих случаях: односторонние переломы без смещения или с незначительным смещением; двусторонние переломы без смещения или с незначительным смещением; перелом мыщелкового отростка без клинически определяемого и функционально значимого смещения (незначительное ограничение движений в височно-челюстном суставе вследствие болевых ощущений, прикус не нарушен). При двусторонних переломах нижней челюсти в ряде случаев, когда осуществляли остеосинтез титановыми пластинами, использовали брекет-фиксацию в качестве дополнительного метода (рис. 4).
Рис. 4. Двусторонний перелом нижней челюсти. Осуществлена иммобилизация с помощью остеосинтеза и брекет-фиксаторов.
В анализ были включены только те случаи, когда метод щадящей иммобилизации использовался в качестве основного метода фиксации отломков и пациентами в полной мере выполнялись предложенные авторами рекомендации по гигиене полости рта. Всего проанализировано 66 клинических случаев. Варианты переломов в процентах и их соотношение представлены на рисунке 5.
Рис. 5. Варианты переломов нижней челюсти при щадящих методах иммобилизации.
Результаты исследований
Больные всех 3 групп наблюдались в сроки от начала лечения и в течение 3 месяцев. Окончательная оценка результатов лечения проводилась через 3 месяца после травмы. Воспалительные осложнения учитывались на протяжении всего лечения.Консолидация отломков произошла у всех пациентов вне зависимости от метода щадящей иммобилизации. Нарушение прикуса выявили лишь у одного пациента, иммобилизация челюсти у которого осуществлялась с использованием ортодонтических мини-имплантатов. В данном случае восстановить прикус удавалось путем избирательной пришлифовки зубов. Эффективность лечения рассматриваемыми методами оказалась одинаковой.
Воспалительные осложнения отмечались при всех методах щадящей иммобилизации, при этом в случае использования несъемной ортодонтической техники (1-я группа) только у одного пациента (4,2 %) выявлен ограниченный остеомиелитический процесс за счет оставленного в щели перелома зуба с некрозом пульпы против 12,6 % при фиксации с помощью мини-имплантатов и 16,6 % при фиксации обвивными трансмаксиллярными швами (рис. 6).
Рис. 6. Частота (%) воспалительных осложнений при разных методах щадящей иммобилизации.
Во второй группе (использование мини-имплантатов) у 1 пациента произошло нагноение гематомы, а у 2 выявлен ограниченный остеомиелитический процесс. В третьей группе (обвивные трансмаксиллярные швы) у 2 пациентов отмечалось нагноение послеоперационных гематом в тканях дна полости рта и у одного пациента хронический травматический остеомиелит. Таким образом, в группе пациентов, у которых щадящая иммобилизация проводилась с использованием несъемной ортодонтической техники, количество воспалительных осложнений минимально, что обусловлено не только меньшей дополнительной травматизацией при процедуре иммобилизации отломков, но и системным применением БАД.
Анкеты для изучения самооценки качества жизни заполнялись пациентами через 1 месяц после травмы при снятии фиксирующих конструкций. Сравнительный анализ результатов исследования проводился в выборках по 12 пациентов от каждой группы. Изучение профилей «качества жизни» у пациентов при разных методах щадящей иммобилизации показало, что в меньшей степени качество жизни снижается у пациентов с переломами нижней челюсти при фиксации с использованием несъемной ортодонтической техники и мини-имплантатов (рис. 7).
Рис. 7а. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. ОТМШ — обвивные трансмаксиллярные швы.
Рис. 7б. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. ОМИ — ортодонтические мини-имплантаты.
Рис. 7в. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. НОТ — несъемная ортодонтическая техника.
Через месяц после травмы самооценка качества жизни у пациентов с переломами нижней челюсти при щадящем методе иммобилизации с использованием несъемной ортодонтической техники по всем шкалам физического компонента здоровья и одной шкале психического компонента (жизнеспособность) выше, чем у пациентов при фиксации с использованием обвивных трансмаксиллярных швов.
При определении уровня гигиены полости рта регистрировали индекс гигиены Федорова — Володкиной (ИГФВ) и выраженность воспаления пародонта по состоянию папиллярно-маргигально-альвеолярного индекса (РМА), на первичном осмотре статистически значимых отличий у пациентов трех групп не установлено.
Наибольшие значения РМА установлены в группе пациентов, где фиксация отломков проводилась с применением обвивных трансмаксиллярных швов — 43,3 ± 2,4 %
В дальнейшем при исследовании через 7 дней уровень гигиены полости рта ухудшился вне зависимости от метода щадящей иммобилизации и был оценен во всех группах как неудовлетворительный. При исследовании через месяц во всех группах отмечен дальнейший рост ИГФВ, однако в группе с использованием несъемной ортодонтической техники повышение ИГФВ установлено в меньшей степени — 2,4 ± 0,03 против 2,64 ± 0,07 балла (р < 0,01) в группе, где фиксация проводилась с использованием ортодонтических мини-имплантатов.
Относительно исходных значений увеличение воспаления в динамике лечения отмечалось во всех группах пациентов. При этом наибольшие значения РМА установлены при заключительном исследовании в группе пациентов, где фиксация отломков проводилась с применением обвивных трансмаксиллярных швов — 43,3 ± 2,4 %, а наименьшие при предложенном нами щадящем методе иммобилизации с использованием несъемной ортодонтической техники — 26,4 ± 0,8 % (табл. № 1).
Таблица № 1. Сравнительный анализ динамики стоматологических индексов при щадящих методах иммобилизации нижней челюсти, используемых в качестве основных.
| № | группы | n | ИГФВ (баллы) | РМА (%) | ||||
| 1 раз | 2 раз | 3 раз | 1 раз | 2 раз | 3 раз | |||
| 1 | НОТ | 24 | 2,08±0,04 | 2,3 ±0,06 ** | 2,4±0,03 *** | 22,0±0,8 | 27,5 ±1,0 *** | 26,4±0,8 ** |
| 2 | ОМИ | 24 | 1,98±0,07 | 2,32±0,07 ** | 2,64±0,07 *** | 22,2±1,0 | 26,9±1,36 ** | 34,9±1,3 *** |
| 3 | ОТМШ | 18 | 2,17±0,04 | 2,35 ± 0,09 | 2,5±0,09 ** | 25,1±2,1 | 32,2±1,75 * | 43,3 ±2,4 *** |
| Р1-2 | >0,05 | >0,05 | <0,01 | >0,05 | ||||
| Р1-3 | >0,05 | >0,05 | >0,05 | >0,05 | ||||
Примечание: различия относительно первичного обследования статистически достоверны: * — р<0,05; ** — р<0,01; *** — р<0,001; 1-й раз при первичном осмотре; 2-й раз через 7 суток (при выписке); 3-й раз через 1 мес. (при снятии конструкций).
Такой результат связан с применением в группах сравнения хирургического вмешательства, стимулирующего воспалительную реакцию. На менее выраженное воспаление при заключительном исследовании могло оказать влияние и применение пациентами экспериментальной группы БАД «Лесмин» и использование зубной пасты «Фитолон».
Изучение факторов неспецифической защиты и местного иммунитета в ротовой жидкости пострадавших с переломами нижней челюсти при первичном обследовании выявило, что во всех группах отмечается достоверное по сравнению со здоровыми лицами снижение активности лизоцима на фоне активации мукозального иммунитета (повышение уровня иммуноглобулинов) при выраженном дисбалансе про- и противовоспалительных цитокинов (повышение ИЛ-8 и снижение ИЛ-4). При обследовании через неделю снижение активности лизоцима относительно исходных данных установлено только у пациентов с обвивными трансмаксиллярными швами (65,5 ± 2,1 против 73,1 ± 2,3 % при р < 0,01). В этой же группе установлены наиболее низкие показатели активности лизоцима и через месяц (63,6 ± 2,2 %), хотя при поступлении именно в этой группе активность лизоцима была наиболее высокой (рис. 8).
Рис. 8а. Динамика активности лизоцима и sIgА в группах пациентов. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
Рис. 8б. Динамика активности лизоцима и sIgА в группах пациентов. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
При исследовании через 7 дней в 1 и 2 группе уровень sIgА незначительно снизился, а в 3-й группе столь же незначительно повысился. Заключительное обследование через месяц показало незначительное снижение (нормализацию) sIgА в 1-й группе, где использовался предложенный нами метод щадящей иммобилизации с помощью несъемной ортодонтической техники — 56,1 ± 3,8 против 72,5 ± 5,78 мкг/мг белка (р < 0,01) и 77,7 ± 11,4 мкг/мг белка.
Исследования показали, что при использовании несъемной ортодонтической техники в качестве основного метода фиксации воспалительные, осложнения в зоне перелома выявляются в 4,2 % случаев
При исследовании через 7 дней IgG во всех группах все еще оставался на высоком уровне. На этом фоне только в экспериментальной группе пациентов было отмечено снижение IgМ до уровня контроля (с 2,3 ± 0,2 до 1,37 ± 0,1 мкг/мг белка, при р < 0,001). Исследование через месяц подтвердило нормализацию уровня IgМ только в экспериментальной группе, где использовался предложенный нами метод щадящей иммобилизации с использованием несъемной ортодонтической техники (1,38 ± 0,1 против 1,9 ± 0,13 и 2,49 ± 0,26 мкг/мг белка в группах сравнения). При этом через месяц в экспериментальной группе наиболее значительно снизился и IgG (3,77 ± 0,3 против 4,6 ± 0,45 и 5,0 ± 0,4 мкг/мг белка в группах сравнения).
При первичном обследовании уровень ИЛ-8 превосходил показатели контрольной группы в 9 раз, у отдельных пациентов он был более 5000 пг/мл, а ИЛ-4 в ряде случаев вообще не обнаруживался. На фоне столь масштабных изменений в регуляторах иммунного ответа наименьшие установлены у пациентов экспериментальной группы. Так, уже через 7 дней у них отмечается снижение ИЛ-8 (с 2707,9 ± 198,7 до 1916,3 ± 199,0 пг/мл, при р < 0,01), а при исследовании через месяц именно в этой группе отмечается наиболее низкий уровень ИЛ-8 (1488,2 ±183,3 против 1953,3 ± 202,1 и 2247,1 ± 304 пг/мл в группах сравнения) (рис. 9).
Рис. 9. Динамика ИЛ-8. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
Динамика ИЛ-4 менее выраженна. В экспериментальной группе его количество в процессе лечения практически не меняется, оставаясь в 2 раза ниже, чем в контрольной группе, а в группах сравнения происходит его дальнейшее снижение. Через месяц у пациентов 1-й группы уровень ИЛ-4 составляет 2,7 ± 0,2 против 1,12 ± 0,4 и 1,0 ± 0,5 пг/мл в группах сравнения.
Таким образом, изучение активности лизоцима, мукозального иммунитета и уровня цитокинов в ротовой жидкости показало, что в ответ на перелом нижней челюсти организм отвечает реакцией острофазового воспаления, сопровождающейся снижением активности лизоцима на фоне активации мукозального иммунитета и выраженного дисбаланса про- и противовоспалительных цитокинов. При использовании разработанного нами метода щадящей иммобилизации на фоне системного приема БАД «Лесмин» нормализация нарушений протекает быстрее (в ряде случаев улучшение наступает уже через 7 дней), а при обследовании через месяц она более выраженна, что обусловлено менее травматичной методикой фиксации и системным приемом биомодулятора БАД «Лесмин».
Выводы
- В качестве опоры для мандибуло-максиллярной фиксации предлагается использовать несъемную ортодонтическую технику: назубные брекеты и лингвальные кнопки, что исключит хирургическое вмешательство, осложняющее течение восстановительного процесса в тканях пародонта, упростит и повысит эффективность лечения пациентов с переломами нижней челюсти.
- При использовании несъемной ортодонтической техники в качестве основного метода фиксации воспалительные осложнения в зоне перелома выявлены в 4,2 % случаев. При использовании зубной пасты «Фитолон» и БАД «Лесмин» зарегистрированы лучшие показатели в сравнении с контролем. ИГФВ 2,4 + 0,03 против 2,65+0,1 балла при Р<0,05, и снижение интенсивности воспаления пародонта РМА 26,4+ 0,1 против 36,8 + 2,0 % при Р < 0,001.
- Полученные нами данные подтверждают регулирующее действие цитокинов в развитии воспаления. Изначальное повышение ИЛ-8, как следствие травмы, физиологически обусловлено и стимулирует систему мукозального иммунитета, не оказывая отрицательного влияния на такой фактор неспецифической защиты полости рта, как лизоцим. Однако высокие значения ИЛ-8 через месяц отрицательно сказываются на восстановлении активности лизоцима. При этом снижение уровня противовоспалительного цитокина ИЛ-4, установленное на всех этапах исследования, сопровождается повышением активности лизоцима.
- Восстановление активности лизоцима на фоне снижения повышенных иммуноглобулинов ротовой жидкости и уменьшения степени дисбаланса между про- и противовоспалительными цитокинами приводит к уменьшению воспалительной реакции в пародонте и улучшению гигиенического состояния полости рта, что подтверждает эффективность использования зубной пасты «Фитолон» и системного применения БАД «Лесмин» у пациентов с переломами нижней челюсти на фоне щадящего метода иммобилизации с использованием несъемной ортодонтической техники.
- Сравнительный анализ в трех группах пациентов при щадящей иммобилизации показал, что в случае использования несъемной ортодонтической техники количество воспалительных осложнений минимально, что, видимо, обусловлено не только меньшей дополнительной травматизацией при процедуре иммобилизации отломков, но и системным применением БАД. При этом через месяц после начала лечения у этих пациентов самооценка качества жизни выше, чем при других методах щадящей иммобилизации.
- При разработанном нами методе щадящей иммобилизации нормализация выявленных нарушений местной неспецифической и иммунной защиты протекает быстрее — в ряде случаев улучшение показателей наступает уже через 7 дней (снижение sIgА, IgМ и ИЛ-8), а при обследовании через месяц нормализация более выраженна (снижение sIgА, IgМ и ИЛ-8 при повышении активности лизоцима), что обусловлено как менее травматичной методикой фиксации, так и системным приемом биомодулятора БАД «Лесмин», повышающего неспецифическую резистентность полости рта и обладающего антиоксидантным действием.
Источник
Лечение переломов челюстей – характеристика консервативного и оперативного методов лечения. Лечение какой-либо травмы необходимо начинать с оказания первой помощи. При переломах верхней челюсти необходимо восстановить выступание и высоту лица и воссоздать дотравматическую окклюзию. ерелом нижней челюсти зачастую является стабильным, поэтому лечение осуществляется с помощью фиксации вместе верхних зубов и нижних. Различные варианты остеосинтеза лицевых костей титановыми мини-пластинами. При переломе верхней челюсти фрагменты ее смещаются вниз, нарушая привычное соотношение зубов верхней и нижней челюсти и несколько удлиняя лицо.
ОКАЗАНИЕ ПОМОЩИ ПРИ ПЕРЕЛОМАХ ВЕРХНЕЙ И НИЖНЕЙ ЧЕЛЮСТЕЙ
Квалифицированная помощь оказывается до поступления в специализированный стационар.
При оказании квалифицированной хирургической помощи врач-хирург должен:
1) произвести обезболивание места перелома;
2) обколоть рану антибиотиками, ввести антибиотики внутрь;
3) осуществить простейшую транспортную иммобилизацию, например, наложить стандартную транспортную повязку;
4) убедиться в отсутствии кровотечения из раны, асфиксии или ее угрозы при транспортировке;
5) провести противостолбнячные мероприятия согласно инструкции;
6) обеспечить правильную транспортировку в специализированное лечебное учреждение в сопровождении медицинского персонала (определить вид транспорта, положение больного) ;
7) четко указать в сопровождающих документах все, что сделано больному.
Направлению в специализированное отделение подлежат больные со сложными и осложненными травмами лица при необходимости проведения первичной пластики мягких тканей и применения новейших методов лечения переломов костей лица, включая первичную костную пластику.
Временная (транспортная) иммобилизация переломов нижней и верхней челюсти. Она осуществляется вне специализированного лечебного учреждения или на месте происшествия средними медицинскими работниками, врачами других специальностей, иногда в порядке взаимопомощи.
Для временной иммобилизации используют:
1) Круговую бинтовую теменно-подбородочную повязку
2) Стандартную транспортную повязку
3) Мягкую подбородочную пращу Померанцевой-Урбанской
4) Межчелюстное лигатурное скрепление
Круговая бинтовая теменно-подбородочная повязка.
Круговые туры бинта, проходя через подбородок нижней челюсти и теменные кости, не позволяют отломкам смещаться во время транспортировки пострадавшего. Для этой цели можно использовать сетчатый эластический бинт.
Стандартная транспортная повязка.
Стандартная транспортная повязка состоит из жесткой подбородочной пращи и опорной шапочки (безразмерной). Последняя имеет 3 пары петель для фиксации резиновых колец, которые плотно прижимают пращу к подбородочной области. Под петлями расположены матерчатые карманы для ватных вкладышей, позволяющие отвести резиновые кольца от отечных мягких тканей лица и предупредить их травму. Шапочку накладывают таким образом, чтобы она плотно охватывала затылочный бугор, а лямки ее были завязаны на лбу. Жесткую подбородочную пращу выполняют ватно-марлевым вкладышем так, чтобы он перекрывал края пращи по всему ее периметру. Это предотвращает непосредственное соприкосновение жесткой конструкции с отечными мягкими тканями, а также может служить защитной повязкой при повреждении кожных покровов подбородочной области. В зависимости от количества пар резиновых колец, используемых в повязке, праща может удерживать отломки без давления или оказывать давление на них. При переломах нижней челюсти за зубным рядом или при переломе верхней челюсти стандартную повязку можно наложить с использованием 3 пар резиновых колец (как давящую)
При переломах нижней челюсти в пределах зубного ряда ее следует накладывать лишь для поддержания отломков. Чрезмерное давление на сместившиеся отломки приведет к еще большему их смещению с опасностью развития асфиксии. Однако такой дифференциальный подход возможен лишь в специализированном отделении, где есть хирург-стоматолог. Неспециалистам следует рекомендовать накладывать стандартную транспортную повязку как поддерживающую.
Мягкая подбородочная праща Померанцевой-Урбанской.
Подбородочная часть ее изготовлена из нескольких слоев холста или бязи. Промежуточная представлена двумя широкими резинками (галантерейными) , которые переходят в периферический отдел повязки, выполненный из того же материала, что и подбородочная часть. Последний имеет шнуровку, позволяющую регулировать степень натяжения резиновых полосок пращи. Эта повязка удобна для больных, проста в применении и обеспечивает хорошую фиксацию отломков
МЕЖЗУБНОЕ И МЕЖЧЕЛЮСТНОЕ ЛИГАТУРНОЕ СВЯЗЫВАНИЕ:
Требования к использованию метода:
1) на каждом отломке не менее двух рядом стоящих устойчивых зубов и двух зубов-антагонистов;
2) в повязку не следует включать, зубы, стоящие в линии перелома, с признаками периодонтита и пульпита, имеющие патологическую подвижность.
Противопоказания к наложению межчелюстного лигатурного скрепления:
1) сотрясение головного мозга;
2) возможность кровотечения в полости рта;
3) опасность возникновения рвоты;
4) транспортировка больного водным иди воздушным транспортом.
Среди многих разновидностей межчелюстного лигатурного скрепления чаще других применяют: простое, восьмеркой, по Айви.
а) простое лигатурное связывание.
При простом межчелюстном лигатурном скреплении конец лигатурной проволоки длиной 5-6 см проводят в межзубный промежуток, охватывают с язычной стороны один из включаемых в повязку зубов и возвращают его через другой межзубный промежуток в преддверие рта. На вестибулярной стороне оба конца проволоки скручивают между собой. Скрученная проволока плотно охватывает шейку зуба. Вторую лигатуру точно так же фиксируют на соседнем зубе. Затем эти две проволоки скручивают между собой, объединяя два зуба в одну повязку. Аналогичную повязку накладывают на зубы второго отломка, затем на зубы-антагонисты. Репонировав отломки, доводят их до соприкосновения с зубами верхней челюсти и фиксируют в этом положении, скручивая проволоку, отходящую от зубов нижней и верхней челюстей, между собой на каждой стороне поочередно. Концы проволоки срезают ножницами для резания металла, подгибают так, чтобы они не травмировали слизистую оболочку щеки и десны.
б) лигатурное связывание восьмеркой.
При скреплении в виде восьмерки оба конца лигатурной проволоки длиной 6-8 см проводят в межзубные промежутки с вестибулярной стороны на оральную так, чтобы проволока охватывала сразу два включаемых в повязку зуба. Затем оба конца проволоки возвращают на вестибулярную сторону, проводя их через промежуток между зубами, включаемыми в повязку. При этом один конец пропускают над проволокой, охватывающей зубы с вестибулярной стороны, а второй – под ней. На вестибулярной поверхности концы проволоки скручивают между собой. Затем такую же повязку накладывают на зубы второго отломка и зубы-антагонисты. Как и в предыдущем случае, проволоку, фиксированную на зубах верхней и нижней челюстей, скручивают между собой. Излишки ее обрезают ножницами.
в) лигатурное связывание по Айви
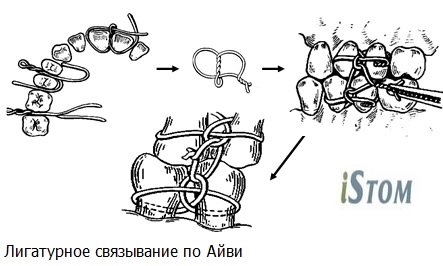
При скреплении по Айви проволоку длиной 10 см предварительно изгибают в виде шпильки, оставляя один конец длиннее другого на 1-1,5 см. На конце «шпильки» формируют петлю диаметром около 0,2 мм. Для этого можно использовать небольшой кусок алюминиевой проволоки, крампонные щипцы, пинцет. Оба конца проволоки проводят с вестибулярной стороны на оральную сторону между зубами, включаемыми в повязку. Длинный конец проволоки возвращают на вестибулярную поверхность через межзубный промежуток, расположенный кзади от петли, и пропускают через нее. Короткий конец выводят на вестибулярную сторону через межзубный промежуток, расположенный кпереди от петли, и скручивают с длинным концом. Избыток проволоки срезают, загибая оставшийся конец длиной около 0,5 см так, чтобы он не травмировал слизистую оболочку щеки. Такую же повязку накладывают на зубы второго отломка, зубы-антагонисты. Отломки репонируют и фиксируют к зубам верхней челюсти проволокой, пропущенной в петли лигатурной повязки на каждой стороне.
Этот метод имеет некоторые преимущества перед простым: он менее травматичен, позволяет осмотреть полость рта, не снимая всей конструкции, а лишь срезав соединяющие зубы лигатуры.
ОРТОПЕДИЧЕСКИЕ МЕТОДЫ ФИКСАЦИИ ОТЛОМКОВ НИЖНЕЙ ЧЕЛЮСТИ
Этапы оказания помощи:
1) хирургическая обработка костной раны (если в этом имеется необходимость) ;
2) вправление и закрепление отломков челюсти;
3) назначение диетического и медикаментозного лечения.
Показания к удалению зубов из линии перелома:
1) перелом корня;
2) вывих и подвывих зуба;
3) гангрена пульпы и периапикальные инфекционные очаги;
4) зубы, вклинившиеся в щель перелома и препятствующие сопоставлению отломков;
5) резко подвижные и вывихнутые зубы;
6) зубы, не поддающиеся консервативному лечению;
7) наличие обширного повреждения лунки зуба с дефектами слизистой оболочки.
Выделяют три группы шин:
1) назубные (шина опирается только на зубы) ;
2) зубодесневые;
3) десневые.
Назубные шины.
В 1915-1916 г. г. С. С. Тигерштедтом разработана система шинирования с помощью назубных алюминиевых проволочных шин.
Инструменты и материалы, необходимые для шинирования.
1) крампонные щипцы;
2) щипцы-плоскогубцы;
3) коронковые ножницы;
4) напильник для металла со средней насечкой;
5) анатомический пинцет;
6) стоматологический пинцет;
7) зажим Пеана;
8) алюминиевая проволока;
9) лигатурная бронзо-алюминиевая проволока;
10) резиновые кольца, нарезанные из дренажной трубки диаметром 5 мм.
Правила наложения проволочных шин.
1) точечный контакт с каждым из зубов;
2) зацепные крючки располагаются соответственно коронке зуба, а не в межзубном промежутке;
3) крючков должно быть не менее 5-6;
4) расстояние между крючками 10-15 мм, их длина 3,5-4 мм;
5) зацепные крючки изгибают под углом 35-40 градусов к горизонтальной плоскости шины;
6) шинирование должно быть проведено по всей длине зубного ряда;
7) лигатурной проволокой должен быть фиксирован каждый зуб;
8) локализация шины в области шеек зубов;
Виды шин:
1. Гладкая одночелюстная шина – скоба.
Показана при одиночных переломах в линии зубного ряда и незначительной подвижности и смещении отломков.
2. Шина с распорочным изгибом – применяется при отсутствии зубов в линии перелома для предупреждения захождения отломков.
3. Шина с наклонной плоскостью – применяется при переломе в области шейки суставного отростка для предупреждения боковых смещений нижней челюсти.
4. Двучелюстная шина с зацепными петлями и межчелюстной резиновой тягой.
Показана в следующих случаях:
1) линия перелома находится за пределами зубной дуги;
2) значительное смещение отломков;
3) переломы верхней челюсти;
4) переломы двух челюстей одновременно;
5) двойные, двусторонние, тройные переломы.
Недостатки гнутых проволочных шин:
1) трудность и длительность их изгибания;
2) травмирование зацепными петлями слизистой оболочки губ и щек;
3) сложность гигиенического содержания полости рта;
4) препятствие правильному смыканию зубных рядов при наличии глубокого прикуса;
4) невозможность заготовки шин впрок.
Шина В. С. Васильева (1967) – стандартная назубная ленточная шина из нержавеющей стали с готовыми зацепными крючками
Зубодесневые шины – шина Вебера, шина Ванкевич.
Опираются на зубы и слизистую альвеолярного отростка.
Десневые шины – шина Порта.
Опираются только на слизистую оболочку альвеолярного отростка. Используются при полном отсутствии зубов. Представляет собой две базисные пластинки, соединенные между собой. В центре – отверстие для приема пищи. Дополняется пращевидной повязкой.
ОСТЕОСИНТЕЗ.
Показания к проведению остеосинтеза:
1) недостаточное количество или полное отсутствие зубов;
2) подвижность зубов;
3) переломы за пределами зубного ряда при наличии смещения отломков;
4) смещение отломков с интерпозицией мягких тканей;
5) множественные переломы;
6) комбинированные поражения;
7) больные с психическими заболеваниями;
8) крупнооскольчатые переломы нижней челюсти;
9) дефекты костной ткани.
Остеосинтез при переломах нижней челюсти должен быть применен в тех случаях, когда в силу местных или общих причин нельзя обойтись только ортопедическими мероприятиями (назубные шины, лабораторные аппараты и шины) .
Все оперативные методы (остеосинтез) можно разделить на 2 группы:
1) методы прямого остеосинтеза, при котором фиксирующие приспособления непосредственно соединяют концы отломков: проходят через плоскость перелома внутри кости, накладываются на поверхность кости или частично внедряются в кость
2) методы непрямого остеосинтеза, когда фиксирующие конструкции накладываются на кость или внедряются в нее на некотором расстоянии от места перелома, а закрепление производится вне костной раны
I. Методы прямого остеосинтеза.
1. Внутрикостные:
а) штифты и стержни;
б) внутрикостные спицы;
в) внутрикостные винты.
2. Накостные:
а) костный клей;
б) круговые лигатуры без надесневых шин (непосредственно вокруг кости) ;
в) полумуфты и желобки, охватывающие край челюсти.
3. Внутрикостно-накостные:
а) костный шов;
б) накостные пластинки на шурупах;
в) костный шов в сочетании с накостными спицами или пластинками;
г) внутрикостно-накостные шины типа тавровой балки;
д) «механический» остеосинтез П-образными скобами с помощью костносшивающих аппаратов;
е) химический остеосинтез с помощью быстротвердеющих пластмасс.
ж) остеосинтез материалами с памятью формы
II. Методы непрямого остеосинтеза.
1. Внутрикостные:
а) спицы Киршнера (по Delay) ;
б) штифтовые внеротовые аппараты;
в) штифтовые внеротовые аппараты с компрессионным устройством.
2. Накостные:
а) подвешивание нижней челюсти к верхней («назомандибулярная» фиксация и т. п. ) ;
б) круговые лигатуры с надесневыми шинами и протезами (по Black) ;
в) клеммовые внеротовые аппараты (зажимы) ;
г) клеммовые внеротовые аппараты с компрессионным устройством.
При прямых методах остеосинтеза производится обнажение отломков. Фиксирующее приспособление полностью закрыто мягкими тканями.
Техника операции при различных способах закрепления отломков одна и та же. Обезболивание: интубационный наркоз. Кожу лица обрабатывают спиртом. Производят разрез длиной 5-8 см параллельно нижнему краю челюсти, отступив от него на 1 – 1,5 см. Послойно рассекают кожу, подкожно-жировую клетчатку до поверхностной фасции шеи, затем небольшим разрезом рассекают поверхностную фасцию и часть подкожной мышцы.
В образовавшееся отверстие вводят кровоостанавливающий зажим Пеана, которым осуществляют отслоение подкожной мышцы от поверхностного листка собственной Фасции шеи. В жировой клетчатке между m. platysma и поверхностным листком собственной фасции шеи выделяют, и перевязывает лицевую артерию и переднюю лицевую вену. В этом пространстве проходит краевая ветвь лицевого нерва, которая опускается в виде петли ниже края челюсти. Поэтому клетчатку, расположению над поверхностным листком собственной фасции шеи, отодвигают вверх, затем скальпелем рассекают надкостницу и обнажают место п
